Рак верхнего отдела желудка
Рак или карцинома желудка — злокачественное образование, которое поражает слизистый эпителий органа. Желудок визуально разделяют на отделы, первым из которых является кардиальный. Об онкологии этого сегмента мы поговорим в данной статье.
Различают семь видов рака желудка:
- рак пилорического отдела;
- рак малой кривизны и большой кривизны;
- рак кардиального отдела;
- тотальный вид;
- фундальный;
- мультицентричный.
Кардиальный вид по статистике распространённости занимает третье место после пилорического (его поражает опухоль в половине всех случаев). Новообразование в кардиальном отделе диагностируется у 15% больных.
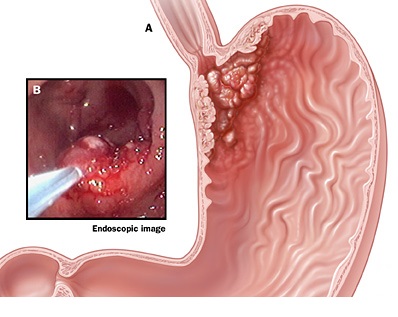
Злокачественное поражение кардиального отдел желудка: лечение и прогноз
Интересный факт! В США рак кардиального отдела обгоняет своими темпами распространённости даже новообразования в лёгких, которые в мировой статистике имеет наибольший удельный вес.
Кардиальный отдел является верхней частью. Он прилегает к кардии — сфинктеру между пищеводом и желудком. По малой кривизне его расстояние составляет всего 2-3 сантиметра.
Под термином «рак кардиального отдела желудка» могут подразумевать:
- карциному дистального отдела пищевода, распространившуюся на кардию (называют это кардиоэзофагеальный рак желудка);
- истинную карциному кардии;
- поражение субкардиального отдела, который граничит с телом желудка.
Процесс начинается с превращения нормальных клеток ткани, покрывающей желудок изнутри, в раковые. Они начинают делиться, опухоль растет в размере.
Затем она прорастает стенку органа насквозь (внутрь или наружу), а также вдоль. Из кардиального отдела новообразования часто распространяются на пищевод. Также оно может перейти ниже, на тело желудка и пилорический отдел.
Классификация рака кардиального отдела
В желудке встречаются несколько гистологических видов рака. Для кардиального отдела характерно развитие аденокарциномы – опухоли, происходящей из железистых клеток слизистой оболочки.
Она имеет 2 степени дифференцировки: низкую и высокую, что также влияет на прогноз. Опухоли высокой степени дифференцировки менее агрессивные, поэтому они растут дольше, а низкой степени – быстрорастущие.
Также встречается перстневидно-клеточный вид, представленный крупными, пузырьковыми клетками. В цитоплазме этих клеток содержится слизь.
К недифференцированным карциномам относят злокачественные опухоли, которые не образовывают железистоподобных структур. Они могут состоять из мелких, крупных или смешанных клеток.
Опухоли кардиального отдела желудка имеют 2 формы роста:
- экспансивная (узловая). Форма представлена хорошо отграниченными экзофитными узлами. Как правило, это аденокарциномы разной степени дифференцировки. Встречается экспансивная форма не часто. Такая карцинома формирует железистоподобные комплексы и солидные пласты;
- инфильтративная (диффузная). Ее обнаруживают в преимущественном числе случаев. Для инфильтративных карцином характерен инвазивный рост и отсутствие четких границ. Клетки опухоли распространяются на большую протяженность, и между ними может отсутствовать связь. К инфильтративным формам относятся низкодифференцированные аденокарциномы, перстневидноклеточный и недифференцированный рак. В ряде случаев в таких опухолях присутствуют несколько разных структур (например, тубулярная и папиллярная аденокарцинома).
Перед лечением важно узнать форму и тип новообразования, так как, исходя из этих данных, подбирают терапевтическую тактику.
Причины рака желудка
Причиной рака желудка в большинстве случаев становятся воспалительные заболевания пищеварительной системы.
Рассмотрим некоторые из них:
- Атрофический гастрит. Он предшествует онкологии желудка в 70-80% случаев. Из-за воспалительных процессов разрушаются желудочные железы, уменьшается способность к секреции кислоты, развивается ахлоргидрия (иногда – пернициозная анемия). За ней следует заселение полости органа патогенными микроорганизмами, которые способны синтезировать канцерогенные вещества.
- Кишечная метаплазия. В этом состоянии нормальная оболочка желудка замещается клетками, похожими на оболочку кишечника. Часто кишечная метаплазия развивается на фоне атрофического гастрита, но как и почему она прогрессирует до рака пока не известно.
- Аденоматозные полипы (аденома). При данном недуге наблюдаются различные диспластические изменения в слизистой оболочке вокруг полипов, в связи с чем, частота малигнизации составляет 30-40%.
- Кардиоэзофагеальный рак возможно связан с болезнью под названием пищевод Баретта, когда в клетках слизистой оболочки пищевода происходят патологические изменения, и они превращаются в клетки цилиндрического эпителия. Пищевод Баретта тесно связан с гастроэзофагеальным рефлюксом.
Стоит отметить,! Развитие данных заболеваний тесно связано с бактерией Helicobacter pylori. Некоторые ее подтипы способны превращать вещества, поступающие с пищей, в химические канцерогены, которые вызывают мутации в ДНК клеток слизистой желудка.
Ученые выделяют несколько факторов риска онкологии желудка с разной степенью доказанности:
- Первым, наиболее доказанным фактором, является питание. Негативно влияет употребление полуфабрикатов, жиров, копченостей, солений. Также с заболеванием связаны несоблюдение санитарных норм (например, мыть руки перед едой, тщательно вымывать овощи и фрукты) и неправильное хранение продуктов.
- Курение и алкоголь. Эти факторы вероятнее всего плохо воздействуют на состояние пищеварительной системы и всего организма, хотя это до конца и не изучено.
- В редких случаях наблюдается наследственный рак желудка.
- Операции. У людей с резектированным желудком вероятность появления онкоопухоли в несколько раз выше. Возможно, это связано с уменьшением выработки желудочной кислоты и рефлюксом желчи из тонкой кишки.
- Наследственные синдромы (синдром Линча, семейный аденоматозный полипоз, синдром ли-Фраумени и др.). Замечено, что люди с подобными отклонениями более подвержены возникновению мутаций в ДНК.
- Избыточный вес (не доказано).
Факторы риска иногда способствуют развитию онкоопухоли, но многие люди, которые заболевают ним, вообще не имеют факторов риска. Тем не менее, некоторые из них под силу устранить самостоятельно и это будет правильным выбором.
Симптомы рака кардиального отдела желудка
Признаки заболевания и длительность периода без них зависит от того, был ли вовлечён в онкологический процесс пищевод. Дисфагия является основным симптомом как при раке кардиоотдела, так и пищевода. Развиваются признаки дисфагии и становятся всё более явными с разрастанием опухоли и постепенным сужением входа в желудок.
На фоне дисфагии развивается:
- срыгивание пищей;
- затруднённое прохождение пищи (сначала твёрдой, позже даже жидкой);
- ненормированное слюнотечение;
- давящая, тупая боль в области сердца и между лопатками;
- ощущение процарапанного пищевода во время еды;
- тошнота и рвота непереварившейся пищей;
- регургитация (попадание пищи из желудка назад в пищевод);
- отхаркивание слизистыми выделениями.
Каждый больной испытывает определённые симптомы. Клиническая картина рака кардиального отдела очень разнообразна и индивидуальна. Например, у одной половины пациентов наблюдается скрытое кровотечение, а у других нет.
Помимо специфических, местных признаков, наблюдаются общие симптомы характерные для карцином желудка:
- снижение веса, истощение;
- быстрая насыщаемость пищей;
- ощущение вздутия и тяжести в желудке;
- изменения пристрастий в еде, часто отказ от мясных продуктов;
- отсутствие аппетита;
- анемия;
- депрессивное состояние, сопровождающееся апатией;
- утомляемость, слабость и вялость;
- повышенная температура тела, при интоксикации организма на поздних стадиях.
Различают три формы течения болезни:
- безболевая форма характеризуется наличием симптомов, которые описаны выше, но отсутствием болевого синдрома;
- латентная форма протекает без видимых симптомов. Выявляется опухоль, как правило, внезапно, во время какой-либо диагностики или при помощи пальпации, когда образование достигло внушительных объёмов;
- болевая форма. Пациента беспокоят систематические болевые ощущения в желудке. Они могут отдавать в поясничный отдел, носить интенсивный, постоянный характер, усиливаться при ходьбе и быть на протяжении длительного времени. Часто боли связаны с приёмом пищи.
Анамнез при поражении кардиального отдела значительно дольше, чем при образовании в пищеводе. Часто наблюдается безболевая или латентная форма течения заболевания, особенно на первой и второй стадии, поэтому диагностика очень затруднена.
Диагностика рака кардиального отдела желудка
Диагностика рака желудка начинается со сбора анамнеза и внешнего обследования. Пальпация считается малоэффективным исследованием, если нет перехода на трубку пищевода. Связано это, прежде всего, с физиологической особенностью расположения органа. Часто опухоль не прощупывается, но это не говорит о её отсутствии или ранней стадии.
Для установки диагноза врачи учитывают данные эндоскопических исследований и рентгеноскопического метода. Хотя с помощью них определить точный вид опухоли верхнего отдела органа намного сложнее, чем при образованиях в других его частях. В связи с этим имеются сведения о частых диагностических ошибках и позднем обнаружении рака.
Опухоль кардиального отдела желудка определяется во время рентгеновского исследования при помощи вводимого окрашивающего вещества. Жидкость, пройдя кардию, но обнаружив препятствие на малой кривизне, стекая, уходит в левую часть органа. Это называется синдромом обтекания и является основанием предполагать о наличии образования в верхней части желудка.
При поражении пищевода наблюдается задержка контрастного вещества, а также неровность контуров стенок нижнего его отдела. Опытный рентгенолог при помощи полученного снимка может определить верхнюю и нижнюю границу опухоли. Ситуация выглядит сложнее, если образование растёт под слизистой оболочкой по диффузному типу. В таком случае только лишь по косвенным признакам можно поставить диагноз. Если вход в желудок уже сужен, определить карциному не составит труда, но, как правило, онкология этой стадии неоперабельна и имеет плохой прогноз.
Весьма полезные и точные данные позволяет получить ЭГДС (эндоскопическое обследование желудка), которая проводится с помощью гибкого эндоскопа, с камерой и оптическим увеличением на конце. Врач осматривает пищевод и желудок изнутри и отмечает различные отклонения.
В поисках метастазов используют методики КТ, эндосонографию, лапароскопию, сцинтиграфию.
Для того чтобы обследовать опухоль на гистологию, цитологию и убедиться в злокачественности клеток, проводят биопсию, после чего полученные ткани отправляются на лабораторное исследование. Биопсия обычно делается во время ЭГДС.
Интересный факт! В Японии, в связи с широкой распространенностью рака желудка, проводится активный скрининг пациентов, которые находятся в зоне риска. Такой подход позволяет обнаружить онкологию на ранней стадии, когда в процесс вовлечен только поверхностный слой стенки органа.
Лечение рака кардиального отдела желудка
Больные раком верхней части желудка вызывают особые трудности в лечении, основная причина — поздняя диагностикой и, соответственно, вовлечение в онкологический процесс абдоминального отдела пищевода. По разным данным, от 4 до 26% пациентов, которые перенесли радикальную операцию, пережили пятилетний рубеж.
Несмотря на то, что операция является затруднительной задачей, это единственный способ побороть болезнь. Существуют 2 основных типа радикальных операций при раке желудка – субтотальная резекция и гастрэктомия.
В большинстве случаев используют субтотальную резекцию, которая подразумевает удаление проксимальной (верхней) части органа. Края резекции должны находиться на некотором расстоянии от границ новообразования, чтобы операция считалась радикальной. Часто при раке кардиального отдела желудка операция включает удаление части пищевода, так как по нему идет диссеминация раковых клеток.
Как правило, вместе с желудком вырезают и регионарные лимфоузлы. Среди ученные по сей день идет спор об оптимальной степени лимфаденэктомии. Большинство выступают за резекцию 1 и 2 группы лимфатических узлов (всего 12 видов узлов). Более расширенный подход предполагает полную лимфодиссекцию (удаляют все 3 группы лимфоузлов). Такую методику полного удаления лимфатической системы желудка, в основном, применяют при гастрэктомии.
Но некоторые врачи говорят о целесообразности проведения лимфодиссекции всем больным, хотя нет подтверждения улучшения выживаемости после такой операции, а вот степень травматизации очень велика. Для выбора оптимального варианта лечения рака кардиального отдела желудка необходимо учесть много факторов, среди которых размер, стадия и форма опухоли.
В США и странах Европы чаще всего используют чресплевральную резекцию кардиального отдела. Метод имеет много преимуществ перед лапаротомией. Чресплевральная операция даёт больший доступ к объекту удаления, имеет меньшую глубину раны и резецировать пищевод как можно дальше от опухоли. Единственный, но немаловажный минус данного метода – это возможность развития одностороннего пневмоторакса и сопутствующих его осложнений (отёк лёгкого, шок, нагноения в плевральной полости).
Пациенты с 1 стадией болезни (при размере опухоли не более 2 см и отсутствии метастазов) могут стать кандидатами на эндоскопическую операцию. Новообразование удаляют с помощью эндоскопа, вводимого через рот. Данная методика весьма простая и эффективная. Также такой вариант подходит в качестве паллиативной помощи для неоперабельных больных.
Если радикальная резекция невозможна из-за распространенности процесса, то проводят паллиативные вмешательства для устранения стеноза или предупреждения кровотечения из распадающейся опухоли. Также неоперабельным больным устанавливают эзофагоеюноанамастоз или гастростому для того, чтобы пища попадала в желудок и кишечник.
Химиотерапия при раке кардиального отдела желудка
Аденокарцинома относительно чувствительна к химиотерапии. 5-Фторурацил (5-FU) является наиболее часто используемым препаратом для лечения рака желудка, с частотой ответов около 21%. В попытке улучшить эту норму были применены комбинации препаратов; наиболее распространенным является 5-FU, Доксорубицин и Митомицин C (FAM) с частотой ответа 33% и приемлемой степенью токсичности.
Были опробованы другие комбинации лекарств, хотя продолжительность ответа и общая выживаемость, по сравнению с 5-ФУ в одиночку, существенно не различались. Кроме того, такие комбинации имели более высокую токсичность.
Больному назначают 3 курса до операции и 3 курса – после. Дооперационная химиотерапия при раке желудка потенциально может остановить рост опухоли и метастазов, создав благоприятные условия для последующей хирургии, а послеоперационная – снизить риск рецидивов. Позитивный результат видно по улучшению 5-летней выживаемости с 23% до 36%, по сравнению с пациентами, которые получили исключительно хирургическое лечение.
Лучевая терапия при раке кардиального отдела желудка
Также, как и химиотерапия, облучения перед операцией позволяют повысить выживаемость и снизить частоту локорегиональных рецидивов. Дозы, которые используют при карциномах желудка ровняются 30-40 Гр. Врач разделяет их на 15-20 фракций.
Лучевая терапия нередко проводится одноразово сразу после резекции, например, при нерадикальной операции. Ложе опухоли облучают высокой дозой радиации (20 Гр), чтобы уничтожить остаточные клетки.
По данным немецких исследователей сочетание неоадьювантной химиотерапии с лучевой терапией улучшает прогноз на 15-20%. Также комбинацию этих методов используют для нерезектабельных больных, что позволяет устранить симптомы и приостановить рост опухоли, тем самым продлив жизнь пациенту.
Метастазы и рецидив
По разным данным частота рецидивирования рака желудка составляет от 40 до 65%, что очень даже много. Вероятность возобновления недуга возрастает, если он был обнаружен в запущенной стадии, а также при нерадикальном выполнении лечения.
Метастазы при раке желудка распространяются очень быстро вследствие обширной сети лимфатических сосудов, пронизывающих стенки органа. От них лимфа течет к регионарным лимфоузлам и дальше – к печени, селезенке и другим органам. Во время диагностики врач должен тщательно обследовать лимфатические узлы и органы брюшной полости на наличие метастазов. Если находят раковые клетки хотя бы в 1 узле, то удаляют все регионарные лимфоузлы. Также подвергают резекции пораженные органы, если это возможно.
С каждым новым рецидивом выживаемость снижается примерно на 10-20%. Так, если ранее был обнаружен и пролечен рак 3 стадии, то после рецидива 5-летний рубеж преодолевают всего 9% больных, вместо 20%.
Прогноз при раке кардиального отдела желудка
Рак желудка в целом имеет плохие прогнозы по нескольким причинам. Во-первых, около 70-80% больных поступают к онкологам с 3 и 4 стадией, когда в лимфатической системе присутствуют метастазы. Во-вторых, большинству пациентов противопоказана радикальная операция по тем или иным причинам. В-третьих, карцинома склонна к рецидивам.
Из-за всех этих сложностей общий прогноз 5-летней выживаемости составляет 20-25%. Но, если взять отдельные случаи, то для больных карциномой кардиального отдела желудка 1-2 стадии, которая находится в поверхностном слое оболочки органа и не имеет метастазов, прогноз будет весьма хороший.
Пятилетняя выживаемость для лиц, проходящих эндоскопическую резекцию слизистой оболочки раннего рака желудка, как сообщается, достигает 95%.
Подведем итоги. Рак — излечимое заболевание, если во время его диагностировать! Для этого необходимо быть предельно внимательным к своему организму и при малейших отклонениях в его работе обращаться к специалистам.
Информативное видео:
Будьте здоровы!
Рак желудка — злокачественная опухоль, которая развивается из клеток слизистой оболочки желудка. По распространенности он занимает пятое место среди всех видов рака. Как правило, болеют люди старше 40 лет. Основной метод лечения — хирургический, удаление всего желудка или его пораженной части.
Причины рака желудка
Точные причины рака желудка неизвестны. В слизистой оболочке органа возникают мутации ДНК, и получаются «неправильные» клетки, которые могут приобрести способность к неконтролируемому росту. Почему это происходит — не совсем понятно. Зато хорошо изучены факторы риска — условия, которые повышают риск рака желудка.
Наследственность и рак желудка
Некоторые люди носят в себе «бомбу замедленного действия», спрятанную в генах. Иногда даже не одну. Это подтверждается некоторыми фактами:
- Если у близкого родственника (родители, братья, сестры, дети) человека диагностирован рак желудка, его риски повышены примерно на 20%.
- Мужчины болеют чаще, чем женщины. Сложно сказать, с чем конкретно это связано, но можно предположить, что замешана разница между мужскими и женскими генами.
- Японцы, которые мигрировали в США, болеют раком желудка реже соотечественников, но чаще, чем «коренные» американцы. Это говорит о том, что дело не только в характере питания, но и в наследственности. Главный подозреваемый — ген под названием RNF43.
- Карцинома — самый распространенный тип рака желудка — чаще встречается у людей с группой крови A (II), которую они, конечно же, получили вместе с генами.
- Риски повышены при некоторых наследственных заболеваниях: злокачественной анемии (в 3-6 раз), гипогаммаглобулинемии, неполипозном раке толстой кишки.
- Заболеваемость раком желудка повышается после 70 лет: считается, что это происходит из-за того, что с возрастом в клетках тела накапливаются нежелательные мутации.
Рак желудка и характер питания
Роль питания в возникновении злокачественных опухолей желудка изучена хорошо. Риски повышает большое количество соли, крахмала, нитратов, некоторых углеводов. Чаще болеют люди, которые едят много соленых, копченых, маринованных продуктов, мало овощей и фруктов.
Рак желудка и вредные привычки
Курение повышает риск рака желудка примерно вдвое. Ученые в Великобритании считают, что примерно каждый пятый случай связан именно с курением. Когда человек вдыхает табачный дым, часть его попадает в желудок, и содержащиеся в нем вредные вещества повреждают клетки слизистой оболочки. Риски тем выше, чем больше стаж курильщика и ежедневное количество сигарет. Алкоголь тоже в списке подозреваемых, но прямых доказательств пока нет.
Хеликобактер пилори (H. Pylori) и рак желудка
H. Pylori — бактерия, которая способна вызывать язвенную болезнь и хронический атрофический гастрит. В настоящее время она считается важным фактором развития рака желудка. При хеликобактерной инфекции вероятность возникновения злокачественной опухоли в желудке повышается в 4 раза. В половине удаленных опухолей обнаруживают этого возбудителя.
Другие факторы риска
- Язвенная болезнь. Данные исследований по этому поводу противоречивы. Если язва находится в теле желудка, риск рака повышается почти в 2 раза. При язве нижнего отдела риски, видимо, не повышаются.
- Аденоматозные полипы слизистой оболочки.
- Семейный аденоматозный полипоз — заболевание, вызванное мутацией в гене APC и приводящее к возникновению множества полипов в желудке, кишечнике. При этом незначительно повышается риск рака.
- Перенесенные на желудке операции повышают риск рака в 2,5 раза. Это происходит из-за того, что желудок производит меньше соляной кислоты, и в нем активнее размножаются бактерии, продуцирующие нитриты, происходит обратный заброс желчи из тонкой кишки. Обычно злокачественные опухоли возникают спустя 10-15 лет после хирургического вмешательства.
- Социальное и материальное положение: риск увеличивается при низком уровне доходов, проживании в перенаселенной квартире, без удобств, в неблагоприятном районе.
- Другие онкологические заболевания: рак пищевода, простаты, мочевого пузыря, молочных желез, яичников, яичек.
- Болезнь Менетрие (гипертрофическая гастропатия) характеризуется разрастанием слизистой оболочки желудка, появлением в ней складок и снижением продукции соляной кислоты. Патология встречается редко, поэтому неизвестно, как часто она приводит к раку желудка.
- В группе повышенного риска работники угольной, металлургической и резиновой промышленности.
- Иммунодефицит повышает вероятность развития рака, лимфомы желудка.
Классификация рака желудка: каким он бывает?
Злокачественные опухоли желудка, согласно Международной гистологической классификации ВОЗ, делят на 11 типов, в зависимости от того, из каких клеток они происходят. Преобладает рак из железистых клеток, которые выстилают слизистую оболочку и вырабатывают слизь — аденокарцинома. Он составляет 90-95% всех случаев. Также встречаются опухоли из иммунных (лимфома), гормонпродуцирующих (карциноид) клеток, из нервной ткани.
Одна из старейших классификаций делит злокачественные опухоли желудка на 3 типа:
- Кишечный. Как следует из названия, в окружении опухоли имеется кишечная метаплазия, то есть слизистая оболочка желудка становится похожа на слизистую кишечника. Этот тип рака чаще встречается у пожилых людей, отличается более благоприятным прогнозом. Это типично «японский» тип рака.
- Диффузный. Опухолевые клетки расползаются по стенке желудка, они окружены нормальной слизистой оболочкой.
- Смешанный.
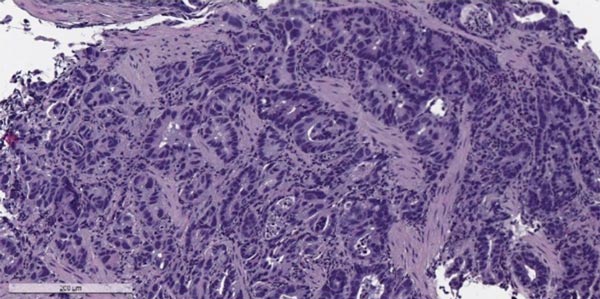
Аденокарцинома желудка
Стадии рака желудка
Рак желудка делят на ранний (начальный) и распространенный. При раннем опухоль не прорастает глубже слизистой оболочки и подслизистой основы. Такие опухоли проще удалить (в том числе эндоскопическим путем), при них лучше прогноз. Также используют классификацию TNM, которая учитывает размеры и прорастание в разные ткани первичной опухоли (T), метастазы в регионарных (близлежащих) лимфатических узлах (N), отдаленные метастазы (M).
Классификация в зависимости от состояния первичной опухоли (T):
- Tx — первичную опухоль невозможно оценить;
- T0 — первичная опухоль не обнаруживается;
- T1 — тяжелая дисплазия клеток слизистой оболочки, опухоль находится в поверхностном слое слизистой оболочки («рак на месте»);
- T2 — опухоль проросла в мышечный слой стенки органа;
- T3 — рак достиг серозной (наружной) оболочки желудка, но не пророс в нее;
- T4 — опухоль проросла в серозную оболочку (T4a), в соседние структуры (T4b).
Классификация в зависимости от наличия поражения в регионарных лимфатических узлах:
- Nx — невозможно оценить метастазы в лимфатических узлах;
- N0 — метастазы в регионарных лимфоузлах не обнаружены;
- N1 — поражены 1-2 лимфоузла;
- N2 — опухолевые клетки распространились в 3-6 лимфоузлов;
- N3 — метастазы в 7-15 (N3a) или в 16 и более (N3b) лимфоузлах.
Классификация в зависимости от наличия отдаленных метастазов:
- M0 — отдаленные метастазы не обнаружены;
- M1 — обнаружены отдаленные метастазы.
Аденокарциному делят на 4 стадии:
- I стадия (T1M0N0 — стадия Ia; T1N1M0, T2N0M0 — стадия Ib). Опухоль находится в пределах слизистой оболочки и подслизистой основы, не прорастает вглубь стенки желудка. Иногда раковые клетки обнаруживают в близлежащих лимфатических узлах.
- II стадия (T1N2M0, T2N1M0, T3N0M0 — стадия IIa; T1N3aM0, T2N2M0, T3N1M0, T4aN0M0 — стадия IIb). Опухоль прорастает в мышечный слой стенки желудка и распространяется в лимфатические узлы.
- III стадия (T2N3aN0, T3N2M0, T4aN1M0, T4aN2M0 — стадия IIIa; T1N3bM0, T2N3bM0, T3N3aM0, T4aN3aM0, T4bN1M0 — стадия IIIb; T3N3bM0, T4aN3bM0, T4bN3aM0 — стадия IIIc). Рак пророс через всю стенку желудка и, возможно, распространился на соседние органы, успел сильнее поразить близлежащие лимфатические узлы.
- IV стадия (любые T и N, M1). Есть отдаленные метастазы.
Метастазы рака желудка
Раковые клетки могут отрываться от материнской опухоли и мигрировать в другие части тела различными путями:
- С током лимфы они могут попасть в лимфатические узлы брюшной полости, а из них — в лимфоузлы надключичной области — метастаз Вирхова. Метастаз в лимфоузлы, окружающие прямую кишку, называют метастазом Шницлера.
- С током крови раковые клетки чаще всего распространяются в печень, реже — в легкие.
- Также раковые клетки могут рассеиваться по брюшной полости. Если они оседают на яичниках, образуется метастаз Крукенберга, в пупке — метастаз сестры Марии Джозеф.Редко при раке желудка обнаруживают метастазы в головном мозге, костях.
Симптомы: как проявляется рак желудка?
На ранних стадиях рак желудка либо не имеет симптомов вообще, либо маскируется под другие заболевания: гастрит, обострение язвенной болезни. Ухудшение аппетита и боли под ложечкой редко заставляют людей сразу же подозревать онкозаболевание и бежать в больницу. Обычно ограничиваются диетой и приемом разрекламированных таблеток «от желудка». Если человек уже страдает язвенной болезнью, он может воспринять первые признаки рака желудка как очередное обострение язвы. И уже позже, когда диагностировано онкологическое заболевание, больной вспоминает, что проявления были «не такими, как всегда».
Существует так называемый «синдром малых признаков» — его сформулировал один из основоположников советской онкологии, Александр Иванович Савицкий. Если беспокоят похожие симптомы — это повод сходить к врачу и провериться:
- Необъяснимая слабость и повышенная утомляемость.
- Плохой аппетит.
- Снижение работоспособности.
- Потеря веса.
- «Желудочный дискомфорт»: неприятные ощущения, из-за которых даже любимая еда больше не радует.
В дальнейшем нарастают более яркие, «кричащие» признаки. Они зависят от того, в какой части органа находится опухоль:
- Дисфагия. Возникает, если новообразование сдавливает место перехода желудка в пищевод. Сначала становится сложно глотать твердую пищу, затем и жидкую.
- Рвота недавно съеденной пищей. Характерна для опухолей в нижней части желудка, в месте перехода в двенадцатиперстную кишку.
- Стойкая изжога.
- Постоянные боли в области желудка, которые отдают в спину. Они не проходят ни днем, ни ночью.
- Потеря веса.
- Увеличение живота. Возникает из-за асцита — скопления жидкости в брюшной полости.
- Под ложечкой можно почувствовать и нащупать жесткое выпирающее образование. Это — опухоль, которая срослась с передней брюшной стенкой.
Со временем в опухоли начинаются процессы изъязвления и распада, развивается желудочное кровотечение. Проявляется оно в виде черного дегтеобразного стула, рвоты, которая выглядит как «кофейная гуща» или содержит примеси алой крови. Если человек теряет много крови, он становится бледным, возникает слабость, головокружение. У некоторых людей рак диагностируется, когда их приводят в клинику в таком состоянии на машине «Скорой помощи».
Как вовремя диагностировать заболевание? Что такое скрининг, и почему он важен?
Статистика говорит о том, что в 75% случаев рак желудка диагностируют уже на распространенной стадии, когда опухоль успевает прорасти в соседние ткани, дать метастазы. Лечить таких больных сложно, прогноз, как правило, неблагоприятный. Обычно выраженные симптомы говорят о том, что рак уже успел распространиться по организму.
Как проверить желудок на рак: на ранних стадиях помогает скрининг — регулярные обследования людей, которые не испытывают никаких симптомов. В качестве скринингового исследования применяют гастроскопию — эндоскопическое исследование, во время которого в желудок вводят гибкую трубку с миниатюрной видеокамерой и лампочкой на конце. Насколько эффективна гастроскопия? Лучше всего это демонстрирует японский опыт. Распространенность рака желудка в Японии очень высока, а смертность от него одна из самых низких в мире. Достичь этого удалось благодаря внедрению массового скрининга.
В Европейской онкологической клинике существуют специальные скрининговые программы, которые помогают вовремя диагностировать разные онкологические заболевания. Посетите врача, узнайте о своих рисках и получите индивидуальные рекомендации по поводу скрининга.

Какие методы диагностики может назначить врач?
Помимо гастроскопии, программа диагностики рака желудка может включать:
- Рентгенографию, перед которой пациенту дают выпить контрастный раствор. При этом контуры желудка хорошо видны на снимках.
- Компьютерную томографию, позитронно-эмиссионную томографию.
- Диагностическую лапароскопию. Это операция, во время которой в живот пациента через отверстия вводят лапароскоп с миниатюрной видеокамерой и специальные инструменты. Процедура помогает оценить, как далеко за пределы желудка успел распространиться процесс.
- Биопсию. Врач получает образец подозрительной ткани и отправляет в лабораторию для изучения под микроскопом. Этот метод диагностики помогает максимально точно диагностировать онкологическое заболевание и установить тип рака. Биопсию можно провести во время гастроскопии, хирургического вмешательства.
Современные принципы лечения рака желудка
Основной метод лечения рака желудка — хирургический. Объем операции зависит от того, на какой стадии обнаружена опухоль. Если она не успела распространиться вглубь стенки органа, проводят эндоскопическую резекцию — удаление пораженного участка при помощи инструмента, введенного через рот, как во время гастроскопии.
При субтотальной гастрэктомии удаляют часть органа, пораженную опухолевым процессом. На более поздних стадиях орган приходится удалять целиком вместе с окружающими тканями. При этом пищевод соединяют с тонкой кишкой. Если лимфатические узлы в брюшной полости поражены метастазами, их также нужно удалить.
В запущенных случаях, когда излечение невозможно, проводят паллиативную операцию. Хирург удаляет пораженную часть желудка, чтобы облегчить состояние пациента.
Лучевая терапия при раке желудка бывает:
- неоадъювантной — проводится перед операцией, чтобы уменьшить размеры опухоли и облегчить её удаление;
- адъювантной — чтобы уничтожить раковые клетки, которые остались в организме после операции.
Наиболее распространенные побочные эффекты лучевой терапии при облучении области живота: тошнота, нарушение пищеварения, диарея.
Химиотерапия также бывает адъювантной и неоадъювантной. Часто её сочетают с лучевой терапией. Химиолучевая терапия может стать основным методом лечения при метастатическом раке на поздних стадиях, когда прогноз неблагоприятный, но есть возможность облегчить симптомы и продлить жизнь больного.
В некоторых случаях эффективны таргетные препараты: трастузумаб, рамуцирумаб, иматиниб, сунитиниб, регорафениб. Но они подходят лишь в тех случаях, когда опухолевые клетки обладают определенными молекулярно-генетическими свойствами.
Какой прогноз при раке желудка?
Прогноз при раке желудка зависит от стадии опухоли, на которой был установлен диагноз и начато лечение. Шансы на стойкую ремиссию наиболее высоки, если опухоль не проросла за пределы слизистой оболочки и подслизистой основы. При метастазах прогноз, как правило, неблагоприятен.
В онкологии существует такой показатель, как пятилетняя выживаемость. Он показывает, какой процент больных остаются живы в течение 5-ти лет. Срок достаточно большой, в определенном смысле его можно приравнять к выздоровлению. Пятилетняя выживаемость при разных стадиях рака желудка составляет:
- I стадия — 57-71%;
- II стадия — 33-46%;
- III стадия — 9-20%;
- IV стадия — 4%.
Некоторые цифры и факты:
- Эксперты Всемирной организации здравоохранения (ВОЗ) утверждают, что ежегодно от рака желудка во всем мире погибают 754 000 людей.
- В XXI веке распространенность заболевания снижается, но в разных странах неодинаково. Так, на одного больного из Великобритании приходится двое из России и трое из Японии.
- По распространенности среди прочих онкозаболеваний рак желудка занимает пятое место, но среди причин смерти — третье.
- Одна из лидирующих стран по распространенности рака — Япония, во многом за счет характера питания.
В Европейской онкологической клинике применяются наиболее современные методы лечения рака желудка и других онкологических заболеваний. Даже если прогноз неблагоприятен, это не означает, что больному ничем нельзя помочь. Наши врачи знают, как облегчить симптомы, обеспечить приемлемое качество жизни, продлить жизнь
Цены на лечение рака желудка на 1-4 стадиях в Европейской онкологической клинике
- Гастроэнтеростомия — 72 200 руб.
- Дистальная резекция желудка с лимфаденэктомией — 192 900 руб.
- Удаление гастростомы — 77 900 руб.
- Консультация клинического онколога — от 4 100 рублей
Подробнее о диагностике рака желудка
Подробнее о лечении рака желудка

