Оперативные доступы к желчному пузырю
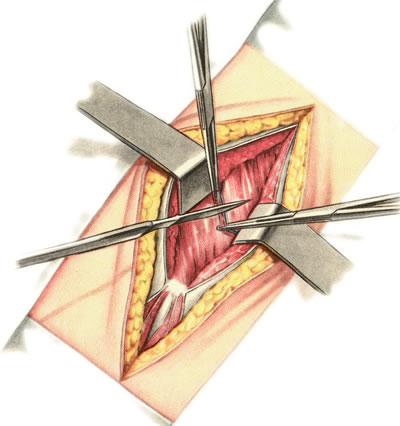
Для
обнажения печени, желчного пузыря и
желчных протоков предложено свыше 30
хирургических доступов. Эти доступы
можно разделить на три группы: передние,
задние и верхние.
Передние
доступы наиболее многочисленны; их
можно подразделить на косые, вертикальные
и угловые (рис.
562).
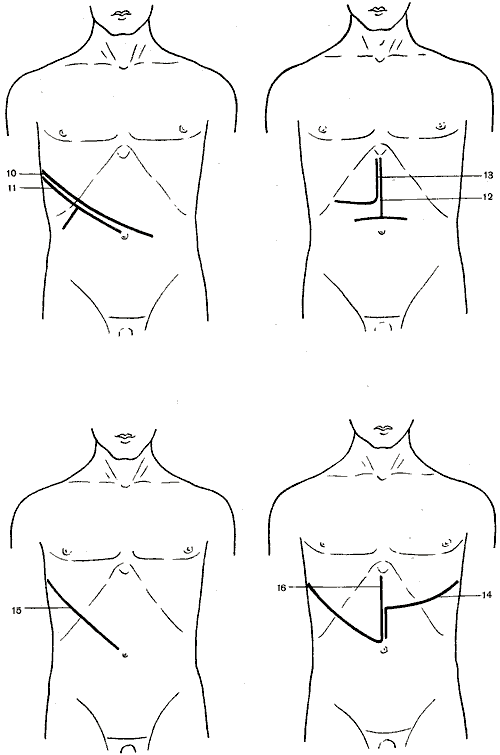
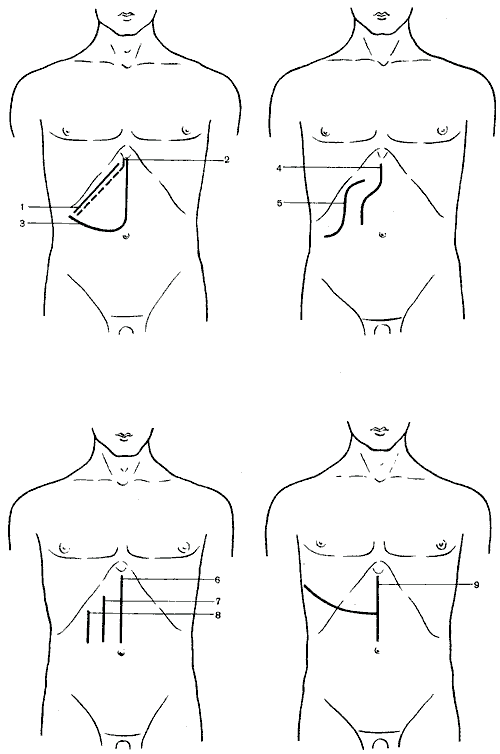
562. Схема разрезов, применяемых при операциях на печени, желчном пузыре и желчных путях.
1
— косой разрез (Кохер); 2 — косой разрез
(С. П. Федоров); 3 — углообразный разрез
(Рио-Бранко); 4 — волнообразный разрез
(Кер); 5 — волнообразный разрез (Бивен);
6 — верхний срединный разрез; 7 —
трансректальный разрез; 8 — параректальный
разрез; 9 — торакоабдоминальный разрез
(Райфершайд); 10 — торакоабдоминальный
разрез (Ф. Г. Углов); 11 — торакоабдоминальный
разрез (Кунео); 12 — лоскутный разрез
(Бруншвиг); 13 — углообразный разрез
(Черни); 14 — торакоабдоминальный разрез
(Райфершайд); 15 — торакоабдоминальный
разрез (Киршнер); 16,17 — торакоабдоминальный
разрез (Райфершайд).
К
косым разрезам передней брюшной стенки
относятся следующие: разрезы Кохера
(Kocher), С. П. Федорова, Прибрама (Pribram),
Шпренгеля (Sprengel) и др. Особенно широкое
распространение получили разрезы Кохера
и С. П. Федорова, так как они создают
наиболее прямой путь и наилучший доступ
к желчному пузырю, желчным протокам и
нижней поверхности печени.
Разрез
Кохера
начинают от срединной линии и проводят
на 3—4 см ниже и параллельно реберной
дуге; длина его 15—20 см.
Разрез
по С. П. Федорову
начинают от мечевидного отростка и
проводят вначале книзу по срединной
линии на протяжении 3—4 см, а затем
параллельно правой реберной дуге; длина
его 15—20 см.
К
вертикальным разрезам передней брюшной
стенки
относятся: верхний срединный, параректальный
и трансректальный.
Из
этой подгруппы наиболее часто пользуются
срединным разрезом, проведенным между
мечевидным отростком и пупком. При
недостаточности этого доступа его можно
расширить, произведя дополнительный
правый поперечный разрез.
Параректальный
разрез Лоусон Тейта (Lawson Tait) и трансректальный
разрез О. Э. Гаген-Торна
применяют редко, хотя некоторые клиники
отдают им предпочтение (В. А. Жмур).
Угловые
и волнообразные разрезы
— Кера (Kehr), Бивена (Bevan), Рио-Бранко
(Rio-Branсо), Черни (Czerny), В. Р. Брайцева,
Мейо-Робсона (Mayo-Robson), A. M. Калиновского
и др. — дают свободный доступ к желчным
протокам и печени и находят широкое
применение.
Из
этой подгруппы разрезов чаще других
применяют разрез Рио-Бранко,
который проводят по срединной линии от
мечевидного отростка вниз и, не доходя
на два поперечных пальца до пупка,
поворачивают вправо и вверх к концу X
ребра.
Широкое
обнажение печени обеспечивают
торакоабдоминальные
доступы
Ф. Г. Углова, Киршнера (Kirschner), Бруншвига
(Brunschwig), Райфершайда (Reiferscheid) и др.
Задние
(поясничные) доступы А. Т. Богаевского,
Н. П. Тринклера
применяются главным образом при
повреждениях, кистах или абсцессах
задней поверхности печени.
Верхние
доступы: внеплевральный А. В. Мельникова
и чресплевральный Фолькмана-Израэля
(Folcman, Israel) применяют
для обнажения верхнезаднего отдела
диафрагмальной поверхности печени
(рис. 563,
564).
Этими доступами пользуются при операциях
по поводу абсцессов, кист и поврежденний
печени.
Соседние файлы в папке Желчекамен. болезнь
- #
- #
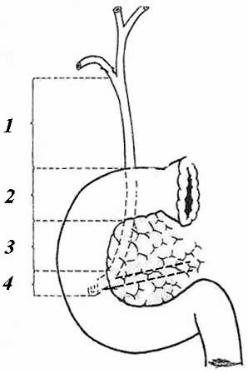
Рис. 4. Части общего желчного протока:
1 — pars supraduodenalis; 2 — pars retrоduodenalis; 3 — pars pancreatica; 4 — pars duodenalis
проток в последнем отделе, как правило, соединяется с панкреатическим протоком и впадает в общую полость — печеночноподжелудочную ампулу (ampulla hepatopancreatica), которая открывается на вершине большого сосочка (papilla duodeni major) 12-перстной кишки. Данный сосочек (Фатеров сосок) располагается преимущественно на медиальной стенке середины нисходящей части duodenum.
Перед печеночно-двенадцатиперстной ампулой происходит утолщение мышечного слоя ductus choledochus и образуется сфинктер общего желчного протока — m. sphincter ductus choledochi (сфинктер Одди).
Пороки развития желчного пузыря и желчных протоков
Пороки развития ЖП и желчных протоков встречаются не часто: один порок на
20–30 тыс. новорожденных. По своему характеру они весьма разнообразны. Отсутствие ЖП может сочетаться как с нормальным развитием протоков, так и с их атрезией, стенозом, расширением (кисты). Наиболее часто имеют место атрезии и стенозы различных участков вне- и внутрипеченочных желчных протоков. Считается, что причиной возникновения таких нарушений является воспалительный процесс протоков во внутриутробном периоде, приводящий к нарушению оттока желчи, развитию механической желтухи с момента рождения ребенка и патологических изменений в печени. Сдавление интраорганных разветвлений воротной вены сопровождается портальной гипертензией. Кисты клинически проявляются в более поздние сроки развития.
Основные виды операций:
–холецистэктомия — удаление ЖП;
–холецистостомия — дренирование ЖП;
–холедохотомия — вскрытие общего желчного протока;
–папиллосфинктеротомия — рассечение большого дуоденального сосочка и сфинктера Одди;
–наружное дренирование желчных протоков;
–билиодигестивные анастомозы — создание соустья между желчевыводящими путями и желудочно-кишечным трактом.
6
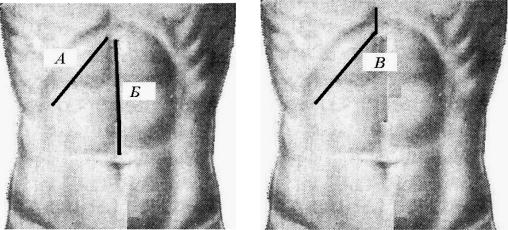
Применяют различные доступы к ЖП и желчевыводящим протокам: верхнюю срединную лапаротомию (разрез от мечевидного отростка до пупка по белой линии живота), по Кохеру (разрез параллельно правой реберной дуге), реже по Федорову (разрез вниз на 3–4 см от мечевидного отростка грудины по срединной линии, а затем параллельно правой реберной дуге) (рис. 5). Срединный доступ используют наиболее часто (90 %), так как он обладает рядом преимуществ: менее травматичен (не повреждаются мышцы передней брюшной стенки), обеспечивает сравнительно быстрый доступ в брюшную полость, имеет возможность вмешательства на внепеченочных желчных протоках, уменьшает вероятность развития послеоперационных грыж. Другие доступы (Рио Бранко, Курвуазье) целесообразно использовать при повторных операциях, когда вследствие спаечного процесса войти в брюшную полость через предыдущий лапаротомный разрез невозможно.
Рис. 5. Доступы к ЖП:
1 — по Кохеру; 2 — верхняя срединная лапаротомия; 3 — по Федорову
Холецистэктомия
Холецистэктомия может быть открытой («от шейки», «от дна») и лапароскопической.
Открытая холецистэктомия показана: 1) при желчнокаменной болезни и ее осложнениях (водянке, эмпиеме ЖП и др.); 2) остром деструктивном холецистите; 3) опухолевых поражениях, полипах ЖП; 4) травмах ЖП.
Холецистэктомию «от шейки» выполняют: 1) при мелких конкрементах; 2) отсутствии инфильтрата в области печеночно-двенадцатиперстной связки; 3) хорошей технике хирурга. Осуществляют операционный доступ, печень отводят кверху и ориентируются относительно положения ЖП, а 12-перстную кишку смещают книзу, в результате чего натягивается печеночно-двенадца- типерстная связка. Затем рассекают передний листок последней в зоне треугольника Кало, выделяют и перевязывают пузырный проток, отступив на 0,7– 1,0 см от общего печеночного протока, выделяют и перевязывают пузырную артерию, диаметр которой составляет не более 1 мм, в то время как правой печеночной артерии — 3–5 мм. Далее, отступив 1 см от печени, рассекают брюшину над ЖП и отслаивают ее по периметру. Затем отделяют стенку ЖП от печени в направлении к его дну так, чтобы не вскрыть сам пузырь. Ложе ЖП пе-
7
ритонизируют, выполняют гемостаз, через контрапертурный разрез вводят дренаж в подпеченочное пространство и послойно ушивают рану брюшной стенки.
Холецистэктомию «от дна» производят: 1) при крупных конкрементах; 2) наличии инфильтрата в области печеночно-двенадцатиперстной связки; 3) отсутствии достаточного навыка у хирурга. После выполнения операционного доступа печень отводят кверху, 12-перстную кишку — книзу, производят пункцию ЖП, если он напряжен, и накладывают окончатый зажим на его дно. Затем начинают выделять ЖП из печени в направлении к шейке, накладывают зажимы на пузырный проток, артерию и перевязывают их. Далее перитонизируют ложе ЖП, выполняют гемостаз и через контрапертурный разрез вводят дренаж в подпеченочное пространство. Рану брюшной стенки ушивают послойно.
Этот способ холецистэктомии более травматичен и вызывает большую кровопотерю. Кроме того, он не исключает опасности миграции мелких конкрементов из ЖП в общий желчный проток.
В особо сложных случаях (выраженный инфильтрат печеночнодвенадцатиперстной связки, перихолецистит) можно использовать следующий способ удаления: после вскрытия просвета ЖП указательный палец левой руки вводят в его полость и удаляют орган.
Показания и принципы лапароскопической холецистэктомии (ЛСХЭ)
такие же, как и при удалении ЖП открытым способом. От такого вида операции воздерживаются: 1) при выраженной легочно-сердечной недостаточности; 2) нарушениях в системе гемостаза; 3) разлитом перитоните; 4) инфильтрате передней брюшной стенки и выраженном воспалительном процессе в области шейки ЖП; 5) опухолевых поражениях ЖП; 6) поздних сроках беременности.
Преимущества ЛСХЭ: 1) сравнительно | |
меньшая травматичность; 2) снижается вероят- | |
ность развития послеоперационных грыж и | |
спаечного процесса; 3) сокращаются сроки | |
пребывания больных в стационаре и период их | |
реабилитации; 4) хороший косметический | |
эффект. | |
ЛСХЭ производят, приподняв на 20–25° | |
головной конец операционного стола. Выпол- | |
няют пункцию передней брюшной стенки ниже | |
пупка иглой Вереша для инсуффляции 3–5 л | |
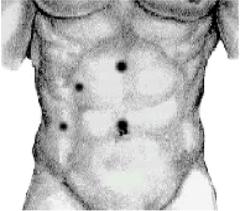
газа (углекислого газа, закиси азота) с объем- | Рис. 6. Проекционные точки для |
ной скоростью его подачи не более 2–6 л/мин | введения троакаров при ЛСХЭ |
(пневмоперитонеум поддерживают на уровне 12 мм ртутного столба). Затем вводят 4 троакара: 1) для лапароскопа (параумбиликального); 2) клешневидного зажима или канюли для ирригации операционного поля (на границе верхней и средней трети расстояния между мечевидным отростком и пупком чуть вправо от средней линии); 3) захватывающего зажима (по среднеключичной линии на 2–3 см ниже реберной дуги); 4) препаровочного крючка, ножниц и клиппатора (по передней подмышечной линии на уровне пупка) (рис. 6).
8

Видеоэндоскопическая техника, применяемая при данной операции, позволяет хорошо осмотреть органы брюшной полости (изображение передается на монитор). После чего с помощью специальных инструментов выделяют, клипируют и пересекают элементы печеночно-двенадцатиперстной связки (пузырную артерию, пузырный проток). Затем удаляют ЖП, помещают его в пластмассовый пакет Плитмана и извлекают из брюшной полости. Гемостаз осуществляют электрокоагуляцией. По показаниям выполняют холангиографию и лапароскопическую холедохотомию с извлечением камней и дренированием общего желчного протока. Операцию при необходимости заканчивают дренированием брюшной полости.
При проведении холецистэктомии из мини-доступа делают параректальный разрез передней брюшной стенки длиной 3–5 см. Открытый доступ к ЖП и печени обеспечивают специальным кольцевым ранорасширителем с набором фиксируемых шарнирных ретракторов (рис. 7). Холецистэктомию производят специальными удлиненными инструментами.
Рис. 7. Мини-ассистент
Осложнения холецистэктомии: соскальзывание лигатуры с культи пузырной артерии, перевязка правой ветви печеночной артерии, негерметичность культи пузырного протока, лигирование общего желчного протока, повреждение воротной вены, кровотечение из ложа ЖП.
Холецистостомия
Лапароскопическая холецистостомия показана при деструктивном холецистите, холецистопанкреатите, холангите, холедохолитиазе у тяжелых больных, которым радикальная операция противопоказана.
Для пункции наиболее часто используют точку, расположенную по сре- динно-ключичной линии сразу под реберной дугой. С этой целью под контролем лапароскопа, введенного в брюшную полость, или УЗИ-аппарата выполняют одномоментное дренирование ЖП стилет-катетером через паренхиму печени. При попадании последнего в полость ЖП отмечается характерное ощуще-
9
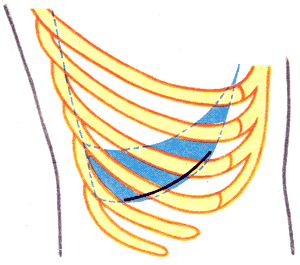
564. Внеплевральный доступ к печени (а. В. Мельников).
Холецистостомия (cholecystostomia)
Холецистостомия
в настоящее время производится редко,
главным образом по поводу гнойного
холецистита у очень тяжелых, ослабленных
больных, когда удаление желчного пузыря
противопоказано. Операцию преимущественно
выполняют под местной анестезией по А.
В. Вишневскому.
Для
обнажения желчного пузыря чаще применяют
разрез Кохера.
Техника
операции.
Косым разрезом, проведенным вдоль правой
реберной дуги, рассекают кожу и подкожную
клетчатку. Сосуды захватывают
кровоостанавливающими зажимами и
лигируют тонким кетгутом. Края раны
обкладывают салфетками, фиксируя их к
подкожной клетчатке. После этого
рассекают апоневроз, прямую и частично
наружную косую мышцы живота (рис. 617,
618).
При рассечении прямой мышцы необходимо
изолированно перевязать верхние
надчревные сосуды. Затем в верхнем углу
раны рассекают заднюю стенку влагалища
прямой мышцы живота вместе с париетальной
брюшиной (рис.
619).
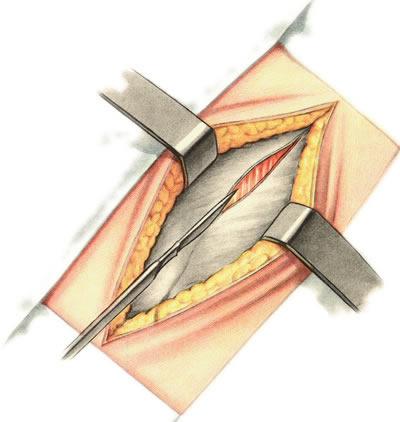
617. Разрез передней брюшной стенки по Кохеру. Рассечение передней стенки влагалища правой прямой мышцы живота.

618. Разрез передней брюшной стенки по Кохеру. Пересечение верхних надчревных сосудов между двумя зажимами.
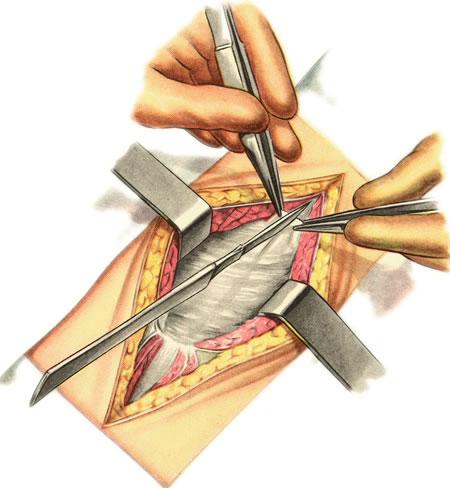
619. Разрез передней брюшой стенки по Кохеру. Рассечение задней стенки влагалища правой прямой мышцы живота вместе с париетальной брюшиной.
Брюшную
полость отгораживают марлевыми салфетками
и осматривают желчный пузырь. При наличии
сращений между пузырем и окружающими
органами их разъединяют. На дно пузыря
накладывают две держалки, между которыми
толстой иглой или троакаром производят
пункцию и удаляют содержимое (рис. 620,
621,
622).
На месте пункции рассекают стенку
желчного пузыря на протяжении 1,5—2 см
(рис.
623).
Полость пузыря осушивают марлевыми
тампонами и удаляют камни (рис.
624).
Особое внимание следует обращать на
шейку желчного пузыря, в которую нередко
вклиниваются камни. Если после удаления
камней и шейки в полости пузыря появляются
капли светлой желчи, значит пузырный
проток проходим.
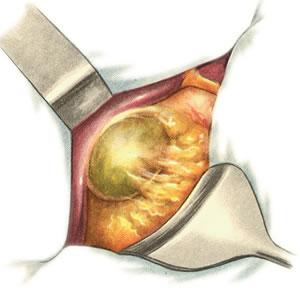
620. Спайки желчного пузыря с сальником.
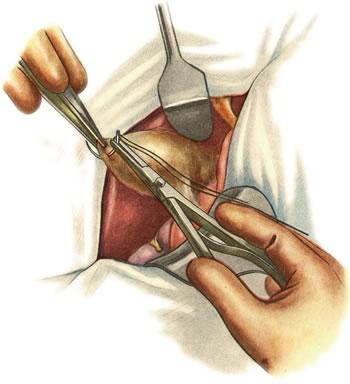
621.
Свищ желчного пузыря. Наложение
швов-держалок на дно пузыря.
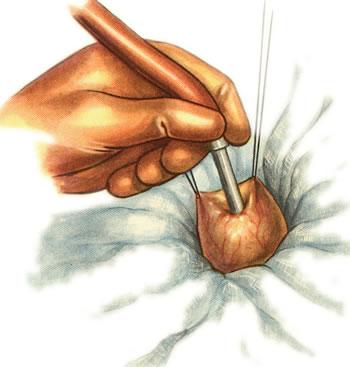
622.
Свищ желчного пузыря. Пункция пузыря.
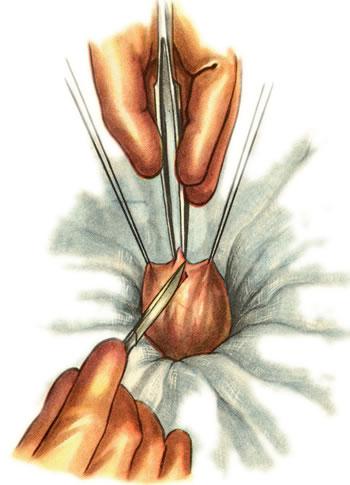
623.
Свищ желчного пузыря. Рассечение стенки
пузыря на месте пункции.
6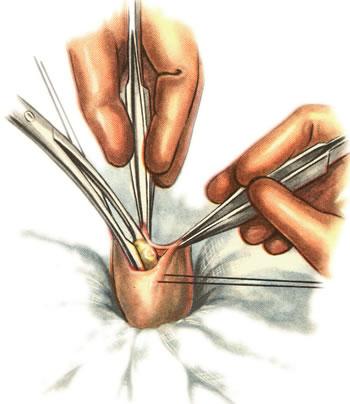 24.
24.
Свищ желчного пузыря. Удаление камней
из полости пузыря.
В
сомнительных случаях проходимость
пузырного протока можно проверить
осторожным зондированием со стороны
вскрытого пузыря. После удаления камней
слизистую желчного пузыря протирают
марлевыми тампонами и в полость его
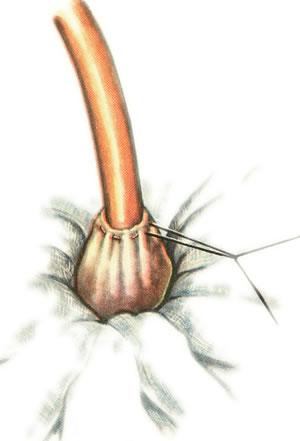
вводят толстой резиновый дренаж, который
фиксируют одним или двумя кисетными
швами (рис.
625).
Дно пузыря подшивают к париетальной
брюшине и апоневрозу поперечной мышцы
живота несколькими кетгутовыми швами
с одной и другой стороны от дренажа
(рис.
626).
Чтобы предупредить образование
губовидного свища, не следует подшивать
стенку пузыря к мышцам и коже. Трубку
для лучшей фиксации подшивают одним
шелковым швом к коже. Если брюшную
полость необходимо дренировать, то к
сальниковому отверстию подводят марлевый
дренаж, периферический конец которого
укладывают в нижний угол раны. Операцию
заканчивают послойным зашиванием раны
брюшной стенки.
Соседние файлы в папке Желчекамен. болезнь
- #
- #
Показания:
хронический рецидивирующий холецистит
в случае дли-тельного безрезультатного
консервативного лечения.
Неотложными
показаниями являются гангрена, флегмона,
прободение и рак желчного пузыря.
Доступы
при холецистэктомии
Доступы
при холецистэктомии можно разделить
на вертикальные, ко-сые и угловые.
К
вертикальным разрезам передней брюшной
стенки относятся: верх-ний срединный,
параректальный и трансректальный.
Среди
косых разрезов можно выделить доступы
Кохера, Курвуазье, Федорова и др.
Разрез
Кохера начинают
от срединной линии и проводят на 3–4 см
ниже и параллельно реберной дуге; длина
его 15–20 см.
Разрез
Курвуазье —
это дугообразный разрез, который проводят
ниже и параллельно правой реберной дуге
выпуклостью книзу. Почти идентичен
разрезу Кохера.
Разрез
по Федорову начинают
от мечевидного отростка и проводят
вначале книзу по срединной линии на
протяжении 3–4 см, а затем парал-лельно
правой реберной дуге; длина его 15–20 см.
Из
подгруппы угловых разрезов чаще других
применяют разрез
Рио-Бранко,
который проводят по срединной линии на
2–3 см ниже мечевидно-го отростка вниз
и, не доходя на 2 поперечных пальца до
пупка, поворачи-вают вправо и вверх к
концу X ребра.
Различают
два способа холецистэктомии:
1)
холецистэктомия от шейки;
2)
холецистэктомия от дна.
При
обоих способах важнейшим моментом
операции является выде-ление и перевязка
пузырной артерии и пузырного протока
в области пече-ночно-12-перстной связки.
Этот момент связан с опасностью
повреждения печеночной артерии или ее
ветвей, а также воротной вены. Случайная
или вынужденная перевязка артерии
вызывает некроз печени, а при ранении
воротной вены возникает трудноостанавливаемое
кровотечение. Перед удалением желчного
пузыря оперативное поле должно быть
изолировано 3-мя марлевыми салфетками:
одну кладут вниз на 12-перстную и
попереч-ную ободочную кишки, 2-ю — между
печенью и верхним полюсом почки к
винслову отверстию, 3-ю — на желудок.
Удаление
желчного пузыря от шейки
Оттянув
печень кверху, а 12-перстную кишку книзу,
вдоль правого края печеночно-12-перстной
связки осторожно подсекают передний
брю-шинный листок. Разрезая клетчатку,
обнажают общий желчный проток и место
впадения в него пузырного протока. На
выделенный пузырный про-ток накладывают
шелковую лигатуру, а к периферии от нее,
ближе к шей-ке пузыря, на проток накладывают
изогнутый зажим Бильрота. Чтобы не
повредить стенку общего желчного
протока, лигатуру накладывают на
расстоянии 1,5 см от места слияния
протоков; оставление более длинной
культи
нежелательно, т. к. это может привести
впоследствии к образова-нию мешкообразного
расширения («ложный
желчный пузырь») с
камне-образованием. Затем проток
пересекается, и культю прижигают и
прикры-вают марлевой салфеткой. В верхнем
углу раны находят пузырную арте-рию, ее
тщательно перевязывают 2-мя шелковыми
лигатурами и пересека-ют. Затем приступают
к выделению желчного пузыря. Разрез
передней по-верхности печеночно-12-перстной
связки продолжают на стенку пузыря в
виде 2-х полуовалов, идущих вблизи оси
желчного пузыря и входящих в его щель.
После чего он легко вылущивается из
своего ложа тупым путем. После удаления
пузыря листки брюшины ушивают над ложем
желчного пузыря непрерывным или узловым
кетгутовым швом, продолжив его вдоль
разреза печеночно-12-перстной связки.
Таким образом, перитонизируют ложе
пузыря и культю протока. Изолирующие
салфетки убирают и к куль-те подводят
2–3 марлевых тампона шириной 3 см каждый;
их доводят до дна раны, но не доходя до
печеночно-12-перстной связки; марлевые
там-поны выводят через опорожненную
рану. Удаляют их постепенным вытя-гиванием,
начиная с 9–11-го дня. Брюшную стенку
зашивают послойно: непрерывным кетгутовым
швом — брюшину, узловым шелковым швом
— пересеченные мышцы и стенки влагалища
прямой мышцы живота.
Удаление
желчного пузыря от дна производят
в обратном порядке: сна-чала выделяют
желчный пузырь, а затем осуществляют
приемы выделения и лигирования пузырной
артерии и протока. Для этого выделенный
пузырь от-тягивают; тогда выделенная
пузырная артерия будет заметна в правом
верхнем углу треугольника Кало, ее
изолируют и пересекают между 2-мя
лигатурами описанным выше способом.
После этого выделяют, лигируют и
пересекают пузырный проток. Дальнейший
ход операции такой же, как при выделении
пу-зыря от шейки. Выделение пузыря от
дна менее целесообразно, т. к. при этом
мелкие камни из полости пузыря легко
закидываются в протоки.
Возможные
осложнения:
1.
Кровотечение из культи артерии при
соскальзывании лигатуры.
2.
Повреждение спереди расположенной
правой ветви печеночной ар-терии. Верхняя
граница треугольника Кало часто
образована двумя арте-риями — правой
печеночной и пузырной. В этом случае
происходит нек-роз правой доли печени.
3.
Повреждение спереди расположенной
правой ветви печеночной ар-терии. В 12 %
случаев правая печеночная артерия
располагается кпереди от печеночного
протока, иногда она пересекает слева
направо место слия-ния пузырного и
печеночного протоков. При обнажении
треугольника Ка-ло острым путем артерия
может быть повреждена.
4.
Повреждение воротной вены. В 24 % случаев
наблюдается смеще-ние воротной вены
правее общего печеночного протока в
верхней полови-не печеночно-дуоденальной
связки. Острое выделение шейки желчного
пузыря и пузырного протока, которые при
этом варианте расположены на передней
поверхности воротной вены, чревато
повреждением последней. Кровотечение
остановить очень трудно.
5.
Оставление чрезмерно длинной культи
(более 1,5 см) ведет к форми-рованию
«ложного» желчного пузыря с последующим
камнеобразованием.
6.
Оставление чрезмерно короткой культи
(менее 0,5 см) приводит к нарушению тока
желчи в общем желчном протоке в связи
с возможностью развития стриктур в нем.
7.
При удалении «от дна» камни могут быть
протолкнуты в нижеле-жащие протоки.
Треугольник
Кало:
а)
пузырный проток (слева);
б)
общий печеночный проток (справа);
в)
пузырная артерия (сверху).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #


