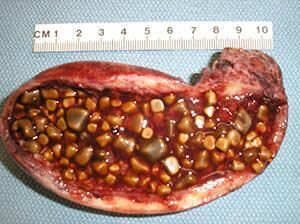
Можно ли чеснок при воспалении желчного пузыря
Почему возникает такой вопрос?
Чеснок обладает рядом полезных свойств, но при некоторых заболеваниях противопоказан. Также он содержится во многих блюдах, где проходит различную термическую обработку или употребляется в сыром виде.
С чем может быть связана опасность?
Опасность употребления чеснока при панкреатите и холецистите заключается в воздействии сока на пищеварительную систему, несмотря на то, что чеснок и настойки на нем позволяют укреплять иммунитет и бороться с вредными микроорганизмами.
Разрешено ли употребление или нет?
При панкреатите
Панкреатит – воспалительные процессы в поджелудочной железе. В таком случае чеснок может быть противопоказан к применению. Это происходит из-за того, что протоки железы сужаются, а при употреблении чеснока внутрь происходит обильная выработка поджелудочного сока. Поэтому он не может равномерно распределяться по железе, что приводит к негативному воздействию на орган.
- При обострении. В этот момент орган находиться в критическом состоянии, и больше чем наполовину заполнен желудочным соком. Из-за употребления чеснока заболевание будет обостряться, возможно образование кисты или летальный исход, при достаточно запущенном состоянии.
- При хроническом заболевании. При хронической болезни ситуация то обостряется, то послабляется. Поэтому советуется исключить чеснок из рациона и внимательно читать составы продуктов, где он может содержаться в различном виде.
- В период ослабления. Можно есть чеснок, который подвергся термической обработке.
При холецистите
Холецистит – воспаление желчного пузыря. Чтобы улучшить самочувствие и ускорить течение лечения, необходимо соблюдать определенную диету. Поэтому нужно исключить сырой чеснок, но при этом можно использовать термически обработанный.
Если оба хронических заболевания вместе?
Оба заболевания вместе говорят о полном исключении чеснока из рациона, вне зависимости от того, употребляется он отдельно или содержится в каких-то готовых блюдах. Поэтому пересмотрите привычки питания и ежедневный рацион, чтобы обезопасить себя от возможного обострения, полученного из-за употребления продуктов.
Вопрос дозировки
При любой дозировке могут возникнуть побочные эффекты и усложнить течение заболевания. Поэтому стоит исключить сырой чеснок полностью, как и термически обработанный, особенно в периоды обострения заболевания или его хронической форме. Здесь стоит учитывать вопрос наличия заболеваний, не допускается употребление сырого чеснока отдельно и в блюдах при панкреатите, при этом при холецистите возможно употреблять его, в качестве составляющей.
Если присутствуют оба заболевания, то когда наступает острая форма или заболевания являются хроническими, то стоит полностью ограничить себя и не употреблять чеснок ни в каком виде.
Есть ли разница в употреблении?
- Для чеснока и лука. Эфирные масла, содержащиеся и в луке, и в чесноке, похожи по своим свойствам, одинаково раздражающе сказываются на пищеварительном тракте, поэтому при панкреатите и холецистите стоит исключить и то, и другое.
- При различном приготовлении чеснока. Во время ремиссии можно употреблять чеснок, который подвергается термической обработке. При панкреатите лучше всего отдавать предпочтение продуктам, обработанным на пару или вареным, и полностью исключить сырой чеснок из употребления. Важно чтобы из чеснока улетучились все эфирные элементы и масла, что возможно только при достаточно высоких температурах.
Как приготовить настойку?
Ингредиенты:
- 3 стакана молока;
- 2 чайные ложки кокосового масла;
- 10 зубчиков чеснока.
Приготовление:
- Чеснок измельчаем.
- Добавляем в 3 стакана молока.
- Ставим на огонь и доводим до кипения.
- Перемещаем на водяную баню.
- Ждем пока половина содержимого испариться.
- Добавляем две чайные ложки масла.
- Принимать смесь необходимо не дожидаясь остывания.
Важно! Данную настойку можно применять только в периоды ремиссии и ослабления основных симптомов. Принимать надо один раз в день на голодный желудок, как минимум за полчаса до момента приема пищи. Нельзя применять при обострении панкреатита или холецистита.
Во время обострения не стоит употреблять чеснок, и нужно полностью его исключить из рациона питания. Когда же наступает ремиссия, то возможно употреблять продукт, подвергнутый термической обработке. Важно, чтобы из него были удалены все ферменты, вызывающее раздражение в пищеварительной системе. Тогда лечение пройдет быстро, а состояние будет стабильным.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
1 Основные правила здорового питания
Для обеспечения бесперебойной работы печени и желчного пузыря необходимо обогащать рацион следующим продуктами:
- слизистые каши;
- нежирные супы;
- фрукты и ягоды с низкой кислотностью;
- молочная продукция;
- зеленый или фруктовый чай, отвары из трав, негазированная вода, смузи и натуральные соки.
Общая питательность дневного рациона не должна превышать 2500 кал. Необходимо организовать такой распорядок приема пищи, который включает несколько трапез небольшими порциями. Оптимально соблюдение 6-разового режима питания.
Необходимо избегать употребления жареных, жирных и чрезмерно соленых продуктов — печень и желчный пузырь просто не справляются с переработкой тяжелой пищи. Нужно заменить ее вареной или приготовленной на пару едой.
Важно избегать употребления чересчур холодных или горячих блюд, которые разрушают слизистую органов пищеварения. Нужно принимать теплую пищу, обогащенную необходимой для очищения организма клетчаткой и другими полезными микроэлементами, активизирующими процесс желчеотделения.
Почему нельзя использовать в пищу чеснок и лук?
Нормальное функционирование внутренних органов несовместимо с употреблением жирных сортов мяса и сала. В переработке этих продуктов участвует желчь. В случае ее недостатка нарушается метаболизм и развивается интоксикация организма. Мясо и сало нужно заменить постной рыбой и птицей. Для работы этих органов полезно употребление жиров растительного происхождения — оливкового, кукурузного и подсолнечного масел, обладающих желчегонным действием.
Здоровье печени и желчного пузыря заключается в отказе от жирных соусов и продуктов искусственного происхождения. Употребление маргарина, спреда, майонеза создает дополнительную нагрузку на пищеварительную систему. Необходимо исключить из рациона кондитерские изделия и сдобную выпечку, в избытке содержащие эти продукты.
Выбирая сливочное масло, следует внимательно изучать его состав — нередко производители используют в его производстве искусственные жиры. Нужно отказаться от майонеза, изготовленного промышленным способом с добавлением губительных для печени консервантов и вкусовых наполнителей. Эти продукты можно заменить натуральным сливочным маслом, сливками и сметаной с малым процентом жирности. Пищеварительная система любит йогурты без добавок, кефир, творог, сыр, цельное молоко.
Бесперебойной работе пищеварительной системы препятствует чрезмерное употребление ржаного хлеба и сдобной выпечки. Употребление этих продуктов вызывает лишь процесс брожения и никак не насыщает печень полезными элементами. При наличии патологий желчного пузыря необходимо полностью исключить мучные изделия из рациона, заменив их сухарями и кашами. Необходимо ограничить поступление блюд из белковосодержащих гороха и фасоли. Очищающим эффектом обладают гречневая и овсяная крупы.
Оздоровительное питание предусматривает отказ от жареных, копченых и консервированных блюд. Для нормализации работы печени и желчного пузыря полезно употребление вареных или приготовленных на пару продуктов. Необходимо включать в рацион супы, приготовленные на нежирном бульоне без использования традиционных жареных заправок, — овощи и зелень должны подвергаться минимальной термической обработке.
Налаживание режима здорового питания позволяет надолго сохранить здоровье печени и желчного пузыря. Но не стоит забывать, что отказ от употребления тех или иных продуктов является вспомогательным способом обеспечения бесперебойной работы этих органов. При возникновении нарушений их функций или болей необходимо сразу же обращаться к врачу.
Все просто: эти овощи имеют жгучий вкус.
Вкус, который очень раздражает слизистую желудка и кишечника. А это, в свою очередь, вызывает сильные сокращения желчного пузыря.
А сильные сокращения желчного пузыря — это повышенный риск возникновения приступа желчекаменной колики и острого холецистита.
Из выше сказанного следует, что, если бы не жгучий вкус, чеснок и лук можно было бы спокойно употреблять в пищу даже тем, у кого есть камни в желчном пузыре.
•Снижение веса без стресса и вреда для здоровья с возможностью выбора блюд и исключения ингредиентов из рациона.•5-6 разнообразных приёмов пищи в день с выбором блюд•Комфортное снижение до 5-10% от массы тела в месяц•Идеальная для похудения калорийность рациона и баланс макронутриентов
2 Рацион для очищения
Здоровое питание невозможно без организации оптимального питьевого режима и употребления грубых волокон, являющихся естественными лекарствами для микрофлоры кишечника, главными факторами самоочищения выделительной системы. Недостаток волокон и влаги приводит к затруднению процесса дефекации и задерживанию токсинов, из-за чего они подвергаются многократной реабсорбции и в итоге отравляют организм.
Очищению печени от токсинов способствует употребление свеклы. Этот корнеплод содержит в себе такие полезные элементы, как пектин, железо, фолиевая кислота. Употребление продуктов, обогащенных этими микроэлементами, позволяет быстро и эффективно удалять токсины из организма. Включение в рацион свеклы помимо очищения печени направлено на лечение испытывающего постоянные нагрузки органа, а потому нередко применяется в качестве вспомогательного средства для медикаментов.
Эффективным очищающим средством является свекольный сок с добавлением дольки лимона. Нужно на протяжении нескольких дней употреблять 1 раз в 2 суток напиток из 1 корнеплода средних размеров. Следует помнить, что свекла относится к детокс-продуктам, а потому ее применение должно сопровождаться обильным питьем.
Активному очищению печени от токсинов способствует применение зеленых овощей. Благодаря содержащемуся хлорофиллу, они быстро нормализуют работу печени. Овощи употребляют как в сыром виде, так и приготовленные на пару. Особым очистительным свойством обладает сок зелени, который помимо создания мощного защитного щита для печени способствует выведению кислот из крови. Для очищения печени показано употребление петрушки, укропа, кинзы, огурцов, шпината, брокколи и др.
К действенным очистительным средствам относится и чеснок, богатый минералами и витаминами А, В1, С. Особенностью этого продукта является высокий процент содержания серы, отвечающей за активизацию ферментов, необходимых для удаления токсинов из печени. Этот корнеплод способствует обогащению органа кислородом, из-за чего он быстрее очищается от вредных элементов.
Как же употреблять чеснок?
А теперь вспомните: имеет ли жгучий вкус чеснок отварной, запеченный, или тушеный? Нет! Так почему же нужно от него отказываться? То же касается и лука!
Конечно же, в свежих овощах намного больше витаминов и других полезных веществ, чем в отварных, запеченных или тушеных. Но, тем не менее, лук или чеснок, прошедшие тепловую обработку, придают блюду легкий приятный привкус и запах. Зачем же лишать себя этого?
Гастроэнтерологи крупных городов России
Гастроэнтерология. Клиники крупных городов России
Подробная информация о клинике и каждом докторе, фото, рейтинг, отзывы, быстрая и удобная запись на прием.
Полностью исключить употребления лука и чеснока, даже прошедших тепловую обработку, следует только сразу после операции или сразу после приступа желчекаменной колики или острого холецистита.
Свежие лук и чеснок противопоказаны тем, у кого есть камни в желчном пузыре. Если же человек перенес операцию удаления желчного пузыря, то, спустя некоторое время, он может и обязательно должен употреблять их в пищу. Конечно, если нет других, сопутствующих заболеваний желудочно-кишечного тракта.
3 Диетическая еда
вода, натуральные соки, протертые овощные супы. Через несколько дней после приступа можно постепенно включать в рацион каши из овсяной, гречневой или перловой крупы. Для выведения желчи в острый период заболевания нужно обеспечить больному многократный прием пищи малыми порциями (до 300 г). Рекомендуется употребление продуктов с низким содержанием белка. Перед подачей блюд нужно заправлять их небольшим количеством сливочного или оливкового масла.
В качестве напитков используется негазированная вода, травяные настои, натуральные соки и смузи. Для завтраков больным хроническим холециститом применяются яйца без желтков или запеченные омлеты, употребляемые с подсушенными пшеничными хлебцами. На обед можно приготовить легкий суп без жареной заправки. В рационе должны преобладать фрукты и овощи, как в сыром виде, так и обработанные на пару.
Благоприятное воздействие на работу желчного пузыря оказывают овощи и фрукты, обладающие желчегонным действием: шпинат, сельдерей, инжир, оливки, цветная капуста и др. Для усиления эффективности работы органа рекомендуется употреблять эти продукты с растительным маслом. Включение в рацион винегретов и салатов помимо очистительного действия способствует выведению из организма холестерина и препятствует формированию камней.
Для нормализации работы желчного пузыря рекомендовано включение в рацион спелых плодов яблони, груши, винограда, вишни, дыни и арбуза. Очищению органа способствуют такие необходимые овощи, как: репа, цветная капуста, тыква, листья салата, помидоры, кабачки и огурцы. Необходимо исключить из рациона консервированные фрукты и овощи, цитрусовые и другие плоды с высокой кислотностью.
Итак, подведем итог
- Лук и чеснок нельзя употреблять совсем некоторый период после операции удаления желчного пузыря или сразу после приступа желчекаменной колики или острого холецистита
- Свежий лук и чеснок нельзя есть тем, у кого есть камни в желчном пузыре
- Вне приступа, можно употреблять в пищу чеснок и лук, прошедшие тепловую обработку.
- Чеснок и лук в любом виде можно есть тем, кто перенес операцию удаления желчного пузыря, чувствует себя хорошо и не имеет сопутствующих заболеваний желудочно-кишечного тракта.
Надеюсь, этой небольшой статьей я внесла ясность в вопрос о том, можно ли есть чеснок и лук тем, кто страдает желчекаменной болезнью!
У вас есть вопросы?
Вы можете задать их мне вот здесь, или доктору, заполнив форму, которую вы видите ниже.
Предыдущая статья:Почему повышен билирубин?
Следующая статья:Что такое жировой гепатоз?
Другие сайты автора
Поговорим о желчекаменной болезни
Здоровое питание при желчекаменной болезни
Рассказы об УЗИ
Ваш медицинский путеводитель
Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии.
Желчный пузырь выполняет важную функцию в организме, нарушение его работы может привести к очень неприятным последствиям. Желчь, вырабатываемая печенью, хранится в желчном пузыре до тех пор, пока организм не начнет нуждаться в ней. Обычно это происходит в момент поступления пищи в желудок. Желчь начинает поступать в двеннадцатиперстную кишку, где вместе с панкреатическим соком помогает переваривать пищу и облегчает работу кишечника.
Симптомы перегиба желчного пузыря
Если в организме происходит сбой, такой как перегиб желчного пузыря, симптомы которого будут описаны ниже, отток желчи нарушается, а желчь, как известно, довольно едкая и способная повредить любой орган, в том числе и сам желчный пузырь.
- Тошнота и рвота. Тошнота и рвота могут появляться периодически, особенно после обильного приема пищи. Опасный признак – постоянная тошнота и частая рвота. В этом случае можно говорить об угрозе жизни.
- Запоры. Нарушенное пищеварение и недостаточное поступление желчи в двеннадцатиперстную кишку приводят к тому, что кишечник не справляется со своей работой. Запоры при перегибе желчного пузыря неизбежны.
- Гастральный рефлюкс. Это болезненный и опасный синдром, суть которого заключается в том, что нарушается стандартная цепочка продвижения пищи. Из кишечника желчь с полупереваренными остатками пищи попадает в желудок, что вызывает боль, изжогу, тошноту, в некоторых случаях даже ожог слизистой желудка.
- Потливость. Повышенная потливость является проявлением общей ослабленности организма. При сильных болях также может выделяться холодный липкий пот.
- Вздутие живота. Выброс желчи в желудок и ее соприкосновение с кислотной средой, преобладающей в желудке, способствует повышенному газообразованию. У больного появляется ощущение вздутия живота, которое не проходит даже после посещения туалета.
- Боли в правом боку. Боль в животе бывает обычно ноющего характера. При попадании желчи в желудок может возникать чувство рези в животе.
- Горечь во рту. Присутствие желчи в желудке и даже пищеводе вызывает ощущение неприятной горечи во рту.
Причины возникновения
Перегиб может возникать в различных отделах желчного пузыря по самым различным причинам. Самым опасным является перегиб тела желчного пузыря, при котором выброс желчи осуществляется в довольно больших количествах. Рассмотрим основные причины перегиба желчного пузыря:
- Большие физические нагрузки. При физических нагрузках, регулярном подъеме тяжестей может произойти опущение внутренних органов, что приводит к перегибу желчного пузыря со всеми последствиями.
- Ожирение. Ожирение пагубно влияет на многие внутренние органы. Они покрываются жиром, деформируются, смещаются. Не является исключением и желчный пузырь. Перегиб желчного пузыря – не самое страшное, что может быть при сильном ожирении, однако его последствия ощутимы.
- Врожденная патология. Пожалуй, это самая распространенная причина перегиба желчного пузыря. Во время формирования внутренних органов эмбриона может произойти нарушение пропорции роста и размеров органов. При этом деформации подвергается печень и желчный пузырь. Такие изменения могут сохраняться на всю жизнь.
- Беременность. Во время беременности матка растет и давит на внутренние органы. От этого может страдать и печень с желчным пузырем. Тогда образуется временный перегиб желчного пузыря, который подлежит восстановлению после родов. Однако такое встречается редко. Чаще всего перегиб является врожденным, но дает о себе знать только во время беременности.
- Неправильное питание. Чередование голодания с перееданием приводит к повышенной выработке панкреатического сока и застою желчи.
- Возрастные изменения. С возрастом происходит опущение внутренних органов, что приводит к перегибу желчного пузыря, возрастным запорам и прочим заболеваниям.
- Нетипичное расположение желчного пузыря. Помимо врожденной деформации желчного пузыря, он может также иметь нетипичное расположение относительно печени. В этом случае желчный пузырь становится более подвижным и склонным к перегибам и застою желчи.
Лечение перегиба желчного пузыря
Лечение назначает индивидуально и только лечащим врачом. Заниматься самолечением не рекомендуется. Перед этим необходимо пройти диагностику, выявить причины перегиба желчного пузыря, конкретизировать место загиба, только после узи и анализов врач пропишет лечение:
- Желчегонный препараты. При перегибе желчного пузыря обязательно назначаются желчегонные препараты, призванные наладить отток желчи в просвет кишки. К подобным препаратам относятся Хофитол, Аллохол. Препарат под названием Аристохол содержит в своем составе лечебные травы и действует сразу по нескольким направлениям: улучшает работу кишечника, усиливает отток желчи и снимает спазм.
- Обезболивающие и спазмолитики. При болевом синдроме врач прописывает обезболивающие и спазмолитические препараты, такие как Дротаверин, Но-Шпа, Баралгин. При тошноте и рвоте возможны внутримышечные инъекции.
- Антибиотики. Антибиотики врач может назначить при холецистите, в том случае, если перегиб желчного пузыря вызван инфекцией, провоцирующей воспаление слизистой пузыря. Часто назначают Ампиокс.
- Физпроцедуры. Физиотерапия чаще всего направлена на прогревание: озокеритотерапия, терапия парафином.
- Дыхательная гимнастика. Полезен брюшной тип дыхания, когда при каждом вдохе развивается диафрагма и органы брюшной полости. Это поможет избежать застоя желчи.
- Витаминотерапия. Витамины помогут укрепить общее состояние организма, повысить иммунитет, что особенно важно при перегибе, вызванном инфекцией.
- Средства народной медицины. К желчегонным травам относят расторопшу, пижму, бессмертник. Отвар пижмы оказывает также обезболивающее действие. Рекомендуют также принимать отвар шиповника, валериану, ромашку с мятой, шишки хмеля. При заболеваниях желчного пузыря иногда советуют есть с другими продуктами горчицу, хрен и чеснок. Однако с этим нужно быть осторожным, так как при других заболеваниях пищеварительной системы такие продукты противопоказаны.
Диета и гимнастика при перегибе желчного пузыря
При перегибе желчного пузыря гастроэнтерологи рекомендуют питаться небольшими порциями, но часто, через каждые 4 часа. Из рациона необходимо исключить жареное, копченое, острое, а также бобы и пряности. От консервов и фастфуда также лучше отказаться. Газированный напитки и алкоголь, сухофрукты, шоколад, кофе, какао, черный чай, а также все, что содержит большое количество сахара: мед, варенье, конфеты- рекомендуется исключить.
Масла (кукурузное, оливковое, подсолнечное) способствуют разжижению желчи, а полиненасыщенные жирные кислоты, содержащиеся в масле, укрепляют стенки желчного пузыря. Пища должна содержать как можно меньше жира, так как он затрудняет отток желчи. Поэтому про кремовые торты, шашлык, красную рыбу и сливки придется забыть. Полезна свежая зелень: укроп, петрушка, шпинат, салат, сельдерей.
Разрешено употреблять в пищу макароны, каши, говядину, курицу, индейку, нежирную рыбу, приготовленную на пару, супы без наваристых бульонов, овощи, некислые фрукты, нежирные кисломолочные продукты, рафинированное растительное масло. Мясо и овощи лучше готовить отдельно.
При первых признаках улучшения не нужно сразу бросаться в крайности и есть все, что нельзя. При врожденном перегибе желчного пузыря некоторых правил питания придется придерживаться всю жизнь.
Несложная гимнастика поможет улучшить отток желчи, а также кровоснабжение органов. Она полезна как в качестве лечения, так и в качестве профилактических мер. Можно порекомендовать следующие упражнения:
- Лягте на живот, положите руки вдоль туловища, а носками стоп упритесь в пол. Затем медленно выдыхайте и отрывайте от пола голову, грудь, ноги.
- Ненадолго останьтесь в этом положении, а затем снова расслабьтесь. Выполняйте 5-6 раз.
- Лягте на спину, вытяните руки за головой.
- Оторвите ноги немного от пола и замрите на несколько секунд, затем приподнимите ноги еще чуть выше и снова замрите. Старайтесь не задерживать дыхание при этом упражнении.
Упражнения не пресс помогут укрепить мышцы живота и восстановить работу желчного пузыря. Однако важно соблюдать меру. Большие физические нагрузки нежелательны.
О заболеваниях желчного пузыря расскажет видеоматериал:
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью социальных кнопок. Спасибо!
Симптомы и лечение панкреатита в домашних условиях
- 1Основные причины патологии
- 2Методы лечения
- 3Лечение гречневой крупой и картофельным соком
- 4Рецепты травников
- 5Как лечить панкреатит с помощью прополиса
1Основные причины патологии
Если человек столкнулся с таким заболеванием, как панкреатит — симптомы и лечение, которое возможно в данном случае? Будет ли оно зависеть от симптоматики или нет? К болезни приводит чрезмерный прием алкогольной продукции или желчные камни. Эти причины можно считать основными. Чаще заболевание встречается у мужчин. Признак острого панкреатита — это болевые ощущения в верхней части брюшной полости, продолжающиеся на протяжении нескольких дней. Болевой симптом способен усилиться после употребления пищи. При хроническом панкреатите, являющимся результатом систематического повреждения поджелудочной железы, болезненные ощущения могут не тревожить человека некоторый период времени.
Случается так, что для возникновения болезни хватит лишь острого приступа. Злоупотребление алкоголем является провокатором хронического панкреатита. Терапия лекарственными средствами окажет помощь. Однако чтобы поддержать нормальное состояние, требуется соблюдать строгую диету и лечиться народными средствами. При хронической форме болезненные ощущения могут возникать в области спины либо отсутствовать вовсе. У человека хронический панкреатит в стадии обострения проявляется следующими симптомами:
- тошнота и рвота;
- метеоризм;
- снижение веса.
Зная возможные симптомы, лечение заболевания может принести пользу. Однако в основном панкреатит нельзя вылечить, но его можно приглушить и держать под контролем. Изначально следует полностью отказаться от спиртного, а затем придерживаться диетического питания и соблюдать все врачебные рекомендации.
2Методы лечения
Лечение хронического панкреатита в домашних условиях предрасполагает обеспечение пациентам постельного режима и полнейшего физического покоя до того момента, пока его здоровье не станет лучше.
Главным в лечении панкреатита считается соблюдение диетического питания, способного предотвратить обострение недуга. Диета подразумевает собой исключение из ежедневного рациона таких пищевых продуктов, как: копченые и маринованные изделия, жареные и жирные продукты, консервы, лук, чеснок, бобы, цитрусы и другие. За весь день человек должен кушать не меньше 6 раз. Однако питание должно быть дробным, и за один прием пациент должен употреблять незначительный объем пищи, помещаемый в ладонь.
Вместе с тем больному необходимо принимать лекарственные средства, прописанные доктором. Для облегчения болевого симптома специалисты могут рекомендовать медикаменты спазмолитического действия (Но-шпа, Папаверин и другие). Если хронический панкреатит развивается совместно с недостаточностью поджелудочной железы, специалист может назначить ферментативные препараты.
Итак, все медикаменты должны приниматься только после назначения врача. Причем специалист делает подбор лекарств в индивидуальном порядке для каждого пациента, так как одно и то же лекарственное средство может оказать разное действие на людей.
3Лечение гречневой крупой и картофельным соком
Хронический панкреатит поддается самостоятельному лечению на дому с использованием обычной гречки. Крупу следует готовить каждый день вечером. Для этого понадобится 1 стакан тщательно промытой и очищенной гречневой крупы и 0,5 л кефира 1%-ной жирности. Указанные компоненты следует поместить в емкость, перемешать и оставить в темном месте на всю ночь, чтобы гречка хорошо набухла. По истечении 12 часов народное средство считается готовым к употреблению. Съесть гречку необходимо за весь день: первую половину утром на голодный желудок, а вторую — за пару часов до сна. Употребление гречки следует осуществлять 10 дней подряд, затем нужно сделать перерыв (10 дней) и продублировать курс терапии.
Применение сока картофеля считается наиболее известным способом в лечении хронического панкреатита в домашних условиях. Используется оно таким образом: свежеотжатый сок картофеля (1/2 стакана) следует выпить за 2 часа до еды, а через 5 минут запить основную пищу стаканом 1%-ного кефира. Такие действия необходимо проводить в течение 2 недель.
Картофельный сок необходимо употреблять в течение 10 минут после его изготовления, иначе он может утратить полезнейшие качества и не принесет положительного результата. Картофельный сок отлично подавляет воспалительный процесс поджелудочной железы, к тому же спазмы. Вместе с тем сок приводит к скорому заживлению ран и отлично помогает вылечить панкреатит в домашних условиях. Отметим, использовать данное средство для лечения панкреатита нельзя, если у пациента во время прохождения обследования обнаружена увеличенная кислотность желудка.
4Рецепты травников
Для проведения терапевтических действий, направленных на устранение признаков панкреатита хронической формы, а также на стабилизацию здоровья пациента, специалисты советуют растительные сборы, из которых изготавливают лекарственные настои.
К примеру, настой из укропа можно использовать для излечения панкреатита. Чтобы сделать его, понадобится 15 г. порезанного укропа, который заливают стаканом кипятка. После чего жидкость следует настаивать около часа, затем процедить. В оставшуюся смесь нужно добавить воды до изначального объема и употреблять по согласованию с врачом.
Терапия хронической формы заболевания может быть осуществлена лекарственным настоем от Глебова. Для изготовления данного народного средства понадобятся следующие ингредиенты: по 3 части корня лопуха, шалфея лекарственного и календулы и по 2 части корня одуванчика, лугового клевера и репешка. Все компоненты смешиваются, берется 2 ст. л. данного травяного отвара и заливается 0,5 л крутого кипятка. Смесь должна быть перелита в термос. Далее необходимо, чтобы народное снадобье настоялось всю ночь, после чего его нужно процедить. Прием настоя осуществляется до еды.
5Как лечить панкреатит с помощью прополиса
Большим спросом в народной медицине пользуется отличный продукт пчеловодства прополис, широко используемый в лечении воспаления поджелудочной железы. Отметим, для лечебных целей следует использовать исключительно свежий и натуральный продукт. Существует множество способов приема этого чудодейственного средства:
- лечение свежим прополисом;
- использование спиртовой настойки на основе продукта пчеловодства;
- прием водного раствора прополиса и др.
При хронической форме заболевания у человека может случиться приступ, сопровождаемый болезненными ощущениями. Чтобы предотвратить это, необходимо разжевывать свежий продукт небольшими по размеру кусочками каждый раз, когда усиливаются симптомы. Продвигаясь по желудку и кишечнику, прополис оказывает полезное действие, заживляя области с разрушаемыми тканями. Также прополис способствует улучшению деятельности поджелудочной железы. Количество ферментов придет в норму, в результате чего пища будет намного лучше усваиваться человеческим организмом. В итоге у человека проходит тошнота, не наблюдается вздутия живота и иных признаков.
Спиртовая настойка из прополиса тоже способна оказать помощь при заболевании. Следует растворить 15 капель аптечной настойки в 100 мл согретого молока, после чего выпить его на ночь. Такие мероприятия позволяют устранить приступы обострения болезни. Водный раствор прополиса изготавливается в соотношении 1:20 и 1:10. Средство поможет, если комбинировать его с отварами на основе целебных трав. При наличии аллергической реакции на мед не рекомендуется использовать прополис в лечебных целях.
Таким образом, если традиционное лечение хронического панкреатита не оказывает должного результата, то на помощь придут способы лечения хронического панкреатита на дому.
При этом следует помнить, что перед использованием любого лечебного метода требуется квалифицированная помощь грамотного специалиста.
Это необходимо, так как одно лекарство может оказать разное действие на людей в силу их индивидуальных особенностей организма. Также и народные средства имеют определенные противопоказания к применению. При игнорировании данных рекомендаций повышается вероятность получения вреда от самостоятельного лечения на дому. Если врач все же одобрил домашнее лечение, требуется в полной мере выполнять все предписания и рекомендации специалиста, к тому же не забывать соблюдать диету.
Source: pitanie.gastrit-i-yazva.ru