Мкб 10 удаление желчного пузыря
Связанные заболевания и их лечение
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Классификация
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Постхолецистэктомический синдром.

Постхолецистэктомический синдром
Описание
Постхолецистэктомический синдром – это синдром функциональной перестройки работы желчевыделительной системы после оперативного вмешательства. Он включает нарушения моторики сфинктера Одди (мышечный жом выходного отверстия общего желчного протока в двенадцатиперстную кишку) и нарушение двигательной функции самой двенадцатиперстной кишки. Чаще всего возникает нарушение тонуса сфинктера Одди по типу гипотонии или гипертонии. Однако, к постохолецистэктомическому синдрому относят и состояния, причины которых не были устранены во время операции. Это оставленные в протоках камни, стенозирующий папиллит или стеноз желчного протока, кисты желчных протоков и другие механические препятствия в желчных протоках, которые могли быть устранены во время операции, но по различным причинам остались незамеченными. Вследствие оперативного вмешательства могли произойти повреждения желчных путей, сужения и рубцовые изменения желчных протоков. Иногда встречается неполное удаление желчного пузыря, или патологический процесс развивается в культе протока желчного пузыря.
Классификация
Общепризнанной классификации постхолецистэктомического синдрома нет. Чаще в повседневной практике используется следующая систематизация:
1. Рецидивы камнеобразования общего желчного протока (ложные и истинные).
2. Стриктуры общего желчного протока.
3. Стенозирующий дуоденальный папиллит.
4. Активный спаечный процесс (ограниченный хронический перитонит) в подпеченочном пространстве.
5. Билиарный панкреатит (холепанкреатит).
6. Вторичные (билиарные или гепатогенные) гастродуоденальные язвы.
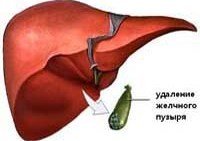
Постхолецистэктомический синдром
Симптомы
• тяжесть и тупые боли в правом подреберье,.
• непереносимость жирной пищи,.
• отрыжка горечью,.
• сердцебиение,.
• потливость.
Причины
Причиной постхолецистэктомического синдрома могут стать заболевания желудочно-кишечного тракта, которые развились вследствие длительного существования желчнокаменной болезни, которые протекают дальше после оперативного лечения. Это хронический панкреатит, гепатит, холангит, дуоденит и гастрит. Считается, что наиболее частой причиной постхолецистэктомического синдрома бывают камни в желчных протоках. Камни могут быть незамеченными и оставленными в протоках во время операции или вновь образованными. Пациенты жалуются на боли в правом подреберье, которые носят приступообразный характер и сопровождаются или не сопровождаться желтухой. В период приступа может обнаруживаться потемнение мочи. При оставленных камнях первые признаки болезни появляются вскоре после оперативного лечения, а для вновь образованных камней требуется время.
Причиной постхолецистэктомического синдрома может стать нарушение тонуса и двигательной функции двенадцатиперстной кишки или непроходимость двенадцатиперстной кишки.
Лечение
Лечение больных с постхолецистэктомического синдрома должно быть комплексным и направлено на устранение тех функциональных или структурных нарушений со стороны печени, желчевыводящих путей (протоки и сфинктеры), желудочно-кишечного тракта и поджелудочной железы, которые лежат в основе страдания, явились поводом для обращения к врачу.
Назначается частое дробное питание (5–7 раз в день), соблюдение диеты с низким содержанием жира (40–60 г в сутки растительных жиров), исключение жареных, острых, кислых продуктов. Для обезболивания можно применять дротаверин, мебеверин. В случаях, когда испробованы все медикаментозные варианты, а эффект от лечения отсутствует, для восстановления проходимости желчных путей проводится оперативное лечение. Для устранения относительной ферментативной недостаточности, улучшения переваривания жиров применяют ферментные препараты, содержащие желчные кислоты (фестал, панзинорм форте) в среднесуточных дозах. Наличие скрытых, а тем более явных нарушений переваривания жиров подразумевает длительное применение ферментов как с лечебной, так и с профилактической целями. Поэтому продолжительность курса лечения индивидуальна. Нередко удаление желчного пузыря сопровождается нарушением кишечного биоценоза. Для восстановения кишечной микрофлоры вначале назначаются антибактериальные лекарственные средства (доксициклин, фуразолидон, метронидазол, интетрикс), короткими 5–7-дневными курсами (1–2 курса). Затем проводится лечение препаратами, восстанавливающими кишечный микробный пейзаж, способствующими росту нормально микрофлоры (например, бифидумбактерин, линекс). В течение 6 месяцев после удаления желчного пузыря больные должны находиться под врачебным контролем. Санаторно-курортное лечение целесообразно рекомендовать не ранее чем через 6–12 месяцев после операции.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Рубрика МКБ-10: K91.5
МКБ-10 / K00-K93 КЛАСС XI Болезни органов пищеварения / K90-K93 Другие болезни органов пищеварения / K91 Нарушения органов пищеварения после медицинских процедур, не классифицированные в других рубриках
Определение и общие сведения[править]
Постхолецистэктомический синдром
Постхолецистэктомический синдром — результат дефектов оперативного вмешательства, а также осложнений или наличия сопутствующих заболеваний. Он включает нарушения, возникшие в связи с оперативным вмешательством: дискинезия сфинктера Одди, синдром культи пузырного протока, синдром недостаточности желчного пузыря, панкреатит, солярит, спаечный процесс и др.
У большинства больных желчнокаменной болезнью оперативное лечение приводит к выздоровлению и полному восстановлению трудоспособности. Иногда у пациентов сохраняются некоторые симптомы болезни, бывшие у них до операции, или появляются новые. Причины этого весьма разнообразны, тем не менее данное состояние больных, перенесших холецистэктомию, объединяют собирательным понятием «постхолецистэктомический синдром». Термин неудачен, т.к. далеко не всегда удаление желчного пузыря служит причиной развития болезненного состояния пациента.
Этиология и патогенез[править]
Основные причины так называемого постхолецистэктомического синдрома:
• заболевания органов пищеварения: хронический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, грыжи пищеводного отверстия диафрагмы, хронический колит, рефлюкс-эзофагит (эта группа болезней — наиболее частая причина постхолецистэктомического синдрома);
• органические изменения в желчных путях: оставленные при холецистэктомии конкременты в желчных протоках (так называемые забытые камни); стриктура большого сосочка двенадцатиперстной кишки или терминального отдела общего желчного протока; длинная культя пузырного протока или даже оставленная при операции часть желчного пузыря, где вновь могут образовываться конкременты; ятрогенные повреждения общего печеночного и общего желчного протоков с последующим развитием рубцовой стриктуры (эта группа причин связана как с дефектами оперативной техники, так и с недостаточным интраоперационным исследованием проходимости желчных протоков);
• заболевания органов гепатопанкреатодуоденальной зоны: хронический гепатит, панкреатит, дискинезия желчных протоков, перихоледохиальный лимфаденит.
Лишь болезни второй группы прямо или косвенно связаны с выполненной ранее холецистэктомией. Другие причины возникновения синдрома обусловлены дефектами дооперационного обследования больных и своевременно не диагностированными заболеваниями системы органов пищеварения.
В выявлении причин, приведших к развитию постхолецистэктомического синдрома, помогают тщательно собранный анамнез заболевания, данные инструментальных методов исследования органов пищеварительной системы.
Клинические проявления[править]
Клинические проявления постхолецистэктомического синдрома многообразны, но неспецифичны.
Клинические признаки постхолецистэктомического синдрома иногда появляются сразу же после операции, но возможен и «светлый промежуток» различной длительности до появления первых его симптомов.
Постхолецистэктомический синдром: Диагностика[править]
Инструментальные методы диагностики постхолецистэктомического синдрома
Среди инструментальных методов верификации диагноза постхолецистэктомического синдрома помимо рутинных (пероральная и внутривенная холеграфия) в последнее время используют высокоинформативные неинвазивные и инвазивные диагностические методики. С их помощью можно определить анатомо-функциональное состояние внепеченочных желчных путей и сфинктера Одди, изменения в ДПК (язвенные дефекты, поражения БДС (Большой дуоденальный сосочек), наличие парапапиллярного дивертикула; выявить другие органические причины синдрома ХДН) и в окружающих ее органах — поджелудочной железе, печени, забрюшинном пространстве и др.
Из неинвазивных диагностических методов следует прежде всего назвать трансабдоминальную ультрасонографию, выявляющую холедохолитиаз (резидуальные и рецидивные камни холедоха, в том числе вколоченные в ампулу БДС). Она позволяет оценить анатомическую структуру печени и поджелудочной железы, выявить дилатацию общего желчного протока.
Диагностические возможности ультразвуковой (УЗ) диагностики могут быть повышены при использовании эндоскопической ультрасонографии (ЭУС) и функциональных УЗ-проб (с «жировым» пробным завтраком, с нитроглицерином). Под контролем УЗИ проводят такие сложные диагностические манипуляции, как тонкоигольная прицельная биопсия поджелудочной железы или наложение чрескожной чреспеченочной холангиостомы.
Эндоскопия верхних отделов пищеварительного тракта определяет наличие патологических процессов в пищеводе желудке, ДПК и позволяет провести их дифференциальную диагностику с использованием прицельной биопсии и последующим гистологическим изучением биоптатов; выявляет дуодено-гастральный и гастро-эзофагеальный рефлюксы.
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) — весьма ценный инвазивный метод диагностики патологических изменений в зоне панкреатических и внепеченочных желчных протоков. Он дает исчерпывающую информацию о состоянии ВЖП, крупных протоков поджелудочной железы, выявляет оставленные и рецидивные желчные камни в холедохе и ампуле БДС, стриктуры общего желчного протока, а также папиллостеноз, обструкцию желчных и панкреатических протоков любой этиологии. Существенный недостаток ЭРХПГ — высокий риск (0,8-15%) серьезных осложнений, в том числе острого панкреатита .
Магнитно-резонансная холангиопанкреатография (МР-ХПГ) — неинвазивный, высокоинформативный диагностический метод, который может служить альтернативой ЭРХПГ. Он необременителен для больного и лишен риска осложнений.
Дифференциальный диагноз[править]
Постхолецистэктомический синдром: Лечение[править]
При функциональных (истинных) формах постхолецистэктомического синдрома используют консервативные методы лечения. Больные должны соблюдать диету в пределах лечебных столов № 5 и № 5-п (панкреатический) с дробным приемом пищи, что должно обеспечить отток желчи и предупредить возможность холестаза. Важен отказ от вредных привычек (курение, злоупотребление алкоголем и т.п.).
При функциональных формах синдрома ХДН как причине постхолецистэктомического синдрома устранение дуоденального стаза обеспечивают препараты из группы прокинетиков (домперидон, моклобемид), Особого внимания заслуживает тримебутин — антагонист опиатных рецепторов, действующий на энкефалинергическую систему регуляции моторики. Он оказывает модулирующее (нормализующее) действие как при гипер-, так и при гипомоторных нарушениях. Доза: 100-200 мг 3 раза в день, 3-4 нед. В декомпенсированной стадии синдрома ХДН, протекающей с гипотонией и дилатацией ДПК, помимо прокинетиков, целесообразно назначение повторных промываний ДПК через дуоденальный зонд дезинфицирующими растворами с последующим извлечением дуоденального содержимого и введением антибактериальных средств из группы кишечных антисептиков (интетрикс и др.) или фторхинолонов (ципрофлоксацин, офлоксацин, спарфлоксацин и др.), а также рифаксимина, которые практически не подавляют нормальную микрофлору кишечника.
При органических поражениях желчных протоков больным показана повторная операция. Характер ее зависит от конкретной причины, вызвавшей постхолецистэктомический синдром. Как правило, повторные операции на желчных путях сложны и травматичны, требуют высокой квалификации хирурга. При длинной культе пузырного протока или оставлении части желчного пузыря их удаляют, в случае холедохолитиаза и стеноза большого сосочка двенадцатиперстной кишки выполняют те же операции, что и при осложненном холецистите. Протяженные посттравматические стриктуры внепеченочных желчных путей требуют наложения билиодигестивных анастомозов с выключенной по Ру петлей тощей кишки или с двенадцатиперстной кишкой.
Профилактика[править]
В профилактике постхолецистэктомического синдрома ведущая роль принадлежит тщательному обследованию больных до операции, выявлению сопутствующих заболеваний органов пищеварительной системы и их лечению в до- и послеоперационном периодах. Особое значение имеет тщательное соблюдение техники оперативного вмешательства с исследованием состояния внепеченочных желчных путей.
Прочее[править]
Источники (ссылки)[править]
Гастроэнтерология [Электронный ресурс] : руководство / Я. С. Циммерман. — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2015. — https://www.rosmedlib.ru/book/ISBN9785970432730.html
Хирургические болезни [Электронный ресурс] : учебник / под ред. М. И. Кузина. — 4-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2014. — https://www.rosmedlib.ru/book/ISBN9785970433713.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Гимекромон
- Панкреатин
Тактика лечения
Цели лечения: оперативное удаление желчного пузыря.
Холецистэктомия, интраоперационное дренирование по Пиновскому и в послеоперационном периоде – ЭРХПГ, ПСТ.
Антибактериальная терапия для профилактики постоперационных гнойных осложнений. Перевязки. При выявлении конкрементов в желчном пузыре проводится оперативное вмешательство с целью профилактики возможных осложнений.
После подготовки больного операция начинается с лапароскопии. Если гепатодуоденальная зона интактна, операция проводится лапароскопически.
Показания к проведению холецистэктомии с использованием лапароскопической техники:
— хронический калькулезный холецистит;
— полипы и холестероз желчного пузыря;
— острый холецистит (в первые 2-3 сут. от начала заболевания);
— хронический бескаменный холецистит;
— бессимптомный холецистолитиаз (крупные и мелкие конкременты).
Если общий желчный проток увеличен или в нем имеются конкременты, осуществляются лапаротомия и классическая холецистэктомия. В послеоперационном периоде осуществляются антибактериальная и симптоматическая терапия.
Операция в экстренном порядке показана при явлениях перитонита, при напряженном увеличенном желчном пузыре.
Ранняя холецистэктомия по сравнению с отсроченной не имеет существенного различия в отношении осложнений, но при ранней холецистэктомии уменьшается пребывание в больнице на 6-8 дней.
Варианты антибактериального лечения с использованием одного из них:
1. Ципрофлоксацин внутрь по 500-750 мг 2 раза в день, в течение 10 дней.
2. Доксициклин внутрь или в/в капельно. В 1-й день назначают 200 мг/сут., в последующие дни по 100-200 мг в сутки в зависимости от тяжести заболевания.
Продолжительность приема препарата до 2-х недель.
3. Эритромицин внутрь. Первая доза — 400-600 мг, затем 200-400 мг каждые 6 часов. Курс лечения в зависимости от тяжести инфекции — 7-14 дней. Препарат принимают за 1 час до еды или через 2-3 часа после еды.
4. Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии — итраконазол оральный раствор 400 мгсут., в течение 10 дней.
5. Противовоспалительные препараты по 480-960 мг 2 раза в сутки с интервалом 12 часов.
6. Цефалоспорины для приема внутрь, например, цефуроксим по 250-500 мг 2 раза в сутки после еды. Курс лечения 10-14 дней.
Симптоматическая лекарственная терапия (используется по показаниям):
1. Цизаприд или домперидон 10 мг 3-4 раза в день или дебридат 100-200 мг 3-4 раза в день, или метеоспазмил по 1 капс. 3 раза в день. Продолжительность курса — не менее 2-х недель.
2. Хофитол по 2-3 табл. 3 раза в день перед едой или аллохол по 2 табл. 3-4 раза в день после еды или другие препараты, усиливающие холерез и холекинез. Продолжительность курса не менее 3-4 недель.
3. Полиферментный препарат, принимаемый перед едой по 1-2 дозы, в течение 2-3 недель. Возможна коррекция терапии в зависимости от клинического эффекта и результатов исследования дуоденального содержимого.
4. Антацидный препарат, принимаемый по одной дозе спустя 1,5-2 часа после еды.
Перечень основных медикаментов:
1. *Тримепиридина гидрохлорид раствор для инъекций в ампуле 1% по 1 мл
2. *Цефуроксим 250 мг, 500 мг табл.
3. *Натрия хлорид 0,9% — 400 мл
4. *Глюкоза раствор для инфузий 5%, 10% во флаконе 400 мл, 500 мл; раствор 40% в ампуле 5 мл, 10 мл
5. *Итраконазол оральный раствор 150 мл – 10 мгмл
6. *Дифенгидрамин раствор для инъекций 1% 1 мл
7. Поливидон 400 мл, фл.
8. *Аминокапроновая кислота 5% — 100мл, фл.
9. *Метронидазол р-р 5мг/мл 100мл
10. *Декстран мол.масса около 35000-400 мл
11. *Дротаверин раствор для инъекций 40 мг/2мл
12. *Тиамин раствор для инъекций 5% в ампуле 1 мл
13. *Пиридоксин 10 мг, 20 мг табл.; раствор для инъекций 1%, 5% в ампуле 1 мл
14. *Рибофлавин 10 мг табл.
15. *Аскорбиновая кислота таблетка 50 мг, 100 мг, 500 мг; раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
16. *Токоферола ацетат масляный раствор в ампулах по 1 мл 5%, 10%, 30% масляный раствор 50% в капсулах
17. *Цефазолин порошок для приготовления инъекционного раствора 1000 мг
Перечень дополнительных медикаментов:
1. *Плазма свежезамороженная 0,1 л
2. *Альбумин раствор для инфузий во флаконе 5%, 10%, 20%
Индикаторы эффективности лечения: заживление операционной раны, отсутствие болей.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.

