Жировая прослойка желчного пузыря


Статья написана терапевтом, гастроэнтерологом нашего центра Ибрагимовой Зинаб Магомедовной.
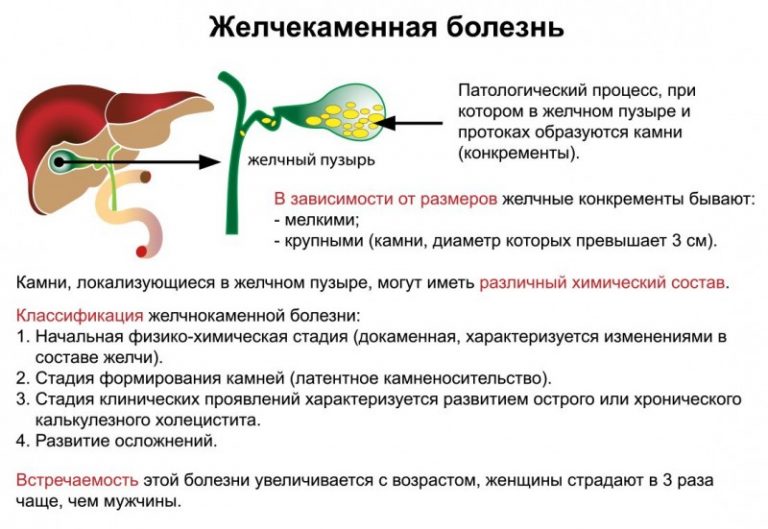
Приходилось ли вам слышать о желчнокаменной болезни или сокращенно ЖКБ? Скорее всего, ответ будет утвердительным, об этом распространенном заболевании известно каждому. Даже если вы к счастью не попали в те 10-15% взрослого населения, у которых желчнокаменная болезнь диагностирована, у многих могут найтись родственники и знакомые, у которых эта болезнь есть. А вот о неалкогольной жировой болезни печени или сокращенно НЖБП знают намного меньше людей, хотя по данным статистики ее распространенность выше в 1,6 раза. В России эта болезнь более известна под названием жировой гепатоз или жировая дистрофия печени, а также стеатоз и неалкогольный стеатогепатит. С 2016 термин неалкогольная жировая болезнь печени включен в Международную классификацию болезней 10-го пересмотра и объединяет все патологические состояния, связанные с накоплением жира в печени и имеющие неалкогольное происхождение – стеатоз, стеатогепатит и цирроз печени.
Как часто и почему желчнокаменная болезнь сочетается с жировым гепатозом (неалкогольной жировой болезнью печени)?
Согласно данным исследований, проведенных в последние годы, у людей с неалкогольной жировой болезнью печени риск развития желчнокаменной болезни повышен в 1,5 раза, причем почти у 100% людей с ожирением выявляются оба эти заболевания. Ученым пока не ясно, какое из этих заболеваний развивается первым, возможно, они развиваются параллельно.
Причиной сочетаемости желчнокаменной болезни и неалкогольной жировой болезни печени является то, факторы риска развития этих болезней во многом совпадают:
- наследственная предрасположенность;
- возраст старше 45 лет;
- ожирение;
- сахарный диабет 2-го типа;
- дислипидемия;
- избыток животных жиров и рафинированных углеводов в рационе;
- гиподинамия;
- стрессы;
- прием лекарственных препаратов;
- быстрое похудание, длительное голодание или внутривенное питание.
Если у вас есть в наличии хотя бы некоторые из перечисленных выше факторов риска, рекомендуем посетить своего лечащего врача для профилактики этих заболеваний.
Удаление желчного пузыря может спровоцировать развитие неалкогольной жировой болезни печени (жирового гепатоза)
Кроме схожих факторов риска, дополнительно к факторам риска развития и прогрессирования неалкогольной жировой болезни печени (жирового гепатоза) необходимо добавить холецистэктомию (удаление желчного пузыря). После удаления желчного пузыря риск развития неалкогольной жировой болезни печени возрастает в 2,4 раза, хотя само наличие желчнокаменной болезни этот риск не повышает. Причины такого явления, по мнению специалистов, в нарушении транспорта желчи после удаления желчного пузыря и увеличении поступления свободных жирных кислот в печень из жировой ткани.
Профилактика и лечение желчнокаменной болезни и жирового гепатоза
Если вы давно не были у врача, профилактику рекомендуем начинать с обследования с проведением лабораторных анализов и УЗИ брюшной полости. Оба заболевания долгое время могут протекать без каких-либо заметных симптомов, и человек может не знать, что он уже болен. В ГЦ Эксперт вы можете получить бесплатный первичный прием гастроэнтеролога для назначения обследования, необходима предварительная запись по тел. 602-35-44.
Профилактика эффективно помогает избежать как развития, так и прогрессирования этих заболеваний. Это, прежде всего, коррекция рациона питания, добавление в него цельных злаков, овощей и фруктов, а также увеличение двигательной активности. Для профилактики вы можете использовать средиземноморскую диету или диету №5 по Певзнеру.
При нарушении транспорта желчи в организме необходима лекарственная терапия, которая может помочь предотвратить образование камней в желчном пузыре, для назначения терапии рекомендуем вам обратиться к врачу-гастроэнтерологу. Лекарственная терапия желчнокаменной болезни возможна только на этапе возникновения густой желчи и песка или холестериновых камней не больше 15 мм при сохранении сократительной способности желчного пузыря и проходимости желчных путей.
Не занимайтесь самолечением, при наличии камней в желчном пузыре самолечение очень опасно и может вызвать обострение заболевания, требующее срочного оперативного вмешательства.
При наличии снижения чувствительности к инсулину, сахарного диабета 2 типа и ожирения может потребоваться лекарственная терапия для снижения уровня сахара и триглицеридов в крови.
После удаления желчного пузыря необходима реабилитация
Если у вас есть показания к удалению желчного пузыря, то перед операцией мы рекомендуем провести подготовительное лечение, а после комплексное реабилитационное лечение, направленное на профилактику сразу нескольких заболеваний – постхолецистоэктомического синдрома, рецидивов желчнокаменной болезни и развития или прогрессирования неалкогольной жировой болезни печени (жирового гепатоза).
Если вам поставлены оба диагноза — жировой гепатоз ( неалкогольная жировая болезнь печени) и желчнокаменная болезнь, вы можете обратится ГЦ Эксперт для назначения индивидуальной комплексной программы по лечению этих заболеваний одновременно. Рекомендуем перейти на низкокалорийную диету и увеличить физические нагрузки для того, чтобы снизить массу тела. В настоящее время нет эффективного лекарства для лечения неалкогольной жировой болезни печени, поэтому снижение массы тела и достаточный объем физических нагрузок помогают улучшить состояние печени на всех стадиях заболевания. Вспомогательная лекарственная терапия и в частности применение гепапротекторов рекомендуется только на следующей стадии жирового гепатоза – неалкогольном стеатогепатите.
Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии.
Жировым гепатозом или ожирением печени, жировой дистрофией, называют обратимый хронический процесс печеночной дистрофии, который возникает в результате избыточного скопления в клетках печени липидов (жиров).
В настоящее время идет стремительный рост этого заболевания вследствие систематических нарушений в питании, а также неправильного образа жизни человека. Остановить развитие болезни возможно при выявлении факторов, влияющих на возникновение жирового гепатоза. Изменения в лучшую сторону наблюдаются спустя месяц при оказанном своевременно лечении
Жировой гепатоз: что это такое?
Жировой гепатоз — это хроническое заболевание, при котором происходит перерождение функциональных клеток печени (гепатоцитов) в жировую ткань.
При жировом гепатозе клетки печени (гепатоциты) теряют свои функции, постепенно накапливая в себе простые жиры и перерождаются в жировую ткань. При стеатозе или жировой инфильтрации масса жира превышает 5%, небольшие его скопления разрознены, так выглядит диффузный жировой гепатоз печени. При его содержании более 10% от общего веса печени уже более половины гепатоцитов содержат жир.
Узнать жировой гепатоз вначале практически не бывает возможным. К сожалению, особо ярко симптомы выражаются на последней стадии, когда заболевание уже прогрессирует. У больного появляются:
- ощущение тяжести в области печени;
- высыпания на коже и тусклый ее цвет;
- разлад в пищеварении, частая тошнота, возможна рвота;
- ухудшение зрения.
Один из симптомов, которые характеризуют диффузные изменения печени по типу жирового гепатоза – увеличение ее размеров – гепатомегалия. Больная печень занимает огромное место во внутренней полости человека, вызывая дискомфортные ощущения. Причиной увеличения размеров служат:
- рост числа клеток для борьбы с токсическими веществами;
- приумножение тканей для восстановления утраченных функций;
- избыточная численность жировых клеток.
Причины
Исходя из того, какие причины привели к гепатозу, заболевание можно поделить на две группы: наследственное и полученное в результате нарушения обменных процессов в организме.
К основным причинам жирового гепатоза относятся:
- ожирение;
- заболевания обмена веществ;
- гиподинамия;
- переедание;
- вегетарианство с нарушением углеводного обмена;
- диеты для снижения веса;
- длительный прием некоторых лекарственных препаратов:
- кордарон, дилтиазем, просроченный тетрациклин, тамоксифен;
- дефицит в организме альфа-антитрипсина;
- противовирусное лечение при ВИЧ;
- передозировка витамина A;
- заболевания органов внутренней секреции;
- систематическое злоупотребление спиртными напитками;
- воздействие радиации;
- заболевания органов пищеварения.
Прогрессирование дистрофии клеток приводит к воспалительному процессу, а оно в свою очередь – к гибели и рубцеванию тканей (циррозу). Одновременно развиваются сопутствующие патологии ЖКТ, сердечно-сосудистой системы, метаболические нарушения:
- сахарный диабет;
- желчные камни;
- дефицит пищеварительных ферментов;
- дискинезия желчных протоков;
- воспаление поджелудочной железы;
- гипертоническая болезнь;
- ишемия сердца.
При жировом гепатозе печени больной тяжело переносит любые инфекции, травмы и вмешательства.
Существуют факторы риска для образования жирового гепатоза, среди них:
- повышенное артериальное давление;
- женский пол;
- сниженные тромбоциты;
- повышенная щелочная фосфотаза и ГТГ;
- полиморфизм гена PNPLA3/148M.
Исходя из причин, можно сказать, что развитие гепатоза вполне можно предупредить. Изменение образа жизни не только не допустит появления болезни, но и устранит ее на начальном этапе.
Степени
По мере накопления жира, жировой гепатоз печени подразделяют на три степени развития:
- Первая степень характеризуется небольшим накоплением клеток простых жиров. Если эти накопления отмечены в количестве нескольких очагов и между ними диагностируется большое расстояние, то это – диффузный жировой гепатоз.
- Вторая степень ставится в случае, когда объем жира в печени увеличивается, а также в строении органа появляются участки соединительной ткани.
- Самая тяжелая третья степень болезни отмечается, когда явно видны площади зарастания клеток печени соединительной тканью и большие отложения жира.
Симптомы жирового гепатоза у взрослых
Гепатоз печени — болезнь тихая. Часто до того момента, как процесс становится запущенным у человека развивается цирроз печени, не заметно ничего. Однако это лишь видимость. Если внимательно прислушаться к собственному организму, можно заметить то, чего раньше не наблюдалось. Первые симптомы жирового гепатоза печени включают в себя:
- Болезненность в правом боку.
- Увеличенные размеры печени, заметные при пальпации.
- Расстройства пищеварения: рвота, понос, тошнота или запоры.
- Ухудшение состояния кожи и волос.
- Предрасположенность к простудным заболеваниям, плохой иммунитет и аллергические реакции.
- Нарушения репродуктивной функции, невозможность зачатия.
- У женщин отмечается отклонения менструального цикла, обильные или нерегулярные кровотечения.
- Ухудшения свертываемости крови.
Обычно тревожные симптомы не появляются одномоментно, а нарастают в течении времени. Сначала пациенты жалуются на болезненность и дискомфорт, затем проявляются симптомы интоксикации организма, ведь пораженный орган перестает выполнять свою функцию.
Если лечение на начальном этапе не проводится, начинают проявляться симптомы, характерные для разных стадий печеночной недостаточности:
| Жировой гепатоз | Симптомы |
| 1 стадия |
|
| 2 стадия |
|
| 3 стадия |
В тяжелых случаях возможно:
|
Если жировой гепатоз печени не лечится появляются симптомы цирроза печени и печеночной недостаточности:
- изменение поведения; желтуха;
- монотонность речи;
- слабость;
- отвращение к еде;
- асцит;
- нарушение координации.
Важно на ранней стадии диагностировать жировой гепатоз печени – симптомы и лечение определяются и назначаются только доктором. Тогда выше вероятность полностью восстановить ее функции. Больной может сократить время исцеления, если будет соблюдать все предписания. К сожалению, на раннем этапе симптомы жирового гепатоза не проявляются.
Люди в зоне риска должны периодически проходить проверку, чтобы выявить диффузные изменения и начать лечение.
Осложнения
Жировой гепатоз приводит к дисфункции печени, что смертельно опасно для пациента. Постепенная интоксикация организма негативно отражается на работе сердца, почек и даже легких, вызывая необратимые нарушения. Чаще всего гепатоз перерастает в цирроз, а ведь эта болезнь вовсе не подлежит лечению.
Последствия для организма:
- В желчном пузыре появляется застой, что ведет к холециститу, панкреатиту, образованию камней. Как следствие, пища перестает полностью перевариваться, это перегружает кишечник и провоцирует дисбактериоз.
- Неполноценная работоспособность печени приводит к дефициту жизненно необходимых микроэлементов. В результате ухудшается сердечная деятельность и состояние кровеносных артерий, возникает гипертония, варикозное расширение вен, понижается острота зрения.
- Помимо этого, происходит снижение иммунитета, что приводит к частым простудам, инфекционным и грибковым заболеваниям.
Диагностика
При осмотре и пальпации врачом печень не увеличена, без особенностей. Только когда жира скапливается большое количество, печень может стать увеличенной с мягкими, закругленными краями, болезненной наощупь. На ранних стадиях жирового гепатоза ярко выраженных симптомов обычно не обнаруживается. У больных сахарным диабетом в связи с гепатозом.
В перечень необходимых мероприятий для постановки точного диагноза входят:
- УЗИ печени. Традиционно, ультразвуковое исследование печени помогает выявить ее увеличение, а это почти всегда говорит о проблемах с органом.
- Томографические исследование. МРТ позволяет оценить структуру печени. Если в органе откладывается жир, на МРТ это будет видно.
- Биохимический анализ крови. Оцениваются показатели АЛТ и АСТ. При их повышении речь идет о заболевании печени.
- Биопсия. Проводится не так часто. Позволяет узнать присутствует ли жир в структуре органа.
Как лечить жировой гепатоз печени?
Основное лечение жирового гепатоза нацелено на устранение факторов, вызвавших заболевание, улучшение восстановительных способностей печени, улучшение метаболизма, детоксикацию. При жировом гепатозе нужно не только принимать лекарства, но и скорректировать образ жизни, режим питания. Медикаментозные препараты применяются в комплексе – необходимо действенное средство мембраностабилизирующего свойства и антиоксиданты.
Медикаментозная терапия при жировом гепатозе включает в себя прием препаратов для улучшения функции печени и ее клеток:
- эссенциальные фосфолипиды (эссливер, эссенциале форте, берлитион),
- группа сульфаминокислот (таурин или метионин),
- растительные препараты-гепатопротекторы (карсил, ЛИВ-52, экстракт артишока),
- прием антиоксидантных витаминов – токоферола или ретинола,
- прием препаратов селена,
- препараты группы В внутримышечно или в таблетках.
Хорошо себя зарекомендовала фитотерапия – применяются препараты холагол, гепабене, экстракты куркумы, расторопши, курчавого щавеля.
Особенности применения:
- Берлитион назначают в дозе до 300 мг (1 табл.) два раза в сутки до 2 месяцев. При тяжелой динамике Берлитион вводят внутривенно до 600 мг в течение двух недель с последующим переходом на прием 300–600 мг в сутки в таблетках.
- Эссенциале назначают до 2 капсул (600мг) 3 раза в сутки. Длительность лечения составляет до 3 месяцев. Постепенно понижая дозировку до 1 капсулы 3 раза в день.
- Эффективным мембраностабилизирующим препаратом является артишок — Хофитол. Назначают до еды (3 раза в день) по три таблетки курсом 3 недели.
Перед применением, проконсультируйтесь с врачом, т.к. имеются противопоказания.
Рекомендации для пациентов
Пациент в домашних условиях обязан:
- Соблюдать диету, исключающую жиры, но богатую белком;
- Вести активный образ жизни, что будет способствовать похудению при необходимости, а также ускорять обмен веществ;
- Принимать препараты, назначенные врачом, в том числе фолиевую кислоту, витамин B12 и др. для улучшения пищеварения;
- Посещать врача;
- Употреблять вареную и приготовленную на пару пищу, при возможности мелко рубленую или перетертую в пюре.
Диета
Человеку, у которого обнаружен жировой гепатоз, необходимо полностью пересмотреть образ жизни и диету, в которой необходимо исключить потребление животных жиров. При этом в питание должны входить продукты, которые помогают растворять жиры, отложенные в печени. Принимать пищу нужно 5 раз в сутки, небольшими порциями, для того, чтобы снизить нагрузку на печень.
| Питание при жировом гепатозе печени | |
| Разрешенные продукты: | Исключить из рациона: |
|
|
Больным гепатозом также следует употреблять в пищу следующие продукты в любых количествах:
- артишок для стабилизации процессов, происходящих в печени;
- кедровые орехи, помогающие восстановить клетки тканей;
- щавель, выполняющий функции стабилизирующего компонента и устраняющий жировые образования в пораженном органе;
- корицу, которая также расщепляет жировые отложения;
- куркуму, которая нейтрализует сахар и свободные радикалы, образующиеся в крови при гепатозе и негативно влияющие на работу печени.
Меню на день при гепатозе
Примерное меню на день должно соответствовать требованиям диеты и включать:
- Первый завтрак – овсяная каша на воде с молоком, обезжиренный творог, черный чай.
- Второй завтрак – сухофрукты, яблоко, чернослив.
- Обед – овощной суп с растительными маслами (кукурузным, оливковым), гречневая каша, компот.
- Полдник – хлебцы, несладкое печенье, отвар из шиповника.
- Ужин – картофельное пюре с рыбой, приготовленной на пару, салат из свеклы, нежирный кефир.
Народные средства при гепатозе
Перед применением народных средств лечения, обязательно проконсультируйтесь с гастроэнтерологом.
- Облегчит тошноту и тяжесть чай с мятой и мелиссой, который заваривают и пьют симптоматически, т.е. когда симптомы непосредственно беспокоят.
- Расторопша пятнистая (или молочный чертополох). Призвана улучшать отток желчи, нормализовать работу не только печени, но и желчного пузыря. Также имеет мебранообразующую функцию, способствует восстановлению клеток печени и помогает синтезировать белок.
- Часто при гепатозе помогает настой на основе перечной мяты. Одна столовая ложка такого сушеного растения (как правило, это измельченные листья мяты) заливается 100 граммами кипятка и оставляется на ночь. Утром настой процеживается, после чего его нужно разделить на три равные порции. Каждая порция выпивается перед едой в течение дня.
- Плоды шиповника. Помогают вывести токсины из организма, обогатить его микроэлементами и витаминами. Около 50 г плодов шиповника настаивают в 500 мл кипятка в течение 12 часов. Принимают трижды в день по 150 мл.
- Печеночный сбор рассчитан на лечение в течение 2 месяцев. В составе: зверобой, подорожник, репешок, мушеница (по 3 части), бессмертник, элеутерококк (2 части), ромашка (1 часть). 1 ст. л. сбора залить стаканом кипятка, через 30 минут – процедить. Пить перед едой по 30 мл, не подслащивая, трижды за день.
Профилактика
Если хочется избежать возникновения данной болезни, очень важно соблюдать меры профилактики. Что же в таком случае будет актуально?
- Правильное питание.
- Поддержание веса в норме.
- Нужно вести активный образ жизни. Очень важны прогулки на свежем воздухе, а также умеренные физические нагрузки на организм.
- В сутки нужно пить не менее двух литров воды.
- Также надо отказаться от вредных привычек. Особенно от приема алкоголя.
- Важно следить за уровнем сахара в крови.
Жировой гепатоз – это обратимое заболевание печени. Данная патология успешно поддается лечению на ранних стадиях. Определенного лечения не существует. Все сводится к изменению образа жизни, пересмотре питания, исключению этиологических (причинных) факторов.
Source: simptomy-i-lechenie.net