Желчный пузырь боль за грудиной

Êàê îáû÷íî ïî ñðåäàì, ñíà÷àëà áóäåò èíôîðìàöèÿ, âûäåëåííàÿ êóðñèâîì. È ÷èòàòü å¸ íå îáÿçàòåëüíî. Ïîñëå áóäåò èñòîðèÿ.
Îäíîé èç ïðè÷èí áîëè â ãðóäíîé êëåòêå, óêàçàííîé â ïîñòå https://pikabu.ru/story/bol_v_grudi_1_5074823, ìîãóò ñòàòü èçìåíåíèÿ îðãàíîâ ïèùåâàðåíèÿ. È òàê
Áîëåçíè è ñáîè ïèùåâàðèòåëüíîé ñèñòåìû è îðãàíîâ áðþøíîé ïîëîñòè, êîòîðûå ìîãóò ïðîÿâëÿòüñÿ áîëüþ â ãðóäíîé êëåòêå:
1. Ãàñòðèò è ÿçâà æåëóäêà. ×àùå âîçíèêàåò ïðè ïîâûøåííîé ñåêðåöèè æåëóäêà.  ýòîì ñëó÷àå áîëåâîé ñèíäðîì çàâèñèò îò ïðèåìà ïèùè. Îáû÷íî áîëü âîçíèêàåò íà ãîëîäíûé æåëóäîê, à êàê òîëüêî ÷åëîâåê ïîåñò, òî îíà ïðîõîäèò èëè óìåíüøàåòñÿ. Áîëåçíü ìîæåò ñîïðîâîæäàòüñÿ ñëåäóþùèìè ñèìïòîìàìè: èçæîãîé, òîøíîòîé, ðâîòîé, ðàññòðîéñòâîì ñòóëà (çàïîðû ñìåíÿþòñÿ ïîíîñîì). Áîëü ìîæåò ïðîéòè ïðè ïðè¸ìå àíòàöèäíûõ ïðåïàðàòîâ (ñíèæàþùèõ êèñëîòíîñòü) è ñïàçìîëèòèêîâ.
Ïðè ïîíèæåííîé æå ñåêðåöèè áîëü áóäåò âîçíèêàòü ïîñëå åäû — â ñëåäñòâèè çàñòîÿ ïèùè â æåëóäêå. Ìîæåò ñîïðîâîæäàòüñÿ òîøíîòîé, ðâîòîé íåïåðåâàðåííîé ïèùåé.
2. Îñòðûå çàáîëåâàíèÿ ïå÷åíè è íàðóøåíèå ôóíêöèé æåë÷íîãî ïóçûðÿ. Îñòðûé õîëåöèñòèò. Áîëü îòäàåò â ïðàâóþ ïîëîâèíó ãðóäè, â îáëàñòü ïðàâîé êëþ÷èöû. Îáû÷íî âîçíèêàåò ÿðêî âûðàæåííûé áîëåâîé ñèíäðîì, êîòîðûé ñíèìàåòñÿ ëèáî óìåíüøàåòñÿ ïðè ïîìîùè ñïàçìîëèòèêîâ.
Õðîíè÷åñêèé õîëåöèñòèò, êîòîðûé ïðèâîäèò ê âîñïàëåíèþ, à òàêæå íàðóøåíèþ îòòîêà æåë÷è, ÷òî, â ñâîþ î÷åðåäü, âûçûâàåò îñòðóþ áîëü ñïðàâà.
Ãåïàòèò ïðè ðàçâèòèè äàííîãî çàáîëåâàíèÿ ïîÿâëÿþòñÿ áîëè â ïðàâîì ïîäðåáåðüå, â ñëåäñòâèè ðàñòÿãèâàíèÿ êàïñóëû ïå÷åíè èç-çà óâåëè÷åíèÿ ðàçìåðîâ îðãàíà. Ñàìà ïå÷åíü íå áîëèò.
Æåë÷åêàìåííàÿ áîëåçíü õàðàêòåðíà îáðàçîâàíèåì â æåë÷íûõ ïðîòîêàõ è æåë÷íîì ïóçûðå êàìíåé. Ìîæåò âîçíèêíóòü òàê íàçûâàåìàÿ «ïå÷¸íî÷íàÿ êîëèêà» (çà ýòîò äèàãíîç íàøè õèðóðãè íàñ ðóãàþò). Áîëü, ïðè êîëèêå, íåñòåðïèìàÿ è ðåæóùàÿ, âîçíèêàåò â ïðàâîé ÷àñòè æèâîòà (â ïðàâîì ïîäðåáåðüè) è â ïðàâîé ïîëîâèíå ãðóäíîé êëåòêè. Ìîæåò ñîïðîâîæäàòüñÿ ðâîòîé, ïîñëàáëåíèåì ñòóëà.
3. Îñòðûé ïàíêðåàòèò. Áîëè â ëåâîì ïîäðåáåðüè îòäàþò â ëåâîå ïëå÷î, â ëåâóþ ïîëîâèíó ãðóäíîé êëåòêè. Îí îáû÷íî ñîïðîâîæäàåòñÿ òîøíîòîé è ðâîòîé. Ìîæåò áûòü æèäêèé ñòóë.
4. Äèàôðàãìàëüíàÿ ãðûæà. ×åðåç äåôåêò â äèàôðàãìå ïðîíèêàþò âíóòðåííèå îðãàíû èç îäíîé ïîëîñòè â äðóãóþ. Äèàôðàãìà ñæèìàåòñÿ è ïðîèñõîäèò óùåìëåíèå îðãàíîâ. Ïîÿâëÿåòñÿ ãðûæà âíåçàïíî, â îñíîâíîì íî÷üþ, õàðàêòåðèçóåòñÿ ñèëüíûì áîëåâûì ñèíäðîìîì, êîòîðûé ïîõîæ íà ñòåíîêàðäèþ. Ïðèñòóï íåëüçÿ ñíÿòü íèòðîãëèöåðèíîì, íî áîëüíîìó ñòàíîâèòñÿ ëó÷øå, êîãäà îí íàõîäèòñÿ â âåðòèêàëüíîì ïîëîæåíèè.
5. Ðàçðûâ ïèùåâîäà. Ñåðüåçíàÿ ïàòîëîãèÿ, ïðè êîòîðîé íàðóøàåòñÿ åãî öåëîñòíîñòü, à åãî ñîäåðæèìîå ïîïàäàåò â îáëàñòü ãðóäíîé êëåòêè. ×àùå âñåãî ðàçðûâ ïðîèñõîäèò âî âðåìÿ ðâîòû. Áîëåâîé ñèíäðîì, â ýòîì ñëó÷àå ÿðêî âûðàæåííûé, ìîæåò îòäàâàòü â ñïèíó. Áîëü îáû÷íî óñèëèâàåòñÿ ïðè êàøëå è ïðè ïåðåìåíå ïîëîæåíèÿ òåëà. Òàêîå ñîñòîÿíèå ÿâëÿåòñÿ î÷åíü ñåðüåçíûì è òðåáóåò íåìåäëåííîãî õèðóðãè÷åñêîãî âìåøàòåëüñòâà, ëþáîå ïðîìåäëåíèå ìîæåò ïðèâåñòè ê ëåòàëüíîìó èñõîäó. (Áûâàåò ðåäêî. Ìíå íè ðàçó íå âñòðå÷àëîñü).
6. Ãàñòðîýçîôàãåàëüíàÿ ðåôëþêñíàÿ áîëåçíü(ÃÝÔÁ) — â ïðîñòîðå÷èè «ðåôëþêñ» (î÷åíü ðàñïðîñòðàíåííîå ñîñòîÿíèå).  ãðóäíîé ïîëîñòè íàõîäèòñÿ ïèùåâîä. Åãî ïàòîëîãèè ìîãóò âûçûâàòü ïîÿâëåíèå áîëåé â ãðóäíîé êëåòêå. Íàïðèìåð, òàêîå ñîñòîÿíèå êàê «peôëþêc». Ýòî îáðàòíûé ïðîöåññ çàáðîñà ñîäåðæèìîãî æåëóäêà â íèæíþþ òðåòü ïèùåâîäà. Ïîñêîëüêó ïèùà, ïîïàâøàÿ âíóòðü æåëóäêà, ïîäâåðãàåòñÿ äåéñòâèþ ñîëÿíîé êèñëîòû, òî å¸ îáðàòíîå ïîïàäàíèå â ïèùåâîä ñîïðîâîæäàåòñÿ áîëÿìè. Âíóòðåííÿÿ ïîâåðõíîñòü ïèùåâîäà íå èìååò êèñëîòîóñòîé÷èâîãî ñëîÿ, íà÷èíàåòñÿ îæîãîâîå äåéñòâèå êèñëîòû. Ïîýòîìó âîçíèêàåò áîëü ïî õîäó ïèùåâîäà â ãðóäíîé êëåòêå. Ïðè ýòîì ìîæåò áûòü îòðûæêà âîçäóõîì. Ñîñòîÿíèå «ðåôëþêñà» ìîæåò áûòü ïðè ãàñòðèòàõ, ÿçâåííîé áîëåçíè, äóîäåíèòàõ, íåäîñòàòî÷íîñòè äâèãàòåëüíîé àêòèâíîñòè æåëóäêà, ðåãóëÿðíîì ïåðååäàíèè, îæèðåíèè.
Ïðèáëèçèòåëüíî ó 50% ïàöèåíòîâ, ïîäâåðãøèõñÿ èññëåäîâàíèþ ïèùåâîäà â ñâÿçè ñ çàãðóäèííîé áîëüþ, äèàãíîñòèðóåòñÿ ÃÝÐÁ. Ê äðóãèì çàáîëåâàíèÿì ïèùåâîäà, ñîïðîâîæäàþùèìñÿ áîëåâûì ñèíäðîìîì, îòíîñÿòñÿ èíôåêöèè (áàêòåðèàëüíûå, âèðóñíûå èëè ãðèáêîâûå), îïóõîëè è íàðóøåíèÿ ìîòîðèêè (íàïð., ãèïåðêèíåòè÷åñêèå íàðóøåíèÿ ìîòîðèêè ïèùåâîäà, àõàëàçèÿ, äèôôóçíûé ýçîôàãåàëüíûé ñïàçì).
Ïðè÷èíîé ýçîôàãåàëüíîé çàãðóäèííîé áîëè ìîæåò áûòü ïîâûøåíèå íåðâíîðåöåïòîðíîé ÷óâñòâèòåëüíîñòè ïèùåâîäà (âèñöåðàëüíàÿ ãèïåð÷óâñòâèòåëüíîñòü) èëè óñèëåíèå íîðìàëüíûõ àôôåðåíòíûõ èìïóëüñîâ (àëëîäèíèÿ) ñïèííîãî ìîçãà èëè ÖÍÑ.
Áîëè â ãðóäè ìîãóò áûòü âûçâàíû ìíîãèìè çàáîëåâàíèÿìè, ïîýòîìó âðà÷àì ñëîæíî ïîñòàâèòü äèàãíîç, îñíîâûâàÿñü òîëüêî íà ñèìïòîìàõ áîëåçíè, íóæíî ïðîâîäèòü äèôôåðåíöèàëüíóþ äèàãíîñòèêó.  îñíîâíîì âðà÷è íàçíà÷àþò ñëåäóþùèå èññëåäîâàíèÿ:
1. Îïðîñ ïàöèåíòà: óçíàåòñÿ õàðàêòåð áîëè â ãðóäè, èìååòñÿ ëè êàêàÿ-íèáóäü ñâÿçü ñ ôèçè÷åñêîé íàãðóçêîé èëè ïðèåìîì ïèùè, îòäàåò ëè áîëåâîé ñèíäðîì â äðóãèå ÷àñòè òåëà è òîìó ïîäîáíîå.
2. Îñìîòð ïàöèåíòà: èçìåðÿåòñÿ àðòåðèàëüíîå äàâëåíèå è òåìïåðàòóðà, ñëóøàåòñÿ ïóëüñ, ñåðäöå, à òàêæå ëåãêèå.
3. ÝÊà îïðåäåëÿåòñÿ ðàáîòà ñåðäöà. Ñ ïîìîùüþ ýòîãî èññëåäîâàíèÿ ìîæíî ðàñïîçíàòü ñåðäå÷íûé ïðèñòóï è ñòåíîêàðäèþ, à òàêæå ýìáîëèþ ëåãî÷íîé àðòåðèè.
4. Ðåíòãåí ãðóäíîé êëåòêè. Ýòîò ìåòîä äèàãíîñòèêè ÿâëÿåòñÿ î÷åíü èíôîðìàòèâíûì. Îí ïîìîãàåò âûÿâèòü áîëåçíè ëåãêèõ, ñåðäöà, à òàêæå ïåðåëîìû è äðóãèå çàáîëåâàíèÿ îðãàíîâ, ðàñïîëîæåííûõ â ãðóäíîé êëåòêå.
5. Êîìïüþòåðíàÿ òîìîãðàôèÿ íàèáîëåå òî÷íûé ìåòîä äèàãíîñòèêè, ïîçâîëÿþùèé âûÿâèòü èçìåíåíèÿ, ïðîèçîøåäøèå â îðãàíèçìå, êîòîðûå áûëè íå âèäíû íà ðåíòãåíå. 6. Ôèáðîýçîôàãîãàñòðîäóîäåíîñêîïèÿ (ÔÝÃÄÑ) ýòîò ìåòîä äèàãíîñòèêè ïðîâîäèòñÿ ñ öåëüþ èñêëþ÷åíèÿ áîëåçíåé îðãàíîâ ïèùåâàðåíèÿ, êîòîðûå òàêæå ìîãóò áûòü ïðè÷èíîé áîëåé â îáëàñòè ãðóäíîé êëåòêè.
7. Îáùèé àíàëèç êðîâè ïðîâîäÿò äëÿ òîãî, ÷òîáû ïîíÿòü èìååòñÿ ëè âîñïàëåíèå â îðãàíèçìå.
Íà ýòîì ïîæàëóé çàêîí÷ó. Î÷åíü ìíîãî çàóìíîãî òåêñòà ïîëó÷èëîñü. Ïîðà ïåðåõîäèòü ê èñòîðèè. Òîëüêî îíà òî÷íî íå ñîîòâåòñòâóåò òåìå, õîòÿ è áëèçêà ê íåé.
Ñàðêîäèîç ë¸ãêèõ.
Èñòîðèÿ ýòà ïðîèçîøëà â 2006 ãîäó. Íà 8 ìàðòà ìîÿ ïîäðóãà ïîçâàëà ìåíÿ íà «ãàñòðîëè» â ãîðîä Óðàé (ÕÌÀÎ). Îíà, â êà÷åñòâå ïðîäþñåðà, ïðèâîçèëà â ýòîò ãîðîä íà êîðïîðàòèâíûé âå÷åð àðòèñòîâ ñ âûñòóïëåíèÿìè. À ìåíÿ îíà ïîçâàëà â êà÷åñòâå «èçâåñòíîé ãàäàëêè». Ïîäðîáíî ðàñïèñûâàòü íå áóäó — ýòî òåìà îòäåëüíîãî ïîñòà. Ñêàæó òîëüêî, ÷òî çà 2 âå÷åðà ÿ çàðàáîòàëà áîëüøå, ÷åì çà ìåñÿö ðàáîòû íà «ñêîðîé». Åñòü ó ìåíÿ ìûñëü, êåì áóäó íà ïåíñèè ïîäðàáàòûâàòü.
×åðåç 3 ìåñÿöà ìíå ïîçâîíèëà ïîäðóãà: — «Ïîìíèøü, òû â Óðàå ïàðíþ îäíîìó ãàäàëà?». È äàâàé ìíå åãî îïèñûâàòü. (Êîíå÷íî, ÿ íå ïîìíèëà. Ìóæ÷èí íà ãàäàíèå ïðèøëî áîëüøå ÷åì æåíùèí) «Íó òàê âîò, — ïðîäîëæèëà ïîäðóãà — íå ìîãëà áû òû åìó ïîìî÷ü è ïðèþòèòü ó ñåáÿ íà íåñêîëüêî äíåé. Âàíÿ (òàê çâàëè ïàðíÿ) ïðèâåç¸ò ñâîåãî îòöà íà îáñëåäîâàíèå è èì íåãäå æèòü. ß áû èõ ó ñåáÿ îñòàâèëà, äà ó ìåíÿ æå ïÿòûé ýòàæ, à ëèôòà íåò. Îòåö æå Âàíè î÷åíü ñèëüíî áîëååò è åìó áóäåò íå ïîäíÿòüñÿ.» ß áûëà íå ïðîòèâ.
Îíè ïðèåõàëè â ïÿòíèöó. Ïîñëå òîãî êàê ÿ ðàñïîëîæèëà ãîñòåé â áîëüøîé êîìíàòå (ó ìåíÿ òð¸õêîìíàòíàÿ êâàðòèðà), ÿ îòâåëà Èâàíà íà êóõíþ ïîãîâîðèòü. ß ðàçó ñïðîñèëà: — «Ó îòöà îíêîëîãèÿ?» (Î òîì, ïî÷åìó ôåëüäøåð ñî «ñêîðîé» ñ îäíîãî âçãëÿäà íà áîëüíîãî ïðåäïîëàãàåò òàêîé äèàãíîç, â òî âðåìÿ êàê òåðàïåâòû, ïóëüìîíîëîãè è íåâðîëîãè íå ìîãóò åãî ïîñòàâèòü ñ ðåçóëüòàòàìè äîïîëíèòåëüíûõ ìåòîäîâ îáñëåäîâàíèÿ — îòäåëüíàÿ òåìà äëÿ ðàçãîâîðà) Èâàí âîçìóòèëñÿ: — «Íåò êîíå÷íî! Ó íåãî ñàðêîäèîç ë¸ãêèõ! Ýòî äîáðîêà÷åñòâåííîå çàáîëåâàíèå. Íàì òàê âðà÷ ñêàçàë.» È Âàíÿ ðàññêàçàë èñòîðèþ îòöà.
Çàáîëåë îòåö â ÿíâàðå. Äèàãíîç ÎÐÂÈ ñìåíèëñÿ îñòðîé ïíåâìîíèåé. Îñòðàÿ ïíåâìîíèÿ ñìåíèëàñü õðîíè÷åñêîé. Ïîòîì ïîñòàâèëè íîâûé äèàãíîç — ñàðêîäèîç ë¸ãêèõ. Ñàðêîäèîç íà÷àëè àêòèâíî ëå÷èòü — ãîðìîíû, âèòàìèíû è òä. Íî ñòàíîâèëîñü òîëüêî õóæå. È âîò òåðàïåâò, ó êîòîðîãî ëå÷èëñÿ îòåö Èâàíà, íàïðàâèë áîëüíîãî íà êîíñóëüòàöèþ ê ïóëüìîíîëîãó â Ñóðãóò.  Ñóðãóòå ïóëüìîíîëîã ñêàçàë, ÷òî «ëó÷øå áóäåò Âàì ïîåõàòü â Åêàòåðèíáóðã â ïóëüìîíîëîãè÷åñêèé öåíòð. Âîò òàì ëó÷øå ëå÷åíèå íàçíà÷àò.» È âûïèñàë èì íàïðàâëåíèå â Åêàòåðèíáóðã â ïóëüìîöåíòð.
Îòåö Èâàíà áûë â î÷åíü ïëîõîì ñîñòîÿíèè è ÿ çëîóïîòðåáèëà ñâîèì ïîëîæåíèåì. Îáðàòèëàñü ê çàâåäóþùåìó îòäåëåíèåì «ñêîðîé ïîìîùè» — îáúÿñíèëà, ÷òî ïðèåõàë ðîäñòâåííèê ñ íàïðàâëåíèåì â Åêàòåðèíáóðã, íî îáùåñòâåííûì òðàíñïîðòîì îí íå äîåäåò. Òàêèõ ïàöèåíòîâ «ñêîðàÿ» óâîçèò â îáëàñòíûå áîëüíèöû «ïî äîãîâîð¸ííîñòè» è èç îòäåëåíèÿ íàøåé áîëüíèöû, à íå ñ àäðåñà. Íî ìíå ïîøëè íàâñòðå÷ó (ñåé÷àñ ýòîò íîìåð íå ïðîéä¸ò).  ïîíåäåëüíèê Èâàíà âìåñòå ñ îòöîì íà ìàøèíå «ñêîðîé ïîìîùè» ïîâåçëè â ïóëüìîöåíòð ãîðîäà Åêàòåðèíáóðã íà óë ×àïàåâà. Íàøà ôåëüäøåð, êîòîðàÿ áûëà â ýòîé áðèãàäå, áåç î÷åðåäè ïðîâåëà åãî ê ïóëüìîíîëîãó. Ïóëüìîíîëîã ñêàçàë, ÷òî ïàöèåíò íóæäàåòñÿ â ãîñïèòàëèçàöèè, à íå â êîíñóëüòàöèè. È â òàêîì ñîñòîÿíèè îí äîëæåí áûòü ãîñïèòàëèçèðîâàí â êàêóþ-íèáóäü äðóãóþ áîëüíèöó. Êîðî÷å ãîâîðÿ — âû íå ïî ïðîôèëþ çäåñü. È íàøà ôåëüäøåð (îïûò ðàáîòû áîëåå 30 ëåò) ðåøèëà óâåçòè ïàöèåíòà â îáëàñòíóþ áîëüíèöó ¹1. Äîñòàâèëà åãî â ïðè¸ìíîå îòäåëåíèå. Òàì ïàöèåíòó è åãî ñûíó îáúÿñíèëè, ÷òî çäåñü ëå÷àò òîëüêî æèòåëåé îáëàñòè. À ðàç âû íå îò ñþäà, òî óåçæàéòå â ÕÌÀÎ. Íî Èâàí ïîèíòåðåñîâàëñÿ, à ìîæíî ëè çà äåíüãè ïîëå÷èòüñÿ æèòåëþ äðóãîé îáëàñòè? Îêàçûâàåòñÿ î÷åíü äàæå ìîæíî. Îòöà Âàíè ïîëîæèëè â ïóëüìîíîëîãè÷åñêîå îòäåëåíèå. Íà ñëåäóþùèé äåíü åãî ïåðåâåëè â îòäåëåíèå ðåàíèìàöèè â ñâÿçè ñ óõóäøåíèåì ñàìî÷óâñòâèÿ. À åùå ÷åðåç ñóòêè îòåö Âàíè óìåð. Íà âñêðûòèè âûÿñíèëîñü, ÷òî íèêàêîãî ñàðêîäèîçà ó óìåðøåãî íå áûëî, à áûë ðàê æåëóäêà ñ ìåòàñòàçàìè â ë¸ãêèå.
Íà ýòîì âñ¸. Áåðåãèòå äðóã äðóãà.
Ïðåäûäóùèé ïîñò, ïîñâÿùåííûé áîëè â ãðóäè çäåñü https://pikabu.ru/story/bol_v_grudnoy_kletke_i_vnutribryushn…
P. S. Ñîãëàñíî ïîæåëàíèþ @moderator #comment_95531702 âûñòàâëÿþ äîïîëíèòåëüíûé òåã ôîòîãðàôèÿ, ÷òî áû ëþäè, âûñòàâèâøèå ýòîò òåã â èãíîð, ñëó÷àéíî íå óâèäåëè ôîòîãðàôèþ ýòèõ ìàøèí è íå ïðî÷èòàëè ýòîò ïîñò. È áóäó òàê äåëàòü äî òåõ ïîð, ïîêà ìíå ìîäåðàòîð íå ñêàæåò, ÷òî ýòî íå îáÿçàòåëüíî.
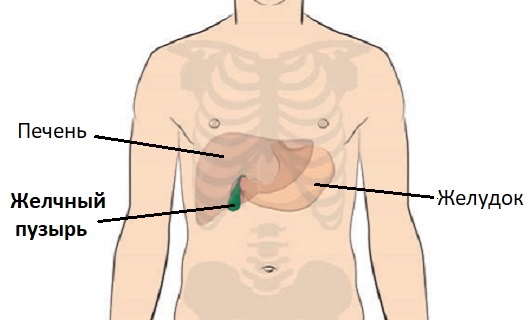
Желчный пузырь – это маленький мешочек, расположенный непосредственно под печенью и полностью закрыт ребрами. Он хранит желчь, которую вырабатывает печень. После приема пищи пузырь пустой и плоский, как сдутый воздушный шарик. Перед употреблением еды он может быть наполнен желчью и обычно размером с небольшую грушу.
В ответ на посылаемые сигналы этот орган выталкивает накопленную желчь в тонкий кишечник, проходя через определенное количество трубок, называемых протоками. Она помогает перевариванию жиров, но сам пузырь не является необходимым для жизни органом. При его удалении у здорового человека, как правило, не возникает заметных проблем с пищеварения или проблем со здоровьем, но при этом может возникнуть несущественный риск диареи и мальабсорбции жира (недостаточное всасывание).
Где находится?
 Желчный пузырь присоединен своим протоком к общему печеночному протоку, по которому подается желчь для хранения. Таким путем образуется общий желчный проток, который ведет в желудочно-кишечный тракт (двенадцатиперстную кишку). Кроме того, проток поджелудочной железы также соединяется с общим желчным протоком непосредственно перед входом в двенадцатиперстную кишку. Гормоны активируют выделение желчи, когда жир и аминокислоты достигают двенадцатиперстной кишки после еды, что облегчает переваривание этих продуктов.
Желчный пузырь присоединен своим протоком к общему печеночному протоку, по которому подается желчь для хранения. Таким путем образуется общий желчный проток, который ведет в желудочно-кишечный тракт (двенадцатиперстную кишку). Кроме того, проток поджелудочной железы также соединяется с общим желчным протоком непосредственно перед входом в двенадцатиперстную кишку. Гормоны активируют выделение желчи, когда жир и аминокислоты достигают двенадцатиперстной кишки после еды, что облегчает переваривание этих продуктов.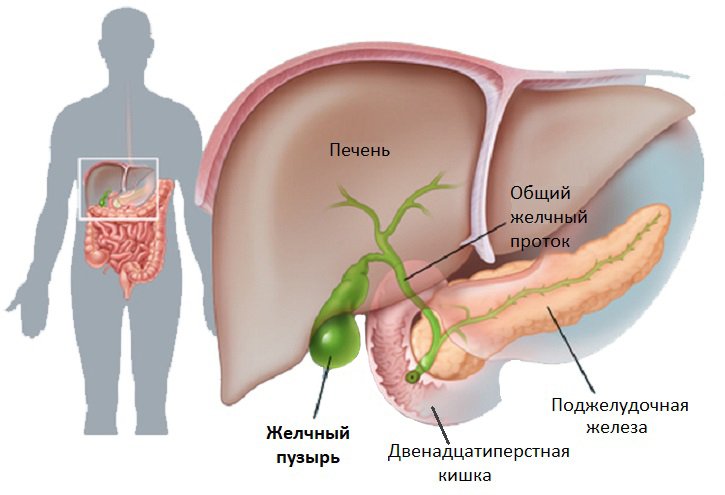
Статистика свидетельствует о том, что у женщин наблюдается в два раза больше случаев возникновения камней в пузыре, чем у мужчин.
Описание боли
Где болит?
Боль в желчном пузыре возникает в правой верхней части живота под нижними ребрами или в верхней центральной части живота ниже грудины.
Но при этом она может отдавать и под правую грудь, бок и спину, ила даже в правую лопатку, плече и шею.
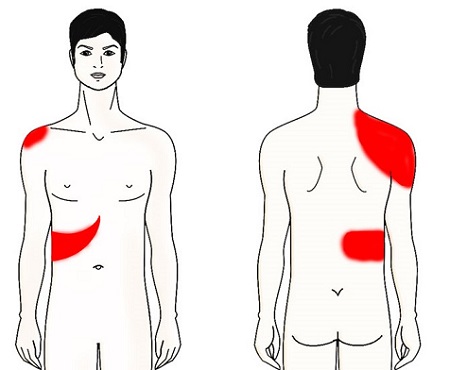 Боль в желчном пузыре и места, куда она может отдавать (источник)
Боль в желчном пузыре и места, куда она может отдавать (источник)
Может ли боль в желчном пузыре ощущаться с левой стороны?
Боль в желчном пузыре может растекаться от правой части живота к левой. Но для нее не характерно ощущаться только слева. В очень редких случаях у людей, родившихся с транспозицией внутренних органов (зеркальное расположение), боль от желчного пузыря конечно будет чувствоваться слева.
Как ощущается боль?
Зависимо от причин, болевые ощущения могут проявляться по-разному. Вот примеры, как чаще всего их описывают:
- Внезапная легкая боль, которая в течение 15-60 минут постепенно сменяется на умеренную и тяжелую тупую. В таком виде она затем может длиться от нескольких минут до нескольких дней. Боль устойчива, не волнистая.
- Боль может усиливаться во время глубокого дыхания, но обычно не связана с движением тела.
- Она может возникнуть в течение нескольких часов после обильного употребления пищи, а не только жирных блюд, это бывает в любое время, но чаще ночью.
- Ее не облегчают антациды (препараты от изжоги), рвота, выходящие газы, опорожнения или изменения положения тела.
- Она повторяется. Это происходит каждые несколько дней, месяцев или лет.
Как долго длится боль?
- При желчных камнях без воспаления желчного пузыря: от нескольких минут до нескольких часов.
- При остром воспалении желчного пузыря (холецистит) : от 6 часов до нескольких дней.
- В дискинезии желчевыводящих путей (ДЖВП): не менее 30 минут.
- При раке желчного пузыря: хронический, ежедневный дискомфорт или тупая боль.
Другие возможные сопутствующие симптомы
- Тошнота или рвота, которая возникает только на фоне боли.
- Периодические симптомы: лихорадка, желтуха, зудящая кожа, темная моча и бледный стул.
- Нерегулярные признаки: чувствительность к касанию или ощущения комочка в правом верхнем брюшном квадранте.
Причины боли
 Основное место боли
Основное место боли
Боль в желчном пузыре – всеохватывающий термин, используемый для описания любых болезненных ощущений из-за заболеваний, связанных с ним. Основными проблемами, провоцирующими его боль, являются:
- желчная колика – сильные боли, вызванные последствиями нарушения оттока желчи;
- холецистит – воспаление желчного пузыря, связанные с нарушением оттока желчи, желчными камнями;
- желчные камни;
- панкреатит (воспаление поджелудочной железы) так как воспалительный процесс по протокам может распространяться дальше в сторону пузыря;
- восходящий холангит – инфекционное воспаление желчных протоков.
Симптомы таких проблем бывают разными и могут быть спровоцированы употреблением определенных продуктов. Боль может быть описана как прерывистая, постоянная, абдоминальная, отдающая в спину, от легкой до тяжелой степени в зависимости от основной причины.
Есть две основные ее причины, которые обычно вызывают вышеупомянутые заболевания:
- Прерывистой или полной блокировкой любого из протоков желчными камнями.
- Осадок желчного протока и / или воспаление, которое может сопровождаться раздражением или заражением окружающих тканей, когда частичная или полная обструкция протоков вызывает давление и ишемию (недостаточное кровоснабжение из-за закупорки кровеносных сосудов в этой области).
Когда в норме желчный пузырь сжимается (сокращается мускулатура), желчь обычно выходит через протоки в желудочно-кишечный тракт. Однако, если присутствуют камни, может возникнуть частичная или полная блокировка протоков с давлением на окружающую ткань, чего иногда достаточно для местной ишемии. Другие процессы, такие как травма, также могут провоцировать боль в пузыре. Инфекция желчных протоков и пузыря, обычно возникающая после обструкции протока, также может вызвать боль.
Диагностика и лечение
История болезни и физический осмотр помогают установить предположительный диагноз. Симптом Мерфи (боль или временная задержка дыхания при пальпации правой подреберной области) присутствуют в более, чем в 95% для острого холецистита.
Несколько лабораторных исследований, таких как анализ функции печени, липаза, амилаза, полный анализ крови и абдоминальный рентген, проводятся для определения точной проблемы, вызывающей болезненные ощущения.
Ультразвук может обнаруживать желчные камни, а компьютерная томография может определить структурные изменения органа. Сканирование HIDA (использует радиоактивный материал) может измерять опорожнение желчного пузыря, в то время как тест ERCP использует эндоскоп для размещения красителя в протоках поджелудочной железы, желчного пузыря и печени. Магнитно-резонансная томография (МРТ) иногда используется для детализации структур этих органов. Могут быть рассмотрены и другие исследования. Их результаты помогают определить проблему и установить диагноз.
Если нет боли в желчном пузыре (даже при наличии камней), в лечении нет необходимости. Некоторые пациенты, которые имели один или два приступа, также могут не нуждаться в лечении. Приступ острой боли часто лечится морфином. Лечебные процедуры включают:
- Пероральная терапия солями желчных кислот (менее 50%);
- Урсодезоксихолевая кислота (например, Урсосан, Урсфальк и др.)
- Контактный литолиз (растворение химическим веществом, которое подается через прокол)
- Литотрипсия (ударные волны).
Растворению поддаются только холестериновые камни, хотя именно они встречаются в подавляющем большинстве случаев.
Крайняя мера лечения заключается в удалении желчного пузыря хирургическим путем. В настоящее время самой распространенной хирургической процедурой является лапароскопическая хирургия, при которой желчный пузырь удаляется с помощью инструментов с использованием небольших разрезов в брюшной полости. Однако некоторые пациенты могут потребовать более обширной хирургии. Как правило, люди избавляются от болей после удаления желчного пузыря, если не существует основной причины, которая имитировала боль в желчном пузыре (например, дискинезия желчевыводящих путей, дисфункция сфинктера Одди).
Женщинам в период беременности назначают такое же лечение, как и другим людям, хотя беременные женщины чаще имеют холестериновые желчные камни. Несмотря на то, что проводится поддерживающая терапия, острый холецистит является второй наиболее распространенной хирургической ситуацией во время беременности (на первом месте –аппендицит).
Домашние средства
- Народные средства включают мяту перечную, люцерну, яблочный уксус и другие; перед использованием этих средств следует обратиться к врачу.
- Соблюдение диеты с пониженным потреблением жиров могут снизить частоту желчных колик, но не растворяет камни.
- Известно, что кофе и регулярные физические упражнения могут уменьшить заболеваемость желчнокаменной болезнью и связанную с этим боль.
- Некоторые врачи рекомендуют уменьшить потребление молочных и зерновых продуктов в пищу после операции; кроме того, любую диету следует обсуждать с врачом.
(1 оценок, среднее: 5,00 из 5)
Загрузка…
Холецистит – заболевание, при котором воспаляются стенки желчного пузыря. В основу развития патологического процесса ложится задержка оттока желчи. Из-за того, что желчный секрет скапливается в органе, появляются боли и развиваются инфекционные агенты. Поставить точный диагноз врачу поможет точная локализация и характер боли, описанные больным.
У здорового человека желчь выводится через толстый отдел кишечника, но при патологическом процессе она начинает скапливаться в желчном пузыре, вызывая приступ боли. Симптомы холецистита приобретают ярко выраженный характер и требуют обязательного посещения специалиста.
Холецистит может быть острым и хроническим. В зависимости от вида заболевания, боли при холецистите отличаются выраженностью, продолжительностью и локализацией. Как показывает практика, заболевание часто возникает после праздников. Злоупотребление алкоголем, газированными напитками, жирной пищи – все это может спровоцировать приступ боли.
Важно! Лишний вес часто является предпосылкой для развития холецистита.
Боли при остром холецистите
Симптомы острого процесса появляются внезапно. Спровоцировать появление болезненных ощущений может физическая активность, тяжелая еда, прыжки, поездка на машине и другое. На вопрос о том, где болит при холецистите, ответит перечень типичных мест локализации дискомфорта:
- правое или левое подреберье;
- эпигастральная область – верхняя область брюшной полости;
- околопупочная область;
- вокруг пояса, если в процесс вовлекается поджелудочная железа (при панкреатите);
- боли могут отдавать в правое плечо, шею, ключицу, челюсть.
Пациенты жалуются на резкие, ноющие, колющие, схваткообразные, давящие боли. Анальгетики устраняют дискомфорт лишь на время, а затем боль возникает с еще большей силой. Острый процесс длится от нескольких часов до двух недель.
При пальпации специалист обращает внимание на напряжение передней стенки брюшной полости, а также болезненность в правом подреберье и в верхней части живота. При нажатии на область желчного пузыря на вдохе возникает сильная боль. Легкие удары ребром ладони по ребрам провоцируют дискомфорт в правом сегменте брюшной полости сверху.
Для объективной оценки состояния пациента врач обязательно оценивает сопутствующие симптомы. Боль сопровождается горечью во рту и появлением металлического привкуса. Приступ тошноты усугубляется рвотой, которая не приносит облегчения. Повышается температура тела, возникает сильная слабость, желтеют кожные покровы и склеры.
При атипичном проявлении острого процесса появляется боль в спине под лопаткой и в поясничной области справа. Холецистокардиальный синдром вызывает болезненность за грудиной. Наряду с этим, появляются сбои в ритме и частоте сердечных сокращений.
Боли при хроническом воспалении
При повышенном тонусе желчного пузыря появляется боль в области правого подреберья. Приступообразная боль иррадиирует в правую лопатку, плечевой сустав и поясничную область. При пониженном тонусе органа и отсутствии камней появляется ноющая, тупая навязчивая боль в области желудка. При нарушении оттока желчи, растянутых стенках и вялой работе тяжесть в правом подреберье без боли.

При хронической холецистите правый бок долго болит
Хронический процесс может проявляться в виде атипичных форм. Кардиологический синдром часто провоцирует болезненность в месте проекции сердца. Тупой характер боли сопровождается аритмией и тахикардией. Эзофалгический синдром проявляется в виде тупой боли в центре грудины. Возникают затруднения при глотании, ощущение присутствия инородного тела и изжога.
Наряду с болезненными ощущениями, хронический процесс характеризуется такими признаками:
- отрыжка воздухом;
- тошнота;
- рвота с примесями желчного секрета;
- горечь во рту;
- сдавливание в области желудка и правого подреберья;
- головные боли;
- пожелтение белков глаз и кожи;
- желтый налет на языке;
- увеличение печени в размерах;
- зуд кожных покровов.
При хроническом холецистите патогены из кишечника проникают в желчный пузырь. Также микроорганизмы могут проникать через кровь и лимфу из хронических очагов инфекции. Заболевание отличается постепенным характером развития. Все начинается с воспаления слизистой оболочке, по мере прогрессирования недуга поражаются более глубокие отделы.

Хронический процесс сопровождается сильными головными болями
Болевой синдром при калькулезной форме
Желчнокаменная болезнь в большинстве случаев длится на протяжении длительного времени, сменяя периоды обострения затишьем. Острый процесс проявляется приступом желчной колики:
- боль в правом боку, которая отдает в плечо и спину;
- тошнота и рвота с желчью;
- гипертермия;
- артериальная гипотония;
- общая слабость;
- холодный пот.
Схваткообразные боли могут отдавать в область шеи, спины и рук. При осмотре врач обращает внимание на болезненность и напряжение передних стенок брюшины.
Хроническая форма желчекаменной болезни несколько отличается и проявляется менее выраженной клинической симптоматикой:
- непрекращающиеся ноющие боли в правом подреберье;
- употребление жирной, жареной или соленой пищи вызывает приступ боли;
- тошнота;
- отрыжка;
- рвота с желчью;
- сильные головные боли.

Желчекаменная болезнь вызывает приступ боли
Для постановки диагноза специалист проводит дифференциальный анализ для исключения заболеваний почек, желудка, поджелудочной железы и других органов. Симптомы различных заболеваний схожи по своим проявлениям, вот почему ни в коем случае нельзя примерять на себя роль врача и заниматься самодиагностикой. Что же делать во время приступа боли?
Как снять приступ?
Первое, что необходимо сделать во время приступа – это вызвать бригаду скорой помощи. Прикладывать грелку категорически запрещается. Прием обезболивающих средств может смазать клиническую картину и вызвать затруднение в постановке точного диагноза.
Помощь во время болевого приступа во многом определяется характером боли и особенностью течения патологического процесса. При остром приступе желчекаменной болезни специалисты прибегают к консервативным методикам. Пациентов госпитализируют специализированное учреждение.
Для борьбы с болезненностью применяют обезболивающие средства, спазмолитики, антибиотики (часто врачи назначают Ампициллин). Для снятия клинической симптоматики применяется инфузионная терапия, а также прикладывание холода на место проекции желчного пузыря.
Если же в желчном пузыре образовался камель больших размеров или сразу же несколько конкрементов, то, скорее всего, понадобится экстренная хирургическая помощь. Суть операции заключается в удалении органа и восстановлении проходимости протоков.
Хронический не калькулезный холецистит устраняется с помощью комплексного лечения, направленного на устранение воспалительного процесса, улучшения оттока крови и предупреждения образования конкрементов. Также понадобится использование спазмолитиков, антибиотиков, желчегонных препаратов и ферментативных средств.
В качестве вспомогательной терапии используются народные рецепты, но только при отсутствии камней в желчном пузыре. Народная медицина изобилует большим количеством желчегонных трав и сборов, которые снимают воспалительную реакцию и улучшают отток желчи. Желчегонным действием обладает полынь, бессмертник, расторопша, пижма.

Желчекаменная патология относится к разряду хирургических болезней

В период ремиссии замечательным эффектом обладает тюбаж. Он тонизирует гладкую мускулатуру органа и нормализует отток желчи. Вовнутрь следует принять сульфат магния, сорбит и минеральную воду. Далее больному рекомендовано в течение одного часа полежать на правом боку с теплой грелкой.
Ускорить процесс выздоровления поможет правильно составленное меню. Диета при холецистите направлена улучшение выработки желчи, нормализацию работы пищеварительного тракта и щадящее воздействие на печень.
Питание при холецистите должно быть дробным, пять-шесть раз в день. Потребление соли должно быть резко ограничено. При этом крайне важно в достаточном количестве потреблять жидкость. Пищу следует употреблять в теплом виде, она не должна быть ни горячей, ни холодной.
Во время обострения холецистита следует отказаться от таких продуктов: свежий хлеб, выпечка, бульоны, жирное мясо и рыба, копчености, соленья, консервированные блюда, бобовые, пряности, шоколад, крепкий чай и кофе.
Теперь рассмотрим список разрешённых продуктов при холецистите:
- вчерашний хлеб, сухари, сухое печенье;
- натуральные соки, некрепкий час, отвар шиповника;
- овощные супы;
- гречневая, овсяная каша;
- нежирные кисломолочные продукты;
- нежирные сорта мяса и рыбы;
- огурцы, болгарский перец, морковь, тыква, цветная капуста;
- омлет из белков;
- оливковое масло;
- отварные или запеченные фрукты.
При остром холецистите первые три дня следует соблюдать только питьевой режим. Воду следует пить небольшими глотками, но часто. В качестве альтернативы можно использовать травяные отвары ромашки, лимонника, мяты, шиповника. По прошествии трех дней больному дают протертые каши на молоке с водой, пюре из цветной капусты, муссы и желе.

Питание при холецистите должно быть направлено на нормализацию работы ЖКТ
Холецистит лишь, на первый взгляд, кажется безобидным заболеванием. На самом деле несоблюдение диеты и неправильно подобранное лечение грозит возникновением таких осложнений: печеночная колика, желтуха, гангрена желчного пузыря и другое.
Итак, холецистит – это воспаление внутренней стенки желчного пузыря. При первых признаках холецистита следует обратиться к специалисту. Это поможет избежать серьезных осложнений в будущем. Боли при воспалении желчного пузыря могут иметь различный характер, интенсивность и локализацию. На это крайне важно обращать внимание и четко передавать специалисту свои симптомы, ведь от этого зависит правильность постановки клинического диагноза.
Не стоит забывать о том, что профилактика – это лучшее лечение. Предотвратить появление холецистита правильная организация питания. Частое употребление небольших порций еды будет способствовать регулярному опорожнению желчного пузыря. Избегайте чрезмерного употребления жирной, жареной и соленой пищи.
Лечением холецистита занимается врач, поэтому для успешного выздоровления следует четко следовать его рекомендациям. Диета – это важный элемент лечебной терапии, которым нельзя пренебрегать. Погрешности в питании могут свести на нет даже самое эффективное лечение. Борьба с холециститом – это комплексные меры, которые являются непросто временным явлением, а должны стать вашим образом жизни.


