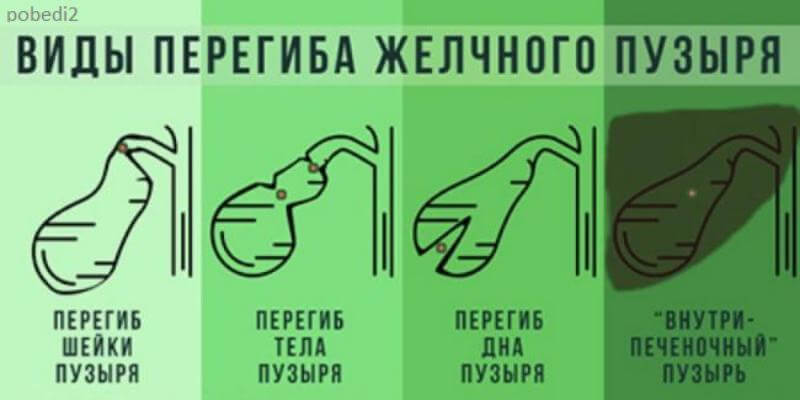
Заболевания печени желчного пузыря у детей

Печень – своеобразная лаборатория, которая фильтрует и очищает кровь, накапливает в виде гликогена глюкозу – источник энергии – и вырабатывает желчь, которая нужна для переваривания и усвоения жиров.
Уже с 4-й недели беременности печень будущего малыша начинает синтезировать белки, необходимые для его нормального роста и развития. На 12-й неделе внутриутробного развития отмечается секреция желчи. К моменту рождения ребенка печень становится одним из самых крупных органов. На ее долю приходится 5% массы тела (у взрослого человека этот показатель составляет лишь 2%), а занимает она почти половину объема брюшной клетки новорожденного. Это связано с тем, что во время внутриутробного развития печень выполняет кроветворную функцию, а после появления малыша на свет производит желчь, активно синтезирует белки, углеводы и жиры, регулирует обмен веществ. В ней много кровеносных и лимфатических сосудов, по желчным протокам выработанная в печени желчь поступает в желчный пузырь и накапливается там.
Как видим, печень, желчный пузырь и желчные пути тесно связаны между собой. Заболевание одного органа влечет за собой изменения в другом: у детей в 95% случаев сбои в работе печени возникают из-за застоя желчи в желчном пузыре. Чем раньше распознаются такие нарушения, тем меньше риск негативных последствий болезни.
Нарушение движения
Речь идет о самом, пожалуй, распространенном недуге желчного пузыря – дискинезии желчевыводящих путей, то есть нарушении согласованных сокращений желчного пузыря и сфинктеров – мышц, которые обеспечивают прохождение желчи из желчного пузыря в двенадцатиперстную кишку.
В норме желчь синтезируется печенью, откуда попадает в желчный пузырь. Там она «ждет», когда съеденная пища из желудка попадет в двенадцатиперстную кишку. Как только это происходит, желчный пузырь, сокращаясь, выделяет в просвет кишки порцию желчи, которая способствует расщеплению жиров на жирные кислоты. Эти кислоты «понятны» организму и могут быть усвоены. Если эта двигательная функция желчного пузыря и желчных протоков нарушена, но органических поражений нет, говорят о дискинезии желчных путей.
Причин у этого недуга множество. Среди них – кишечные инфекции, аллергия, нарушения режима питания, заболевания желудка и двенадцатиперстной кишки, аномалии развития желчного пузыря и желчных протоков.
Существуют 2 формы дискинезии: гипотоническая и гипертоническая. Первая у детей чаще всего дает о себе знать подташниванием, ощущением тяжести в подложечной области, ноющей, тупой, практически постоянной неинтенсивной болью в правом подреберье. Иногда боль отдает в правое плечо, лопатку. Проявляются такие симптомы после погрешностей в диете, физической нагрузки или эмоционального стресса. Боль обычно непродолжительная, легко снимается спазмолитическими средствами.
Во время приступа малыш становится беспокойным, его тошнит, могут появиться рвота, учащенное сердцебиение и головная боль, язык нередко обложен серо-желтым налетом. Ребенок жалуется на ощущение горечи во рту. Между приступами кроха чувствует себя хорошо, хотя время от времени, выпив газированных напитков или отведав чего-нибудь холодненького, жалуется на непродолжительные спазмы в животе и нередко – около пупка.
При дисфункции по гипертоническому типу желчный пузырь из-за чрезмерной активности сфинктеров слишком быстро опорожняется. Главный симптом – внезапно возникающая боль в правом подреберье. Часто она возникает в ответ на физическую активность: бег, поднятие тяжестей.
Диагностические процедуры
Точный диагноз может поставить только врач-гастроэнтеролог. Он назначит анализы кала на перевариваемость и мочи на диастазу, чтобы посмотреть, насколько раздражена поджелудочная железа. Делается также УЗИ желчного пузыря, чтобы определить его форму, размеры, выявить деформации и камни в желчном пузыре и желчных протоках. Исследование проводится утром натощак, затем ребенку предлагают съесть провокационный завтрак, например стакан жирной сметаны. Через 45 минут снова проводят исследование, в ходе которого оценивают, как сократился желчный пузырь.
Дуоденальное зондирование позволяет изучить 5 фракций (фаз) желчевыведения. Так как желчь исследуют через 5-минутные интервалы, это позволяет оценить тонус и моторику различных отделов желчевыделительной системы и мышц желчного протока и желчного пузыря.
Чтобы избавиться от приступов, иногда бывает достаточно соблюдать диету. Из рациона исключаются жирные сорта мяса и рыбы, жареное, копченое, соленое, маринады, консервы, изделия из сдобного и слоеного теста. Принимать пищу следует понемногу 4–5 раз в день в одно и то же время. Лекарства, которые назначает только врач, помогают снять боль и улучшить отток желчи.
Откуда взялись камни?
Если в желчном пузыре или желчных протоках образовались камни, говорят о желчнокаменной болезни. Ее развитию способствуют заболевания желудочно-кишечного тракта. А в 75–95% случаев оказывается, что с подобными проблемами сталкиваются родители малыша или его братья-сестры. Спровоцировать недуг может неправильное питание, когда в рационе ребенка преобладают углеводы и жиры, а фруктов и овощей, богатых пищевыми волокнами и микроэлементами, недостаточно. Свою лепту вносят и аномалии развития желчевыводящей системы.
До 7 лет желчнокаменная болезнь (ЖКБ) чаще «посещает» мальчиков, в 7–9 лет соотношение между мальчиками и девочками выравнивается, к 10–12 годам этот недуг в 2 раза чаще определяется у девочек. В подростковом возрасте преобладание девочек становится явным и приближается к показателям у взрослых: 3 девочки с ЖКБ на 1 мальчика с тем же диагнозом.
Примерно половина детей о камнях в желчном пузыре даже не подозревает. Если их обнаруживают, то случайно. Остальные «носители» камней жалуется на острые или тупые боли в животе или в области пупка, затрудненное и болезненное пищеварение, тяжесть в области желудка, чувство горечи во рту, отрыжку воздухом. Родителям также следует обратить внимание на такие симптомы, как метеоризм, неустойчивый стул. Во время или сразу после еды у малыша могут возникать позывы на дефекацию. При этом аппетит у ребенка не меняется.
УЗИ желчного пузыря, которое назначает гастроэнтеролог, позволяет определить 90–95% камней, их количество, локализацию, подвижность и размеры, выявить особенности формы и положения желчного пузыря. Но с помощью этого исследования трудно обнаружить камни в желчных протоках внутри печени, поэтому ребенку могут назначить магнитно-резонансную холангиопанкреатографию – безопасный и высокоэффективный метод диагностики, который дает возможность «увидеть» внутрипеченочные камни.
При заболеваниях печени и желчного пузыря препараты должен назначать только врач. Ни в коем случае нельзя самостоятельно лечить ребенка гомеопатическими средствами или биологически активными добавками. Это может ухудшить течение болезни и привести к серьезным осложнениям.
Для избавления от камней в желчном пузыре доктор может порекомендовать препараты, способствующие их растворению. Принимать лекарства надо долгое время, родителям следует набраться терпения и строго следовать указаниям врача. Только тогда возможен успех.
Детям до 12 лет могут порекомендовать и оперативное лечение – холецистэктомию (удаление желчного пузыря). Операция проводится лапароскопическим способом.
До печенок пробрало
Застой желчи в желчном пузыре (холестаз) может стать причиной заболеваний печени. Чаще всего к нему приводят врожденное недоразвитие желчных протоков или желтуха новорожденных. Подозревают неполадки с печенью и в том случае, когда желтуха появляется у крохи старше 2 недель. Настораживающий симптом – обесцвеченный стул. В норме билирубин, содержащийся в желчи, поступает из желчного пузыря в кишечник, где переходит в пигмент стеркобилин, окрашивающий фекалии в коричневый цвет. При холестазе желчь, застаиваясь в желчном пузыре, в кишечник не поступает, и кал у ребенка будет обесцвеченным. Желтуха же развивается из-за того, что из накопившейся в желчном пузыре желчи в кровь поступает билирубин – пигмент желто-коричневого цвета. Другие признаки поражения печени – ее увеличение, нарушения свертывающей системы крови (в печени синтезируются многие факторы свертывания крови).
В таком случае необходимо тщательное обследование. Чтобы определить уровень билирубина, сдается биохимический анализ крови, размеры печени и селезенки помогает определить УЗИ. Тактика лечения выбирается индивидуально. Например, при атрезии желчных ходов показано оперативное вмешательство, в других случаях возможна медикаментозная терапия. Препараты назначает только врач, он же определяет и схему их приема, которой надо неукоснительно следовать. Из рациона исключаются животные жиры, которые заменяются растительными, а также жареные, соленые, острые блюда и продукты.
Дискинезия желчного пузыря – это заболевание функционального характера, характеризующееся нарушениями двигательной функции желчного пузыря. Наряду с дискинезией желчевыводящих протоков оно является одним из наиболее частых в гастроэнтерологической практике среди детей, причём подавляющее большинство – подростки, это связано с изменениями их привычного режима питания после поступления в школу. Дискинезия желчного пузыря сказывается негативным образом не только на здоровье ребёнка, но и на его социальной адаптации, способности усваивать учебный материал. Чем раньше начнётся лечение, тем меньше осложнений даст это заболевание.

Что такое дискинезия желчного пузыря?
Желчь, произведённая печенью, собирается в желчном пузыре и участвует в процессах пищеварения. Когда съеденная пища уже прошла желудок и попала в двенадцатиперстную кишку, при нормальном функционировании желчный пузырь сокращается, выталкивая в неё желчь для продолжения дальнейшей ферментной обработки. Желчь необходима нашему организму для расщепления сложных жиров, вывода ряда токсичных веществ, которые не могут покинуть организм через мочевую систему.
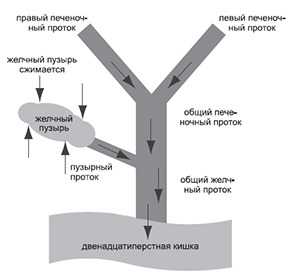 Дискинезия желчного пузыря – это функциональное нарушение, при котором происходит десинхронизация двигательных сокращений желчного пузыря и мышечных ворот. Либо желчный пузырь сокращается слишком сильно, и мышечные ворота не успевают раскрыться на достаточную ширину (в таком случае говорят о гипертонической дискинезии), либо желчный пузырь, напротив, сокращается недостаточно (гипотоническая дискинезия) – желчь и в том, и в другом случае застаивается внутри.
Дискинезия желчного пузыря – это функциональное нарушение, при котором происходит десинхронизация двигательных сокращений желчного пузыря и мышечных ворот. Либо желчный пузырь сокращается слишком сильно, и мышечные ворота не успевают раскрыться на достаточную ширину (в таком случае говорят о гипертонической дискинезии), либо желчный пузырь, напротив, сокращается недостаточно (гипотоническая дискинезия) – желчь и в том, и в другом случае застаивается внутри.
Застой желчи очень опасен. В ней могут начать образовываться желчные камни из солей и кальция или скапливаться токсические вещества. Есть риск заражения желчи инфекцией, тогда начнётся воспаление, которое в медицине называют холецистит. Прямой вред от дискинезии желчного пузыря – недостаточность обработки поступающей пищи. В итоге организм ребёнка не получает необходимые ему жирные кислоты, без которых невозможен здоровый обмен веществ. Такие патологии не могут протекать без последствий, поэтому важно своевременное обращение к врачу. Лечение должно осуществляться без задержек!
По каким признакам опознать болезнь?
Симптомы дискинезии желчного пузыря у детей крайне разнообразны, зависят от вида заболевания. Дискинезия с недостаточной сокращаемостью желчного пузыря может поначалу не беспокоить ребёнка. Однако, большинство случаев характеризуются наличием тошноты у детей, тяжестью в животе, смазанной, ноющей болью в правом подреберье, которая длится на протяжении длительного времени. Негативные симптомы заметно усугубляются, если ребёнка накормили жирным мясом, при этом могут появиться запоры или диарея.
 Дискинезия с повышенной сократимостью желчного пузыря имеет несколько иные симптомы. Она нередко возникает, если у ребёнка имеется вегетососудистая дисфункция или невротическое расстройство. Боль у этого вида болезни интенсивная, «желчные колики» в области правого подреберья переносятся очень тяжело. Иррадиирует такая колика к плечу и лопатке. Чаще всего она проявляет себя у детей, склонных к погрешностям в диете, а также переживших за день сильное эмоциональное напряжение, стресс. Прервать болевые симптомы помогут препараты, снимающие спазм, однако это не лечение, а лишь временная мера до обращения к врачу.
Дискинезия с повышенной сократимостью желчного пузыря имеет несколько иные симптомы. Она нередко возникает, если у ребёнка имеется вегетососудистая дисфункция или невротическое расстройство. Боль у этого вида болезни интенсивная, «желчные колики» в области правого подреберья переносятся очень тяжело. Иррадиирует такая колика к плечу и лопатке. Чаще всего она проявляет себя у детей, склонных к погрешностям в диете, а также переживших за день сильное эмоциональное напряжение, стресс. Прервать болевые симптомы помогут препараты, снимающие спазм, однако это не лечение, а лишь временная мера до обращения к врачу.
Также выделяют следующие симптомы, свойственные обоим видам дискинезии у детей:
- учащённое сердцебиение (тахикардия);
- цефалгия (головные боли);
- язык ребёнка пожелтевший от желчи, на поверхности виден налёт;
- во рту ощущается горьковатый привкус.
Поначалу между приступами у детей не наблюдаются никакие другие симптомы, однако затем эта билиарная дисфункция даёт осложнения в виде желтухи. Если не осуществляется лечение, нарушается выработка витаминов, ребёнка начинают мучить системные нарушения нервов, сердечно-сосудистые патологии.
Почему возникает?
Переход с домашнего питания на школьное – сложный этап для детей. Меняется режим дня, условия приёма пищи, на переменках школьник не всегда перебивает аппетит полезной едой. Нередко возникают функциональные расстройства – пищеварительная система перестаёт понимать, когда нужно выделять желчь, а когда нет.
Среди прочих причин развития дискинезии выделяют следующие:
- расстройства центральной нервной системы;
- эндокринные нарушения, связанные с неверной или несвоевременной выработкой гормонов;
- инфекционный гепатит;
- кишечные инфекции в анамнезе;
- невротические состояния, эмоциональное напряжение;
- нерациональное питание.
 Очень часто родители отдают своего ребёнка во всевозможные секции и кружки. Расписание очень плотное, график требует приёма пищи в строго отведённые для этого часы, причём независимо от того, голоден ребёнок или нет. Если кормить детей тогда, когда они не хотят, это также приводит к функциональным нарушениям. Наш организм не умеет питаться «про запас», голод – основной сигнал к готовности пищеварительной системы принимать еду. Это значит, что желчь в желчном пузыре скопилась, а желудок готовится к выделению кислот.
Очень часто родители отдают своего ребёнка во всевозможные секции и кружки. Расписание очень плотное, график требует приёма пищи в строго отведённые для этого часы, причём независимо от того, голоден ребёнок или нет. Если кормить детей тогда, когда они не хотят, это также приводит к функциональным нарушениям. Наш организм не умеет питаться «про запас», голод – основной сигнал к готовности пищеварительной системы принимать еду. Это значит, что желчь в желчном пузыре скопилась, а желудок готовится к выделению кислот.
Иногда болезнь возникает по причине отсутствия нормального притока желчи. Такое возможно при наличии перетяжек желчного пузыря или протоков, механических компрессий или сдавливаний. Следует учесть, что фактором развития дискинезии желчного пузыря стала дискинезия желчных протоков.
Факторы, увеличивающие риск возникновения болезни
У ребёнка нервная система ещё не до конца сформирована, поэтому ей свойственны более частые сбои в работе, чем у зрелого человека. Генетически обусловленные предрасположенности, а также такие заболевания, как вегетососудистая дистония, увеличивают риск развития дискинезии желчного пузыря.
Неблагоприятные внешние факторы – повышенный стресс в школе, сложности в общении со сверстниками, шумная, неблагожелательная обстановка в семье, трудности процесса обучения – могут привести к развитию психосоматических расстройств, то есть болезней на нервной почве. Для того, чтобы медикаментозное лечение, которое назначит врач, оказало положительный эффект, прежде всего потребуется устранить эти неблагоприятные факторы, ведущие к развитию заболевания.
На приёме у врача: диагностика
Когда вы поведёте своего ребёнка к гастроэнтерологу, вам предстоит ответить на многие вопросы, которые помогут составить анамнез заболевания. Вас спросят об особенностях питания, принятых у вас в семье, уровне стресса, с которым приходилось сталкиваться малышу. Только после этого назначается аппаратная и лабораторная диагностика, которая позволит узнать точный диагноз.
Для того, чтобы диагностировать дискинезию желчного пузыря, используются следующие методы:
- Лабораторные исследования. Анализ кала, мочи, биохимический анализ крови на печёночные ферменты.
-
 Ультразвуковое исследование. С помощью этого метода определяется объём желчного пузыря, орган просматривают на наличие врождённых отклонений развития. УЗИ используется для выявления желчных камней, формы дискинезии (гипер- или гипотоническая).
Ультразвуковое исследование. С помощью этого метода определяется объём желчного пузыря, орган просматривают на наличие врождённых отклонений развития. УЗИ используется для выявления желчных камней, формы дискинезии (гипер- или гипотоническая). - Дуоденальное зондирование. Этот способ помогает досконально изучить работу желчного пузыря, определить характеристики его моторной функции, сделать забор желчи и проанализировать её состав.
- Рентгенография. Особый её вид – холецистография.
Многие виды аппаратного исследования проводятся утром, натощак, детей перед ними не надо кормить. На основании полученных данных гастроэнтеролог проводит дифференциальную диагностику, отделяя одно заболевание от десятков похожих других. Только после этого подбирается лечение.
Лечение
Для того, чтобы лечение помогло, самым важным является соблюдение диеты. В зависимости от формы болезни она имеет свои характерные особенности.
 Гиперкинетическая, то есть подвижная форма заболевания требует дробного питания до 6 раз в день. Придётся отказаться от продуктов, которые повышают секрецию желчи, увеличивая сокращения пузыря. Под запретом любая жирная пища, острое, солёное, копчёное, жареное, нельзя будет сдобное тесто, пирожки, газированные напитки, жвачки. Полезны фрукты и ягоды, так как они оказывают положительное действие на желудочно-кишечный тракт.
Гиперкинетическая, то есть подвижная форма заболевания требует дробного питания до 6 раз в день. Придётся отказаться от продуктов, которые повышают секрецию желчи, увеличивая сокращения пузыря. Под запретом любая жирная пища, острое, солёное, копчёное, жареное, нельзя будет сдобное тесто, пирожки, газированные напитки, жвачки. Полезны фрукты и ягоды, так как они оказывают положительное действие на желудочно-кишечный тракт.
Также используются: спазмолитические средства для снятия боли, желчегонные средства (например, фламин), фитосборы, способствующие выработке желчи, минеральные воды с низкой или средней насыщенностью.
Особые случаи могут потребовать проведения тюбажа – процедуры по прогону желчи и промыванию желчных протоков.
Гипокинетическая, то есть малоподвижная форма, напротив – должна изобиловать в питании кислыми продуктами, которые способствуют выработке желчи: сметана, чёрный хлеб. Полезны овощи в любом виде, так как это клетчатка, стимулирующая моторику желчного пузыря. Врачи также рекомендуют использовать травяные настои, отвары желчегонного действия. Полезны минеральные воды с самой высокой степенью минерализации. Например, Ессентуки 17.
Психогенная природа болезни может обуславливать выбор терапевта в пользу антидепрессантов. Успокоить нервную систему поможет чай на мяте и мелиссе. Лечение будет включать в себя необходимость родителей оградить ребенка от стрессов, оказывать ему эмоциональную поддержку и любовь.
Согласно статистическим сведениям, у одного из 2500 новорожденных обнаруживается патология печени. Важным моментом данного периода является ранняя диагностика, что позволяет вовремя обнаружить заболевание и предупредить развитие осложнений. Доказано, что позднее начало лечения болезней гепатобилиарного тракта (печени, желчевыделительных путей и пузыря) у младенца существенно ухудшает прогноз для жизни. Если атрезия протоков диагностируется после двухмесячного возраста, эффективность гепатопортоэнтеростомии (операции по восстановлению желчеоттока) снижается в несколько раз.

Обнаружение болезней печени на ранней стадии дает возможность блокировать патологический процесс, тем самым не допустив возникновения серьезных последствий. Учитывая многофункциональность и важность печени для ребенка, можно лишь догадываться, какие осложнения могут появляться на фоне ее недостаточности.
К сожалению, в педиатрии часто регистрируются случаи, когда под маской физиологической желтухи протекает тяжелое заболевание печени.
Особенности течения болезни печени у детей
Клинические признаки заболеваний печени у детей старшего возраста практически не отличаются от симптоматики у взрослых. Что касается новорожденных, то в первый год жизни начинают проявляться болезни, имеющие наследственный характер.
В первые две недели после рождения появляется такой признак дисфункции гепатобилиарного тракта, как желтизна кожных покровов. Она возникает вследствие внутриутробного недоразвития протоков (атрезии), когда отсутствует проходимость желчевыделительных путей, или на фоне кормления младенца жирным молоком.
Желтуха также может развиваться в ответ на введение прикорма и изменение рациона питания матери на фоне непереносимости фруктозы или недостаточности лактазы.
Причина желтушности может скрываться в наследственном нарушении желчеоттока семейном холестазе, который диагностируется в первый месяц жизни. Помимо иктеричности (пожелтения) слизистых и кожных покровов отмечается обесцвечивание каловых масс.
Кроме того, поражение печени у младенца наблюдается, если беременная перенесла острое инфекционное заболевание, злоупотребляла алкоголем или принимала гепатотоксичные препараты при вынашивании плода.
Симптомы болезни печени у детей
Трудности диагностики заболеваний в детском возрасте обусловлены ограниченным количеством разрешенных методов обследования, а также отсутствием словесного контакта с пациентом в первые годы жизни. Признаки болезни печени у ребенка включают проявления не только поражения гепатобилиарного тракта, но и дисфункции пищеварительной и нервной систем.
Ранний симптом патологии печени представлен болевым синдромом, который локализуется в зоне правого подреберья. Интенсивность боли увеличивает жирная пища и бег. Она может быть схваткообразной, режущей, распирающей или ноющей. Иногда наблюдаются приступы боли длительностью до четверти часа.
Кроме того, заболевания печени у детей проявляются:
-
 срыгиванием после еды;
срыгиванием после еды; - тошнотой;
- рвотой с примесью желчи;
- горечью в ротовой полости;
- потемнением мочи;
- диареей;
- выраженным недомоганием;
- головной болью;
- плохим аппетитом;
- метеоризмом;
- желтушностью слизистых и кожных покровов.
Помимо этого, наблюдается расстройство сна, из-за чего ребенок становится капризным, плаксивым и сонным в течение дня.
Причины боли в области печени
Симптомы патологии гепатобилиарной системы во многом зависят от причины ее возникновения. В любом случае боль в зоне правого подреберья не является нормой и требует тщательной диагностики. У детей может болеть в печеночной области из-за:
- физической нагрузки;
- злоупотребления жирными блюдами;
- растяжения капсулы печени вследствие гепатомегалии (увеличения объема железы);
- нарушения желчеоттока.
Физическая нагрузка
Болевой синдром в зоне правого подреберья может возникать после тяжелой физической нагрузки. Многие из нас сталкивались с коликами или тяжестью в печеночной области после бега или при выполнении спортивных упражнений.
В данном случае печень у ребенка болит вследствие ее наполнения кровью. Дело в том, что при физической нагрузке происходит перераспределение крови, из-за чего объем органа несколько увеличивается, при этом растягивая капсулу. Тяжесть и болезненность обусловлена раздражением ее нервных рецепторов.
Чтобы избежать появления болевых ощущений, перед силовыми нагрузками или бегом рекомендуется сделать разминку. Кроме того, необходимо соблюдать временной промежуток после приема пищи и перед спортивными занятиями. Во время выполнения упражнений запрещается пить много жидкости, нужно правильно дышать и делать перерывы между подходами.
Неправильное питание
Каждый из нас знает, что печень принимает активное участие в пищеварении. Одна из ее основных функций заключается в синтезе желчи, которая накапливается в пузыре, где избавляется от лишней воды и становится более концентрированной. Она необходима для:
- расщепления жиров;
- стимуляции перистальтики кишечника;
- нейтрализации кислотности пищи, которая поступает из желудка, где подвергалась воздействию соляной кислоты и пепсина;
- поддержания микрофлоры протоков, тем самым предупреждая развитие инфекционного воспаления;
- выведения из организма холестерина, шлаков и билирубина;
- стимуляции синтеза гормонов (секретина, холецистокинина), которые активируют пищеварительные ферменты.
При употреблении жирных блюд, острых специй, большого количества сладостей, жареной пищи или копченостей нагрузка на печень существенно повышается. Вследствие этого ее объем несколько увеличивается, капсула растягивается, и появляется болезненность в зоне правого подреберья.
Растяжение фиброзной капсулы
Болевые ощущения могут возникать вследствие растяжения фиброзной капсулы при увеличении объема печеночной ткани. Следует выделить такие заболевания печени у детей, которые сопровождаются гепатомегалией:
- воспалительные болезни (вирусные гепатиты, сепсис, врожденные инфекции, токсическое поражение медикаментами, паразитарный генез патологии эхикококкоз, а также бактериальный — абсцессы);
- нарушение метаболизма (амилоидоз, порфирия, мукополисахаридозы, гликогенозы, болезнь Вильсона расстройство обмена меди);
- застой крови (венозный тромбоз, цирроз, сердечная недостаточность);
- инфильтративные процессы в печени (лейкоз, гемолитическая болезнь младенцев, гемохроматоз, экстрамедуллярное кроветворение, когда образование кровяных клеток происходит в «нетипичных» местах);
- дополнительные новообразования (кисты, метастазы и первичные опухоли -гепатома).
Патология желчного протока и пузыря
Список патологических состояний, при которых нарушается желчеотток, представлен:
- атрезией билиарных путей, когда отсутствует проходимость протоков, и наблюдаются застойные явления. Единственная помощь ребенку это хирургическое вмешательство. Оно заключается в формировании анастомозов между протоками и кишкой для восстановления пассажа желчи;
- желчекаменной болезнью (холелитиазом). Для нее характерно образование конкрементов в билиарной системе. Заболевание диагностируется крайне редко в детском возрасте (1% среди всей пищеварительной патологии). Острый болевой синдром возникает при обтурации просвета протока крупным камнем, что препятствует току желчи;
- дискинезией билиарных путей, которая представляет собой нарушение сократительной способности пузыря и протоков, что приводит к холестазу. Среди всех заболеваний желчевыделительного тракта дискинезия занимает лидирующую позицию;
- холециститом и холангитов, в основе развития которых лежит воспалительный процесс, локализованный в пузыре и протоках. Вследствие этого нарушается движение желчи, и возникает тяжесть в зоне правого подреберья;
- аномалиями развития пузыря. Они могут проявляться отсутствием органа, его нестандартным размером, нетипичным расположением или наличием внутрипузырных перегородок;
- паразитарным поражением билиарного тракта (лямблиозом, описторхозом, амебиазом).
Диагностика
Диагностический процесс начинается с опроса жалоб пациента. Ребенок должен рассказать, что его беспокоит, и показать, где болит. Затем врач проводит физикальный осмотр, акцентируя внимание на окраске слизистых и кожных покровов, а также прощупывает зону правого подреберья, где может обнаружить гепатомегалию и болезненность при пальпации.
После опроса родителей и анализа полученных данных врач определяет спектр диагностических обследований, которые позволят ему подтвердить заболевание.
Инструментальные методы
Для визуализации внутренних органов, в частности гепатобилиарной системы, специалист назначает ультразвуковое исследование. Оно считается наиболее безопасным для детей и может неоднократно повторяться. В ходе обследования волны, которые проходят через ткани различной плотности, отражаются на экране тенями с большей или меньшей интенсивностью. Таким образом врачу удается определить размер, структуру печени, визуализировать протоки, конкременты, дополнительные образования или аномалии развития.
Для оценки сократительной способности пузыря и состояния сфинктера Одди УЗИ повторяется после завтрака. Он должен содержать продукты, стимулирующие желчеотток.
По показаниям может проводиться дуоденальное зондирование, которое дает возможность проанализировать порционные объемы и состав желчи. Для более подробного обследования используется холецисто- или холангиопанкреатография.
Анализы крови
Лабораторная диагностика включает:
-
 общеклинический анализ крови, в котором регистрируется повышенный уровень лейкоцитов и ускоренная СОЭ, что указывает на наличие воспалительного процесса в организме. Если выявляется увеличение количества эозинофилов, стоит заподозрить паразитарное заболевание;
общеклинический анализ крови, в котором регистрируется повышенный уровень лейкоцитов и ускоренная СОЭ, что указывает на наличие воспалительного процесса в организме. Если выявляется увеличение количества эозинофилов, стоит заподозрить паразитарное заболевание; - иммунологические тесты (РСК, РНГА) необходимы для выявления паразитов путем обнаружения специфических белков;
- анализы для подтверждения инфекционного гепатита (поиск антител к вирусам, антигенов, специфических Ig, а также участков РНК или ДНК возбудителей);
- коагулограмму для исследования свертывающей системы крови.
Отдельно следует сказать о пробе Каццони, необходимой для подтверждения эхинококкоза. Тест выполняется следующим образом. На внутренней стороне предплечья с помощью скарификатора наносится содержимое паразитарной кисты. Реакция считается положительной при появлении гиперемии и отечности тканей в зоне царапины.
Печеночные пробы
В биохимический анализ крови входит множество показателей, однако далеко не все врач использует для диагностики заболеваний печени. Расшифровка результатов осуществляется с учетом возрастных норм. Кровь необходимо сдавать натощак. Если забор материала проводится у грудничка, специалист должен учитывать время, когда младенец последний раз кушал.
В анализе зачастую исследуются следующие показатели:
- аланинаминотрансфераза. Фермент находится во многих клетках организма, большей частью в печени и почках. При повышении его уровня в крови стоит заподозрить гепатит, лейкоз, метастатическое поражение железы, инфекционный мононуклеоз, нарушения метаболизма или гипоксию печени;
- аспартатаминотрансфераза. Фермент содержится в печени и миокарде. В норме он отсутствует в крови, поэтому его появление указывает на повреждение тканей при гепатитах, опухоли, мононуклеозе и расстройствах метаболизма;
- гамма-глутамилтрансфераза. Максимальное его содержание отмечается в печени, почках, а также поджелудочной железе. При его повышении следует исключать гепатиты, интоксикацию, внутри- и внепеченочный застой желчи.
При снижении уровня гамма-глутамилтрансферазы стоит заподозрить гипотиреоз, который очень опасен в детском возрасте и может привести к задержке умственного и физического развития.
- щелочная фосфатаза. Максимальным количеством она находится в печени, в связи с чем ее увеличение наблюдается при инфекционных гепатитах, опухоли, наличии камней в протоках, абсцессах в железе или мононуклеозе. Не всегда щелочная фосфатаза является достоверным показателем заболеваний печени. Дело в том, что она также синтезируется в костной ткани, вследствие чего ее повышение может наблюдаться на фоне стремительного увеличения роста ребенка;
- общий билирубин продукт деструкции эритроцитов, который поступает в печень для выведения из организма с желчью. При холестазе его уровень в кровеносном русле повышается. Подобное наблюдается при гемолитической желтухе, гепатите, муковисцидозе, обструкции билиарных протоков вследствие закупорки просвета камнем или на фоне атрезии выводящих путей.
Лечение
Тактика врача основывается на результатах лабораторной и инструментальной диагностики. Чем раньше начнется лечение, тем менее тяжелыми будут осложнения заболевания. Одним из важных пунктов терапии является диета.
Ребенку назначается стол №5, который позволяет уменьшить нагрузку на гепатобилиарную систему и нормализовать желчеотток. Вот основные принципы питания:
-
 обильное питье;
обильное питье; - ограничение сладостей, свежей сдобы, кислых фруктов и соли;
- исключение острых приправ, копченостей, жирной молочки, мясных и рыбных изделий;
- дробное питание (до шести раз в сутки небольшими порциями);
- обогащение рациона кашами, отрубями, растительным маслом, нежирной молочной, мясной, рыбной продукцией и овощами.
Если младенец находится на естественном вскармливании, ограничения питания касаются матери.
Медикаментозная помощь
Консервативная тактика лечения предусматривает использование лекарственных средств, действие которых направлено на устранение причины патологии и облегчение состояния маленького пациента. Врач может назначать:
- противовоспалительные медикаменты для устранения болевого синдрома и снижения выраженности воспалительного процесса;
- спазмолитики позволяют расширить билиарные пути и нормализовать пассаж желчи;
- седативные препараты;
- антибактериальные, противовирусные или противопаразитарные лекарства с целью устранения патогенных возбудителей;
- желчегонные средства предупреждают застой.
Хирургическое лечение
На запущенной стадии желчекаменной болезни может потребоваться хирургическое удаление пузыря, что называется холецистэктомией. Вмешательство проводится с помощью лапароскопических инструментов. При атрезии желчевыделительных протоков формируются анастомозы для восстановления желчеоттока.
В тяжелых случаях при поражении печени может рассматриваться вопрос о трансплантации.
Хорошо зарекомендовали себя лечебная физкультура, гальванизация, психотерапия и физиотерапевтические процедуры, например, парафиновые аппликации, электрофорез и массаж. Они используются в комбинации с медикаментозными средствами и в послеоперационном периоде.
Профилактика заболеваний печени заключается в правильном питании, спортивных занятиях и регулярных ?