Воспалился желчный пузырь при беременности
 Холецистит – это воспаление желчного пузыря. Острый и хронический холецистит, возникший во время беременности, может стать причиной токсикоза и других осложнений. Как справиться с проявлениями болезни без вреда для ребенка?
Холецистит – это воспаление желчного пузыря. Острый и хронический холецистит, возникший во время беременности, может стать причиной токсикоза и других осложнений. Как справиться с проявлениями болезни без вреда для ребенка?
Причины
Воспаление желчного пузыря может быть острым и хроническим. Острая патология во время беременности встречается достаточно редко. Чаще всего в ожидании малыша происходит обострение хронического холецистита. По статистике такая проблема возникает у 3% всех будущих мам.
Выяснить точную причину холецистита удается далеко не всегда. Выделяют несколько факторов, способствующих возникновению этой патологии:
- инфекционный процесс;
- нерациональное питание;
- переедание;
- стрессы;
- гиподинамия;
- врожденная деформация желчных путей;
- травмы желчного пузыря;
- опухоли брюшной полости;
- нарушения метаболизма (сахарный диабет и др.).
Беременность сама по себе может стать провоцирующим фактором для развития холецистита. Под влиянием прогестерона гладкие мышцы пищеварительного тракта расслабляются. Нарушается отток желчи, возникает ее застой. Все эти приводит к развитию воспаления в желчном пузыре и появлению всех симптомов заболевания.
На фоне имеющегося воспаления желчного пузыря и протоков нередко присоединяется бактериальная инфекция. При посеве желчи обнаруживаются стафилококки, стрептококки и другие представители условно-патогенной флоры. Возникает вялотекущий воспалительный процесс. Заболевание длится годами с периодическими обострениями и ремиссиями.
Симптомы
Холецистит может дать о себе знать на любом сроке. Провоцирующим фактором является переедание, употребление острой, жареной или жирной пищи. Воспаление желчного пузыря нередко сочетается с другими заболеваниями пищеварительного тракта.
Признаки острого холецистита:
- приступообразные боли в правом подреберье;
- распространение болей в правую лопатку, правое плечо;
- тошнота;
- рвота;
- желтуха;
- зуд кожи;
- лихорадка.
Приступ острого холецистита возникает внезапно и всегда сопровождается сильной болью под правым ребром. Рвота может быть многократной, с примесью желчи. Желтуха и зуд кожи возникают при сопутствующем поражении желчных протоков и перекрытии их просвета. Температура тела может оставаться в пределах нормы или повышаться до 38 градусов.
Признаки хронического холецистита:
- умеренная болезненность в правом подреберье;
- чувство тяжести в эпигастрии после еды;
- тошнота;
- отрыжка горечью или воздухом;
- привкус горечи во рту.
Хронический холецистит протекает с периодическими приступами, во время которых состояние женщины существенно ухудшается. Обострение болезни может проходить на фоне высокой температуры тела или без признаков лихорадки. У части будущих мам хроническое воспаление желчного пузыря протекает бессимптомно.
У 80% всех женщин обострение хронического холецистита возникает в III триместре беременности. После 20 недель многие будущие мамы отмечают появление болей в правом подреберье в ответ на активные шевеления плода. У трети женщин холецистит сочетается с гастритом и другими заболеваниями пищеварительного тракта.
Осложнения беременности и последствия для плода
В первой половине беременности на фоне хронического холецистита развивается токсикоз. Как и при всей патологии пищеварительного тракта, токсикоз протекает тяжело и продолжается до 16-18 недель. Отмечается сильная тошнота, многократная рвота в течение всего дня, потеря аппетита, снижение массы тела. Возможно развитие сильного слюнотечения. Характерно отвращение к определенным видам пищи. Признаки токсикоза усиливаются после употребления жирных и острых блюд.
Затянувшееся обострение хронического холецистита может негативно сказаться на развитии плода. Постоянная рвота приводит к вымыванию полезных элементов из организма женщины. Малыш не получает достаточного количества витаминов и минералов. Нехватка питательных веществ приводит к задержке развития ребенка в утробе матери, что сказывается на его здоровье после появления на свет.
Гиповитаминоз влияет и на состояние беременной женщины. Дефицит важных элементов не способствует нормальному функционированию организма. Нарушается обмен веществ, возникают слабость, апатия, упадок сил. Снижается иммунитет, что приводит к развитию различных инфекционных заболеваний.
Диагностика
Фиброгастродуоденоскопия – лучший метод диагностики патологии желчного пузыря. Во время беременности ФГДС выполняется только на ранних сроках и по строгим показаниям. Во время процедуры берется желчь для исследования. Посев желчи на питательные среды позволяет выявить возбудителя заболевания и его чувствительность к известным антибиотикам. Во многих случаях при посеве желчи не удается добиться роста болезнетворных бактерий.
УЗИ – ведущий метод диагностики холецистита во время беременности. Исследование считается безопасным для женщины и плода и проводится на любом сроке беременности. По результатам УЗИ выставляется диагноз и разрабатывается тактика ведения пациентки.
Методы лечения
Лечение острого холецистита проводится в стационаре. При появлении сильной боли в правом подреберье, отдающей в плечо, руку и лопатку, следует вызвать «скорую помощь». Дальнейшая тактика будет зависеть от тяжести воспалительного процесса и срока беременности.
Терапией хронического холецистита занимается врач-гастроэнтеролог. Цель лечения – снять болезненные ощущения и улучшить состояние будущей мамы. Вся терапия назначается с учетом срока беременности и проводится под постоянным контролем состояния плода.
Немедикаментозная терапия
Немедикаментозным методам воздействия уделяется особое внимание. В первую очередь назначается диета, улучшающая отток желчи из желчного пузыря и препятствующая ее застою. Строгая диета показана в первые дни заболевания до полного стихания симптомов.
Принципы диетотерапии:
- Частое дробное питание (6 раз в день малыми порциями).
- Исключение из рациона жирной, жареной, острой пищи, пряностей.
- Отказ от газированных напитков и алкоголя.
- Приоритет отдается пище, приготовленной на пару.
- Ограничивается употребление соли.
На время лечения исключаются такие продукты:
- маринады;
- копчености;
- свежая выпечка;
- сырые овощи и фрукты;
- крепкий чай и кофе;
- орехи.
Все блюда подаются в теплом виде. Употребление холодных продуктов может спровоцировать дискинезию желчевыводящих путей и привести к новому застою желчи.
В первые дни болезни вся пища должна быть простой и легкоусвояемой. При стихании симптомов холецистита рацион расширяется за счет некрепких бульонов, овощных блюд, каш. Свежие фрукты включаются в меню постепенно небольшими порциями. При сопутствующих запорах рекомендуется употребление кураги, чернослива и изюма.
Медикаментозная терапия
Желчегонные препараты назначаются на любом сроке беременности. Приоритет отдается растительным средствам, не влияющим на развитие плода («Хофитол», «Холебил» и др.). При наличии признаков угрожающего выкидыша в I триместре желчегонные препараты назначаются по строгим показаниям и под присмотром врача.
Выраженный болевой синдром при холецистите снимается спазмолитиками (папаверин, дротаверин). Использование этих препаратов разрешено на любом сроке беременности. Анальгетики назначаются при неэффективности спазмолитиков коротким курсом не более 5 дней.
Для нормализации моторики желчного пузыря применяются противорвотные препараты (метоклопрамид) с ранних сроков беременности. В I триместре подобные средства помогают справиться с проявлениями сильного токсикоза и уменьшить частоту рвоты.
Вне обострения показано физиолечение. Для улучшения оттока желчи назначается УВЧ, микроволновая терапия, иглорефлексотерапия. Физиопроцедуры проводятся только при удовлетворительном состоянии женщины.
Роды при холецистите ведутся через естественные родовые пути при отсутствии других осложнений беременности. Дородовая госпитализация показана на сроке 38-39 недель. При удовлетворительном состоянии женщины и плода можно дожидаться развития схваток дома. При соблюдении всех рекомендаций врача весьма высоки шансы на благополучный исход беременности и предстоящих родов. Послеродовый период при холецистите протекает без особенностей.
На боли в животе жалуются многие будущие мамы, и нередко связаны они с отклонениями в работе желчного пузыря. Смещение органов брюшной полости из-за роста матки и другие физиологические изменения способствуют застоям желчи и желчным коликам, которые приносят женщинам не только дискомфорт, но и могут в дальнейшем стать причиной развития серьезных хронических заболеваний пищеварительного тракта. В этой статье вы узнаете о воспалении и камнях в желчном пузыре при беременности.
Как беременность сказывается на работе желчного пузыря?
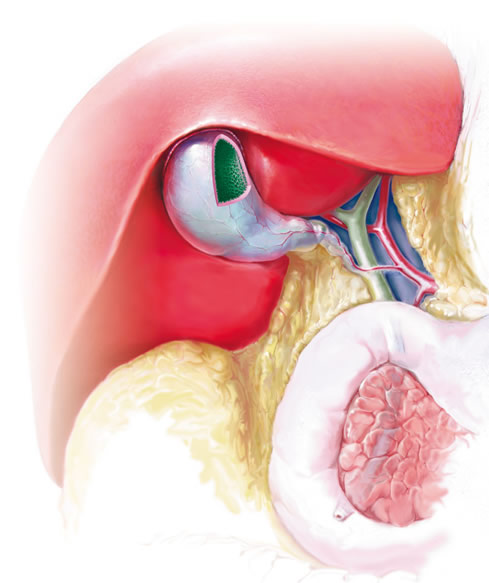
 Желчный пузырь расположен под печенью и представляет собой мешочек с мышечными стенками размером с небольшое куриное яйцо. Его основная функция — хранение желчи — особого вещества, состоящего из солей желчных кислот, воды и холестерина, помогающего нашему организму перерабатывать жиры, а также усиливать всасывание в кишечнике белков и углеводов. Как только пища из желудка попадает в двенадцатиперстную кишку, желчь начинает порциями выбрасываться в нее по тонким желчевыводящим протокам. Если кишечник пуст, то эти канальца закрываются, и желчь хранится в желчном пузыре до следующего приема пищи.
Желчный пузырь расположен под печенью и представляет собой мешочек с мышечными стенками размером с небольшое куриное яйцо. Его основная функция — хранение желчи — особого вещества, состоящего из солей желчных кислот, воды и холестерина, помогающего нашему организму перерабатывать жиры, а также усиливать всасывание в кишечнике белков и углеводов. Как только пища из желудка попадает в двенадцатиперстную кишку, желчь начинает порциями выбрасываться в нее по тонким желчевыводящим протокам. Если кишечник пуст, то эти канальца закрываются, и желчь хранится в желчном пузыре до следующего приема пищи.
Как правило, для беременных из-за расслабляющего действия гормона прогестерона характерно замедление оттока желчи и, как следствие, неполное опорожнение желчного пузыря. Кроме прогестерона, способствовать этому может растущая матка (особенно на поздних сроках беременности), лишний вес, инфекционные заболевания и сахарный диабет. Все это вызывает застой желчи и возникновение хронического воспаления стенок желчного пузыря (холецистита), а также повышает риск развития желчнокаменной болезни. При этом образование камней может происходить совершенно бессимптомно.
Также причиной проблем с желчным пузырем во время беременности могут стать и нарушения его работы, которые были выявлены ранее. Они могут способствовать развитию токсикоза беременных с тошнотой и рвотой, нередко продолжающегося до 28-29 недель.
Какими симптомами сопровождаются нарушения работы желчного пузыря?
Обычно женщин с хроническим холециститом беспокоит чувство тяжести, а также острые или тупые боли в правом подреберье. Иногда такие боли появляются в левом подреберье или подложечной области и могут отдавать под правое плечо, ключицу или лопатку. Болезненные ощущения в большинстве случаев сопровождаются отрыжкой, изжогой, тошнотой, рвотой, вздутием живота, чувством горечи, иногда — ознобом, усиленным потоотделением или повышением температуры тела.
Все эти симптомы являются признаками желчной колики, возникающей из-за закупорки желчных путей. Такие боли появляются в течение пары часов после приема жирной пищи или других погрешностей в диете, из-за интенсивного шевеления малыша и даже отрицательных эмоций и, как правило, продолжаются от пары минут до нескольких часов.
Диагностика и лечение болезней желчного пузыря при беременности
Если у вас регулярно возникают симптомы заболеваний желчного пузыря, следует рассказать об этом своему врачу и пройти ультразвуковое исследование. Кроме того, для точной постановки диагноза врач может назначить вам лабораторные анализы крови и мочи на определение уровня билирубина, а также выявление активности в крови фермента аминотрансферазы.
Основными принципами лечения проблем с желчным пузырем во время беременности являются:
- диетотерапия
Она заключается в приеме пищи с оптимальным для каждого срока беременности соотношением белков, углеводов и жиров. При этом из рациона полностью исключаются маринады, жареные, острые и копченые продукты, пряности, а основной упор делается на употребление яиц, творога, сметаны, сливок, бульонов и супов из рыбы и мяса. Питаться рекомендуется дробно – 5-6 раз в день небольшими порциями, а между приемами пищи необходимо пить по стакану минеральной воды (исключение — третий триместр беременности).
- прием лекарственных средств
Во время приступов до посещения врача можно выпить но-шпу или поставить свечу папаверина. Однако если боль усиливается и появляются другие тревожные симптомы, то необходимо срочно отправиться к врачу. Практически всем будущим мамам с хроническим холециститом (кроме тех, кто страдает желчнокаменной болезнью) рекомендован прием желчегонных средств (лучше всего растительного происхождения). Их необходимо принимать короткими курсами один раз в 2-3 месяца: так беременность будет протекать благополучно.
- оперативные вмешательства
 Хирургические вмешательства могут быть назначены только в исключительных случаях — для удаления камней или желчного пузыря целиком и только в экстренных ситуациях, несущих угрозу жизни матери.
Хирургические вмешательства могут быть назначены только в исключительных случаях — для удаления камней или желчного пузыря целиком и только в экстренных ситуациях, несущих угрозу жизни матери.
Сами по себе заболевания желчного пузыря и приступы колик не вредят растущему в животике малышу. Однако если тошнота и рвота продолжается несколько месяцев, плод может недополучать питательные вещества из крови матери. Поэтому при появлении болей в животе, обязательно сообщите об этом своему врачу, наблюдающему за вашей беременностью. А женщины, желчный пузырь которых был удален до беременности, в течение девяти месяцев должны регулярно посещать не только гинеколога, но и терапевта.
Кроме того, всем будущим мамам, имеющим проблемы с желчным пузырем во время беременности, следует наблюдать за изменением его состояния и после родов: это позволит своевременно предотвратить появление возможных осложнений.
Развитие холецистита при беременности происходит достаточно часто, причиной этого является изменение гормонального фона, повышенная нагрузка на организм, значит, все внутренние органы и системы.
Рассмотрим причины появления и обострения воспаления в желчном пузыре, клинику у беременных женщин, особенности лечения в период вынашивания ребенка.
Причины развития холецистита у беременных женщин
Холецистит при беременности развивается по причине нарушения функциональности и активности желчного пузыря. Бывает двух видов – острое течение (клиника яркая, доставляет массу беспокойства) и хроническое (чаще всего симптомы отсутствуют, а в период обострения схожи с острой формой).
Если у женщины диагностировали хроническое заболевание еще до беременности, то риски развития во время вынашивания малыша возрастают в несколько раз.
Спровоцировать развитие воспалительной реакции в желчном пузыре может множество факторов, к наиболее распространенным относят:
- Неправильное питание – потребление жирной, копченой, пряной и соленой пищи, сладостей.
- Гормональные изменения, связанные с беременностью.
- Инфекционные процессы.
- Гиподинамия – недостаточная физическая активность.
- Врожденные нарушения печени.
- Наследственная предрасположенность к патологиям ЖКТ.
- Лишний вес – на желчный пузырь оказывается дополнительная нагрузка.
- Давление растущего плода на внутренние органы.
Стрессы, нервные потрясения, переживания – дополнительные провоцирующие факторы, приводящие к болезни.
Этиология обострения хронической болезни
Обострение болезни чаще всего случается во второй половине беременности. Это обусловлено тем, что матка сильно увеличивается, находится на уровне пупка, вследствие чего выявляется смещение внутренних органов.
Желчный пузырь может перекрутиться либо он сильно сдавливается, а это нарушает функциональность органа. Желчный секрет не попадает в каналы, наблюдается застой, формируются камни (вторичный калькулезный холецистит), развивается воспалительная реакция.
Во время вынашивания ребенка гормоны влияют на функциональность печени. Они могут спровоцировать атонию желчного пузыря, что ухудшает его работу, формируются застойные явления.
На фоне увеличения матки картина усугубляется, запускается цепочка патологических процессов в организме. Нарушается работы пищеварительной системы, это ведет к слабой эвакуации потребленной пищи. Как результат, формируются благоприятные условия для размножения бактерий, которые попадают в желчный пузырь. Из-за этого выявляется острая форма воспаления.
Симптомы холецистита у женщины при беременности
Признаки схожи с ранним токсикозом, что значительно затрудняет диагностику. Если симптоматика не нивелируется после первого триместра либо у доктора появились подозрения о нарушении функциональности желчного пузыря, необходима комплексная диагностика.
Клинические проявления – тошнота, иногда сопровождается рвотой. В рвотных массах присутствует желчный секрет. Нарушения работы пищеварительного тракта, чередование поносов и запоров.
Ухудшение общего самочувствия – сонливость, снижение трудоспособности, апатия. К дополнительным признакам относят:
- Повышенное газообразование.
- Боль в области правого бока.
- Головная боль.
- Увеличение температуры тела.
- Повышенное выделение пота.
- Пожелтение кожного покрова.
- Дискомфорт в желудке после приема пищи.
На фоне обострения первичной хронической формы наблюдается сильная рвота утром и после приема пищи.
Как заболевание влияет на беременность и ребенка?
Длительное течение обострившегося воспаления негативно сказывается на самой беременности, внутриутробном развитии. Тошнота, рвота, понос приводят к дефициту витаминов и минеральных веществ, которые необходимы для полноценного развития плода. Это может спровоцировать задержки в развитии.
Основные методы диагностики воспаления
Сохранение признаков токсикоза либо их появление на поздних сроках беременности – настораживающий симптом, требуется обратиться к врачу. Для решения проблемы доктор собирает анамнез, выслушивает жалобы пациента, проводит физикальный осмотр.
Назначают лабораторные анализы – общий анализ крови, урины, биохимия – определяют показатели ферментов печени.
Эффективный и безопасный способ диагностики – УЗИ. Он не оказывает негативного влияния на ребенка, позволяет выявить заболевание, наличие конкрементов, размеры, форму и структуру желчного пузыря.
Лечение холецистита во время вынашивания ребенка
Актуальность проблемы – воспаления в желчном пузыре во время беременности не вызывает сомнений, поскольку на этом этапе организм испытывает двойную нагрузку. В тяжелых случаях требуется госпитализация женщины, постоянный врачебный контроль. В остальных же картинах терапия проходит в домашних условиях, прогноз благоприятный.
Диета
Первая рекомендация врачей – соблюдение диеты.
Во время беременности организм должен получать достаточное количество витаминных и минеральных веществ, которые требуются для полноценного внутриутробного развития.
Из меню убирают жирные, жареные, соленые, острые, копченые блюда.
Под категорическим запретом находятся сладости, мучные изделия, газировка. Можно кушать телятину, кролика и курицу, рыбу, овощи и фрукты, сухофрукты.
Целесообразность применения лекарств
Лекарственная схема составляется индивидуально, поскольку многие препараты опасны во время вынашивания ребенка.
Обычно рекомендуют лекарства из следующих фармакологических групп:
- Средства желчегонного действия. На начальной стадии беременности можно принимать Аллохол, Панкреатин. Они эффективны на фоне дискинезии желчевыводящих каналов. На более поздних сроках чаще выявляют гипомоторный вид недуга, поэтому рекомендуется применять холецистокинетики послабляющего свойства.
- Спазмолитики и анальгетики. Их назначение целесообразно только при выраженных болезненных ощущениях. Прописывают таблетки Дротаверин. Если лечение происходит в стационаре, вводят Папаверин.
- Метоклопрамид применяют, если у пациентки непрекращающаяся рвота, с целью нормализации моторики желчного пузыря.
- При выраженном застое желчного секрета необходимо слепое зондирование.
Если у пациентки диагностировали инфекционный процесс, который спровоцировал развитие воспаление, то проводится антибактериальная терапия.
Для лечения холецистита при беременности выбирают препараты, которые соответствуют критериям:
- Отсутствие гепатотоксического эффекта.
- Широкий спектр воздействия.
- Относительная безопасность для матери и плода.
- Устойчивость к ферментным веществам печени.
Антибактериальное лечение проводится в течение 7-10 дней, нужен постоянный врачебный контроль.
Физиотерапия
Физиотерапевтические манипуляции рекомендуются после купирования обострения. Лечебная физкультура, теплые ванны снимают болевой синдром, спазмы, нормализуют кровообращение, работу ЖКТ.
Народные средства
Беременные женщины с настороженностью относятся к лекарственным препаратам, что связано с возможным негативным действием на плод. В легких случаях в качестве альтернативы (только по разрешению врача), можно воспользоваться народными рецептами:
- Настой на основе огородного укропа. В 500 мл горячей воды добавляют 2 столовые ложки компонента. Томят на маленьком огоньке 15 минут, после дать естественным образом остыть, отфильтровать. Пить по 70 мл 4 раза в сутки, продолжительность терапевтического курса 4 недели. У рецепта хорошие отзывы, побочные эффекты отсутствуют.
- Желчегонный чай дома готовят из шиповника, перечной мяты, семян укропа, цветков бессмертника, кукурузных рылец и корня барбариса. Все компоненты смешивают в равных пропорциях. Чайная ложка на 250 мл воды, настоять час. Принимают по 80 мл, кратность 3 раза в сутки. Длительность терапии составляет 2 недели.
В качестве профилактики обострения рекомендуется правильное питание, физическая активность, соблюдение врачебных предписаний, своевременная сдача положенных анализов.


