Воспаление желчного пузыря это гепатит
Одновременное проявление симптомов воспалительных процессов с локализацией очагов поражения в печени и желчном пузыре называется гепатохолециститом. Заболевание развивается у пациентов различных возрастных групп, включая детей и пожилых людей. Учитывая его сложный характер, схема лечения подбирается с учетом особенностей организма, наличия других заболеваний.
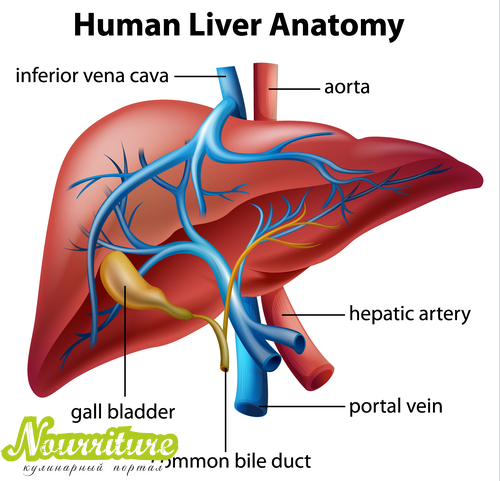
Взаимосвязь и причины холецистита при гепатите
Воспаление желчного пузыря и печени развивается практически одновременно, когда отмечается нарушение ряда процессов в организме. Прослеживается связь между малоподвижным образом жизни и ухудшением работы внутренних органов. При гиподинамии снижается интенсивность кровообращения, развиваются застойные явления. На фоне нарушения кровоснабжения уменьшается концентрация полезных веществ в клетках.
В результате ухудшается работа внутренних органов. К числу первых симптомов относят затруднение отведения желчи, что может быть связано с уменьшением просвета желчных протоков. Одновременно отмечается нарушение процесса пищеварения, возникает застой желчи. Последний из факторов является основной причиной развития холецистита. Вследствие этого по цепной реакции нарушается функция печени, т. к. негативное влияние внешних факторов может привести к ухудшению работы всей пищеварительной системы.
В зависимости от состояния организма на разных этапах развиваются 2 формы заболевания:
Нарушение работы печени может носить разный характер, включая вирусный. В данном случае воспаление желчного пузыря развивается на фоне хронического гепатита. Спровоцировать появление признаков гепатохолецистита при этом могут и другие заболевания печени. Еще данное патологическое состояние развивается на фоне образования камней в желчном пузыре. Существует и бескаменная форма заболевания. В данном случае конкременты не образуются.
Воспалительный процесс может иметь разные формы:
- катаральный;
- флегмозный;
- гангренозный.
В первом случае острый холецистит развивается вследствие нарушения режима питания. Эта форма наиболее легкая. Симптомы проходят через несколько дней.
Флегмозное воспаление сопровождается увеличением печени. Вместе с тем отмечается изменение размера стенок желчного пузыря. На их поверхностях возникают гнойные образования, нехарактерный налет.
Наиболее тяжелой формой является гангренозный воспалительный процесс. При этом многократно увеличивается риск развития перитонита, что создает угрозу для жизни. В данном случае нарушается работа кишечника (перистальтика отсутствует), возникают острые боли. Такая форма заболевания сопровождается некротическими процессами. На фоне поражения печени воспаление желчевыводящих путей и желчного пузыря может привести к летальному исходу.
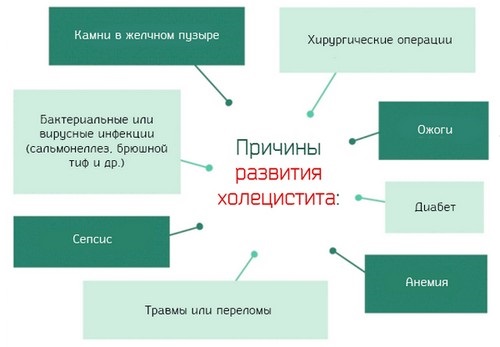
Основные факторы, провоцирующие развитие гепатохолецистита:
- прием препаратов, из-за чего изменяется состав желчи;
- застой желчи;
- спазмы;
- вирусные инфекции;
- нарушение рациона: употребление копченой, жирной, соленой пищи;
- ухудшение моторики желчевыводящих путей;
- употребление избыточного количества пищи;
- механическая желтуха;
- холестатический гепатит;
- стрессы, нервные расстройства;
- заселение желчных протоков болезнетворными микроорганизмами.
Перечисленные причины могут негативно влиять на состояние тканей и работу только желчного пузыря или печени, но иногда происходит одновременное нарушение функции двух органов. Дополнительно отмечают и ряд косвенных факторов, способствующих развитию гепатохолецистита:
- малоподвижный образ жизни;
- злоупотребление алкоголем (негативно влияет на печень);
- избыточный вес;
- курение (способствует образованию дефицита полезных веществ).
Симптомы
Гепатохолецистит проявляется признаками, которые сопровождают нарушение работы пищеварительной системы:
- боль в области правого подреберья, причем ее характер может меняться, начиная с тупой, ноющей при хроническом холецистите, гепатите и заканчивая приступообразной в период обострения заболевания;
- слабость в теле;
- сонливое состояние;
- побледнение наружных покровов;
- металлический или горький привкус во рту;
- изменение структуры кала: может появиться диарея или запор;
- тошнота, связанная с употреблением пищи: возникает непосредственно во время или сразу после еды;
- на фоне тошноты появляются рвотные позывы;
- увеличивается температура, на начальном этапе развития заболевания изменения незначительные, в острый период температура может подняться до 39 °C и выше.
Дополнительно отмечают изменение состава крови, часто на фоне воспаления увеличиваются такие показатели, как СОЭ, лейкоциты. Характер данных изменений зависит от причины заболевания.
Какие бывают осложнения
Если своевременно не начать лечение, могут возникнуть негативные проявления:
- сепсис – ответ организма на распространение инфекции, сопровождается воспалением;
- гнойные процессы;
- задержка крови и лимфы в тканях, при этом появляются признаки воспаления, отека;
- патологическое состояние, сопровождающееся воспалительным процессом поджелудочной железы;
- холангит, в данном случае развивается воспаление с очагом поражения в желчных протоках.
Еще отмечается изжога. На фоне повышения температуры возникает озноб, дыхание становится поверхностным.

Диагностика
Чтобы подтвердить развитие гепатохолецистита, проводится полное обследование. Врач назначает такие анализы и аппаратные исследования внутренних органов, как:
- анализ мочи, крови (общий, биохимический);
- УЗИ органов брюшной полости;
- компьютерная томография;
- холецистохолангиография – метод, основанный на выполнении рентгенографии, позволяет выявить конкременты и оценить состояние желчных протоков, преимуществом этого способа исследования является возможность обнаружить камни, которые не видны на стандартном рентгеновском снимке;
- зондирование желудка, при этом производится забор секрета из двенадцатиперстной кишки для определения степени соответствия основных показателей норме.
Последний из методов еще и способствует ускорению отведения застойной желчи.
Что делать при обострении
 Последовательность действий зависит от степени поражения внутренних органов. Играет роль причина, спровоцировавшая развитие заболевания. Например, при употреблении неподходящей пищи часто возникают признаки обострения. В данном случае достаточно перейти на щадящий режим питания.
Последовательность действий зависит от степени поражения внутренних органов. Играет роль причина, спровоцировавшая развитие заболевания. Например, при употреблении неподходящей пищи часто возникают признаки обострения. В данном случае достаточно перейти на щадящий режим питания.
При более тяжелой форме заболевания пациент начинает придерживаться диеты при гепатите и холецистите не сразу. В течение первых 2-3 суток следует полностью исключить пищу. Тяжелые формы заболевания требуют лечения в стационаре.
Как лечить гепатохолецистит
Помимо диеты, рекомендуется пройти курс терапии. Причем не существует стандартной схемы лечения при гепатохолецистите. Курс терапии может включать в себя ряд препаратов различных групп. Их выбор зависит от причины развития заболевания. Распространенные медикаменты, которые чаще назначают при гепатохолецистите:
- антибактериальные средства;
- противовирусные;
- спазмолитики;
- препараты, способствующие выведению желчи;
- иммуномодуляторы;
- средства, поддерживающие функцию пищеварения, устраняющие тошноту.
Антибиотики назначают для устранения симптомов и причины бактериальной инфекции. Предпочтение отдают средствам широкого спектра действия. Благодаря антибактериальным препаратам устраняют не последствия, а источник заболевания. Значит, наряду с ними требуется принимать лекарства других групп, чтобы облегчить состояние пациента. Распространены антибиотики Ципрофлоксацин и Норфлоксацин. Они относятся к группе фторхинолонов.
Высокая эффективность обусловлена бактерицидным действием. Значит, положительный результат при лечении достигается за счет нарушения ДНК-гиразы вредоносных микроорганизмов. Это способствует снижению интенсивности синтеза бактерий. Препараты эффективны при различных нарушениях внутренних органов, если источником заболеваний является бактериальная инфекция.
Противовирусные средства назначаются при вирусном гепатите. В данном случае комплекс препаратов подбирается индивидуально с учетом состояния печени и организма пациента.
Спазмолитики позволяют устранить спазм на разных участках тканей, за счет чего увеличивается просвет желчных протоков, проходит боль. Назначаются такие препараты:
- Но-шпа;
- Максиган;
- Спазмалгон.
Спазмолитические средства относятся к группе миорелаксантов, однако действуют менее агрессивно. Во время приема расслабляются ткани на локальном участке. Такие средства действуют быстро, но эффект оказывают временный и не влияют на причину заболевания, но при условии, что задержка желчи не была спровоцирована сужением просвета желчевыводящих путей на фоне спазма.

Средства, способствующие ускорению процесса отведения желчи:
- Гепабене;
- Аллохол.
Препараты, поддерживающие функцию пищеварительной системы:
- Мотилиум;
- Церукал;
- Зофетрон.
Иммуномодуляторы в большей мере эффективны при бактериальной или вирусной инфекции. В данном случае поддерживается способность организма самостоятельно бороться с заболеванием.
Иногда требуется проведение операции. Удаление желчного пузыря при гепатите позволяет восстановить работу пищеварительной системы, если стенки этого органа сильно поражены или образовался крупный конкремент.
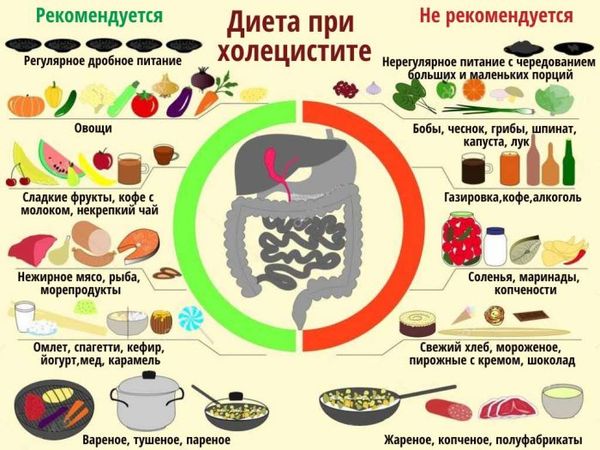
Какую диету соблюдать
Рекомендации по составлению рациона:
- хлеб – только пшеничный, подсушенный;
- мясо должно быть нежирным, рекомендуется готовить суфле, паровые котлеты;
- рыба тоже нежирная;
- мясо птицы можно подавать к столу в рубленом виде, мягкие сорта разрешено не измельчать;
- супы готовятся только перетертые, причем бульон должен иметь вязкую, слизистую консистенцию;
- овощи отваривают, готовят пюре, запеканки;
- нежирный сыр;
- творог употребляют в свежем виде или готовят запеканки;
- разрешен чай с молоком, отвар шиповника;
- кисель, печеные яблоки, компот;
- суточное количество сливочного масла – 30 г.
Следует исключить жирные сорта мяса и творог с повышенной жирностью, белый хлеб, рассыпчатые каши, макароны, мясной и рыбный бульон, сладости, кислые ягоды и фрукты.
Воспаление желчного пузыря или холецистит – это одно из наиболее часто встречающихся болезней органов ЖКТ. Оно имеет две формы: острую и хроническую. Рассмотри более подробно причины воспаления желчного пузыря и методы устранения такого неприятного состояния.
Причины воспаления желчного пузыря
Холецистит принадлежит к тем болезням, в развитии которых важную роль играет наследственная предрасположенность. Главными факторами, провоцирующими воспаления желчного пузыря, являются:
1. Гормональный сбой в организме.
2. Сильное психоэмоциональное потрясение и стресс. При этом нарушения в ЦНС могут не только спровоцировать появление холецистита, но и также вызвать обострение язвы желудка, панкреатит и прочие патологии ЖКТ.
3. Частое соблюдение несбалансированной диеты, которая предусматривает однообразное питание либо голодание. Это приводит к нарушению пищеварения и воспалению желчного пузыря.
4. Питание «на бегу» и всухомятку.
5. Употребление спиртных напитков в больших количествах, а также курение.
6. Частое употребление копченостей, жирной или слишком острой пищи приводит к постепенному нарушению нормального функционирования желчного пузыря и как вследствие этого — к его воспалению.
7. Нарушения в иммунной системе.
8. Различные патологии развития желчного пузыря, из-за чего он становиться более уязвимым к камнеобразованию и застою желчи.
9. Наличие инфекции в организме.
10. Наличие воспалительного процесса в организме, особенно в ЖКТ.
Воспаление желчного пузыря: симптомы и признаки
Острая форма холецистита сопровождается такими симптомами:
1. Сильный болевой синдром, который локализуется в правом подреберье. Характер боли – острый, тянущий, ноющий или сдавливающий. После приема пищи может возникать ощущения распирающей боли в боку.
При этом боли будут усиливаться после употребления жаренных, копченных или соленых блюд. Также недомогание может вызвать физическая нагрузка или стресс.
Иногда боль может быть не четко локализованной и отдавать в шею, правое плечо или под правую лопатку. Это существенно утяжеляет процесс диагностики, так как больному могут длительное время выявлять совершенно не ту патологию.
2. Ощущение горечи во рту.
3. Метеоризм.
4. Нарушение пищеварения.
5. Частые поносы либо запоры.
6. Нестабильный стул.
7. Тошнота и рвота.
8. Повышение температуры.
9. Повышение аппетита, особенно на жареную пищу.
10. Неприятная отрыжка.
11. Резкое уменьшение веса.
12. Появление первых признаков желтухи (изменение цвета кожи).
13. Вздутый вид живота.
14. Твердость брюшной стенки при пальпации и резкая боль при этом.
Хроническая форма холецистита сопровождается следующими признаками:
1. Появление ноющих болей в боку, которые обычно случаются после переедания или физической нагрузки. При этом характер боли может быть разным: от колющего до сдавливающего.
2. Частая отрыжка.
3. Тошнота, возникающая по утрам до приема пищи.
4. Ощущения сильной тяжести в желудке.
5. Тупая боль в спине.
При этом все признаки хронического холецистита будет менее выраженными, нежели при острой. Боль также будет возникать периодически (то обостряться, то снова утихать).
В зависимости от протекания болезни, выделяют следующие симптомы воспаления желчного пузыря:
1. Катаральная форма воспаления сопровождается:
• увеличением желчного пузыря в размерах;
• появлением серозного секрета в данном органе;
• постоянной тошнотой и болью.
2. Гнойная форма холецистита обычно сопровождается:
• сильной интоксикацией организма;
• тошнотой;
• болью в живота;
• предрасположенностью больного к развитию перитонита;
• повышенной температурой.
Важно знать, что гнойная форма холецистита очень опасна и при несвоевременном лечении может вызвать перфорацию стенок пузыря.
Воспаление желчного пузыря: диагностика и лечение
При появлении первых признаков воспаления человеку нужно обратиться к гастроэнтерологу. После первичного осмотра врач назначит такие диагностические процедуры:
1. Общий анализ крови и мочи.
2. Расширенный биохимический анализ крови.
3. УЗИ брюшной полости поможет увидеть общее состояние органов брюшнины и желчного пузыря.
4. Рентгенография брюшной полости.
Традиционное медикаментозное лечение холецистита предусматривает назначение таких групп препаратов:
1. Спазмолитики используются при острых болях в животе (Но-шпа).
2. Антибиотики назначаются при бактериальном поражении желчного пузыря.
3. Антиоксидантная терапия.
4. Препараты для укрепления иммунитета.
5. Выведение токсинов из организма с помощью дезинтоксикационных препаратов.
6. Препараты для нормализации функций желчного пузыря.
7. Противовоспалительные лекарства.
8. Жаропонижающие препараты (Парацетамол, Ибупрофен).
9. Анти паразитарные препараты при наличии паразитов.
10. Лечение первопричин воспаления желчного пузыря.
11. Назначение препаратов для нормализации микрофлоры и пищеварения (Линекс, Филак-форте).
Длительность лечения острого холецистита в среднем составляет 1-2 недели.
Время для избавления от хронической формы данного заболевания составляет не менее двух месяцев.
Во время терапии пациенту желательно пребывать в условиях госпиталя под тщательным врачебным присмотром. При этом важно контролировать состояние желчного пузыря и регулярно сдавать анализы крови и мочи.
Воспаление желчного пузыря: лечение и профилактика
Важную роль при лечении воспаления желчного пузыря играет коррекция питания. Врачи рекомендуют соблюдать диету № 5.
Данный режим питания предусматривает полный отказ от таких продуктов:
1. Жирное или жареное мясо.
2. Жиры животного происхождения (сало).
3. Спиртные напитки.
4. Острые соусы и специи.
5. Мандарины.
6. Мороженное и сладкие кондитерские изделия.
7. Шоколад.
8. Крема и торты.
9. Рыбные или мясные бульоны.
10. Копчености и соленья.
11. Холодные напитки.
12. Фастфуд.
13. Полуфабрикаты.
14. Грибы.
15. Свежий хлеб.
16. Чеснок.
17. Кофе.
18. Печень.
19. Колбасные изделия.
20. Яйца.
21. Соль.
Разрешается кушать такие продукты:
1. Нежирные кисломолочные продукты (кефир, ряженка, творог). Из последнего также можно делать запеканки.
2. Зеленый чай.
3. Овощные супы и запеканки.
4. Овощные рагу.
5. Сливочное масло.
6. Отварное мясо.
7. Отварная рыба или приготовленная на пару.
8. Омлет белковый не чаще двух раз в неделю.
9. Каши можно любые.
10. Макароны.
11. Соки из некислых фруктов и овощей.
12. Сырники.
13. Галетное печенье.
14. Сухофрукты и отвары из них.
15. Компоты из фруктов.
16. Арбуз.
17. Запеченная свекла или тыква.
18. Запечённые яблоки.
19. Кисель.
20. Отвар шиповника.
21. Сыр.
22. Ржаной хлеб.
Кроме того, пациенту нужно обязательно следовать таим рекомендациям по питанию:
1. Пища не должна быть слишком холодной либо горячей.
2. В день нужно выпивать не менее двух литров чистой воды без газа, не считая соков и супов.
3. Следует придерживаться дробного питания. Это значит, что нельзя совмещать за одну трапезу трудноперевариваемые продуты (рыба и мясо, овощи и сыр).
4. Питаться нужно часто, но маленькими порциями.
5. Последний прием пищи должен быть не позднее, чем за три часа до сна.
6. Нельзя допускать голодания, так как в таком состоянии желудок начнет вырабатывать соки и человека может тошнить.
7. При употреблении запрещенных продуктов нужно обязательно принимать ферменты, чтобы упростить переваривание пищи.
8. Важно полностью отказаться от приема спиртных напитков даже в незначительном количестве.
9. Избегать питания «на бегу» и перекусов всухомятку.
10. Избегать переедания, особенно на ночь.
В большинстве случаев появление холецистита можно предупредить. Для этого следует придерживаться таких советов врача:
1. Следить за своим весом и не допускать ожирения, так как лишний вес является предвестником холецистита. Более того, при ожирении человек становиться более уязвим к болезням сердечно-сосудистой системы и опорно-двигательного аппарата.
2. Избегать стрессов и нервных перенапряжений.
3. Контролировать свое состояние и при появлении первых признаков заболевания сразу же обращаться к врачу.
4. Устранять паразиты в организме.
5. Лечить те болезни, которые могут вызвать воспаление желчного пузыря и не запускать их протекание.
Source: zhenskoe-mnenie.ru
Читайте также
Вид:


Холестатический гепатит – это заболевание, в развитии которого ключевое значение имеет затруднение тока желчи, а также накопление составляющих ее компонентов в печени. Клинически болезнь проявляется зудом, дискомфортом в зоне правого подреберья, интенсивной желтухой, диспепсией, увеличением печени и появлением ксантелазм на коже. В диагностике основное значение имеют общеклиническое и биохимическое исследования крови с определением печеночных проб, УЗИ печени и желчного пузыря, сонография поджелудочной железы, МРТ органов брюшной полости. Терапия направлена на улучшение оттока желчи и нормализацию функции органа.
Общие сведения
Холестатический гепатит представляет собой достаточно редкую патологию, в основе патогенеза которой лежит внутрипеченочный холестаз с ухудшением экскреторной функции клеток и повреждением протоков. Частота выявления заболевания не превышает 10% среди всех гепатитов с хроническим течением. Холестатический гепатит преимущественно встречается у людей пожилого возраста. Несмотря на свою относительно низкую распространенность, заболевание плохо поддается лечению в связи с тем, что не всегда возможно четко установить его причину. Изучением этиологии и патогенеза, а также разработкой новых методов терапии холестатического гепатита занимается гастроэнтерология. Диагностику и лечение заболевания проводит гастроэнтеролог совместно с гепатологом и хирургом.

Холестатический гепатит
Причины холестатического гепатита
Данная патология может быть обусловлена внутрипеченочным или внепеченочным застоем желчи. В первом случае нарушение оттока желчи возможно как на уровне клеток печени, так и на уровне внутрипеченочных протоков. Причиной застоя желчи на уровне печени зачастую является переход острого вирусного гепатита В, С или других типов в хроническую форму. Также к внутрипеченочному холестазу в ряде случаев приводят поражения печени вирусами Эбштейна-Барра, герпеса, цитомегаловирусом, микоплазменная инфекция. Причиной холестатического гепатита может стать прием различных препаратов, таких как аминазин, некоторые диуретики, антибиотики, анаболические стероиды, контрацептивы. Возникновению внутрипеченочного холестаза иногда предшествует воздействие токсинов, алкоголя, ядов. Холестатический гепатит развивается также на фоне эндокринных заболеваний.
Внепеченочный холестаз может быть следствием обструкции крупных протоков. В этом случае его возможными причинами служат закупорка камнем общего желчного протока, хронический калькулезный холецистит, хронический панкреатит, рак головки поджелудочной железы и опухоли других органов гепатобилиарной системы. На фоне холестаза в печени происходит деструкция гепатоцитов с последующим нарушением функции органа. В некоторых случаях установить причину развития заболевания не удается, что трактуется как идиопатический холестатический гепатит.
Симптомы холестатического гепатита
Симптоматика холестатического гепатита похожа на проявления других хронических заболеваний печени. Отличительными особенностями являются более выраженная желтуха и кожный зуд, который часто выступает первым проявлением болезни. Зуд в данном случае обусловлен попаданием в кровь желчных кислот вследствие застоя желчи в печени. Также у больных холестатической формой гепатита часто возникают ксантомы, которые имеют вид желтых пятен. При этом цвет кала, как правило, становится более светлым, а моча темнеет. Пальпаторно определяется увеличение размеров и повышение плотности печени без спленомегалии. В период обострения возможно повышение температуры и неяркие симптомы интоксикации. Тяжесть клинической картины зависит от выраженности холестаза.
Диагностика холестатического гепатита
В диагностике заболевания важную роль играют лабораторные и инструментальные методы исследования. Из лабораторных методик основным для постановки диагноза холестаза считают биохимический анализ крови. При биохимическом исследовании отмечается увеличение уровня билирубина за счет прямой фракции, повышение уровня трансаминаз, щелочной фосфатазы (более чем в 5 раз), гамма-глутаминтрансферазы и холестерина. Также можно определить повышенное количество в крови фосфолипидов, В-липопротеидов и желчных кислот. Для подтверждения вирусной этиологии заболевания проводится исследование специфических маркеров методами ИФА и ПЦР. Характерным серологическим маркером внутрипеченочного холестаза является определение антимитохондриальных антител.
Из инструментальных методов обязательно проведение УЗИ печени и желчного пузыря. При ультразвуковом исследовании выявляются признаки хронического гепатита. УЗИ желчных путей, желчного пузыря и поджелудочной железы позволяет подтвердить или исключить внепеченочный холестаз. При наличии сложностей в диагностике холестаза проводится ретроградная холангиопанкреатография, чрескожная чреспеченочная холангиография или холецистография, которые позволяют обнаружить камни в желчных путях в тех случаях, когда они не видны на УЗИ. Современными неинвазивными методами выявления причин холестатического гепатита являются МР-панкреатохолангиография и МРТ гепатобилиарной зоны. Для изучения морфологических изменений может проводиться пункционная биопсия печени, хотя она и не играет решающей роли в диагностике холестаза.
Лечение холестатического гепатита
Лечение хронического гепатита с холестатическим синдромом должно быть основано на устранении причины, которая привела к холестазу. Если причиной заболевания является воздействие токсических факторов или медикаментозных препаратов, то необходимо прекратить их поступление в организм. Всем больным рекомендуется придерживаться диеты №5, которая предусматривает исключение острой, жирной и жареной пищи. Обязательно минимизировать употребление алкоголя, который негативно влияет на клетки печени. Также рекомендовано полноценное питание с достаточным содержанием белка. На любой стадии заболевания желателен прием жирорастворимых витаминов А, Е, а также В12. Для улучшения функции гепатоцитов могут назначаться гепатопротекторы, эссенциальные фосфолипиды и липоевая кислота.
При наличии внутрипеченочного холестаза с высокой активностью воспалительного процесса показано назначение небольших доз преднизолона для уменьшения выраженности патологических изменений. Если больного беспокоит сильный зуд, необходимо применение препаратов для нейтрализации желчных кислот, таких как холестирамин или лигнин. Самым эффективным средством для лечения внутрипеченочного холестаза считается урсодезоксихолевая кислота, которая улучшает отток желчи. Препарат рекомендован всем больным с холестатическим гепатитом. Если гепатит вызван внепеченочным холестазом, необходимо устранить его причину. Для этого используются различные оперативные методы, такие как лапароскопическая или открытая холецистэктомия, резекция головки поджелудочной железы, экстракция конкрементов желчных протоков при РПХГ, эндоскопическая баллонная дилатация сфинктера Одди и так далее.
Профилактика заболевания сводится к прекращению поступления в организм алкоголя и других гепатотоксических веществ, а также своевременному лечению патологии печени. При правильном лечении и устранении причины холестаза прогноз при холестатическом гепатите в целом благоприятный.



