Вич камни в желчном пузыре

Камни в желчном пузыре: как появляются, проявляются и лечатся
Сигнал к начавшейся желчнокаменной болезни – это камни в желчном пузыре. Причём развиться болезнь может как у пожилых, так и у более молодых людей, не достигших тридцати. Камни бывают одиночными и множественными, черными и коричневыми пигментными, холестериновыми, смешанными, сложными. Перемещение камней из пузыря в желчные пути болезненно, опасно. Поэтому стоит знать об особенностях желчнокаменной болезни. Симптомам и способам её лечения посвящена статья.
Признаки желчнокаменной болезни
Одни люди узнают о крупных камнях в желчном пузыре во время рентгенологического или ультразвукового обследования, так как симптомы именно этой болезни никак не проявляются. Другие могут чувствовать приступы боли в правом подреберье и под ложечкой, часто отдающие в правую руку, ключицу или спину даже от камней небольшого размера. Кроме того, во рту вкус горечи, появляется тошнота с отрыжкой, рвотой, вздутием живота. Иногда признаки нетипичны. К примеру, болит не живот, а левая часть грудной клетки или за грудиной, напоминая стенокардию.
Из-за долгого нахождения камней травмируется нежная слизистая желчного пузыря, орган воспаляется, начинается хроническая форма. Об этом можно узнать по повысившейся температуре, чрезмерной утомляемости, ухудшению аппетита.
Почему появляются камни?
Запуск процесса происходит, если желчь перенасыщена кальцием, холестерином и билирубином (желчегонный пигмент), желчный пузырь воспалён, сокращается хуже, желчь застаивается. К провокаторам этих изменения относят ожирение с частыми родами, приёмом женских гормонов эстрогенов, наследственностью. Влияют не жаркий климат, такие лекарства как клофибрат, циклоспорин, октреотид и др. Диета, в которой много калорий и мало клетчатки, резкое снижение веса, гемолитическая анемия с сахарным диабетом, болезнью Крона, циррозом печени, синдромом Кароли и пр, адр.); перенесенные операции (удаление нижней части подвздошной кишки, ваготомия и др. а также перенесённая операция могут привести к образованию камней.
Как проводят диагностику?
Чтобы не развились осложнения, к примеру, нагноение желчного пузыря или даже рак, важно вовремя начать борьбу с болезнью, пройти диагностику. После осмотра у специалиста вам понадобится УЗИ (даёт возможность обнаружить 95% камней, оценить их расположение, величину, проверить желчный пузырь). С помощью рентгена и холецистографии в том числе обнаруживают контрастные камни, проверяют состояние пузыря). Компьютерная или магнитно-резонансная томография необходима для уточнения диагноза, а вот эндоУЗИ покажет, в порядке ли протоки органа, что с поджелудочной железой. Заметить, нет ли в протоках камней и других образований, позволяет ЭРХПГ. Узнать о количестве лейкоцитов и не только можно из гемограммы.
Способы выведения камней из желчного пузыря
Самостоятельное лечение грозит тем, что желчные протоки могут закупориться, так что нужна будет операция. Чтобы не доводить до такого, обратитесь к врачу за помощью, не прибегая к сомнительным желчегонным отварам. Специалист назначит медикаменты и будет отслеживать процесс выздоровления. Снять желчную колику можно Но-шпой, папаверином, анальгином, баралгином, морфином и другими препаратами. Из антибиотиков эффективен кларитромицин, например, если начал развиваться холецистит. Хорошо растворяют камни такие кислоты как урсодезоксихолевая и хенодезоксихолевая (показания к применению серьёзные, нужен специалист). Принимать растворяющие камни лекарства – дело нешуточное, иногда приводящее к осложнениям, так что весь период лечения нужен врачебный контроль.
Иногда не обойтись без экстракорпоральной ударно-волновой литотрипсии, то есть дробления камней. А вот если в желчном пузыре колики стали постоянными, орган не сокращается, в организме много больших камней или есть осложнения – требуется операция. Бояться такого способа лечения не стоит, ведь сейчас удалить желчный пузырь можно и без разрезов, только через аккуратные проколы на животе. Главное следить за тем, чтобы после лечения снова не начали формироваться и расти камни. Следите за образом жизни, питайтесь правильно, исключите все факторы-провокаторы, чтобы забыть о камнях в своём теле насовсем.
Source: doorinworld.ru
Читайте также
Вид:


Поджелудочная железа
Кроме причин панкреатита, распространенных в общей популяции (травма, злоупотребление алкоголем, камни в желчном пузыре), у ВИЧ-инфицированных пациентов возможно развитие панкреатита возбудителями оппортунистических инфекций, включая цитомегаловирус, Mycobacterium avium, возбудителей туберкулеза и криптоспоридиоза. У ВИЧ-инфицированных также повышен риск развития лекарственного панкреатита. К препаратам, которые могут стать причиной лекарственного панкреатита, относятся диданозин, зальцитабин, ставудин, ламивудин, ритонавир и пентамидин. Обычно пациенты испытывают глубокую сверлящую боль в эпигастрии, которая иррадиирует в спину и сопровождается тошнотой и рвотой. Компьютерная томография брюшной полости и органов малого таза -наиболее информативный метод визуализации у данной категории больных, который позволяет диагностировать заболевания поджелудочной железы и дифференцировать скопления жидкости, абсцессы и другие инфекционные заболевания. При необходимости возможно выполнение биопсии под контролем КТ. УЗИ позволяет диагностировать или исключить камни в желчном пузыре. Эндоскопическая ретроградная холангиопанкреатография (РХПГ) может быть как диагностическим, так и терапевтическим методом для выявления и удаления желчных камней. Лечение панкреатита состоит из интенсивной терапии боли и лечения основного заболевания, включая лечение инфекционного процесса. Прием лекарственных препаратов, которые могут вызвать панкреатит, должен быть немедленно прекращен.
Печень
Многие оппортунистические инфекции могут вызвать гепатит, который проявляется лихорадкой, болью в животе, тошнотой, рвотой и другими симптомами. Также может возникать желтуха
Грибковые инфекции, как например, криптококкоз, кокцидиоз, гистоплазмоз и кандидоз, могут вызвать гепатоцеллюлярное повреждение и сопутствующее воспаление.
Внелегочный туберкулез может стать причиной абсцессов печени, а М. avium — наиболее частый возбудитель инфекционных заболеваний печени, особенно на поздних этапах ВИЧ-инфекции. Встречаются также паразитные поражения печени.
К вирусам, вызывающим поражение печени, относятся цитомегаловирус, вирус Эпштейна-Барр, вирус простого герпеса и аденовирус. Хотя вирусы гепатита В и С не отнесены к оппортунистическим инфекциям, они могут выявляться в сочетании с другими возбудителями инфекционных заболеваний, особенно у ВИЧ-инфицированных наркоманов при использовании инъекционных форм наркотиков. Наличие ВИЧ у пациента увеличивает вероятность перехода вирусного гепатита В в хроническую форму и скорость прогрессирования гепатита С.
Злокачественные оппортунистические опухоли включают саркому Капоши, которая может вызвать гепатомегалию и боль в животе, и менее часто встречающуюся неход-жкинскую лимфому. Гепатоцеллюлярная карцинома может выявляться у пациентов с циррозом печени.
Многие лекарственные средства токсичны для печени, что следует учитывать при их назначении. Парацетамол может индуцировать молниеносный некроз печени из-за истощения депо глутатиона, который нейтрализует токсическое действие препарата. Необходимо соблюдать осторожность при назначении ан-тиретровирусных препаратов, так как многие из них могут повышать уровень печеночных трансаминаз, вызывать жировую дистрофию печени и весьма опасный для организма лак-тат-ацидоз. Зидовудин, невирапин и ритонавир отличаются особенно высокой гепатотоксич-ностью. На фоне терапии рекомендуется регулярное исследование уровня трансаминаз. Другие препараты, включая изониазид, метил-дофа, ингибиторы МАО, индометацин, пропил-тиоурацил, фенитоин, диклофенак и галотан, также могут вызывать гепатоцеллюлярный некроз посредством различных механизмов. Токсичность изониазида повышается при его совместном применении с рифампином. Некоторые из этих препаратов могут вызывать пер-систирующий гепатит, проявляющийся симптомами, схожими с симптомами вирусного гепатита. Боль —непостоянный клинический признак гепатита; кроме того, токсическое поражение печени может протекать бессимптомно. Если предполагается токсическое лекарственное поражение печени, необходимо отменить подозреваемые препараты, что служит первым шагом в терапии боли.
Желчный пузырь и желчевыводящие пути
ВИЧ-инфицированные пациенты находятся в группе риска по заражению оппортунистическими инфекциями, протекающими с поражением желчевыводящих путей и желчного пузыря. Характерными симптомами являются лихорадка, боль в животе и болезненность в правом верхнем квадранте живота. При лабораторном исследовании выявляется повышение уровня щелочной фосфатазы. Желчные камни могут привести к развитию холецистита у многих пациентов, однако у значительной части пациентов выявляется инфекционный акаль-кулезный холецистит. Цитомегаловирус, Cryptosporidium и микроспоридии, а нередко и другие возбудители, выявляются во многих из этих случаев. Эти возбудители также часто вызывают СПИД-ассоциированную хо-лангиопатию, или инфекционное поражение желчевыводящих путей со сходными клиническими проявлениями. УЗИ, радионуклидная гепатобилиарная сцинтиграфия и КТ — высокоинформативные методы диагностики. РХПГ может использоваться как для диагностики, так и для терапии.
Аноректальная область (прямая кишка и задний проход)
Геморрой — наиболее частая патология аноректальной области, сопровождающаяся сильной болью, как в общей популяции, так и у ВИЧ-инфицированных пациентов. Фистулы и трещины заднего прохода также могут причинять значительную боль. Коррекция диеты и слабительные средства могут уменьшить болезненность при дефекации. Пациенты с трещинами заднего прохода при диарее могут испытывать болезненные ощущения, которые можно уменьшить с помощью препаратов, снижающих перистальтику кишечника. При геморрое хороший эффект может быть достигнут при помощи местной терапии.
Мужчины гомосексуальной ориентации, занимающиеся анальным сексом, находятся в Группе риска по заражению инфекционными заболеваниями, передающимися половым путем, включая сифилис, гонорею, хламидиоз, вирус простого герпеса и вирус папилломы человека. Клинические проявления включают кондиломы, проктит и абсцессы, которые могут причинять значительную боль, и базовая терапия должна быть направлена на борьбу с инфекцией, включая антибиотики, дренаж и, при необходимости, хирургическое вмешательство.
По статистике, желчные камни образуются у каждого пятого жителя планеты. У женщин желчнокаменная болезнь встречается почти в два раза чаще, чем у мужчин. Виной тому женские гормоны эстрогены, которые замедляют выведение желчи. И что делать, если эти камни обнаружены? Неужели нет альтернативы удалению желчного пузыря?
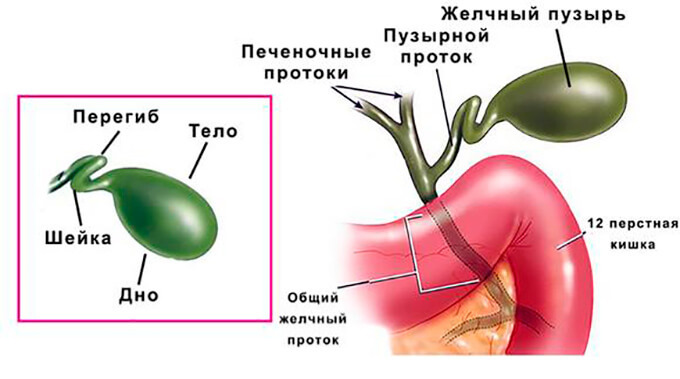
Желчный пузырь — это небольшой мешочек, прикрепленный к печени. В нем накапливается желчь — сложный состав, необходимый для переработки жиров, поступающих в наш организм с пищей. Помимо этого, желчь отвечает за поддержание нормальной микрофлоры в кишечнике. Если желчь застоялась или ее состав изменился, происходит сбой в работе желчного пузыря и в его протоках образуются камни.
Спровоцировать возникновение болезни может малоподвижный образ жизни, при котором, как правило, обменные процессы в организме замедляются. Но основную группу риска составляют те, кто питается нерегулярно, а также любители жирной пищи с повышенным содержанием холестерина.
У этих людей каждое застолье сопровождается изменением состава желчи, а вероятность образования камней в таких случаях увеличивается многократно. В зависимости от компонентов желчные камни могут быть холестериновыми, пигментными — если они образованы из красящего вещества желчи — билирубина и известковыми, если в них преобладают соли кальция. Чаще всего встречаются смешанные камни размером от 0,1 мм до 3-5 см.
«Пока камни небольшие и спокойно лежат в желчном пузыре, человек может даже не догадываться о своей болезни. – говорит заведующий абдоминальным отделением института хирургии им. А.Вишневского РАМН Вячеслав Егоров. Первые настораживающие признаки, по которым можно заподозрить желчнокаменную болезнь — это тяжесть в правом подреберье, горечь во рту и тошнота после еды.
Ситуация меняется, когда камень выходит в устье желчного протока и закупоривает его. Отток желчи нарушается, стенки желчного пузыря растягиваются, и человек чувствует сильную боль в правом подреберье или в верхней части живота. Боль может отдавать в спину, правую ключицу и правую руку. Появляется тошнота или рвота. Такой приступ врачи называют желчной коликой.
Боли могут быть не слишком сильными и нередко прекращаются самостоятельно, но их появление говорит о том, что в организме начался «камнепад» и человеку необходимо обратиться к врачу. Ведь камни, пустившись в самостоятельное плавание, могут полностью перекрыть отток желчи и вызвать воспаление желчного пузыря — холецистит, воспаление поджелудочной железы — панкреатит или механическую желтуху.
Установить диагноз желчнокаменная болезнь «на глазок» сложно даже опытному врачу. Для этого потребуются дополнительные исследования — УЗИ органов брюшной полости, в наиболее сложных случаях — рентгенологические исследования с введением контрастного вещества в желчные протоки. В настоящее время существует исследование, которое позволяет врачу увидеть камни воочию — холедохоскопия.
Эти диагностические процедуры позволяют врачу оценить размер камней, их расположение, что дает возможность прогнозировать дальнейшее развитие болезни и назначить лечение».
Врачи неумолимы: от желчных камней может избавить только хирург! Однако если симптомов заболевания нет и камни в желчном пузыре «молчат», их можно оставить в покое.
Самый главный врачебный наказ пациентам с желчнокаменной болезнью — это соблюдение правильного режима питания и строгой диеты. Под строгим запретом находится острая, жирная, жареная и копченая пища.
Иногда небольшие холестериновые камни пытаются растворить с помощью лекарственных средств — хенодеоксихолевой кислотой и урсофальком. Лечение это длительное — курс продолжается не менее года, дорогое, и, к сожалению, не всегда приводит к желаемым результатам. Через несколько лет у большей части больных камни образуются вновь. К тому же такое лечение чревато осложнениями — эти препараты нередко повреждают клетки печени.
Небольшие единичные камни можно попытаться разрушить ударной волной. В ходе этой процедуры камни дробятся на мелкие кусочки (размером до 1-2 мм), которые самостоятельно выходят из организма. Эта процедура безболезненна, хорошо переносится больными и может проводиться амбулаторно.
При желчнокаменной болезни категорически противопоказаны желчегонные фитопрепараты. Они могут способствовать миграции камней, а это чревато самыми грозными осложнениями. По этой же причине с большой осторожностью нужно относиться к употреблению минеральных вод.
Если камни большие, приступы желчных колик частые, то пациенту приходится ложиться на стол хирурга.
Часто пациенты с желчнокаменной болезнью попадают на операции по экстренным показаниям, когда удаление желчного пузыря — холецистэктомия — жизненно необходимо. Это случается при остром холецистите, который может осложниться перитонитом (воспалением брюшины), а также в случаях панкреатита и полной закупорки желчных путей.
Золотым стандартом при желчнокаменной болезни является лапароскопическая операция, при которой желчный пузырь удаляется через небольшие проколы передней брюшной стенки. После операции следов на коже практически не остается. Больного обычно выписывают на следующий день после операции и он быстро возвращается к привычному ритму жизни.
Многих волнует вопрос — возможна ли полноценная жизнь без желчного пузыря?
Врачи утверждают, что качество жизни от холецистэктомии не страдает. Предназначение желчного пузыря — хранить желчь до момента потребления пищи. Жизненно необходим он был лишь первобытным людям, которые садились за стол только после удачной охоты (а это случалось не каждый день) и могли на радостях съесть добрую половину добытого мамонта.
Современному человеку нет нужды питаться «про запас». Поэтому отсутствие желчного пузыря никак не сказывается на его жизнедеятельности.
Лидия Алексеева
Source: www.leq.ru
Читайте также
Вид:


РАК ЖЕЛЧНОГО ПУЗЫРЯ
Рак желчного пузыря возникает обычно в возрасте старше 50 лет, чаще у женщин. По морфологическому строению представляет аденокарциному различной дифференци-ровки с инфильтративным типом роста, редко (не более 15%) — плоскокпеточный рак. Опухоль постепенно поражает весь пузырь, распространяется на печень, пузырный и общий желчный проток, прилежащие органы (желудок, двенадцатиперстная кишка, толстая кишка). Метастазы рака желчного пузыря обнаруживаются в печени, регионарных лимфатических узлах, брюшине, яичниках, плевре. Болезнь диагностируется поздно (70-90% неоперабельны ко времени диагноза). Ранний рак желчного пузыря — случайная находка при холецистэктомии по поводу желчнокаменной болезни или холецистита. Внимательный анализ клинических симптомов, дополненный обследованием, содействует своевременной диагностике этого заболевания.
Наиболее ранний симптом — боль в правом подреберье, эпигастральной области с иррадиацией в спину. Характерно ночное усиление боли. По сравнению с предыдущим периодом у больных холециститом, желчнокаменной болезнью удается выявить изменение характера боли (постоянная, интенсивная). Отмечаются тошнота, рвота, потеря массы тела. Когда наступает закупорка желчных протоков, развивается водянка и эмпиема желчного пузыря, желтуха, расширение проксимальных отделов протоков и холангит, вторичный цирроз печени. Билирубин достигает высоких цифр, повышается уровень щелочной фосфатазы, трансаминаз. При пальпации определяется увеличенная плотная печень, иногда пальпируется увеличенный желчный пузырь. При отсутствии блокады холедоха во время внутривенной холеграфии обнаруживают так называемый отключенный желчный пузырь. Диагноз уточняют при ультразвуковом исследовании и компьютерной рентгеновской томографии.
Радикальная операция, которую удается произвести редко, включает, кроме холецистэктомии, резекцию правой доли печени, иногда панкреатодуоденэктомию.
Рак внепеченочных желчных протоков чаще наблюдается в возрасте 60-70 лет. В половине случаев поражается общий желчный проток. Опухоль представляет собой аденокарциному различной дифференцировки с инфильтративным типом роста. Растет опухоль по протяжению протоков, вовлекает печеночные вену и артерию, портальную вену, поджелудочную железу, двенадцатиперстную кишку. Метастазы образуются в регионарных лимфатических узлах и печени. Клинические симптомы и методы диагностики те же, что и при раке желчного пузыря. При этом весьма информативна чрескожная чреспеченочная холангиография, помогающая выявить уровень расположения опухоли. Диагноз подтверждают во время операции, но биопсия нередко оказывается затруднительной. Радикальную операцию удается выполнить редко, в основном при раке дистапьного отдела общего желчного протока. При этом одновременно производят панкреатодуоденэктомию.
Рак большого дуоденального сосочка представлен первичной опухолью (40%) или другими прорастающими в эту зону опухолями (желчных протоков, двенадцатиперстной кишки, поджелудочной железы). Различить эти опухоли трудно, учитывая сходство гистологического строения. Клинические симптомы рака большого дуоденального сосочка возникают рано, когда размеры опухоли еще невелики. Наблюдается быстрое изъязвление опухоли. Среди клинических симптомов, отличающих это заболевание, — преходящая механическая желтуха, потеря крови с калом, анемия. Остальные симптомы характерны для механической желтухи (холангит и др. ). Основными диагностическими методами являются дуоденоскопия с биопсией, релаксационная дуоденография. Перспективы оперативного лечения относительно благоприятны, учитывая возможность раннего выявления рака сосочка и медленное развитие. После панкреатодуоденэктомии 30-40% больных живут 5 лет без признаков болезни.
Паллиативное значение при неоперабельном раке желчного пузыря, желчных путей и большого дуоденального сосочка имеют различные билиодигестивные анастомозы или наружное дренирование желчных путей для ликвидации желтухи. Химиотерапия может привести к временной ремиссии (20- 30% случаев). Используют 5-фторурацил, фторафур, митомицин С, адриамицин, иногда комбинации этих препаратов.
ХРОНИЧЕСКИЙ ХОЛЕЦИСТИТ
Хронический холецистит в подавляющем большинстве случаев развивается на фоне наличия желчных камней, и в таком случае он называется «хронический калькулезный холецистит».
Если этот термин расшифровать, он означает, что на фоне длительно существующих желчных камней в желчном пузыре развилось хроническое воспаление. Хронический значит длительно существующий. Термин калькулёзный происходит от латинского слова «calculus», что значит «камень». Термин холецистит означает «воспаление желчного пузыря». Следует еще раз подчеркнуть, что желчные камни и хронический холецистит настолько часто встречаются вместе, что в сознании большинства врачей они давно слились в единое понятие.
Однако все же иногда, пусть редко, но хронический холецистит может быть и без наличия камней. В таком случае его называют бескаменным, или акалькулезным холециститом. Существуют два типа хронического холецистита: (1) холецистит, который развивается незаметно, медленно и постепенно, в течение многих месяцев и лет, (2) хронический холецистит, который возникает после ранее перенесенного приступа острого холецистита.
В первом случае холецистит называют первичным хроническим холециститом, во втором случае он называется вторичным хроническим холециститом.
Интересно, что первичный и вторичный хронические холециститы различаются не только по началу болезни, но по тем изменениям, которые развиваются в стенке пузыря. При первичном холецистите стенка желчного пузыря остается тонкой, и в целом сохраняет свою структуру. В то же время при вторичном хроническом холецистите, возникающем после относительного стихания острого приступа, стенка желчного пузыря очень сильно утолщается. Например, в норме стенка желчного пузыря при ультразвуковом измерении составляет не более 2 мм. При утолщении она может достигать 5-10 мм, а в тяжелых случаях и более 10 мм.
Утолщение стенки желчного пузыря при вторичном холецистите (стенка пузыря на участке между двумя белыми стрелками составляет более 10 мм) Рисунок 1.
Жалобы больных при хроническом холецистите
При хроническом холецистите пациентов беспокоят главным образом периодические боли в правом подреберье и в эпигастральной области. Обычно эти боли возникают после принятия пищи. Может быть тошнота и рвота. Подобные болевые приступы длятся от нескольких часов до нескольких дней. Интервалы между приступами боли могут быть самыми различными — иногда даже несколько лет. Температура при таких приступах не поднимается.
Часто пациенты жалуются на ощущение распирания или вздутия в правом подреберье. Может быть ощущение дискомфорта в животе, непереносимость отдельных видов пищи, например жирной пищи.
Диагностика хронического холецистита
Диагноз подтверждается при ультразвуковом исследовании, которое имеет достоверность 98%. Другие методы исследования (например, холецистография) теперь назначаются крайне редко. При выполнении ультразвука при хроническом калькулезном холецистите обнаруживают (1) наличие камней в пузыре, и (2) признаки хронического воспаления в виде уплотнения и/или утолщения стенки пузыря.
Лечение хронического калькулезного холецистита
Все авторы, занимавшиеся углубленным изучением проблемы хронического холецистита, отмечают, что основным методом лечения является хирургический в виде удаления желчного пузыря. Считается, что консервативное лечение назначается только при невозможности оперировать больного из-за наличия тяжелых сопутствующих заболеваний, а также при отказе больного от операции.
Такой подход основывается на следующих рассуждениях: поскольку почти всегда хронический холецистит возникает на фоне желчных камней, основная роль в лечении холецистита принадлежит избавлению от желчных камней. С другой стороны, такие консервативные способы избавления от камней, как медикаментозный литолиз, и ударно-волновая литотрипсия, при наличии холецистита малоприменимы. Более того, сам факт наличия хронического холецистита считается противопоказанием к проведению этих методов лечения. Таким образом, создается замкнутый круг: холецистит вылечить невозможно, если не убрать камни, а камни убрать невозможно из-за наличия холецистита. Этот замкнутый круг разрывается путем удаления желчного пузыря. В настоящее время безусловное предпочтение имеет лапароскопическая операция, которая гораздо легче для больного, и кроме этого, дает высокий косметический эффект.
Холецистит – острый холецистит
Острый холецистит чаще всего является осложнением желчнокаменной болезни. В таком случае говорят об остром калькулезном холецистите. Это понятие означает, что на фоне желчных камней в желчном пузыре развилось острое воспаление.
Острый холецистит иногда может развиваться без желчных камней — в таком случае он называется острый бескаменный (акалькулезный) холецистит. Чаще всего такой острый бескаменный холецистит развивается на фоне нарушения кровоснабжения желчного пузыря у лиц пожилого возраста.
Острый холецистит по степени выраженности воспаления можно разделить на простой и деструктвный. О простом остром холецистите говорят, если имеется острое воспаление, не выходящее за пределы самого желчного пузыря, и если нет нарушения анатомической целости стенки желчного пузыря. О деструктивном холецистите говорят, если воспалительный процесс настолько выражен, что имеется деструкция, то есть разрушение, стенки желчного пузыря. Примером такого острого деструктивного холецистита может быть гангренозный холецистит. При этом стенка желчного пузыря омертвевает частично или полностью. Такое состояние опасно для жизни, поскольку в итоге может привести к общему воспалению брюшной полости (перитонит) со всеми вытекающими отсюда последствиями.
Острый холецистит — клиническая картина
Пациента беспокоят сильные боли в правом подреберье, эпигастрии. Приступ не снимается приемом препаратов типа но-шпы и баралгина. Примерно у 70% больных имеется тошнота и рвота. В отличие от желчной колики, при остром холецистите боли не схваткообразные, а постоянные. Очень характерно повышение температуры. Цифры повышения температуры зависят от выраженности воспаления. В среднем температура бывает около 38 градусов.
При ощупывании (пальпации) в правом подреберье имеется резкая болезненность, пациент напрягает мышцы живота.
Острый холецистит – диагноз
Диагноз устанавливают при ультразвуковом исследовании.
Острый холецистит – лечение
Лечение острого холецистита проводится в хирургическом стационаре.
В качестве лечения обычно назначают внутривенное введение жидкости (физиологического раствора) с добавлением спазмолитиков. Такое медленное внутривенное введение больших количеств жидкости на бытовом языке называют «капельница».
Вопрос о назначении антибиотиков при остром холецистите до сих пор неясен. Одни специалисты считают, что антибиотики нужно назначать, другие говорят, что это бесполезно. Основанием для такого мнения является то, что антибиотики при остром воспалении в полость желчного пузыря не проникают, а значит, не действуют.
Если, несмотря на внутривенные вливания, приступ не прекращается, показано срочное хирургическое лечение. Чаще всего делается удаление желчного пузыря. В настоящее время удаление пузыря при остром холецистите целесообразно делать лапароскопическим путем.
Если состояние больного тяжелое, или пациент очень преклонного возраста, то иногда вместо удаления желчного пузыря делают так называемую холецистостомию, то есть введение трубки в желчный пузырь с целью наружного отведения гнойной желчи из пузыря. После этого острое воспаление в желчном пузыре обычно стихает.
Если на фоне внутривенных вливаний острый приступ проходит, пациента готовят к плановой операции удаления желчного пузыря. Если пациент не хочет оперироваться, после стихания приступа его можно выписать домой. Однако следует иметь в виду, что если острый холецистит возник один раз, всегда следует ждать второго и последующих приступов острого воспаления.
ХОЛЕЦИСТИТ
Холецистит — воспаление желчного пузыря. Заболевание может развиваться бурно и быстро — острый холецистит или медленно и вяло — хронический. Бывает и так, что острая форма со временем переходит в хроническую. Подмечено, что холецистит чаще всего возникает у женщин старше 40 лет.
Почему развивается холецистит?
Причинами острого холецистита могут быть:
- бактериальная инфекция — напр. кишечная палочка, стрептококки, энтерококки, стафилококки
- вирусы (например, при вирусном гепатите)
- аллергические реакции
- снижение иммунитета в тканях желчного пузыря
- нарушение двигательной активности желчного пузыря и желчевыводящих путей
- травма конкрементами (камнями) при желчекаменной болезни.
Симптомы холецистита: внезапное появление боли в правом подреберье, отсутствие аппетита, тошнота, рвота, не приносящая облегчение, повышение температуры тела, затем появляется тошнота, рвота. При распространении воспаления может быть желтуха. С течением времени состояние больного ухудшается.
ПОМНИТЕ!
При появлении первых симптомов необходимо своевременное обращение за квалифицированной медицинской помощью: консультация хирурга, гастроэнтеролога, УЗИ.
При появлении данных симптомов, надо срочно обратиться к врачу. Если вовремя не оказать медицинскую помощью, то через 3 — 4 суток с момента начала заболевания может развиться такое опасное для жизни осложнение, как перитонит — воспаление брюшины, что нередко приводит к смерти.
Лечение холецистита
Лечение должно проводиться строго в хирургическом стационаре, под наблюдением врачей! Первые несколько часов больной лежит под «капельницей». Ему назначают спазмолитические препараты (но-шпа) и антибиотики. Если проявления болезни стихают, пациента готовят к плановой полостной или лапароскопической операции по удалению желчного пузыря — холецистэктомии. Если приступ холецистита не прекращается, холецистэктомию придется делать срочно.
Острый холецистит может перейти в хронический, который развивается постепенно. Лечение хронического холецистита другое, назначается терапевтами или гастроэнтерологами.
Как правильно питаться при холецистите?
Из питания исключаются копчености, острые и жареные блюда, консервы, колбасные изделия, острый сыр, какао, шоколад, алкоголь. Полезны молочные, вегетарианские и фруктовые супы, из вторых блюд отварные овощи, каши, пудинги, отварные рыба и мясо. Из напитков разрешают чай, компот, кисель, соки, молоко и кисломолочные продукты, минеральные воды.
НОВООБРАЗОВАНИЯ ЖЕЛЧНОГО ПУЗЫРЯ
Как часто встречается новообразование желчного пузыря в Армении?
Большинство больных новообразованиями этой локализации находятся в возрасте старше 70 лет. К сожалению лишь 25% новообразований желчного пузыря диагностируется на ранних стадиях.
Каковы факторы риска развития новообразований желчного пузыря?
В настоящее время известны некоторые факторы риска, которые повышают вероятность возникновения опухоли желчного пузыря. Однако наличие одного или даже нескольких таких факторов еще не означает обязательное развитие рака.
- камни желчного пузыря и его воспаление
- курение сигарет
- профессиональные вредности – в частности У работников резиновой и металлургической промышленности, из-за воздействия ряда химических веществ, например, нитрозаминов
- возраст — большинство больных раком желчного пузыря старше 70 лет
- полипы желчного пузыря в размере 1 см и более нередко превращаются в злокачественную опухоль
- ожирение
- диета – неблагоприятно высокое содержание углеводов и низкое клетчатки
- helicobacter pylori. Наличие такой инфекции увеличивает риск развития как язв желудка и 12-перстной кишки, так и возникновения камней и рака желчного пузыря.
Можно ли избежать возникновения новообразований желчного пузыря?
Сохранение нормального веса — одна из возможностей снижения риска возникновения как рака данной локализации, так и других опухолей (толстой кишки, предстательной железы, матки, почек, молочной железы). Для снижения вероятности развития патологии рекомендуется достаточное потребление овощей и фруктов и ограничение потребления животных жиров, ежедневная физическая активность, отказ от курения, лечение камней желчного пузыря.
Возможно ли раннее выявление новообразований желчного пузыря?
Опухоли желчного пузыря редко диагностируются на ранних стадиях. К сожалению, большинство опухолей диагностируется только при достижении ими значительных размеров и появлении симптомов. Это является основной причиной серьезного прогноза болезни у большинства пациентов. Определенную помощь может оказать скрининг патологии.
Диагностика опухолей желчного пузыря
Признаки и симптомы заболевания:
- Боль в животе. Больные отмечают боль в животе, которая чаще локализуется в правом верхнем отделе живота.
- Тошнота и рвота возникает у половины пациентов с опухолями желчного пузыря.
- Желтуха. Желтоватое окрашивание склер и кожи имеется у половины больных.
Также могут наблюдаться снижение аппетита, похудение, увеличение размеров живота, выраженный зуд, черный стул.
Многие из указанных признаков и симптомов встречаются и при других, неопухолевых заболеваниях. Поэтому далее необходимо проводить детальное обследование больного: ультразвуковое исследовние, компьютерная томография и др. Иногда – лапароскопия, при которой кроме осмотра внутренних органов можно сделать биопсию и уточнить характер процесса и степень его распространения.
Лечение новообразований желчного пузыря
Хирургия является единственным методом, позволяющий излечить больного опухолью желчного пузыря. В случае поражения только желчного пузыря выполняется его удаление. Если опухоль незначительно распространилась на окружающие ткани, включая печень и лимфатические узлы, то операция у ряда больных также возможна. Химиотерапия применяется с хирургией или самостоятельно.
Source: surgeonsam.com