Узи показывает опухоль желчного пузыря

Рак желчного пузыря считается редким заболеванием и определяется как злокачественная опухоль, поражающая ткани желчного пузыря. В 80% случаев процессы перерождения клеток (мутация) начинаются в железистой ткани (аденокарцинома) или во внутреннем слое желчного пузыря (папиллярный или плоскоклеточный рак).

Среди злокачественных новообразований пищеварительной системы рак данной локализации занимает пятое место и чаще встречается у женщин, реже у лиц мужского пола старше 50 лет.
Риск возникновения этого злокачественного заболевания увеличивается при наличии следующих патологий:
- хронических инфекционных процессов (холецистит, холангит);
- доброкачественных опухолей стенок или протоков (полипы, киста);
- кальцификаций стенок;
- желчнокаменной болезни и после операций по удалению камней;
- хеликобактерной инфекции;
- гельминтозов с локализацией возбудителя в печени, желчном пузыре и протоках (лямблиоз, эхинококкоз);
- сальмонеллеза.
Также к группе повышенного риска развития рака желчного пузыря относятся:
- люди, злоупотребляющие алкоголем;
- курильщики, в том числе и при пассивном курении;
- пациенты с ожирением и/или питающиеся в основном жареной и жирной пищей;
- имеющие профессиональные вредности;
- люди, проживающие в экологически неблагоприятных зонах и контактирующие с химическими канцерогенами.
Признаки и симптомы заболевания
Главными особенностями рака желчного пузыря является:
- отсутствие явных признаков болезни на ранней стадии поражения злокачественными клетками. Рак желчного пузыря признаки и симптомы имеет схожие с проявлениями других патологий пищеварительного тракта;
- заболевание отличается быстрым ростом, метастазированием и прорастанием в близлежащие органы: печень, желудок, поджелудочную железу и кишечник;
- желчный пузырь имеет особую локализацию и скрыт печенью.
В большинстве случаев проявления данного заболевания не являются характерными и могут маскироваться под признаки любой патологии пищеварительного тракта.

Ранние признаки рака желчного пузыря и первые симптомы заболевания:
- болевой синдром в верхних отделах живота в виде тупой периодически возникающей, а затем и постоянной болью в правом подреберье и области эпигастрия;
- вздутие живота;
- желтуха (желтушный цвет кожи и белков глаз);
- снижение аппетита;
- диспепсические расстройства;
- стойкая тошнота;
- периодически возникающая рвота;
- зуд кожи;
- появление беспричинной субфебрильной температуры;
- потеря веса.
Поэтому пациентам, имеющим хронические воспалительные заболевания желчного пузыря и его протоков при появлении возможных ранних признаков рака желчного пузыря необходимо проведение специфических тестов (определение карциноэмбрионального антигена, специфического антигена 19-9), компьютерной томографии, полного эндоскопического обследования органов пищеварительной системы на современном оборудовании с возможностью провести биопсию (изъятия образца ткани).
По мере прогрессирования злокачественного заболевания и увеличения опухоли рак желчного пузыря имеет признаки:
- боль в правом подреберье становиться постоянной, отмечается ее усиление, что обусловлено прорастанием злокачественной опухоли в периневральные пути;
- усиливается желтуха, при закупорке опухолью желчных протоков отмечается значительное потемнение мочи и светлый цвет кала;
- отмечается стойкое снижение аппетита, значительное и резкое похудение пациента;
- увеличивается вялость и слабость пациента, могут наблюдаться различные психотические реакции, при вовлечении в процесс печени;
- опухолевидное образование в правом подреберье в виде плотной бугристой опухоли;
- лихорадка;
- асцит.
Наиболее вероятными признаками рака желчного пузыря считаются:
- часто возникающая, стойкая тупая боль в правой подреберной области, особенно в пожилом возрасте;
- желтуха;
- субфебрилитет или лихорадка, возникающая без причины;
- потеря веса;
- стойкая тошнота и рвота.
Виды рака желчного пузыря
Рак желчного пузыря по симптомам и проявлениям подразделяют на несколько клинических форм:
- «немую» или бессимптомную;
- диспепсическую;
- желтушную;
- «опухолевидную»;
- септическую.
Стадии рака классифицируют по системе TNM (международной классификации), которая определяет размеры опухоли, ее распространение и наличие метастазов.
При данной патологии выделяют:
1. Преинвазивный рак (Tis) – ранняя стадия рака желчного пузыря, имеющая наиболее благоприятный прогноз.
2. Стадии Т1 и Т2 определяют нахождение опухоли в пределах желчного пузыря, без прорастания в печень и висцеральную брюшину:
- Т1а – прорастание опухоли в пределах слизистого слоя;
- T1b – распространение на мышечный слой стенки органа;
- Т2 – инвазия всей стенки (слизистый, мышечный и серозный слой);.
3. Стадии Т3 и Т4 диагностируют при распространении опухоли за пределы желчного пузыря:
- Т3 – прорастание злокачественных клеток в печень не более 2 см;
- Т4 – инвазия опухоли в печень или висцеральную брюшину более 2 см и/или прорастание в другие близлежащие органы (поджелудочною железу, желудок, кишечник).
4. Стадии N0, N1, N2 определяют наличие метастазов в регионарные лимфоузлы:
0 – отсутствие этого признака;
1 – поражение лимфатических узлов ворот печени и желчных протоков;
2 – поражение лимфоузлов близко расположенных органов, вен и артерий.
5. Стадии М0 и М1 определяют наличие отдаленных метастазов в другие органы:
0 – отсутствие;
1 – определяются отдаленные метастазы.
При развитии рака желчного пузыря наиболее значимым фактором является его выявление на ранних стадиях и возможность проведения радикальной операции по удалению злокачественного образования до его распространения и прорастания в близко расположенные органы. Особо опасным является метастазирования злокачественных клеток с током крови или лимфы в рядом расположенные или отдаленные лимфатические узлы, а также в другие органы.
Виды диагностики рака желчного пузыря
Диагностика этого заболевания отличается сложностью в связи с длительным малосимптомным течением заболевания, поэтому при подозрении развития у пациента рака желчного пузыря, особенно:
1) при наличии факторов риска:
- возраст старше 50 лет;
- женский пол;
- фоновые заболевания (желчнокаменная болезнь, инфекционно – воспалительные процессы стенок органа и/или его протоков, доброкачественные новообразования);
- вредные привычки или частый контакт с химическими канцерогенами;
- неправильное и несбалансированное питание;
2) при появлении ранних признаков заболевания;
необходимо комплексное и всесторонне обследование пациента.
Диагностика рака желчного пузыря включает:
1. Сбор жалоб, анамнеза заболевания и осмотр пациента.
2. Лабораторные анализы: общий анализ крови (определение СОЭ, количества лейкоцитов и других показателей), мочи, биохимический анализ крови (показатели билирубина, щелочной фосфатазы, печеночных трансаминаз).
3. Специфические диагностические пробы, определяющие наличие:
- карциноэмбрионального или раковоэмбрионального антигена;
- специфического антигена 19-9.
4. Инструментальные обследования:
- УЗИ органов брюшной полости;
- МРТ и КТ исследование (компьютерная томография):
- холецистография;
- эндоскопические обследования;
- лапароскопия;
- биопсия тканей.
Наиболее диагностически значимыми методами являются инструментальные обследования:
- эндоскопические методики, позволяющие визуализировать желчный пузырь и его протоки, а при подозрении на наличие опухоли сразу взять образцы тканей (биопсия) для гистологического исследования;
- лапароскопия – хирургическая процедура, при которой через малые надрезы в передней брюшной стенке вставляется трубка лапароскопа и определяется наличие опухоли, ее распространенность на другие органы, биопсия тканей. При этом также определяется возможность проведения хирургического вмешательства.
Методы лечения патологии и прогноз заболевания
Для рака желчного пузыря симптомы и диагностика имеют главное значение при выборе метода лечения и дальнейшего прогноза для жизни пациента.
Выбор методики оперативного вмешательства зависит:
- от стадии рака;
- гистологического строения опухоли (аденокарцинома, папиллярный или плоскоклеточный рак);
- возможности проведения радикальной операции (полного удаления опухоли);
- состояния здоровья и возраста пациента;
- первичный рак или рецидивирование опухоли.
Выявление болезни на ранней стадии ее развития: преинвазивный рак и отсутствие распространения опухоли за пределы органа (стадии Т1 и Т2) определяют достаточно высокие шансы выздоровления после своевременно проведенной радикальной операции – простая или расширенная холецистэктомия (удаление желчного пузыря). После проведения хирургического вмешательства назначается лучевая и/или химиотерапия.
При распространении опухоли на печень (в стадии Т3) проводится удаление желчного пузыря и резекция правой доли печени. При прорастании опухоли в другие органы пищеварительной системы: поджелудочную железу, желудок, 12-перстную кишку или кишечник дополнительно проводится панкреатодуоденэктомия, но при этом шансы на благоприятный исход и излечения пациента значительно снижаются, объем оперативного вмешательства зависит от глубины прорастания близлежащих органов злокачественным процессом и возможность полного удаления злокачественного новообразования.
При всех остальных стадиях проводятся паллиативные вмешательства, химиотерапия и радиационная (лучевая) терапия.
К другим способам лечения рака желчного пузыря относятся:
- лечение высокими температурами (гипертермией);
- применение радиосенсибилизаторов;
- расширения желчных протоков специальными металлическими стентами, перенаправление желчных протоков для улучшения оттока желчи и уменьшения желтухи.
Рак желчного пузыря считается достаточно редким заболеванием, он составляет 8-10% всех злокачественных новообразований гепатобилиарной зоны и 2-5% случаев всех раковых опухолей, но является очень сложным в плане своевременной диагностики. Его малосимптомность и быстрое прорастание в слоях стенок и распространение на близко расположенные органы, прежде всего печень, висцеральную брюшину, а затем и на другие органы пищеварительной системы значительно снижает шансы пациентов на выздоровление. Поэтому наиболее важным фактором является применение диагностических аппаратов нового поколения – эндоскопические методы, в том числе и с применением внутривенной седации (кратковременный сон), позволяющие безболезненно провести все необходимые манипуляции с биопсией тканей (при необходимости).
Специалисты нашей клиники используют современное эндоскопическое оборудование нового поколения Expera, которое обладает высоким качеством и разрешением изображения с возможностью проводить узкоспектральную эндоскопию в режиме NBI. Этот метод менее травматичен по сравнению с лапароскопией, но имеет высокую достоверность и возможность одновременного проведения биопсии при минимальной вероятности подозрения на злокачественный рост. Использование эндоскопического исследования с внутривенной седацией способствует ранней диагностике и успешному лечению злокачественного новообразования желчного пузыря и его протоков.
 Рак желчного пузыря по частоте выявления опухолей ЖКТ занимает 5-е место. Чаще встречается у лиц пожилого возраста, у лиц, имеющих камни , доброкачественные опухоли в желчном пузыре. Вероятность рака у лиц с камнями в желчном пузыре в 6 раз выше чем у лиц без них. На ранних стадиях опухоль протекает без каких-либо клинических признаков или имеет симптомы желчекаменной болезни.
Рак желчного пузыря по частоте выявления опухолей ЖКТ занимает 5-е место. Чаще встречается у лиц пожилого возраста, у лиц, имеющих камни , доброкачественные опухоли в желчном пузыре. Вероятность рака у лиц с камнями в желчном пузыре в 6 раз выше чем у лиц без них. На ранних стадиях опухоль протекает без каких-либо клинических признаков или имеет симптомы желчекаменной болезни.
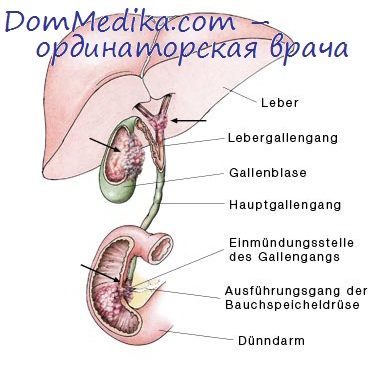
В более поздних стадиях пациенты начинают худеть, появляются боли в правом подреберье, желтуха. Злокачественная опухоль обычно развивается из слизистой оболочки дна или шейки желчного пузыря. Рак желчных протоков чаще располагается в месте соединения пузырного и печеночного протока, на протяжении общего желчного протока.
Главным клиническим признаком является желтуха, которая постоянно усиливается и сопровождается кожным зудом. Раннее метастазирование в регионарные лимфатические узлы часто сопровождается желтухой и диссеменацией опухоли. Происходит проростание опухоли в печень в месте расположения желчного пузыря так называемое его ложе. Возможно прорастание опухоли в 12 персную кишку, желудок, толстую кишку, образование фистулы или сдавление этих органов растущей опухолью.
Методами диагности рака желчного пузыря и желчных протоков являются УЗИ органов брюшной полости, РХПГ(диагностика рака желчных протоков), ФГДС( исследование желудка и 12 персной кишки), КТ органов брюшной полости с контрастированием.
При подозрении на наличие патологии желчного пузыря в том числе и рак желчного пузыря, из перечисленных выше методов начинают с УЗИ органов брюшной полости как менее дорогостоящего и неимеющего противопоказаний диагностического метода.Ультразвуковые признаки рака желчного пузыря зависят от их структуры:диффузная, узловая, папиллярная,изъязвленная.
УЗИ-признаки рака желчного пузыря делят на прямые и косвенные. К прямым признакам относят наличие образования в виде локального или диффузного утолщения стенок желчного пузыря с полиповидным выбуханием; наличие образования, прилегающего к стенке желчного пузыря; отсутствие смещения образования при полипозиционном исследовании; отсутствие эхо-тени от образования.
К косвенным признакам относят неравномерность контуров желчного пузыря; негомогенность просвета желчного пузыря; гиперэхогенное образование при отсутствии просвета желчного пузыря в области его проекции, в сочетании с очаговыми изменениями в печени.
Наиболее трудны в дифференциально-диагностическом плане небольшие полиповидные выбухания в просвет желчного пузыря. За злокачественное образование в этих случаях можно принять холестероз или аденоматозный полип. Неровность контуров полиповидного образования может говорить о его изъязвлении.
Это говорит о том, что при маленьких размерах образования отличить его от описаных выше образований не представляется возможным; диагноз в таком случае устанавливается при гистологическом исследовании. При наличии очагового образования в желчном пузыре, а также для дифференциации доброкачественного процесса от злокачественного, вовлечение в процесс регионарных лимфатических узлов, распространение процесса на соседние органы и системы назначают КТ с контрастированием органов брюшной полости.
Радикальное лечение-хирургическое удаление желчного пузыря. Прогноз неблагоприятный так как чаще к моменту установления диагноза опухоль оказывается неоперабельной, у 50% больных к этому времени имеются отдаленные метастазы.
Международная классификация по системе TNM Применима только для рака. Диагноз должен быть подтвержден гистологически.
TNM — клиническая классификация
Т — первичная опухоль:
Тх — недостаточно данных для оценки первичной опухоли,
Т0 — первичная опухоль не определяется,
Tis — преинвазивная карцинома (carcinoma in situ),
Т1 — опухоль прорастает слизистую оболочку или сегментный слой стенки пузыря:
Т1а — опухоль прорастает слизистую оболочку стенки пузыря, T1b — опухоль прорастает мышечный слой стенки пузыря,
Т2 — опухоль распространяется на околомышечную соединительную ткань до серозной оболочки без инфильтрации в печень, ТЗ — опухоль распространяется за серозную оболочку (висцеральная брюшина) или прорастает в соседние органы (распространение на глубину до 2 см в печень),
Т4 — опухоль прорастает в печень на глубину более 2 см и/или в два и более соседних органа (желудок, двенадцатиперстная кишка, ободочная кишка, поджелудочная железа, сальник, внепеченочные желчные протоки, любое распространение на печень).
N — регионарные лимфатические узлы. Регионарными лимфатическими узлами являются лимфатические узлы, расположенные около пузырного и общего желчного протока, ворот печени, около головки поджелудочной железы, двенадцатиперстной кишки, воротных, чревных и верхних мезентериальных сосудов.
Nx — недостаточно данных для оценки состояния регионарных лимфатических узлов,
N0 — нет признаков метастатического поражения регионарных лимфатических узлов,
N1 — метастазы в лимфатических узлах околопузырного и общего желчного протока и/или ворот печени (т. е. в печеночно-двенадцатиперстной связке),
N2 — метастазы в лимфатических узлах, расположенных около головки поджелудочной железы, двенадцатиперстной кишки воротной вены, чревной и/или верхней мезентериальной артерий.
М — отдаленные метастазы:
М0 — нет признаков отдаленных метастазов,
M1 — имеются отдаленные метастазы.
PTNM — патогистологическая классификация. Категории рТ, pN и рМ соответствуют категориям Т, N и М.
Патологические проявления неэпителиальных злокачественных опухолей ЖП не имеют специфических черт. Мнение о более агрессивном клиническом течении неэпителиальных опухолей ЖП по сравнению с раком ЖП вряд ли является правильным.
Клинико-патологические проявления и прогноз апудом ЖП в значительной степени коррелируют с эндокринными проявлениями, например синдромом Иценко-Кушинга, и со степенью гистологической дифференцировки опухоли. При высокодифференцированных опухолях прогноз лучше, чем при низкодифференцированных.
Изменения в общем клиническом и биохимическом анализе крови не специфичны и отмечаются лишь в запущенной стадии заболевания. Так, повышение активности ЩФ и у-глутамилтранспептидазы (ГГТП) при раке ЖП указывает на инвазию печени или ВЖП. В этом случае отмечается повышение общего билирубина за счет преимущественно прямой фракции. Анемия и лейкоцитоз при раке ЖП также характерны для запущенного рака ЖП, осложненного холециститом, холангитом и др.
Иммунохимические маркеры рака ЖП: СА 19-9 (норма до 37 Ед/мл), СА 50 (норма до 25 Е/мл). При плоскоклеточном раке ЖП определенное значение может иметь антиген плоскоклеточной карциномы (SCC) (норма до 2 нг/мл). Концентрация маркеров прямо пропорциональна массе опухоли. Специфичность иммунохимических маркеров ограничена их повышенной концентрацией в крови при других опухолях и неопухолевых заболеваниях. Это в свою очередь обусловливает их роль как метода мониторинга больных и оценки эффективности лечения. Их диагностическое значение невелико [8].
Инструментальные методы играют главную роль в диагностике рака ЖП. Применяются: УЗИ, КТ, МРТ, позитронная эмиссионная томография (ПЭТ), ЭРХПГ, ЧЧХП пункционная биопсия (ПБ), ангиография (АГ), лапароскопия (ЛС).
УЗИ — базовый метод диагностики рака ЖП. Эхографические признаки рака ЖП: 1) нечеткое выявление стенки ЖП в зоне опухоли, вплоть до ее анэхогенности; 2) локальное утолщение стенки с фестончатостью ее контуров в этой зоне при эндофитном росте опухоли и выявление неподвижного эхопозитивного образования с неровными контурами в полости ЖП при экзофитном росте опухоли. Неравномерность эхосигналов в ткани печени в области ложа ЖП соответствует инфильтрации печени опухолью.
Попытка проследить зависимость ультразвуковых признаков опухоли от распространенности рака ЖП выявила следующее. При I стадии можно обнаружить полиповидное образование на стенке ЖП, имеющее ровные или неровные контуры и распространяющееся в просвет пузыря. Эхоструктура опухоли гомогенна, имеет среднюю плотность. При перемене положения тела образование не смещается. Акустическая тень за его дорсальной стенкой отсутствует. Указанные признаки полностью соответствуют полипу ЖП, т.е. не являются специфичными для рака ЖП. При II стадии можно обнаружить образование с усиленной эхоструктурой, занимающее значительный объем полости ЖП.
При III стадии на месте ЖП определяется неправильной формы образование с усиленной эхоструктурой, инфильтрирующей печень на протяжении не более 2 см. От перихолецистита эхографическая картина отличается тем, что зона гетерогенной эхоструктуры распространяется на печень. При этом всегда прослеживается граница между опухолью и печенью. Возможно обнаружение увеличенных лимфатических узлов в ПДС и панкреатодуоденальной области. При IV стадии обнаруживаются эхографические признаки, характерные для II и III стадии, с метастазами в печени и/или в лимфатических узлах корня брыжейки, парааортальной группы или определяется инвазия печени на протяжении более 2 см. При распространении опухоли на ВЖП и развитии внепеченочного холестаза определяются расширенные внутри- и внепеченочные протоки проксимальнее места опухолевого стеноза.
— Читать далее «КТ при раке желчного пузыря. МРТ и ЭРХПГ при раке желчного пузыря»
Оглавление темы «Рак желчного пузыря. Удаление желчного пузыря»:
1. Диагностика рака желчного пузыря. УЗИ рака желчного пузыря
2. КТ при раке желчного пузыря. МРТ и ЭРХПГ при раке желчного пузыря
3. ЧЧХГ при раке желчного пузыря. Лапароскопия при раке желчного пузыря
4. Функциональная оценка печени. Лечение хронического холецистита
5. Традиционная холецистэктомия. Техника удаления желчного пузыря
6. Методика холецистэктомии от дна. Опасности удаления желчного пузыря от дна
7. Холецистэктомия сморщенного желчного пузыря. Удаление желчного пузыря при синдроме Миризи
8. Операции при билиодигистивных свищах. Холецистогастральные свищи
9. Лечение острого холецистита. Тактика врача при остром холецистите
10. Удаление желчного пузыря при остром холецистите. Выделение желчного пузыря при остром процессе

