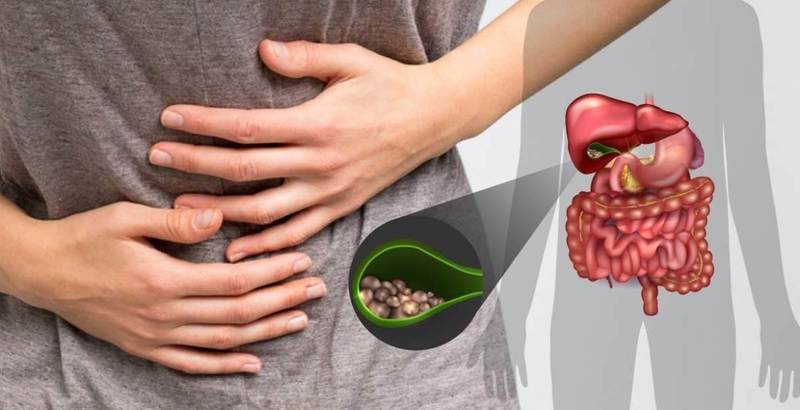
Удаление желчного пузыря инфильтрат
На сегодня удаление желчного пузыря остается основным методом лечения холецистита и желчнокаменной болезни. Операция проводится несколькими способами и имеет различия по оперативному доступу к пораженному органу. «Золотым стандартом» признана лапароскопическая холецистэктомия, выполняемая с помощью специального оборудования. При наличии противопоказаний резекция осуществляется традиционно (через большой разрез в брюшной стенке) или с использованием минидоступа.
Что такое холецистэктомия
Пузырь служит хранилищем для желчи, которая выводит из организма излишки холестерина, токсины и билирубин. Он является важнейшей составляющей в пищеварительной цепочке. От слаженности работы желчного зависит качество расщепления и всасывания питательных веществ.
Нарушение функциональности полостного органа приводит к развитию патологических процессов. На определенном этапе помогает прием медикаментов и диетическое питание. Но в большинстве случаев требуется незамедлительное применение радикальных мер по удалению полостного органа.
Операция называется холецистэктомией и назначается, как планово, так и по экстренным показаниям. Предпочтительнее плановое проведение с предоперационной подготовкой пациента. Но существуют ситуации, при которых даже незначительное промедление грозит развитием тяжелых осложнений.
Почему проводится операция
Для лечения камней в органе используются различные методы. Это диета, литолитическая терапия или экстракорпоральное дробление камней ультразвуком. Каждый из них имеет свои недостатки и не является гарантией излечения.
Лекарственные средства для растворения камней токсичны, требуют длительного применения и плохо переносятся большинством пациентов. Экстракорпоральная литотрипсия разбивает крупные конкременты на мелкие фрагменты, но существует опасность перекрытия желчного протока крупным камнем и появления механической желтухи, а также других осложнений.
Эвакуация конкрементов из желчного не исключает повторного образования камней. Это означает, что после консервативного лечения сохраняются патологические изменения в органе и наличием факторов, которые ранее способствовали камнеобразованию.
Показания к проведению
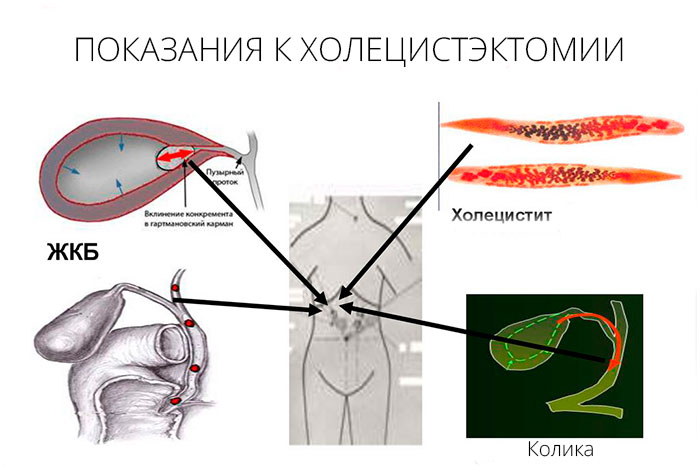
Операция по удалению желчного пузыря требуется, если орган перестает функционировать и становится источником патологических процессов. Врач может назначить лапароскопическую или открытую холецистэктомию, если у больного:
- наличие камней в главном пузырном протоке;
- острый холецистит;
- обтурация (перекрытие) желчевыводящих путей;
- приступы печеночной колики;
- желчнокаменная болезнь с незначительными проявлениями или отсутствием признаков заболевания;
- отложение солей кальция в тканях желчного пузыря;
- холестероз – насыщение стенок органа холестерином на фоне ЖКБ;
- формирование полипов на слизистой органа;
- появление вторичного (желчного) панкреатита;
- новообразования различного генеза.
Все эти патологии представляют опасность для жизни пациента. Если операция холецистэктомия была проведена вовремя, это способствует выздоровлению больного и предупреждает развитие таких серьезных осложнений, как:
- абсцесс;
- механическая желтуха;
- воспаление желчных путей;
- нарушение моторики 12-перстной кишки (дуоденостаз);
- почечная и печеночная недостаточность.
При развитии гангренозного холецистита, появлении сквозного дефекта в стенке желчного пузыря (перфорации), это значит, что требуется срочное проведение операции.
Противопоказания
В каких случаях не проводится холецистэктомия:
- сердечная и дыхательная недостаточность в стадии декомпенсации;
- деструкция желчного пузыря;
- тяжелые хронические заболевания;
- низкие показатели свертываемости крови;
- онкология;
- острые инфекционные патологии;
- обширный перитонит;
- скопление лимфоидной жидкости или крови в передней брюшной стенке;
- 1 и 3 триместр беременности;
- врожденные дефекты желчного пузыря;
- выраженное воспаление в области шейки ЖП.
При появлении показаний к холецистэктомии у пожилых пациентов, лапароскопия или лапаротомия проводится независимо от возраста.
Операцию могут отменить из-за риска послеоперационных осложнений при наличии:
- сопутствующих соматических болезней;
- блокирование пузырного протока;
- гной в полости пузыря;
- наличие ранее проведенных операций в брюшной полости.
Операция по удалению желчного пузыря откладывается, если:
- человеку более 70 лет и он страдает хроническим заболеванием, протекающее в тяжелой форме;
- холангит – воспалительные процессы в желчных протоках;
- образование множества спаек в брюшной полости;
- механическая желтуха;
- цирроз;
- склероатрофический желчный пузырь;
- язвенное поражение стенок двенадцатиперстной кишки;
- ожирение 3-4 стадии;
- хронический панкреатит на фоне разрастания опухолевой ткани.
Острый холецистит в первые трое суток лечится лапароскопической холецистэктомией, если время упущено, значит, операция противопоказана.
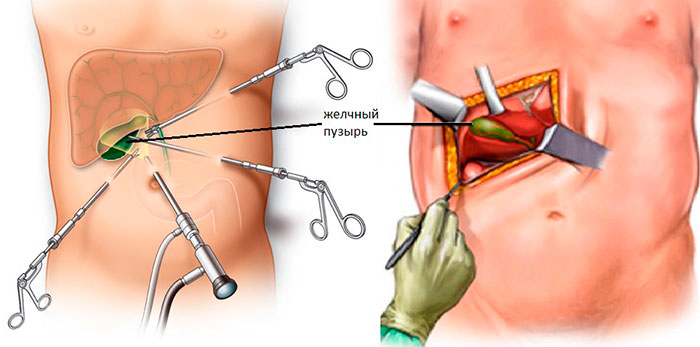
Типы оперативного вмешательства
В зависимости от показаний, операция может проводиться разными способами. В хирургии существует классификация, в основе которой лежит способ доступа к поврежденному органу в ходе операции.
Виды холецистэктомии и их описание:
- Лапаротомия – иссечение желчного открытым способом. Для этого делают большой разрез (15-20 см) на передней стенке живота.
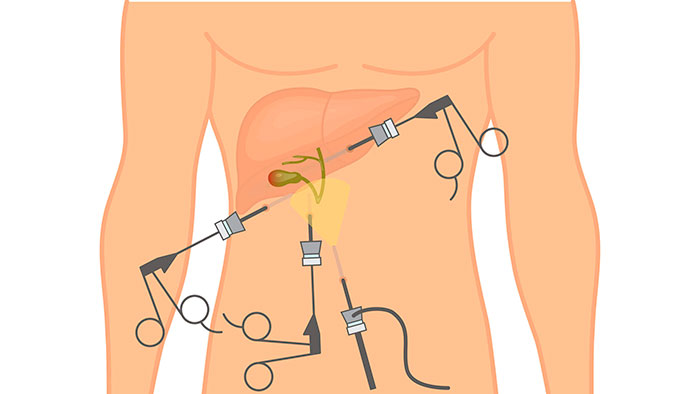
- Лапароскопия – операция проводится через 3 аккуратных минипрокола с помощью эндоскопического оборудования.
- Холецистэктомия минидоступом – миниинвазивная манипуляция с незначительным травмированием тканей. Для резекции достаточно вертикального разреза 3-7 в области правого подреберья.
Какой тип операции применим в конкретном случае, определяет врач после получения результатов полного обследования пациента. Если противопоказаний нет, предпочтение отдается лапароскопической холецистэктомии, у нее самые лучшие характеристики.
Подготовка к операции
Плановое хирургическое лечение предполагает проведение предоперационной диагностики. Это позволяет провести оценку общего функционального состояния, наличие инфекции, аллергии, воспаления и других противопоказаний. Успех оперативного вмешательства много значит от качества подготовки.
Перечень методов обследования перед резекцией желчного пузыря:
- общее и биохимическое исследование крови и мочи;
- реакция на RW;
- анализ на наличие гепатита В и С;
- гемостазиограмма;
- описание электрокардиограммы;
- определение группы крови и резус-фактора;
- УЗИ билиарной системы и органов брюшной полости;
- флюорография;
- ФГС или колоноскопия (по показаниям).
Дополнительно может понадобиться консультация кардиолога, аллерголога, гастроэнтеролога и эндокринолога. Подробная диагностика поможет определить оптимальный вид наркоза и предположить реакцию организма на ЛХЭ операцию.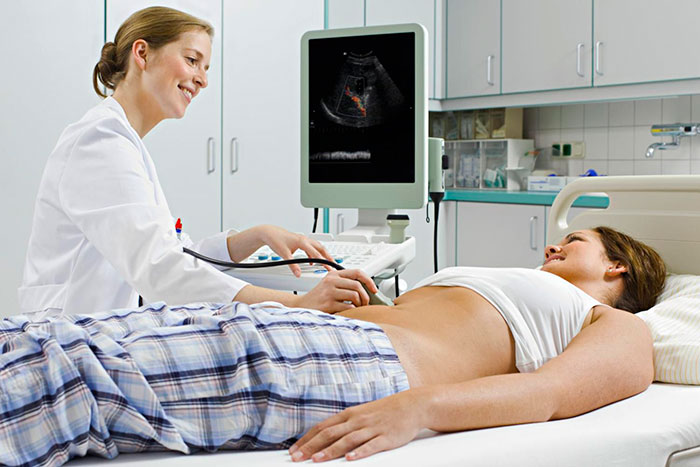
За 3 суток до плановой холецистэктомии рекомендуется перейти на щадящее питание, желательно не есть овощи, фрукты, хлебобулочные изделия. Накануне вечером можно поужинать йогуртом, кефиром или кашей, а также провести очищение кишечника с помощью клизмы. За 8 часов до оперативного вмешательства есть и пить запрещено.
Полостная холецистэктомия
Лапаротомия – это хирургическая манипуляция, которая проводится через обширное трепанационное окно. Проводится после неудачно проведенной лапароскопии или по специальным показаниям:
- воспаление брюшины (перитонит);
- гангренозный холецистит;
- рак или малигнизация доброкачественных образований;
- наличие большого количества камней (более 2/3 объема);
- абсцесс;
- водянка живота (скопление лимфоидной ткани);
- травмы пузыря.
Лапаротомия может стать продолжением ЛХЭ, если:
- поврежден печеночный проток;
- началось внутреннее кровотечение;
- образовались свищи.
В момент установки от вводимых троакаров могут повредиться внутренние органы, что также исправляется с помощью открытой операции.
Этапы лапаротомии
Техника хирургического вмешательства в открытом доступе включает следующие действия:
- Выполняется разрез (15-30 см) посреди живота или под правым ребром.
- Желчный пузырь освобождается от окружающих его жировых тканей.
- Перекрываются кровеносные сосуды и желчевыводящие протоки.
- Пузырь отсекают от печени и удаляют.
- Ложе в месте удаленного органа ушивается саморассасывающейся хирургической нитью или прижигается хирургическим лазером.
- Операционная рана постепенно ушивается по слоям.
Открытая (полостная) холецистэктомия проводится под общей анестезией и может продолжаться до 2 часов. К данной технике прибегают редко из-за обширной травматизации тканей живота, большого косметического дефекта в месте разреза и риска спаечного процесса. Дополнительным минусом является длительное восстановление.
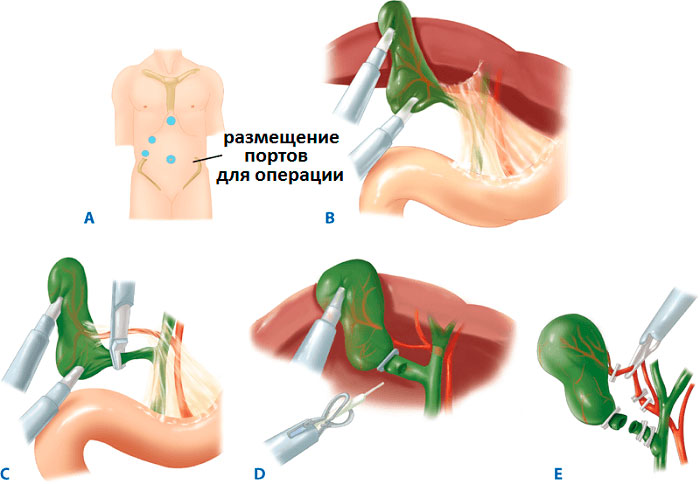
Лапароскопическая операция
К самому распространенному методу хирургического лечения относят эндоскопическую холецистэктомию. Это малоинвазивная процедура удаления желчного пузыря с минимальным повреждением передней стенки живота.
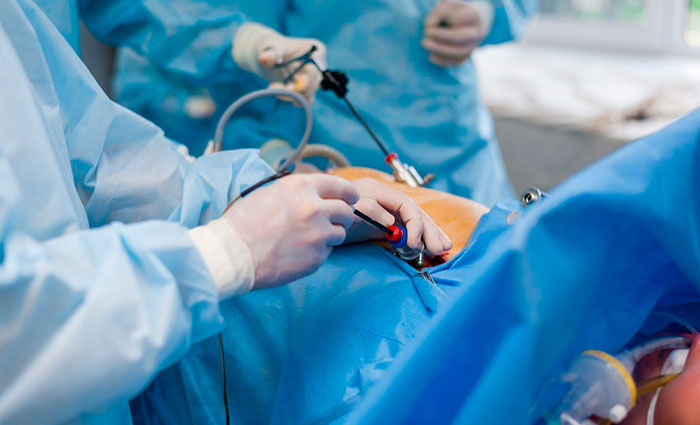
Пораженный орган извлекается через один из 3-4 разрезов, размер которых не превышает 10 мм. Впоследствии места проколов срастаются с формированием едва заметных рубчиков. Длительность хирургического вмешательства лапароскопически варьируется в пределах 30-90 минут и зависит от веса больного, продолжительности наркоза и наличии камней в протоках.
Преимущества и недостатки
Плюсы в видеолапароскопической эндоскопии:
- лапароскоп позволяет хорошо «видеть» место операции;
- отсутствие боли в послеоперационный период;
- наименьшая травматичность в сравнении с другими техниками;
- короткий срок пребывания в стационаре (1-4 дня);
- низкий риск формирования спаек и грыжевых образований;
- быстрое восстановление трудоспособности.
Как и любой другой медицинской манипуляции, минусы у эндоскопической операции тоже есть:
- вероятность присоединения инфекции;
- кровотечение;
- нарушение целостности внутренних органов медицинскими инструментами;
- отсутствие возможности удаление камней из протоков.
Если во время операции выявляется осложнение (инфильтрат, спайки), лечение продолжают через широкий доступ с выполнением традиционной техники.
Ход операции
Хирургическое лечение проводится в стерильных условиях под общим наркозом. Описание этапов ЛХЭ:
- В рамках подготовки в желудок устанавливают зонд, в мочевой пузырь – катетер. Для профилактики образования тромбов, на ноги надевают противоэмболические чулки.
- В полость живота через прокол ниже пупка нагнетается окись азот или углекислый газ, чтобы улучшить доступ хирургам за счет поднятия живота.
- В 3-4 точках вводятся троакары с микроинструментами на конце. Процедура проводится под мониторингом с помощью лапароскопа.
- Пузырь отодвигается от тканей, печеночный проток и артерия пережимаются скобами.
- Орган иссекается и извлекается через пупочный разрез. Поврежденные участки тканей удаляются, сосуды купируются.
- Осуществляется промывка полостей раствором с антисептиком.
- Инструменты удаляются, на разрезы накладывают швы.
На всех этапах операции манипуляции контролируются визуализацией происходящего на экране монитора за счет микроскопической камеры, которая передает изображение, находясь в животе.

Операционные риски
Вероятность осложнений в ходе операции по поводу холецистэктомии ничтожно мала. По статистике, ситуации зафиксированы у 1 из 100 оперируемых. Иногда наблюдаются случаи травмирования троакарами внутренних органов. Но причиной чаще всего служат аномалии расположения органов. В редких случаях есть риск развития внутреннего кровотечения или нарушения целостности протока желчного пузыря.
Послеоперационный период
Непосредственно после операции, в первые 4 часа, необходимо соблюдение постельного режима. После лапароскопии вставать и начинать ходить рекомендуется уже через 6-8 часов. Пациент может жаловаться на тянущие болезненные ощущения в месте введения инструментов. Сильный болевой синдром отсутствует.
В большинстве случаев срок восстановления занимает не более 7-14 дней. В течение этого периода важно соблюдать режим двигательной активности – 1-2 месяца избегать тяжелых физических нагрузок, что способствует:
- предупреждению застойных явлений в легких;
- нормализации работы кишечника;
- уменьшения риска появления спаек.
При появлении болей, диспепсических расстройств, врач назначает лекарственные препараты, устраняющие негативную симптоматику.
Диета
После операции лапароскопической или открытой холецистэктомии у взрослых большое значение имеет правильное питание. После удаления желчного пузыря желчь небольшими порциями поступает в 12-перстную кишку напрямую. Поэтому следует избегать еды с большим содержанием жиров.
В первый день можно пить только воду, на 2 день – обезжиренный кефир и чай. В дальнейшем рацион составляют с учетом разрешенных продуктов:
| Разрешено | Запрещено |
|
|
| Каша из риса, овсянки, гречки на молоке. Крупа обязательно должна быть хорошо проварена. | Пшенная, перловая, кукурузная крупа |
| Жирное мясо: свинина, баранина |
| Вермишель мелкого размера, картофельное пюре | Консервы копченые блюда |
| Жареная, соленая рыба |
| Обезжиренный творог без сахара, кефир | Острый сыр, молочные продукты с высокой жирностью |
| Недавно испеченный хлеб, сдобная выпечка, изделия с кремом |
| Вареные или паровые овощи: морковь, цветная капуста, кабачки, картофель, тыква | Чеснок, щавель, капуста белокочанная, огурцы, репа, шпинат, грибы |
|
|
Режим питания после лапароскопической холецистэктомии должен быть дробным (5-6 раз в день), а еда теплой. Жидкость должна поступать в организм в достаточном количестве – не менее 2 л в сутки.

Возможные осложнения
У большинства пациентов резекция органа проходит успешно. Негативные последствия проявляются у 2 из 10 взрослых пациентов. Чаще осложнения наблюдаются у пожилых больных или при деструктивных видах патологии.
После удаления органа происходят изменения, которые могут послужить толчком к развитию вторичных патологий:
- меняется состав желчного секрета;
- нарушается процесс поступления желчи в 12-перстную кишку;
- нарушение процесса переваривания пищи;
- избыточное газообразование в кишечнике;
- нарушение перистальтики;
- расширяются печеночные протоки.
Такие явления способствуют появлению осложнений, которые могут возникнуть на разных этапах реабилитации после холецистэктомии. Перечень возможных последствий:
- гастродуоденальный рефлюкс;
- дуоденит;
- послеоперационная грыжа;
- нарушение баланса микрофлоры в кишечнике;
- формирование спаек;
- рубцы, уменьшающие просвет желчных протоков;
- воспаление тонкой или толстой кишки;
- гастрит;
- диарея;
- кишечные колики.
Осложнения могут проявиться после лапароскопической холецистэктомии, что является показанием для изменения тактики лечения.
Тревожные симптомы:
- выраженные абдоминальные боли;
- повышение температуры;
- желтуха с характерным окрашиванием кожных покровов;
- тяжесть в правом подреберье.
Большинство пациентов после удаления поврежденного органа полностью выздоравливают. У небольшого числа могут сохраниться или усилиться признаки болезни: горечь во рту, плохое пищеварение. Такое состояние называется постхолецистэктомическим синдромом и встречается у взрослых:
- с хроническим воспалением слизистой желудка;
- язвенным поражением;
- грыжей пищевода;
- колитом с хроническим течением.
Профилактикой синдрома является лечение сопутствующих патологий перед операцией.
Заключение
Прогноз наиболее благоприятный, если операция будет проводиться без разрезов. Для этого желательно не запускать патологию и оперироваться в плановом порядке. Когда лапароскопическая холецистэктомия проведена с соблюдением всех норм, больной выздоравливает и чувствует себя хорошо. Неприятные ощущения не возникнут, если придерживаться правил диетического питания и соблюдать рекомендации врача.
Видео
Посмотрите видео о жизни после удаления желчного пузыря.
В
структуре острых заболеваний органов
брюшной полости занимает второе место
после острого аппендицита. В 95% случаев
развивается при обструкции камнем шейки
желчного пузыря или пузырного протока.
В остальных случаях генез сосудистый
(первично-гангренозный холецистит),
ферментативный или аллергический.
Патогенез обусловлен перерастяжением
желчного пузыря, нарушением циркуляции
крови в сосудах стенки. Позже активизируется
микрофлора, проникающая энтерогенным,
лимфогенным и гематогенным путем. При
деструктивных холециститах в пузырной
желчи выявляют аэробную, а также
анаэробную неклостридиальную флору.
Местные изменения
происходят в следующей последовательности:
Обтурация пузырного
протока;Нарастание
давления в желчном пузыре;Стаз в сосудах
желчного пузыря;Бактериохолия;
Деструкция стенки
желчного пузыря (с перфорацией или
без);Перивезикальный
инфильтрат;Местный перитонит
(перивезикальный абсцесс);Разлитой перитонит.
По морфологии
выделяют катаральный (простой),
флегмонозный, гангренозный холецистит.
У пожилых пациентов на фоне распространенного
атеросклероза и/или гиперкоагуляции
встречается первично-гангренозный
холецистит (ввиду тромбоза или эмболии
пузырной артерии).
Клиника острого
холецистита представлена следующими
симптомами: боль, лихорадка, горечь во
рту, тошнота, рвота. При простом остром
холецистите живот мягкий, для деструктивного
холецистита характерен дефанс мышц в
правом подреберье. Часты симптомы Мерфи,
Кера, Ортнера, Мюсси, позже появляются
перитонеальные симптомы (Щеткина —
Блюмберга, Воскресенского). Достаточно
частым симптомом острого холецистита
является пальпируемое болезненное дно
желчного пузыря или пальпируемый
перивезикальный инфильтрат. Лабораторно
характерен лейкоцитоз. Основным методом
инструментальной диагностики является
УЗИ. Ведущие УЗИ-признаки острого
холецистита: увеличение желчного пузыря
в размерах, утолщение стенки, двухконтурность
стенки, наличие инфильтрата и жидкости
в подпеченочном пространстве и брюшной
полости.
Хирургическая
тактика при остром холецистите.
Все больные с
острым холециститом в обязательном
порядке должны госпитализироваться
в хирургический стационар и рассматриваться
как больные с острой хирургической
патологией органов брюшной полости.В случае острого
холецистита, осложненного перитонитом,
показана экстренная операция в первые
2 часа.При отсутствии
перитонита показано консервативное
лечение (анальгетики, спазмолитики,
инфузии, антибиотики) в течение 24-72 ч.При наличии эффекта
и купировании острого процесса показана
плановая операция через 7-12 и более
дней. Если приступ был купирован в
короткие сроки, плановую операцию можно
провести и ранее, через 2-3 суток.При отсутствии
эффекта от консервативного лечения
показана срочная операция.При
высоком риске операции, особенно у
пожилых больных деструктивным
холециститом возможна паллиативная
операция – холецистостомия.
Патогенетическое
обоснование холецистостомии заключается
в декомпрессии желчного пузыря, что
устраняет нарушение внутристеночного
кровотока, предупреждая дальнейшее
прогрессирование деструктивных
изменений. Холецистостомия может быть
выполнена путем пункционного чрескожного
чреспеченочного дренирования желчного
пузыря под УЗИ-контролем, при лапароскопии
и при лапаротомии. Используют местную
анестезию, однако вмешательство идет
под наблюдением анестезиолога.
Летальность при
остром холецистите в случае срочной
операции составляет 2-3%, в случае
экстренной операции может превышать
4-6%.
Стандарты диагностики
и лечения острого холецистита см. в
приложении.
ДРУГИЕ ОСЛОЖНЕНИЯ
ЖКБ
Перивезикальный
инфильтрат.
Формируется на 3-4 день заболевания.
Характеризуется наличием в правом
подреберье плотного образования с
четкими границами. Инфильтрат является
показанием к консервативному лечению.
Полное рассасывание инфильтрата при
медикаментозной терапии происходит
через 1,5 — 2 недели. При вирулентной
инфекции возможно образование
перивезикального абсцесса. При дальнейшем
прогрессировании образуется подпеченочный
абсцесс. При наличии абсцесса полость
его санируется и выполняется
холецистэктомия. Операция заканчивается
тампонированием полости абсцесса.
Водянка
желчного пузыря
является исходом обтурации при
маловирулентной флоре. При этом в желчном
пузыре происходит всасывание составных
частей желчи, бактерии погибают,
содержимое становится бесцветным,
слизистого характера. Может длительно
существовать без клиники или с
незначительными проявлениями. В некоторых
случаях пальпируется увеличенный
желчный пузырь. Лечение: холецистэктомия
в плановом порядке.
Эмпиема
желчного пузыря.
Представляет собой инфицированную
водянку. В ряде случаев при консервативном
лечении острого флегмонозного
холецистита формируется хроническая
эмпиема. Клиника — тянущие боли в правом
подреберье, эпизодические повышения
температуры тела. Пальпаторно в
некоторых случаях можно определить
увеличенное, умеренно болезненное
образование в правом подреберье.
Лечение: холецистэктомия.
Стриктуры желчных
протоков. Основная причина –
холедохолитиаз. Бывают высокие и низкие,
ограниченные и распространенные. Часто
развиваются после интраоперационного
повреждения холедоха. Клиника — преходящая
обтурационная желтуха. При холангиографии
выявляется концентрическое сужение
протока с престенотическим расширением.
Лечение: холедохоеюноанастомоз на
отключенной по Ру петле. Результаты
часто неудовлетворительные – рецидив
стриктурообразования.
Стриктура
(стеноз) большого дуоденального соска.
Возникает в основном при прохождении
мелких камней через большой дуоденальный
сосок (БДС), что ведет к фиброзным и
рубцовым его изменениям.
Выделяют 3 степени
стеноза БДС:
1 — без функциональных
нарушений (компенсированный);
2 — сужение до 3 мм
с умеренным расширением протоков
(субкомпенсированный);
3 — выраженный
стеноз с холестазом – полный блок
(декомпенсированный).
Помимо холедохолитиаза
причинами стеноза могут быть поражения
поджелудочной железы, холангит,
повреждение БДС во время операции,
язвенная болезнь двенадцатиперстной
кишки, парафатеральные дивертикулы и
др.
Лечение — оперативное.
Используют различные варианты внутреннего
дренирования: папиллосфинктеротомия
(эндоскопическая, трансдуоденальная,
эндохоледохеальная, комбинированная),
холедоходуоденостомия, холедохоеюностомия.
Холедохолитиаз.
Холедохолитиаз
возникает при прохождении желчных
камней из пузыря в холедох или значительно
реже при их образовании непосредственно
в холедохе. При холецистэктомии выявляется
в 4-12% случаев. Клиника — сильные приступы
болей в эпигастральной области и правом
подреберье, после приступа обычно
появляется желтуха. В то же время и при
выраженной механической желтухе на
фоне холедохолитиаза в некоторых случаях
может отсутствовать болевой синдром.
Желтуха может быть ремиттирующей при
наличии «вентильного» камня. В
некоторых случаях холедохолитиаз может
длительное время иметь бессимптомное
течение, а в 40% случаев протекает без
желтухи. В 4-5% случаев холедохолитиаза
отсутствуют камни в желчном пузыре.
Основные методы диагностики: УЗИ,
эндоскопическая ретроградная
холангиопанкреатикография (ЭРХПГ),
чрескожная чреспеченочная холангиография
(ЧЧХГ), внутривенная холецистохолангиография
(при отсутствии механической желтухи).
УЗИ выявляет камни в желчных протоках
в среднем в 75 – 80% случаев. Наиболее
достоверным методом является ЭРХПГ,
однако, ее применение ограничивает
опасность развития острого панкреатита.
Лечение только
оперативное, возможно в один или два
этапа.
Традиционная
холецистэктомия, холедохолитотомия.
Операция завершается либо временным
наружным дренированием, либо внутренним
дренированием.Первым этапом
выполняется эндоскопическая
папиллосфинктеротомия с извлечением
конкрементов, вторым этапом выполняется
лапароскопическая холецистэктомия.
Варианты
дренирования холедоха:
Наружное
дренирование:
Через культю
пузырного протока (по Холстеду);Через
холедохотомию (по Керу, по Вишневскому,
по Керте).
Внутреннее
дренирование:
Холедоходуоденоанастомозы;
Холедохоеюноанастомозы;
Папиллосфинктеротомия
(эндоскопическая, трансдуоденадльная,
эндохоледохеальная, комбинированная).
Двойное
внутреннее дренирование:
холедоходуоденоанастомоз в сочетании
с папиллосфинктеротомией.
Скрытые дренажи
холедоха. В настоящее время практически
не применяются.
Механическая
желтуха.
Является одним
из основных симптомов ЖКБ или ее
осложнений, встречается в 5-10% случаев.
Клиника:
боли в эпигастрии и правом подреберье,
тошнота, реже рвота, кожный зуд, потеря
аппетита. Через 1-2 дня после полной
окклюзии кожные покровы и видимые
слизистые оболочки становятся желтушными,
обесцвечивается стул, темнеет моча.
Следы расчёсов на коже живота, увеличение
печени.
Лабораторно:
повышение билирубина, преимущественно
за счет прямого (связанного) билирубина;
гипопротеинемия, гипоальбуминемия;
повышение щелочной фосфатазы. АЛТ, АСТ
чаще не изменены, или повышены
незначительно. Характерна гипокоагуляция.
На УЗИ выявляется расширение вне- и
внутри печеночных протоков (нормальная
ширина холедоха — до 10 мм). Высокой
информативностью при механической
желтухе обладают ЭРХПГ и ЧЧХГ.
Хирургическая
тактика при
механической желтухе:
При нарастающей
желтухе или неразрешающейся (по
клинико-лабораторным данным) показано:
1.
Дезинтоксикация, трансфузионная
терапия, гемодилюция, форсированный
диурез. Экстракорпоральная детоксикации
— гемодиализ, лимфосорбция, плазмоферез,
гемосорбция, гипербарическая оксигенация.
2. Декомпрессия
желчных путей:
— Эндоскопическая
папиллосфинктеротомия;
— Холецистостомия;
— Чрескожная
чреспеченочная холангиостомия;
— Чрескожная
чреспеченочная холецистостомия;
— Назобилиарное
дренирование желчных путей;
— Лапароскопическая
микрохолецистостомия.
3. При безуспешности
консервативной терапии и инструментальных
манипуляций показано срочное
оперативное вмешательство на 4-6 сутки
с момента поступления пациента в
стационар. При резко выраженной
механической желтухе необходима в
течение суток предоперационная
подготовка в условиях реанимационного
отделения.
4. При разрешающейся
желтухе оперативное лечение в плановом
порядке.
Выбор оперативного
вмешательства зависит от причины,
вызвавшей механическую желтуху. В
основном применяются различные варианты
внутреннего дренирования желчных
путей.
Холангит.
Возникает
в результате нарушения оттока и
инфицирования желчи. Основной микроорганизм
— E.
coli.
Ведущей причиной холангита является
холедоходитиаз. В клинике часто
встречается триада Шарко– лихорадка,
желтуха и боли в правом верхнем квадранте
живота. Часто пальпируется увеличенная
болезненная печень. Известна также
пентада Рейнольдса: боли, лихорадка,
желтуха, спутанность сознания, артериальная
гипотензия.
По
характеру воспаления выделяют серозный,
фибринозный, гнойный холангит. При
гнойном
холангите выделяют 3 формы в зависимости
от особенностей его клинического
течения: острую, острую рецидивирующую
и хроническую. В последнее время определен
септический (токсический) холангит.
Последний диагностируется при температуре
тела 380 С
и выше, потрясающем ознобе и лейкоцитозе
более 12х10ˆ9 / л. Наиболее частыми
осложнениями острого холангита являются
развитие множественных холангиогенных
абсцессов печени и острой почечной
недостаточности.
Лечебная тактика:
При наличии
перитонита показана экстренная операция.При отсутствии
перитонита показано консервативное
лечение не более 24-48 часов.При
неэффективности консервативного
лечения показана срочная декомпрессия
желчных путей, по возможности
малоинвазивными методами.В случае сочетания
холангита с острым холециститом при
определении тактики ведения за основу
берут течение холецистита.При эффективности
консервативных мероприятий показана
плановая операция в холодном периоде.
Цель операции –
устранение обструкции. Всякое сомнение
в проходимости служит показанием к
наложению билиодигестивного анастомоза.
При гнойном
холангите используется только наружное
дренирование.
Билиодигестивные
свищи.
В результате
перихолецистита и пролежня камня может
произойти соустье желчного пузыря с
находящимся в анатомической близости
полым органом, чаще всего с двенадцатиперстной
кишкой.
Выделяют следующие
виды внутренних желчных свищей:
—
холецистодуоденальный
—
холецистогастральный
—
холецистоободочный
—
холецистоеюнальный
— холецистохоледохеальный
(синдром Мириззи).
При первых трех
видах свищей клинические проявления
обычно минимальны. Патогномоничным
признаком билиодигестивных свищей
является аэробилия (газ в желчных путях),
определяемая при обзорной рентгенографии.
Синдром Мириззи обычно проявляется
ремиттирующей желтухой.
Желчнокаменная
кишечная непроходимость.
Развивается при
билиодигестивных свищах, чаще (в 80-82%)
при холецистодуоденальном. Размер
конкремента должен быть более 2х см.
Обструкция чаще всего бывает в узких
местах — терминальном отделе подвздошной
кишки и сигмовидной кишке. Встречается
редко, как правило в пожилом возрасте.
Характерный признак на обзорной
рентгенографии: признаки тонкокишечной
непроходимости в сочетании с аэробилией.
Лечение:
холецистэктомия, устранение непроходимости,
ушивание желчного свища. При тяжелом
состоянии лишь устраняют непроходимость,
а ушивание желчного свища выполняют
вторым этапом после стабилизации
состояния.
Склерозированный
(сморщенный) желчный пузырь.
Является результатом
частых приступов острого деструктивного
холецистита. Желчный пузырь уменьшается
в размерах, деформируется, стенка его
резко утолщается, уплотняется. Лечение:
холецистэктомия. Технически операция
на фоне склерозированного пузыря очень
сложна.
Рак
желчного пузыря
выявляется в 1% холецистэктомий. У женщин
встречается в три раза чаще. В 80%
представлен аденокарциномой. Характерен
местный инвазивный рост в ткань печени.
Метастазирует лимфогенно в панкреатические,
дуоденальные и печеночные лимфатические
узлы. Клиника неспецифична, диагноз
редко устанавливается до операции. У
половины больных на момент установления
диагноза опухоль уже неоперабельна.
Лечение хирургическое. Прогноз плохой.
Пятилетняя выживаемость меньше 10%.
ПРИЛОЖЕНИЕ
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #