Тест на дискинезию желчного пузыря

О дискинезии желчевыводящих путей, её разновидностях, клинических проявлениях и лечении можете прочитать в статье раздела «Болезни». Здесь расскажу, как проводится диагностика желчевыводящих путей, какие обследования надо пройти, чтобы получить объективную картину заболевания и выработать адекватную схему лечения. Диагностика дискинезии включает следующие этапы:
1. Объективное обследование больного
При обследовании выявляется клинический симптомокомплекс: пол, телосложение, избыточная масса тела, кожные покровы, выявление болевых точек.
2. Лабораторные исследования
Проводятся для исключения воспалительных изменений, паразитарных болезней (лямблиоза, описторхоза), вирусных поражений печени, в том числе, в анамнезе:
- анализ крови,
- биохимия крови.
3. Специфические исследования
Выявляют заболевания желчевыводящих путей:
- дуоденальное зондирование, в том числе хроматическое многофракционное,
- бактериологическое исследование желчи,
- рентгенологическое исследование холецистография,
- внутривенная холангиография (в настоящее время проводятся реже).
4. УЗИ
Основным методом исследования желчевыводящей системы является ультрасонография (УЗИ).
5. Исследования сфинктера Одди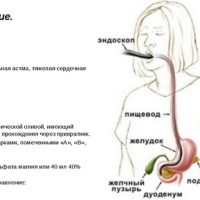
Для оценки дисфункции сфинктера Одди и в сложных клинических случаях, кроме ультразвукового исследования (определение расширенного желчного протока натощак и после пробного завтрака), проводят еще следующие:
- холесцинтиграфию,
- магнитнорезонансную холангиопанкреатографию с констрастированием,
- эндоскопическую ретроградную холянгипанкреатографию (ЭРХПГ).
6. Гепатобилисцинциграфия
Гепатобилисцинциграфия — высокоинормативный метод диагностики функционального состояния желчевыводящих путей, основанный на избирательном поглощении из крови клетками печени (гепатоцитами) и выделении (экскреции) в составе желчи меченных 99мТс радиопрепаратов.
Ценность этого метода заключается в возможности непрерывного длительного наблюдения за процессами перераспределения радиоактивного препарата в гепатобилиарной системе в физиологических условиях. Это позволяет оценить функциональное состояние клеток печени, количественно оценить эвакуаторную функцию желчного пузыря, а также выявить нарушения в оттоке желчи, связанные как с механическим препятствием в желчевыводящей системе, так и со спазмом сфинктера Одди.
Это исследование проводится только в учреждениях, где имеется лаборатория радиоактивной диагностики.
Диагностика желчевыводящих путей методом УЗИ
Ультразвуковое исследование в настоящее время является самым распространенным методом исследование внутренних органов и тканей. Преимуществом этого метода является его безопасность, неинвазивность и сравнительно небольшая стоимость.
В процессе исследования происходит взаимодействие трех составляющих, которые определяют качество исследования: врач — аппаратура — больной.
Подготовка к УЗИ
В настоящее время обычная подготовка пациента к исследованию сводится к обследованию натощак, однако это не всегда приводит к желаемому, а главное достоверному результату исследования. Основной причиной этого является наличие избыточного газообразования в кишечнике.
Поскольку причиной газообразования могут быть разные причины, то подготовка к ультразвуковому исследованию должна заключается в следующем — за 3 дня до исследования:
- исключить продукты, которые вызывают избыточное газообразование,
- принимать ферментные препараты (оптимально Юниэнзим по 1 таблетки 2 раза в день после еды или Фестал по 1 драже 3 раза в конце еды),
- принимать адсорбенты, которые поглощают газы – активированный уголь 5-10 таблеток на ночь и Эспумизан после еды.
Такая подготовка абсолютно необходима при обследовании органов брюшной полости печень, желчевыводящих путей, поджелудочной железы.
Описание результатов УЗИ
При УЗИ желчевыводящих путей и желчного пузыря описывается форма желчного пузыря, имеющиеся деформации, спаечный процесс вокруг пузыря, толщина стенки, наличие желчи и ее качество.
Исследование сократительной функции желчного пузыря
Общепризнанным стандартом исследования моторно-эвакуаторной функции желчного пузыря считается определение фракции выброса желчи, стимулированной гормоном холецистокинин.
Наиболее доступным тестом является введение сорбита или пищевых стимуляторов (пробных завтраков).
Подготовка к исследованию сократительной функции желчного пузыря
В качестве стандартного желчегонного завтрака можно использовать следующие продукты:
- сорбит, который по интенсивности желчегонного действия при введении внутрь приближается к гормону холецистокинину, сорбит для исследования используется в количестве 25 г, растворяется в 50-100 мл кипяченой воды,
- 2 желтка сырых яиц,
- сметана 15% 100 г или сливки 10% 200 мл.
Описание процедуры исследования сократительной ф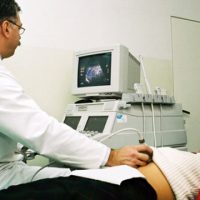 ункции желчного пузыря
ункции желчного пузыря
Пациент приходит на ультразвуковое исследование после подготовки строго натощак, врач описывает и измеряет объем желчного пузыря, далее пациент принимает пробный завтрак и затем через 15-30 минут врач замеряет вновь изменившийся объем желчного пузыря, то есть измеряется фракция выброса желчи из желчного пузыря через 30 минут после приема стандартного завтрака.
Сократительная функция оценивается как сниженная при значении менее 50-70% фракции выброса и повышенной – при значении более 70%.
Текст из документа «DISKINEZ»
реферат
На тему:
Дискинезия желчевыводящих путей
Выполнила врач-интерн
Останкова А. Ю.
Семипалатинск
Дискинезия желчевыводящих путей (ДЖВП) — это нарушение функции (моторики) желчного пузыря и (или) протоков.
Классификация
Форма | Тип | Фаза |
Первичная Вторичная | Гипертонический (гиперкинетический) Гипотонический (гипокинетический | Обострение Ремиссия Излечение |
Первичная дискинезия возникает вследствие нарушения корковых механизмов регуляции; вторичная — по принципу висцеро-висцеральных рефлексов, в основном при патологии пилородуоденальной зоны. В зависимости от тонуса сфинктерного аппарата и кинетики желчного пузыря выделяют гипер- и гипотонический, гипер- и гипокинетический типы.
ДЖВП — наиболее частая патология гепатобилиарной системы у детей дошкольно-школьного возраста. В структуре холепатий она составляет более 8 %, встречается либо в сочетании с другими заболеваниями желудочно-кишечного тракта, либо без таковых. Девочки болеют в 3-4 раза чаще, чем мальчики.
Этиология и патогенез. Основные факторы риска и причины развития ДЖВП: нарушения функции центральной и вегетативной нервной системы (неврозы, вегетососудистая дистония, диэнцефальные расстройства); стрессовые ситуации в семье, школе. Эти два фактора являются доминирующими в возникновении первичной ДЖВП; заболевания ЖКТ (патология дуоденально-гастральной системы, паразитозы, перенесенный вирусный гепатит); хронические очаги инфекции, частые ОРВИ; пороки и аномалии развития желчевыводящей системы; алиментарный фактор (дефекты питания, насильственное кормление, переедание).
В патогенезе ДЖВП большое значение имеет диссинергизм моторики желчного пузыря и его сфинктеров (Одди, Люткенса), а также изменение гомеостаза интестинальных гормонов. Эти нарушения возникают при ослаблении общих адаптационных механизмов регуляции, вследствие чего формируется психовегетативный синдром на фоне наследственной или приобретенной неполноценности билиарной системы.
Дисфункция моторики желчного пузыря и протоков приводит к развитию холестаза, сущность которого сводится к расстройствам печеночно-кишечной циркуляции желчи и ее компонентов, изменению физико-химических и бактериостатических свойств желчи, что обусловливает болевой, диспептический синдромы и развитие осложнения в виде холецистита или желчнокаменной болезни.
Возрастной аспект. Первые признаки болезни проявляются в дошкольно-школьном возрасте, пик заболеваемости приходится на 7-9 лет.
Семейный аспект. Больные с ДЖВП чаще встречаются в семьях, где имеются конфликтные ситуации, приводящие к развитию невроза у детей. Значение наследственных факторов в возникновении ДЖВП прямо не доказано, но нужно иметь в виду, что организм ребенка может иметь наследственную предрасположенность к слабости адаптационных механизмов, проявляющуюся частыми простудными заболеваниями, аллергическими реакциями, неврологическими нарушениями.
Диагностические критерии
Опорные признаки:
1) боли в правом подреберье и (или) около пупка, кратковременные, приступообразные, иногда иррадиирующие в правое плечо (при гипертоническом типе) или постоянные, ноющие (при гипотоническом типе);
2) диспептические явления: снижение аппетита, отрыжка, тошнота, горечь во рту, вздутие живота и периодические расстройства стула (при гипертоническом типе) или запоры (при гипотоническом);
3) положительные пузырные симптомы, появление или усиление боли при:
пальпации в области проекции желчного пузыря (симптом Кера);
перкуссии в области проекции желчного пузыря (симптом Лекэне);
пальпации в области желчного пузыря при вдохе и втянутом животе, когда больной внезапно прерывает вдох (симптом Мерфи);
поколачивании по реберной дуге справа (симптом Грекова-Ортнера);
пальпации и перкуссии в эпигастральной области, особенно на высоте вдоха;
пальпации в холедохо-панкреатической зоне Шоффара, расположенной справа и несколько вверх от пупка.
Факультативные признаки:
1) изменение функций центральной и вегетативной нервной системы (головная боль, утомляемость, раздражительность, патологический дермографизм, дистальный гипергидроз);
2) изменение функции сердечно-сосудистой системы в виде:
тахи- или брадикардии;
экстрасистолии;
приглушенности тонов сердца;
систолического шума функционального характера;
пароксизмальной тахикардии со склонностью к повышению АД (при гипертоническом типе ДЖВП);
синдрома слабости синусового узла и снижения АД (при гипотоническом типе ДЖВП).
Лабораторные и инструментальные методы исследования
Основные методы:
общие анализы крови и мочи (норма);
УЗИ желчевыводящих путей;
фракционное дуоденальное зондирование (при отсутствии аппарата УЗИ), где выделяют 5 фаз, каждая из которых имеет определенную продолжительность во времени.
1-я фаза — продолжительность выделения желчи из двенадцатиперстной кишки, состоящей из дуоденального сока, желчи из общего желчного протока и примеси панкреатического сока. Длительность фазы — 10-20 мин.
2-я фаза — время закрытия сфинктера Одди после введения в двенадцатиперстную кишку сернокислой магнезии или других желчегонных средств (4-8 мин). Если сфинктер Одди зияет, то желчь истекает сразу в двенадцатиперстную кишку, при спазме желчь отсутствует более 8 мин (гипертонус сфинктера Одди).
3-я фаза — время появления светлой желчи из общего желчного протока до появления пузырной желчи (3-6 мин). При гипотонии желчных путей время удлиняется.
4-я фаза — выделение пузырной желчи темного цвета (20-30 мин). При гипотонии желчного пузыря этот период удлиняется более 30 мин.
5-я фаза — выделение желчи (светлого цвета) из печеночных протоков. Время не указывается, так как желчь выделяется постоянно в течение суток;
химический, физический, бактериологический анализы желчи (нет признаков воспаления).
Дополнительные методы: определение в крови уровня билирубина, ферментов (аланинаминотрансферазы, лактатдегидрогеназы), тепловизионный метод.
Этапы обследования
В кабинете семейного врача: сбор и анализ анамнестических данных, при этом следует обратить особое внимание на социально-психологический климат в семье; объективный осмотр ребенка по органам и системам.
В поликлинике: общие анализы крови и мочи; УЗИ желчевыводящих путей; дуоденальное зондирование; химический, физический и бактериологический анализ желчи; биохимический анализ крови (белок и его фракции, СРБ, сиаловая кислота, билирубин, АлАТ,АсАТ, ЛДГ).
Течение, осложнения, прогноз
Варианты клинического течения
Многообразие клинических проявлений ДЖВП обусловливается сочетанными расстройствами со стороны желудка, двенадцатиперстной кишки и других отделов кишечника. Приступообразная кратковременная боль в правом подреберье характерна для гипертонической формы, и связана она с отрицательными эмоциями. В промежутках между приступами болей дети жалоб не предъявляют. Обилие диспептических симптомов (тошнота, горечь во рту, снижение аппетита), ноющая постоянная боль в правом подреберье характерна для гипотонической дискинезии, которая встречается значительно чаще, чем гипертоническая.
Течение болезни характеризуется волнообразностью – периодами обострения и ремиссии.
Тяжесть состояния определяется выраженностью болевого, диспептического синдромов, а также характером сочетанного поражения других отделов желудочно-кишечного тракта.
Длительность болезни. Острый период при адекватном лечении продолжается 3-4 дня, по истечении которых болевой и диспептический синдромы исчезают. Длительность самой болезни составляет в среднем 2-3 года.
Осложнения: холецистит, желчнокаменная болезнь, гастродуоденит.
Прогноз благоприятный.
Дифференциальный диагноз
Проводится с:
холециститом (о ДЖВП свидетельствует наличие общеневротических реакций, отсутствие симптомов интоксикации, температурной реакции, признаков воспаления по данным анализа желчи и крови);
желчнокаменной болезнью (заключение основывается на данных клиники, эхоскопии, а при отсутствии УЗИ — на данных рентгенологического исследования);
гастродуоденитом (решающее значение имеют результаты гастрофиброскопии).
Формулировка диагноза
Вторичная ДЖВП. Гипертонический (гипотонический) тип, фаза обострения.
Первичная ДЖВП. Гипокинетический тип со слабостью сфинктера Одди, фаза ремиссии.
Лечебная тактика
Больные лечатся на дому.
1. При гипотоническом типе ДЖВП назначаются:
полноценное частое (5-6 раз в день) питание; в остром периоде болезни исключают из диеты тугоплавкие жиры, продукты, богатые холестерином, пряности, жирное мясо, сдобное тесто, консервы; не допускается жаренье пищи (диета № 5 по Певзнеру); вместе с тем больные должны получать достаточное количество желчегонных продуктов (сливки, яйца, сливочное и особенно растительное масло, фрукты, ягоды, овощи);
желчегонные средства: холосас — по 1 чайной ложке 3 раза в день, аллохол — по 1 таблетке 3 раза в день, холензим — по 0,5-1 таблетке 3 раза в день, оксифенамид — по 0,25 таблетки 3 раза в день перед едой; особенно показан при запорах желчегонный чай (цветков бессмертника 4 части, листьев трилистника 3 части, плодов кориандра 2 части, листьев мяты 2 части: одну столовую ложку смеси заваривают в 500 мл кипятка, настаивают 20 мин, процеживают, дают по 100 мл 2-3 раза в день за 30 мин до еды);
средства тонизирующего действия: экстракт алоэ (до 5 лет – по 5-10 капель, в старшем возрасте — по 1/2 чайной ложки 3 раза в день), апилак — по 0,005-0,01 г 3 раза в день под язык, настойка лимонника — по 10-15 капель 1-3 раза в день до еды, женьшень — 10-15 капель 3 раза в день до еды, экстракт элеутерококка — по 10-20 капель 2-3 раза в день до еды, пантокрин — 0,05-0,075 г 2 раза в день, витамин В1 — внутрь по 10-15 мг 3 раза в день, в/м 2,5% раствор по 0,5-1 мл 1 раз в сутки, В6 — внутрь 5-10 мг 2-3 раза в день, в/м 0,5- 1 мл 1 раз в сутки;
минеральная вода высокой минерализация (Минск 4, Ессентуки 17, Арзни) комнатной температуры;
физиопроцедуры: гальванизация, дарсонвализация, диадинамические токи на область желчного пузыря;
лечебная физкультура, тонизирующая брюшную стенку.
2. При гипертоническом типе ДЖВП назначаются:
спазмолитики: но-шпа — 1/2-1 таблетка 3 раза в день, папаверин – 0,01-0,015 г 3 раза в день, платифиллин – 0,0025-0,005 г 3 раза в день, эуфиллин – 0,05-0,1 г 3 раза в день, тифен – 0,01-0,02 г 2 раза в день, галидор – 0,05-0,1 г 2 раза в день;
седативные препараты: бромистый натрий — 2 % раствор по 1 десертной ложке 3 раза в день, настой валерианы — по 10-15 капель 3 раза в день;
физиопроцедуры: озокерит, парафин, диатермия, электрофорез новокаина, сульфата магния;
рефлексотерапия;
щадящая ЛФК (не в остром периоде).
Критерии правильности лечения: исчезновение болевого, диспептического, неврологического синдромов; нормальное функционирование желчного пузыря и протоков при повторной эхоскопии или дуоденальном зондировании.
Показания к госпитализации: неясность диагноза; невозможность обеспечения родителями всего комплекса предполагаемых обследований и лечения из-за социально-бытовых условий, низкой культуры семьи; тяжелое состояние больного; характер первичного заболевания, на фоне которого возникла ДЖВП; безуспешное лечение на дому в первые 3 дня.
Лечебные мероприятия на госпитальном этапе:
создание ребенку охранительного режима;
обеспечение строгой диеты с учетом характера течения процесса;
регулярные физиотерапевтические мероприятия;
при необходимости — пересмотр диагноза.
Реабилитация детей в период ремиссии заключается в проведении:
диспансерного наблюдения в течение 3 лет после перенесенного заболевания;
санации хронических очагов инфекции;
противорецидивного лечения после стабилизации патологического процесса: в течение 2 мес по 10 дней ежемесячно принимаются желчегонные препараты или 2 раза в неделю проводятся тюбажи (слепое зондирование); для этого ребенку дают (лучше утром) 15 мл 33 % раствора сернокислой магнезии, подогретой до 40-50°С, или 2 яичных желтка с 1 столовой ложкой сахара (можно стакан теплой минеральной воды), после чего ребенка укладывают на 1 ч на правый бок с теплой грелкой; по истечении указанного времени ребенок должен сделать 10 глубоких вдохов;
витаминотерапии (В1, В2, В6) в осенний и весенний периоды в течение 2-3 нед;
физиотерапии в весенний период года, курс — 10 процедур, выбор вида физиотерапии зависит от типа дискинезии (см. выше);
лечебной физкультуры; при исчезновении болевых, диспептических синдромов — занятия физкультурой в школе в основной группе.
Советы родителям по уходу за ребенком
Родители должны овладеть комплексом упражнений лечебной физкультуры у инструктора в поликлинике, обеспечить диетическое питание — более частые (5-6 раз) приемы пищи с ограничением животных тугоплавких жиров (сало, бараний жир и т.д.), а также следить за соблюдением гигиенических мероприятий с обязательным полосканием полости рта после еды.
Профилактика
Первичная профилактика:
правильная организация питания;
устранение моментов, могущих вызывать у ребенка невроз;
своевременное выявление и лечение лямблиоза, глистной инвазии, заболеваний ЖКТ;
санация хронических очагов инфекции.
Вторичная профилактика — см. Реабилитация.
9
Боль в животе является неспецифическим симптомом, указывающим на заболевания разных органов и систем. Это может быть патология желудочно-кишечного тракта, иррадиация боли из другой области, нервное или даже психическое расстройство. Зачастую дискомфорт в абдоминальной области сохраняется в течение нескольких месяцев и осложняется дополнительными симптомами, вроде вздутия живота и нарушения пищеварения. В этом случае рекомендуется записаться на прием к гастроэнтерологу и пройти тщательную диагностику, поскольку болезни органов брюшной полости могут вызывать тяжелые осложнения.
Врачам известно, что затяжной абдоминальный дискомфорт часто указывает на патологии печени, желчного пузыря и желчевыводящих путей. Клиническая картина может осложняться пожелтением кожных покровов, диспепсией и другими признаками. Подобные симптомы характерны для дискинезии желчного пузыря и протоков органа, однако во время обследования специалистам также потребуется исключить более тяжелые заболевания, вроде цирроза печени или роста злокачественной опухоли. Длительная задержка желчи в организме может привести к интоксикации головного мозга, поэтому при появлении первых признаков недуга необходимо пройти все необходимые обследования.
Подробнее о болезни
Дискинезия желчного пузыря представляет собой нарушение моторики органа, замедляющее выведение желчи в желудочно-кишечный тракт. Патология может одновременно поражать желчный пузырь, сфинктер Одди и желчные протоки. К наиболее распространенным признакам болезни врачи относят болевые ощущения в правой подреберной области, вздутие живота, изменение цвета кала и мочи. По мере накопления токсинов в организме возможно развитие тяжелых состояний, вроде печеночной энцефалопатии. Дискинезия желчного пузыря чаще всего имеет хроническую форму, при которой нарушение оттока желчи продолжается в течение нескольких месяцев и даже лет.
В зависимости от типа патологии возможно усиленное или, наоборот, ослабленное сокращение мышечных стенок желчного пузыря. Заболевание часто сочетается с инфекционным поражением или воспалением желчевыводящих путей. Поскольку полная обструкция протоков не характерна для дискинезии, определенное количество желчи продолжает проникать в желудочно-кишечный тракт, поэтому симптоматика развивается постепенно. Помимо диспепсии у пациентов может возникать астеновегетативный синдром, проявляющийся повышенной утомляемостью, снижением концентрации внимания, нарушением памяти и другими психоневрологическими симптомами.
Дискинезия желчного пузыря в большинстве случаев диагностируется у детей дошкольного возраста, причем у мальчиков чаще возникает подобное расстройство. У взрослых пациентов симптомы диспепсии и затяжной абдоминальной боли указывают на дискинезию примерно в 20% случаев. Согласно эпидемиологическим данным, такая болезнь чаще обнаруживается у мужчин и женщин с астеническим телосложением.
Работа органа
Желчный пузырь является анатомической частью печени, расположенной в правой подреберной области. Основной функцией этого органа является выведение желчи, образованной печеночными клетками, в желудочно-кишечный тракт. Эта важная секреторная деятельность, обеспечивающая пищеварительные процессы в тонком кишечнике. Кроме того, эвакуация желчи способствует удалению из организма вредных продуктов метаболизма. Заболевания, затрудняющие проходимость желчных протоков, в первую очередь влияют на состояние органов пищеварения и нервной системы.
Сам по себе желчный пузырь представляет собой мешкообразный орган, депонирующий желчь. В этой анатомической структуре происходит постепенное накопление и сгущение печеночного секрета. В норме из желчного пузыря выводится более концентрированная желчь, однако при избыточном всасывании воды возможно формирование камней из компонентов секрета. Сокращение стенок органа способствует постепенному выведению жидкости в пузырный проток, общий желчный проток и двенадцатиперстную кишку. Эвакуация жидкости в кишечник контролируется с помощью гладкомышечного сфинктера Одди, открывающегося во время пищеварительных процессов. Также работа самого желчного пузыря регулируется гормонами.
Все физиологические процессы взаимосвязаны, поэтому нарушение выведения желчи одновременно влияет на общий обмен веществ, функции печени, пищеварение и нервную систему. В первую очередь недостаток печеночного секрета сказывается на переваривании питательных веществ: жир подвергается неполной обработке и выводится из организма, в результате чего многие полезные вещества не усваиваются клетками. Продукты распада гемоглобина, содержащиеся в желчи, попадают обратно в кровоток и откладываются в тканях, что приводит к изменению цвета кожных покровов и нарушению функций головного мозга.
Причины возникновения
Регуляция мышечной оболочки желчного пузыря осуществляется нервной системой и гуморальными факторами. В первую очередь это симпатическая и парасимпатическая системы и гормон холецистокинин, стимулирующий заброс желчи в двенадцатиперстную кишку во время пищеварения. Соответственно, нарушение активности мышц органа может возникать при расстройстве любого звена регуляции желчного пузыря. Чаще всего дискинезия является вторичным заболеванием.
Основные причины:
- Патологии тонкого кишечника. Повреждение клеток двенадцатиперстной кишки, выделяющих холецистокинин, может привести к расстройству моторики желчного пузыря. Такое состояние наблюдается при целиакии, язвенной болезни, амилоидозе и склеродермии.
- Холецистит – воспаление желчного пузыря, возникающее на фоне неправильного питания, алкоголизма, стрессов и других патологических состояний. Болезнь может влиять на моторику органа.
- Воспаление желчевыводящих протоков (холангит). Заболевание часто сочетается с воспалением тонкого кишечника и панкреатитом.
- Образование камней в желчном пузыре и его протоках. Такая патология может быть непосредственной причиной нарушения эвакуации желчи.
- Гормональный дисбаланс, возникающий на фоне беременности и использования заместительной терапии.
Врачи не всегда могут выявить точную причину патологии. Расстройство моторики желчного пузыря может быть врожденной аномалией или случайным недугом, возникшим из-за влияния внешних факторов. Далеко не всегда у пациентов диагностируются сопутствующие заболевания пищеварительной системы.
Факторы риска

Дискинезия желчного пузыря является полиэтиологическим состоянием, поэтому врачам необходимо учитывать все возможные формы предрасположенности к недугу. Считается, что расстройство функций желчного пузыря может быть связано с образом жизни пациента, наследственностью и особенностями питания.
Ключевые факторы риска
- Функциональные заболевания желчного пузыря и его протоков в семейном анамнезе. Наследственные факторы зачастую связаны с анатомическими аномалиями.
- Инфекционные процессы в печени и желчных протоках. В первую очередь это гепатит A и B.
- Хирургическое лечение органов брюшной полости, абдоминальная травма.
- Астеническое телосложение и психоневрологические расстройства, сопровождающиеся тревогой и апатией.
- Неправильное питание: избыток жирной пищи в рационе, перекусы перед сном, недостаточное потребление жидкости.
- Хронический стресс и бессонница.
- Недостаточная физическая активность.
- Сахарный диабет.
Многие факторы риска могут быть устранены с помощью лечебной диеты и своевременного лечения первичных заболеваний желудочно-кишечного тракта.
Патогенез
В норме эвакуация желчи является скоординированным процессом: последовательное сокращение гладких мышц тела и шейки пузыря приводит к забросу жидкости в желчные протоки. После того как холецистокинин стимулирует расслабление сфинктера Одди, секрет попадает в тонкую кишку и участвует в пищеварении. Нервная система обеспечивает активацию или торможение функций желчного пузыря в зависимости от внешних факторов. Специалистам редко удается определить, какое звено регуляции изменилось при возникновении патологии.
Дискинезия желчного пузыря в первую очередь проявляется неравномерным сокращением разных отделов органа. Так, возможно сочетание быстрого сокращения шейки пузыря с ослабленной деятельностью мышц тела органа. В результате желчь полностью не выводится, а стенки пузыря растягиваются, после чего возникает абдоминальная боль. Дополнительные симптомы зачастую обусловлены другими вегетативными расстройствами, влияющими на болевой порог. Длительная задержка вывода желчи осложняется образованием конкрементов и полной закупоркой протоков.
Классификация
Гастроэнтерологи классифицируют дискинезию желчного пузыря по клиническим проявлениям болезни, этиологии и характеру нарушения моторики. Все эти признаки помогают подобрать оптимальную терапию недуга.
Основные типы дискинезии
- Гипертоническое расстройство моторики, проявляющееся быстрыми нескоординированными сокращениями стенок желчного пузыря. В большинстве случаев такая форма дискинезии диагностируется у детей и молодых пациентов. Главным симптомом является острая приступообразная боль, продолжающаяся в течение нескольких минут.
- Гипотоническое расстройство моторики, при котором мышцы желчного пузыря сокращаются слишком редко или недостаточно сильно. Гипомоторная дискинезия обычно обнаруживается у пожилых пациентов. Болевые ощущения менее острые и продолжительные.
Другая классификация включает вторичные и первичные формы расстройства. Дискинезия может возникать самостоятельно при нарушении иннервации, анатомическом дефекте или гормональном дисбалансе, однако чаще диагностируется вторичная форма заболевания, формирующаяся на фоне патологий других органов.
Симптомы и признаки
Клиническая картина болезни зависит от типа нарушения моторики желчного пузыря, возраста пациента и сопутствующих патологических состояний. Болевой синдром может продолжаться в течение нескольких минут или сохраняться на протяжении суток. В целом характер боли является важным диагностическим маркером.
Другие признаки:
- тошнота и рвота;
- ухудшение аппетита;
- вздутие живота;
- жидкий стул или запоры;
- горечь во рту;
- пожелтение слизистых оболочек и кожных покровов;
- бессонница;
- слабость и усталость;
- головокружение;
- эмоциональная лабильность.
Почти все симптомы дискинезии желчного пузыря являются неспецифическими, поэтому точная диагностика осуществляется только с помощью специальных обследований.
Диагностика
Для проведения обследования пациенту необходимо обратиться к гастроэнтерологу. Во время приема врач расспросит больного о жалобах, соберет анамнестические данные и проведет физикальное обследование. Внешний осмотр позволяет специалисту обнаружить желтуху, вздутие живота и болезненность в правом подреберье, однако не всегда эти патологические признаки представлены. Окончательный диагноз определяется после проведения инструментальных и лабораторных исследований.
Необходимые диагностические манипуляции
- Лабораторные исследования. В первую очередь производится анализ крови для оценки количества лейкоцитов, определения печеночных функций и исключения инфекционных заболеваний. Также рекомендуется проводить тест на хеликобактер.
- Ультразвуковая визуализация желчного пузыря. Это исследование не всегда позволяет обнаружить дискинезию, однако в ряде случаев врачи выявляют увеличение объема органа и другие аномалии. Также возможно проведение визуализации после приема пищи и желчегонных средств: у пациентов, страдающих от дискинезии, объем желчного пузыря уменьшается только на 35-40%.
- Радионуклидная диагностика. Введение специального химического маркера в организм пациента дает специалисту возможность оценить функции печени и желчного пузыря.
- Ретроградная холангиопанкреатография – визуальное исследование желчных протоков и слизистой оболочки желудочно-кишечного тракта.
- Компьютерная или магнитно-резонансная томография органов брюшной полости. Получение объемных изображений этих анатомических структур позволяет врачу более точно определить причину заболевания.
Гастроэнтеролог может назначить ограниченное количество тестов для постановки диагноза после запроса истории болезней и изучения симптоматики.
Терапевтическое лечение
Если нарушение моторики желчного пузыря не осложнено тяжелыми структурными патологиями, врачи назначают только медикаментозную терапию. Основной задачей является нормализация работы желчного пузыря и облегчение эвакуации желчи в двенадцатиперстную кишку. Перед назначением конкретных лекарственных средств необходимо определить тип заболевания.
Возможные назначения:
- Миотропные спазмолитики, расслабляющие гладкую мускулатуру желчного пузыря. Эти препараты необходимы при гипертонической форме расстройства.
- Желчегонные средства – вещества, стимулирующие функции печени и желчного пузыря. Если у пациента слишком активные мышечные сокращения, необходимы холеспазмолитики, замедляющие моторику органа и устраняющие спастические явления.
- Холекинетики и прокинетики при ослабленной моторике желчного пузыря. Эти препараты одновременно улучшают сокращение органа и облегчают выделение желчи в кишечник.
- Дополнительные медикаменты: противовоспалительные средства и антидепрессанты для устранения осложнений недуга.
Помимо медикаментозной терапии, пациентам обязательно назначают лечебную диету. Рекомендуемый рацион зависит от формы расстройства моторики, но чаще всего больным запрещают употреблять слишком жирную пищу и алкогольные напитки.
Хирургическое лечение
Показанием для оперативного вмешательства может быть осложненная дискинезия, которую невозможно устранить медикаментозной терапией. Также операция назначается при сильной боли и тяжелом нарушении пищеварения. Перед хирургическим лечением важно исключить другие патологии желчного пузыря, вроде желчнокаменной болезни или роста злокачественной опухоли. Согласно современным исследованиям, радикальное лечение эффективнее облегчает симптоматику расстройства.
В зависимости от показаний и состояния пациента врач может провести открытую или лапароскопическую холецистэктомию. Операция предполагает удаление желчного пузыря. После вмешательства функции пищеварительной системы нормализуются, однако возможно развитие некоторых осложнений, вроде дислипопротеинемии или дисфункции сфинктера Одди.
Прогноз и осложнения
Прогностические данные зависят от формы патологии, сопутствующих заболеваний и возраста пациента. Если дискинезия желчного пузыря не осложнена другими расстройствами, прогноз бла


