Субсерозное удаление желчного пузыря
Удаление жёлчного пузыря было впервые произведено в 1882 г. немецким хирургом Лан-генбухом.
Показания.Операцию выполняют при камнях или воспалении жёлчного пузыря. К наиболее частым показаниям для холецистэкто -мии относят желчнокаменную болезнь (холелитиаз), которая в большинстве случаев сопровождается хроническим холецисти-
Рис. 12-262. Холецистостомия.а — вид спереди, б — вид сбоку. (Из: Оперативная хирургия / Под ред. И. Литтманна-Будапешт, 1981.)
том, доброкачественные и злокачественные опухоли.
Существует два основных способа удаления жёлчного пузыря:
• удаление жёлчного пузыря от шейки;
• удаление жёлчного пузыря от дна.
Первый из них труднее, чем второй. При обоих методах важнейшие моменты опера-ции — выделение и перевязка пузырной арте-рии и пузырного протокав области печёночно-дуоденальной связки (lig. hepatoduodenale). Этот момент связан с опасностью повреждения печёночной артерии или её ветвей, a также воротной вены.
УДАЛЕНИЕ ЖЁЛЧНОГО ПУЗЫРЯ
от шейки
Операция считается более выгодной потому, что хирург с самого начала приступает к наиболее ответственному этапу операции — выделению пузырного протока и пузырной артерии, а также к обследованию обшего жёлч-ного протока на предмет выявления возможной закупорки камнями. Кроме того, выделе-ние жёлчного пузыря от шейки обеспечивает ревизию печёночных протоков и пузырной артерии почти в сухой ране (выделение пузы-ря от дна сопровождается кровотечением из паренхимы печени в ложе пузыря).
Техника. Под спину больного на уровне XI—XII грудных позвонков или, если смотреть спереди, приблизительно на высоте мечевид-ного отростка подкладывают твёрдый валик ди-аметром 50 см и длиной около 65 см. При этом позвоночник изгибается кпереди, а нижняя часть грудной клетки и оба подреберья припод-
нимаются на 20—25 см. В результате к передней брюшной стенке значительно приближаются все
органы, лежащие в верхнем этаже брюшной полости: печень приподнимается кверху, тогда
как двенадцатиперстная кишка с привратником, поперечная ободочная кишка и петли тонких кишок опускаются книзу (рис. 12-263).
В качестве доступов к жёлчному пузырю и жёлчным протокам рекомендуют разрезы, груп-
пирующиеся у рёберной дуги: доступ Фёдоро-ва, Курвуазъе—Кохера, Шпренгеля, Прибрама (см.
«Оперативные доступы к печени»). Возможны правый параректальный доступ или верхняя срединная лапаротомия.
После лапаротомии производят ревизию и пальпацию жёлчного пузыря, по нему идут далее вглубь до печёночно-дуоденальной связ-
ки, вводят палец в сальниковое отверстие и
ощупывают пузырный и общий жёлчный про-токи. Далее приступают к обнажению и пере-вязке внепечёночных жёлчных протоков —
общего жёлчного и пузырного.
Для того чтобы не повредить стенку общего жёлчного протока, лигатуру накладывают на расстоянии 0,5 см дистальнее от места слия-ния пузырного и общего печёночного прото-
ков (рис. 12-264), что имеет важное значение, так как:
• перевязка пузырного протока более прокси-мально может привести к сужению просвета общего жёлчного протока;
Рис. 12-263. Положение больного на валике (схема по Рио-Бранко). а — правильное, б — неправильное; 1 — брюшная стенка, 2 — жёлчный пузырь, 3 — двенадцатиперстная кишка, 4 — поперечная ободочная кишка, 5 — поджелудочная железа.
Рис. 12-264. Холецистэктомия от шейки.Перевязка пузырного протока. (Из: Оперативная хирургия / Под ред. И. Лит-тманна. — Будапешт, 1981.)
• оставление более длинной культи пузырного протока нежелательно, так как это может привести впоследствии к образованию ам-пулообразного расширения с камнеобразо-ванием, т.е. развитию постхолецистэктоми-ческого синдрома.
При наличии камня у слияния протоков или подозрении на наличие такового проводят прямой разрез над камнем и удаляют его (рис. 12-265). Протоки тщательно исследуют зондом.
Отступив на 0,5 см от первой лигатуры в сторону жёлчного пузыря, у места перехода протока в жёлчный пузырь его перевязывают
Рис. 12-265. Холецистэктомия от шейки.При наличии камня у места слияния протоков проводят разрез над камнем (а) и попадают зондом из этого места в печёночный проток, общий жёлчный проток и жёлчный пузырь (б). (Из: И. Лит-тманн. Брюшная хирургия. — Будапешт, 1970.)
еще раз и пересекают между двумя лигатура-ми. Затем в пределах треугольника Кало вы-деляют, перевязывают двумя шёлковыми ли-гатурами и пересекают непосредственно у стенки жёлчного пузыря пузырную артерию (рис. 12-266). После этого приступают к вы-делению жёлчного пузыря из его ложа (по воз-можности субсерозно). Если пузырь сильно раздут, его целесообразно предварительно опо-рожнить пункцией и закрыть место прокола кисетным швом. С помощью зажима шейку пузыря оттягивают от печени так, чтобы было видно место перехода висцеральной брюши-ны пузыря на печень. Над жёлчным пузырем брюшину рассекают по его окружности, от-ступив на 0,5 см от линии, по которой брю-шина переходит с печени на жёлчный пузырь (рис. 12-267, а). После этого отслаивают стен-ку пузыря от его ложа (рис. 12-267, б).
После удаления жёлчного пузыря произво-дят ревизию ложа на гемостаз. Выделенный пузырь удаляют, листки брюшины ушивают над ложем жёлчного пузыря непрерывным или уз-ловым кетгутовым швом, продолжив его вдоль разреза печёночно-дуоденальной связки (рис. 12-268). Считают целесообразным сшивать передний и задний листки брюшины печёночно-дуоденальной связки и культю жёлчного пузыря оставлять свободной, без се-розного покрова (рис. 12-269).
К месту культи пузырного протока подводят дренаж, который выводят через контрапертуру
Рис. 12-266.Холецистэктомия от шейки, а — перевязка пузырного протока и рассечение между двумя лигатурами, выде—ление пузырной артерии, б — перевязка и пересечение пузырной артерии. (Из: Оперативная хирургия / Под ред. И.Лит-тманна. — Будапешт, 1981.)
Рис.12-267. Холецистэктомия от шейки,а— рассечение висцеральной брюшины скальпелем по обе стороны от жёлчного пузыря, б — выделение жёлчного пузыря из его ложа. (Из: Оперативная хирургия / Под ред. И. Литтманна. — Будапешт, 1981.)
Рис. 12-268. Холецистэктомия от шейки,а — ложе жёлчно-
го пузыря закрывается брюшиной, б — швы накладывают так,
чтобы оба края брюшины вворачивались внутрь. (Из: Опера-
тивная хирургия / Под ред. И. Литтманна. — Будапешт, 1981.)
УДАЛЕНИЕ ЖЁЛЧНОГО ПУЗЫРЯ ОТ ДНА
Операцию производят значительно реже, чем удаление жёлчного пузыря от шейки, и выполняют преимущественно в случаях больших спаек в области шейки.
Преимущества. Хирург подходит к воротам пузыря, имея возможность надёжно идентифицировать его элементы.
Недостатки
• Невозможность произвести диагностические исследования жёлчных путей.
• Значительная кровоточивость, так как пузыр-
ную артерию перевязывают только после
выделения жёлчного пузыря.
Техника. После лапаротомии одним из предложенных доступов и выделения жёлчных путей сначала производят вылущивание жёлчного пузыря из его ложа. Скальпелем слева и справа параллельно продольной оси жёлчного пузыря надсекают брюшину по бокам от пузыря, отступив на 0,5 см от линии, по которой брюшина переходит с печени на жёлчный пузырь. В фундальной части соединяют обе линии разреза. После этого острым и тупым путём выделяют жёлчный пузырь из его ложа, при этом продвигаются со стороны фундальной части по направлению к пузырному протоку (рис. 12-270).
Таким образом, жёлчный пузырь остаётся связанным с элементами печёночно-дуоденаль-
Рис. 12-269. Холецистэктомия от шейки,а — погружение культи пузырного протока позади брюшины (неправильный приём), б — культя пузырного протока не перитонизируется. (Из: Оперативная хирургия / Под ред. И. Литтманна. — Будапешт, 1981.)
ной связки только пузырным протоком и пузырной артерией. Пузырную артерию перевязывают и пересекают вблизи от жёлчного пузыря, а пузырный проток — в 0,5 см от общего жёлчного протока. После этого его отсекают и удаляют жёлчный пузырь.
Дальнейший ход операции такой же, как при удалении пузыря от шейки.
СУБСЕРОЗНАЯ ХОЛЕЦИСТЭКТОМИЯ
Операцию в 1892 г. впервые описал Дуайен, а в 1906 г. ее произвел Витцелъ. Суть опера-
Рис. 12-270. Холецистэктомия от дна.Жёлчный пузырь из ложа выделяют со стороны дна по направлению к пузырно-му протоку. (Из: Оперативная хирургия / Под ред. И. Литтман-на. — Будапешт, 1981.)
ции заключается в том, что весь или почти весь пузырь выделяют из своего брюшинного по-крова, при этом на печёночном ложе остаётся его наружный фиброзный слой. Подсерозное вылущивание пузыря может быть быстро и легко осуществлено только в ранние сроки первичного острого приступа холецистита. При длительно существующей водянке пузыря и особенно при осложнённом остром или хро-ническом холецистите описываемый вариант эктомии совершенно невыполним.
Недостаток этого метода состоит в значи-тельном кровотечении, потому что пузырную артерию можно перевязать только после выде-ления жёлчного пузыря.
КОАГУЛЯЦИЯ СЛИЗИСТОЙ ОБОЛОЧКИ ПУЗЫРЯ (МУКОКЛАЗИЯ ПО ПРИБРАМУ)
Показание. Рецидивирующий осложненный холецистит с выраженными изменениями как самого жёлчного пузыря, так и окружающих тканей, когда удаление пузыря становится очень трудным или невозможным.
Техника. Опорожненный жёлчный пузырь вскрывают на всём протяжении и освобожда-ют от камней. После перевязки пузырного про-
тока и по возможности пузырной артерии сли-зистую оболочку стенки пузыря, прилегающей к печени, коагулируют до брюшинного покрова термокаутером. Края пузыря сшивают при помощи вворачивающих швов.
ЛАПАРОСКОПИЧЕСКАЯ
холецистэктомия и
ХОЛАНГИОГРАФИЯ
До недавнего времени «золотым стандартом»
в течении желчнокаменной болезни была откры-тая холецистэктомия, с результатами которой (ле-тальность менее 0,5%, количество осложнений 5-15%) сравнивали другие методы лечения. Внедрение в практику оперативной лапароскопии произвело переворот во взглядах на хирургичес-кое лечение желчнокаменной болезни. Улучше-ние технической оснащённости привело к посте-пенному становлению и развитию такого направления оперативной хирурги, как лапаро-скопическая холецистэктомия. В настоящее вре-мялапароскопическим доступом выполняют не только изолированную холецистэктомию, но и ин-траоперационную холангиографию, холедохото-миюс эксплорацией общего жёлчного протока и наложение билиодигестивных анастомозов.
.
По
нашему мнению, наиболее физиологичным
доступом к желчным протокам
является верхне-срединный с обходом
пупка справа и смещением всей круглой
связки печени влево, что позволяет
произвести ревизию, дренирование
и сочетанные операции на смежных органах.
Холецистэктомию начинают с
пункции желчного пузыря толстой иглой,
соединенной с электроотсосом. При
холецистэктомии
от шейки (ретроградно) накладывают
окончатые зажимы Люэра
на дно и шейку, надсекают скальпелем
брюшину над пузырным протоком и по
краю печеночно-дуоденальной связки. В
треугольнике Кало выделяют
диссектором пузырную артерию (рис.2). Ее
перевязывают и пересекают между
двумя лигатурами, оставляя культю
артерии длиной 3-4 мм. Пузырный проток
перебязывают, пересекают на расстоянии
5-6
мм
от общего желчного протока
и оставляют культю свободной, то есть
не перитонизируют брюшиной. Желчный
пузырь удаляют от шейки снизу вверх
субсерозно. Выделение пузыря
облегчается при введении 0,25% раствора
новокаина под его брюшину Кровотечение
из ложа пузыря останавливают
электрокоагуляцией или узловыми
кетгутовыми
швами. Страховочный трубчатый дренаж
подводят к Винслову отверстию
и выводят через контрапертуру справа
от прямой мышцы живота.
Холецистэктомия
от дна показана при инфильтрате в области
шейки желчного
пузыря и печеночно-дуоденальной связки,
технических трудностях при выделений
пузырного протока и артерии, сморщенном
желчном пузыре и вколоченном в шейку
пузыря камне. Недостатком такой операции
является кровотечение
при субсерозном выделении желчного
пузыря. Вначале скальпелем надсекают
брюшину по краю дна и тела пузыря, отступя
1-1,5 см от печени (рис.3). Кровотечение
из ветвей пузырной артерии останавливают
с помощью зажимов
и лигатур. У шейки пузыря перевязывают
и пересекают пузырную артерию,
а затем и пузырный проток. Желчный пузырь
удаляют, ложе ушивают непрерывным
или узловыми кетгутовыми швами. К
Винслову отверстию подводят
трубчатый дренаж. Срединную рану зашивают
наглухо. Перчаточный дренаж
подводят к ложу пузыря в случае ненадежной
остановки кровотечения или
деструктивного процесса в окружающих
тканях.
При
технических трудностях холецистэктомию
выполняют комбинированным
способом: вначале ретроградно обнажают
и перевязывают пузырные проток
и артерию, а затем антеградно удаляют
желчный пузырь. Это позволяет избежать
повреждения гепатикохоледоха и
кровотечения из пузырной артерии.
Пузырный
проток перевязывают у общего желчного
протока. Нельзя оставлять
длинную культю, так как в ней могут
остаться мелкие камни. Чтобы не
соскользнула лигатура с широкой и
короткой культи пузырного протока ее
необходимо дополнительно прошить и
перевязать выше первой лигатуры. После
холангиографии
пузырный проток перевязывают под
отверстием, через который
вводили изогнутую иглу или полихлорвиниловую
трубку. Для предупреждения
подтекания желчи из ложа желчного пузыря
перевязывают дополнительные
желчные протоки Лушка. Их повреждение
можно обнаружить при введении
раствора новокаина в дренаж А.В.Вишневского
во время операции. Если из
ложа желчного пузыря выливается этот
раствор, то необходимо найти и перевязать
поврежденный добавочный желчный проток.
При параллельном расположении
пузырного и общего печеночного протоков
их разделение не вызывает
затруднений при рыхлом соединении и
недопустимо при едином серозно-мышечном
футляре из-за опасности повреждения
общего печеночного протока,
развития перитонита или стриктуры.
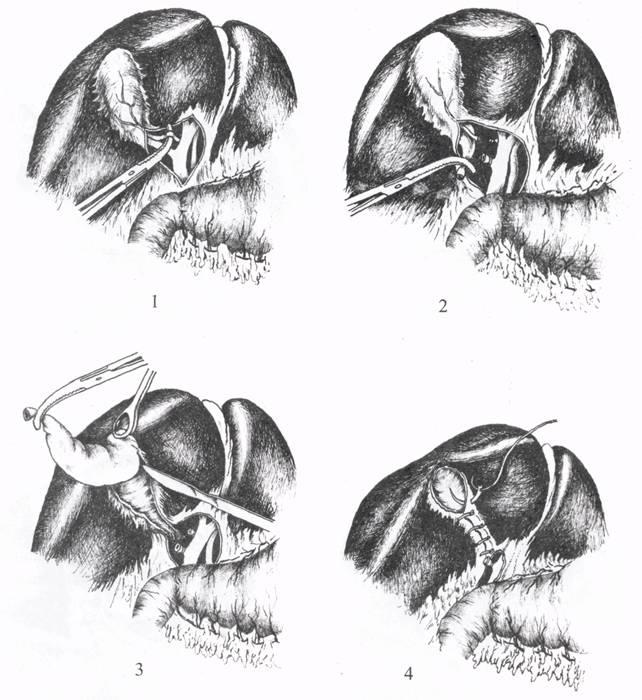
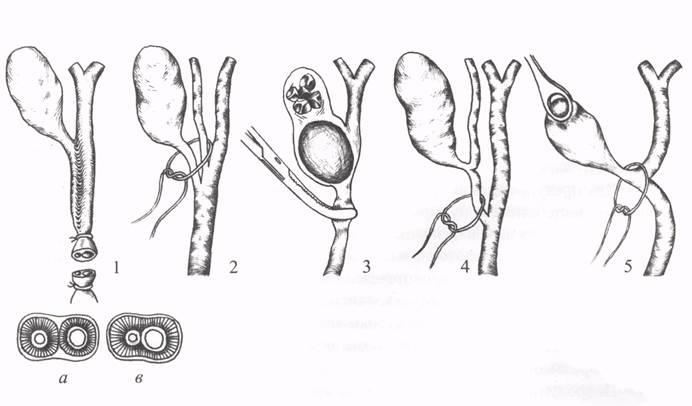
Рис.
2: Холецистэктомия от шейки: 1 —
выделение пузырной артерии; 2 -перевязка
пузырных артерии и протока; 3 — удаление
пузыря; 4 — ушивание ложа.
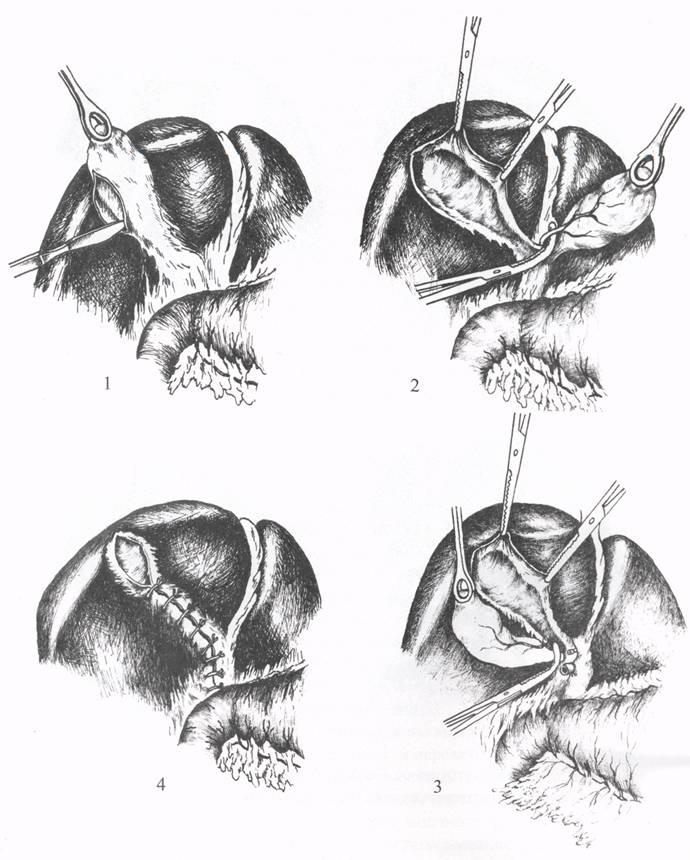
Рис.
3. Холецистэктомия от дна: 1 — выделение
пузыря; 2 — выделение пузырной
артерии; 3 — пересечение пузырных артерии
и протока; 4 — ушивание ложа
пузыря.
При
плотном инфильтрате в области шейки
желчного пузыря и печеночно-дуоденальной
связки необходимо вскрыть стенку пузыря
продольным разрезом,
удалить содержимое (желчь, гной, камни)
и с помощью инструментов изнутри
определить расположение шеечного
отдела. На указательном пальце постепенно
иссекают желчный пузырь от дна (рис.4).
У стенки шеечного отдела в инфильтрированной
клетчатке перевязывают ветви пузырной
артерии. Для определения хода в
пузырный проток вводят зонд и тонкий
катетер для выполнения
холангиографии. Если под контролем
пальца все же не удается удалить шеечный
отдел пузыря из-за опасности повреждения
гепатикохоледоха, то слизистую
оболочку оставленной шейки соскабливают
острой ложкой или коагулируют, а
затем ушивают наглухо или оставляют в
ней трубку.
Холецистэктомия
сморщенного желчного пузыря, подтянутого
рубцами к воротам печени и
печеночно-дуоденальной связке,
представляет определенные трудности.
Они состоят в том, что к пузырю плотно
придлежат печеночные протоки
и сосуды, а субсерозное выделение пузыря
невозможно из-за фиброзного
процесса. После пункционной холангиографии
сморщенный желчный проток
удаляют от дна или оставляют, если в нем
отсутствуют конкременты.
Если
желчный пузырь расположен внутри печени,
то пункцией удаляют из него
желчь, вскрывают просвет пузыря продольным
разрезом от дна к шейке и после
перевязки пузырных артерии и протока
его удаляют. Если выделить и полностью
удалить желчный пузырь не представляется
возможным, то слизистую
оболочку оставшейся части выскабливают
острой ложечкой или коагулируют. При
этом пузырные артерия и проток не
перевязывают, а рану желчного пузыря
ушивают узловыми кетгутовыми швами. В
дальнейшем на месте желчного
пузыря образуется плотный фиброзный
тяж.
При
крупном неподвижном камне шеечного
отдела пузырный проток перерастягивается
и отсутствует. В этом случае для
предупреждения повреждения
холедоха необходимо произвести разрез
стенки пузыря над камнем, удалить
его, выполнить ревизию протоков зондами
и рентгенотелевизионной холангиографией.
Из ложа зонд должен пройти вверху в
левый и правый печеночные протоки,
а внизу — в общий желчный проток и
двенадцатиперстную кишку.
После резекции желчного пузыря шеечный
отдел оставляют и ушивают на
трубчатом дренаже (рис.5).
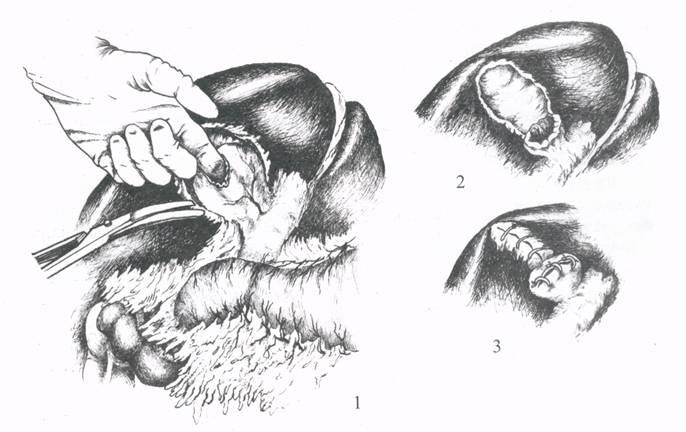
Рис. 4. Холецистэктомия
при инфильтрате: 1 — иссечение пузыря
под контролем пальца; 2 — шейка пузыря
оставлена; 3 — ушивание шейки и ложа
пузыря.
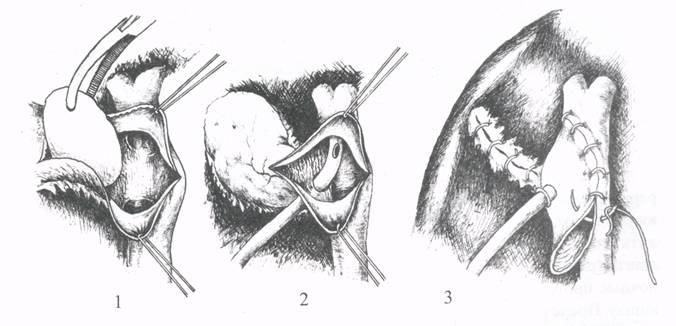
Рис. 5. Холецистэктомия
при большом камне шейки пузыря: 1 —
удаление камня; 2, 3 — дренирование и
ушивание шейки пузыря.
Холецистэктомия
при пузырно-дуоденальном или
пузырно-кишечном свищах
сложна из-за наличия плотных сращений,
разделение которых сопровождается
вскрытием просвета этих органов. После
отсасывания желчи, удаления конкрементов
из пузыря и содержимого кишки дефект
стенки пузыря временно
ушивают, край свищевого отверстия в
кишке иссекают с наложением узловых
двухрядных швов в поперечном направлении
(рис.6). Холецистэктомию выполняют
ретроградным или антеградным способом.
Большие желчные камни
из просвета двенадцатиперстной кишки
удаляют для предупреждения развития
механической кишечной непроходимости.
При
подозрении на рак желчного пузыря
проводят срочное гистологическое
исследование и при подтверждении
диагноза удаляют желчный пузырь вместе
с прилежащей печеночной тканью. На
паренхиму печени накладывают
гемостатические
швы.
Ошибки
и осложнения при холецистэктомии
обусловлены многими причинами.
Прежде всего они связаны с недостаточным
опытом врача в хирургии желчных
путей, неадекватным выбором доступа,
слабой релаксацией мышц передней брюшной
стенки, недостаточным освещением
операционного поля, отсутствием опытных
ассистентов, торопливостью, техническими
трудностями, незнанием различных
вариантов расположения желчных протоков
и сосудов, необоснованным
отказом от интраоперационной
холангиографии, переоценкой данных
ультразвукового
исследования. Наблюдения показали, что
ятрогенные повреждения
чаще встречаются при не осложненном
холецистите как у молодых, так и
у опытных хирургов, видимо, из-за
ослабления внимания во время операции.
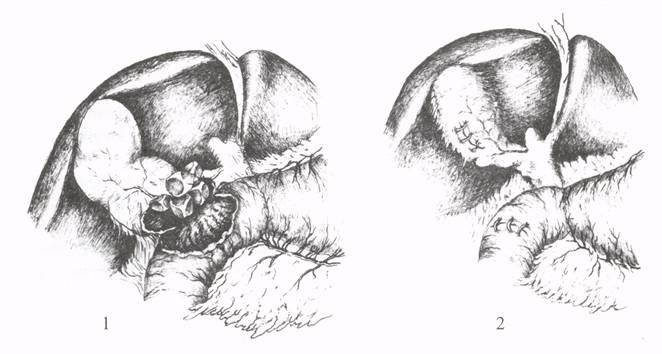
Рис.
6. Холецистэктомия при пузырно-дуоденальном
свище: 1 — вскрытие свища
с удалением камней; 2 — наложение швов
на кишку и пузырь.
К
грозным осложнениям относятся кровотечение
из пузырной артерии, повреждение
желчных протоков, перевязка правой
ветви собственной печеночной
артерии, пересечение добавочных желчных
протоков, оставление конкрементов
в общем желчном протоке и стриктуры
большого дуоденального соска, в
выборе метода дренирования (М.И.Маврин
и соавт., 1994).
Кровотечение
из пузырной артерии наступает вследствие
случайного повреждения
при мобилизации шейки желчного пузыря,
отрыва, прорезывания лигатурой
инфильтрированной стенки сосуда,
соскальзывания лигатуры с центральной
короткой культи артерии. Артерию опасно
пересекать между зажимами из-за
отрыва или соскальзывания лигатуры.
Пересеченная пузырная артерия
сокращается, исчезает и уходит глубоко
в печеночно-дуоденальную связку под
общий печеночный проток. При продолжающимся
кровотечении опасно вслепую накладывать
зажим, так как можно легко пережать и
прошить печеночную артерию или общий
печеночный проток (рис.7).
Для
временной остановки кровотечения
необходимо прижать поврежденный
сосуд пальцем, сдавить указательным и
большим пальцем левой руки
печеночно-дуоденальную связку (не
более 10 минут), выделить правый и общий
печеночные протоки, общую печеночную
артерию и ее правую ветвь, найти и
перевязать в сухой ране культю пузырной
артерии.
Перевязка
правой ветви собственной печеночной
артерии вместо пузырной
артерии может привести к некрозу правой
доли печени и летальному исходу.
Это осложнение может произойти при
расположении ее у шейки желчного пузыря
из-за инфильтрата в воротах печени,
большой длины и извилистости
склерозированного
сосуда у лиц старческого возраста.
Повреждение артерии можно
избежать, если помнить, что перевязывать
у шейки желчного пузыря пузырный
проток и пузырную артерию можно лишь
при полной уверенности этих
образований. При пересечении правой
печеночной артерии необходимо
атравматической
иглой наложить сосудистый шов конец в
конец после сдавле-ния
пальцами печеночно-дуоденальной связки.
Повреждение
печени встречается при грубом выделении
желчного пузыря из
ложа и в результате сильного нажима
печеночным крючком. Необходимо соблюдать
осторожность при давлении печеночным
зеркалом на измененную ткань
печени у лиц старческого возраста и при
механической желтухе. Для предупреждения
ранения печени под крючок подкладывают
марлевую салфетку.
Для временной остановки сильного
кровотечения из раны печени пальцами
сдавливают печеночно-дуоденальную
связку. На рану накладывают узловые
кетгутовые швы. В подпеченочное
пространство вводят перчаточно-марлевой
тампон и дренажную трубку.
Повреждение
двенадцатиперстной кишки наблюдается
при отделении ее острым
путем от желчного пузыря, пузырно-дуоденальных
свищах, повторных
вмешательствах, раке желчного пузыря,
зондировании большого дуоденального
соска и тотальной папиллосфинктеротомии.
Рану кишки ушивают узловыми
двухрядными швами в поперечном
направлении, подводят трубчатый
дренаж и устанавливают назодуоденальныи
зонд с целью декомпрессии.
Во
время холецистэктомии обнаружение
очагов стеатонекроза на сальниках
свидетельствует о жировом панкреонекрозе.
В этом случае необходимо вскрыть
сальниковую сумку и осмотреть поджелудочную
железу. При панкреонекрозе
холецистэктомию сочетают с холедохостомией,
некрэктомией, абдоминизацией или
резекцией некротизированной части
поджелудочной железы (М.И.Маврин
и соавт., 1993). У лиц с высоким операционным
риском можно ограничиться
холедохостомией и дренированием
сальниковой сумки сквозным дренажем
для проточного диализа. При лапароскопической
холецистэктомии выполняют
холедохостомию по Пиковскому-Халстеду.
Повреждение
гепатикохоледоха может наступить при
воспалительной инфильтрации
и рубцовых сращениях желчного пузыря
в воротах печени, попытке вслепую
остановить кровотечение из пузырной
или печеночной артерии, удалении
сморщенного желчного пузыря, ущемленном
крупном камне шейки пузыря,
перевязке короткого пузырного протока,
параллельном расположении пузырного
протока и холедоха, нераспознанной
аномалии желчных протоков и сосудов,
если за пузырный проток принимают правый
печеночный или узкий гепатикохоледох.
При сильном потягивании желчного пузыря
узкий гепатикохоледох сгибается
под острым углом и может быть перевязан
лигатурой (рис. 8).
При
параллельном расположении пузырного
протока и холедоха, если они имеют общую
серозно-мышечную оболочку, разделение
их опасно, так как это приведет
к повреждению холедоха и развитию
желчного перитонита. В этом случае
пузырный проток целесообразно не
выделять до устья, а перевязать у шейки
пузыря.
Для
предупреждения ранения гепатикохоледоха
необходимо четко установить место
слияния пузырного и общего печеночного
протока, переход шеечного
отдела пузыря в пузырный проток, помнить
о различных вариантах расположения
желчных протоков и сосудов, не зажимать
вслепую пузырную артерию
с целью остановки кровотечения. В
сомнительных случаях необходимо
выполнить
интраоперационную холангиографию.
Пузырный проток перевязывают
на расстоянии 5-6 мм от стенки холедоха.
При более низкой перевязке в лигатуру
может быть захвачена стенка общего
желчного протока с последующим
образованием стриктуры.
Повреждение
холедоха может быть при резекции желудка
по поводу низко расположенных
язвах двенадцатиперстной кишки,
пенетрирующих в печеночно-дуденальную
связку, общий желчный проток или головку
поджелудочной железы,
чрезмерной мобилизации двенадцатиперстной
кишки, аномалии впадения
холедоха в двенадцатиперстную кишку.
При резекции желудка и ушивании
культи двенадцатиперстной кишки
необходимо обнажить холедох в
печеночно-дуоденальной
связке.
Разрыв
стенки терминального отдела холедоха
с образованием ложного хода встречается
при грубой манипуляции тонкими
металлическими зондами, бужами,
острыми ложками для удаления камней,
особенно фиксированных в ампуле
фатерова соска, дроблении и проталкивании
камней в просвет двенадцатиперстной
кишки (рис.9). Сужение просвета холедоха
может наступить при наложении швов.
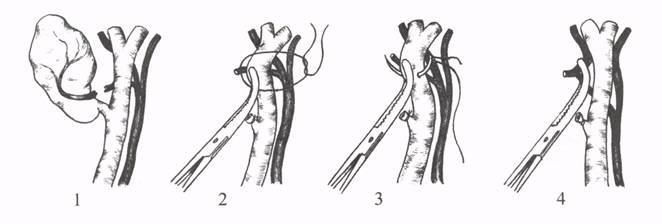
Рис.
7. Повреждение пузырной артерии (1),
наложение зажима на общий печеночный
проток (2), прошивание общего печеночного
протока (3), наложение
зажима на правую печеночную артерию
(4).

Рис.
8. Повреждение гепатикохоледоха: 1 —
пересечение пузырного и общего
желчного протоков (а — каждый проток
имеет мышечную оболочку; в — оба протока
окружены одной мышечной оболочкой); 2 —
перевязка пузырного и правого
печеночного протоков; 3 — зажим наложен
на холедох; 4 — перевязка пузырного
протока, в который впадает правый
печеночный проток; 5 — перевязка
гепатикохоледоха.
Допущенные
ошибки при вмешательствах на желчных
путях проявляются в
раннем послеоперационном периоде. Так,
выделение желчи по подпеченочному
дренажу в первые сутки после операции
возникает из-за соскальзывания лигатуры
с широкой культи пузырного протока, из
бокового отверстия пузырного
протока, используемого для выполнения
холангиографии, добавочных протоков
ложа желчного пузыря, незамеченного
ранения стенки или пересечения
гепатикохоледоха. Если истечение желчи
за сутки довольно значительное (300-400
мл и более) и не прекращается, то необходима
релапаротомия в течение
2-3 суток после операции до развития
разлитого перитонита. При наружном
дренировании холедоха показана
фистулохолангиография для установления
причины желчеистечения. Если выделение
желчи уменьшается с каждым днем,
то можно воздержаться от повторной
операции.
Появление
механической желтухи в первые сутки
после операции указывает
на перевязку или пересечение
гепатикохоледоха. Для разрешения желтухи
показана экстренная релапаротомия, во
время которой снимают лигатуру, а при
пересечении
протока выполняют гепатико-, холедоходуодено-
или еюноанас-томоз
или накладывают анастомоз конец в конец.
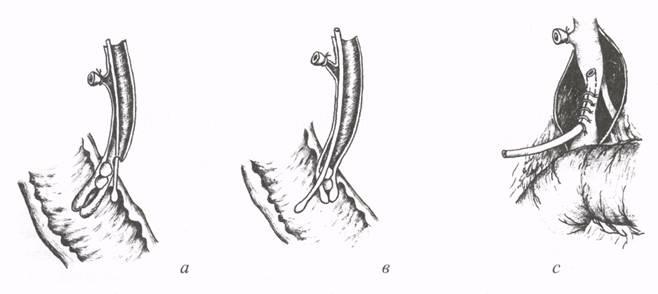
Рис.
9. Повреждение терминального отдела
холедоха металлическими зондами
(а, в) и сужение холедоха при наложении
швов (с).
Симптомы
перитонита свидетельствуют о попадании
в брюшную полость желчи вследствие
повреждения гепатикохоледоха, добавочных
желчных протоков,
несостоятельности культи пузырного
протока, выпадения дренажа из культи
пузырного протока или холедоха. При
подозрении на выпадение дренажа
выполняют фистулохолангиографию, чтобы
определить заполнение контрастным
веществом желчных протоков и
двенадцатиперстной кишки. Выпадение
дренажа связано с натяжением трубки
между холедохом и кожей, неправильной
фиксацией дренажа к стенке холедоха
или в культе пузырного протока,
развязыванием кожной лигатуры, применением
грубой и длинной наружной трубки,
неадекватным поведением больного. При
выпадении дренажа до 6-7 суток
необходима экстренная лапаротомия и
холедохостомия.
Перитонит
вследствие повреждения двенадцатиперстной
кишки можно ус-тановить.с
помощью послеоперационной лапароскопии,
фиброгастродуоденос-копии
или перорального приема индигокармина,
который появится в дренаже подпеченочного
пространства. Релапаротомия показана
для устранения причины
перитонита (ушивание раны, свища,
назодуоденальное дренирование).
Оставление
камней в гепатикохоледохе связано с
нечетким изображением, неправильной
интерпретацией холангиограмм, передоверием
данным ультразвукового
исследования об отсутствии камней в
холедохе. Резидуальные камни дистального
отдела холедоха можно удалить корзинкой
Дормиа или зондом Фогарти
после эндоскопической папиллосфинктеротомии.
Таким образом, указанные
варианты холецистэктомии, методы
обработки культи пузырного протока,
возможные осложнения и их предупреждение
во время операции и раннем
послеоперационном периоде помогут
избежать ятрогенных ошибок, случайных
повреждений и улучшить результаты
хирургического лечения воспалительных
и камнеобразовательных процессов
желчных путей.
Соседние файлы в предмете Хирургия
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #

