Рак желудка пищевода поперечной ободочной кишки
Рак ободочной кишки (или рак толстой кишки) – заболевание конечного отдела кишечной трубки, при котором на определённом её участке начинает расти опухоль, постепенно суживающая её просвет. В зависимости от конкретной локализации к этой группе заболеваний относятся: рак аппендикса (или рак червеобразного отростка), рак слепой кишки, рак восходящей ободочной кишки, рак печёночного изгиба ободочной кишки, рак поперечной ободочной кишки, рак селезёночного изгиба ободочной кишки, рак нисходящей ободочной кишки, рак сигмовидной кишки, рак ректосигмоидного отдела толстой кишки. Подходы к лечению всех этих заболеваний одинаковы. Отдельно следует рассматривать только рак прямой кишки, информация о нём приведена в следующем разделе.
Основная опасность рака ободочной кишки состоит в том, что на поздних стадиях развития он может вызывать кишечную непроходимость (то есть полностью перекрывать просвет кишки и препятствовать прохождению пищи), а также может метастазировать (т.е. формировать новые очаги болезни) в окружающих лимфатических узлах и других органах. К счастью, на сегодняшний день большинство даже запущенных форм рака ободочной кишки могут успешно излечиваться, при условии, что лечением исходно занимается квалифицированный специалист в этой области. Большинство пациентов могут полностью выздороветь и полноценно вернуться к привычному образу жизни. Исключение составляют ситуации, когда исходно выявляются множественные метастазы рака ободочной кишки в других органах. Но даже в таких случаях, при невозможности полного излечения, пациентам можно значительно увеличить продолжительность жизни и облегчить симптомы заболевания.
Лечение рака ободочной кишки – задача не одного специалиста. В зависимости от конкретной ситуации, требуется наличие в клиники квалифицированного хирурга-онколога, специализирующегося на лечении рака толстой кишки, химиотерапевта, специалиста по лучевой диагностике, патоморфолога, терапевта, анестезиолога, реаниматолога, хирурга-гепатолога и торакального хирурга. В НМИЦ Онкологии им. Н.Н.Блохина индивидуально подходят к лечению каждого пациента, план лечения составляется и обсуждается на консилиуме до госпитализации, привлекаются все необходимые специалисты с учёной степенью не ниже кандидата медицинских наук.
Как проявляется рак ободочной кишки? Симптомы рака ободочной кишки.
Как и многие другие онкологические заболевания, рак ободочной кишки может длительное время протекать бессимптомно. Поэтому большое значение имеет профилактическое обследование и скрининг рака ободочной кишки. При локализации опухоли в левых отделах толстой кишки ближе к заднему проходу возможно выделение крови с калом. Не только многие пациенты, но и многие врачи не придают значения этому важному симптому, трактуя его как проявление гораздо более распространённого заболевания – геморроя. Появление крови в кале, особенно появление его впервые, обязательно должно быть поводом обращения к врачу. Другие распространённые проявления заболевания – нерегулярный стул, чередование запоров и поносов – могут наблюдаться и при ряде доброкачественных заболеваний. Симптомом заболевания может быть внезапное выявление анемии (снижение гемоглобина). Снижение гемоглобина редко происходит без какой-то определённой причины и должно быть поводом для проведения обследования. Назначение препаратов железа без выяснения причины анемии является большой ошибкой.
Нередко первым проявлением рака ободочной кишки может быть кишечная непроходимость. Подобная ситуация развивается при полном или практически полном перекрытии просвета кишки и проявляется вздутием живота, отсутствием отхождения стула и газов, рвотой. В таких случаях требуется срочная госпитализация в скоропомощную клинику. В ряде случаев первый приступ кишечной непроходимости удаётся устранить без операции с использованием различных лекарств и процедур. Часто требуется операции. Если пациент попадает в подобную ситуацию – необходимо уточнить, есть ли в штате скоропомощной клиники хирург-онколог. Если такого специалиста нет, то пациент может и должен настаивать на том, чтобы операция по устранению кишечной непроходимости проводилась без удаления опухоли. В данном случае отсрочка удаления опухоли значительно менее опасна, чем возможные последствия операции по удалению опухоли, проведённой специалистом без должно подготовки.
Диагностика рака ободочной кишки. Какие обследования необходимо выполнить при выявлении рака ободочной кишки до начала лечения?
Постановка диагноза рака ободочной кишки невозможна без проведения колоноскопии и биопсии. Лечение нельзя начинать до получения результатов гистологического исследования образца ткани, взятого при биопсии. Колоноскопия может быть неприятным для пациента исследованием, однако опытные специалисты знают, как минимизировать дискомфорт во время данной процедуры. Врачи отделения эндоскопии НМИЦ Онкологии им. Н.Н. Блохина имеют большой опыт проведения таких исследований и могут сделать эту процедуру максимально быстрой и безболезненной. После постановки диагноза проводится уточняющая диагностика. Она проводится с целью решения нескольких задач:
- Оценка локализации опухоли в кишке и её распространения. С этой целью проводится колоноскопия и ирригоскопия. Оба метода требуют предварительного очищения кишечника слабительными средствами. При колоноскопии используется специальная тонкая камера. При ирригоскопии кишка через специальную клизму заполняется взвесью бария, после чего выполняется рентгенологический снимок, на котором становятся видны контуры ободочной кишки. Если опухоль достигает больших размеров, целесообразно дополнительное проведение компьютерной томографии (КТ), которая позволяет оценить наличие врастания опухоли в другие структуры.
- Исключение наличия метастазов в другие органы. Рак ободочной кишки наиболее часто метастазирует в печень и лёгкие. Обследование этих органов обязательно должно быть выполнено до начала лечения. Минимальное обследование включает проведение УЗИ органов брюшной полости и малого таза и рентгенографии органов грудной клетки. Желательно выполнение компьютерной томографии (КТ) грудной и брюшной полости с внутривенным контрастированием. [u5]
- Исключение наличия других опухолей или полипов в толстой кишке. Оптимальный метод – колоноскопия. Часто встречаются ситуации, при которых во время колоноскопии невозможно исследование участков ободочной кишки, находящихся выше опухоли из-за значительно сужения просвета кишки. В такой ситуации выполняется ирригоскопия. Если при ирригоскопии также не получается добиться достаточно информативных изображений, врач должен рекомендовать выполнение колоноскопии в течение 3 месяцев после операции по удалению опухоли.
- Оценка прогноза заболевания, возможностей дальнейшего контроля эффективности лечения. Выполняются анализы крови на маркеры РЭА, СА 19.9. Маркеры не имеет смысла использовать для профилактического обследования здоровых людей. У большинства пациентов с ранними формами рака ободочной кишки маркеры не повышены. Их повышение является одним из факторов, отражающих более агрессивное течение заболевания. Однако у пациентов с исходно повышенными маркерами их измерение после лечения может служить удобным и эффективным методом контроля эффективности проведённого лечения.
- Оценка общего состояния пациента, степени риска проведения операции. Эти обследования назначаются индивидуально и обычно включают ЭКГ, консультацию терапевта, ЭХОКГ, гастроскопию, УЗИ вен нижних конечностей.
- Молекулярно-генетические исследования для определения подтипа опухоли. Включают анализы ткани опухоли на мутации KRAS, NRAS, BRAF. Обычно назначаются пациентам с распространёнными формами рака ободочной кишки, которым в дальнейшем может потребоваться проведение таргетной терапии.
Как устанавливается стадия рака ободочной кишки? Что такое TNM?
У больных раком ободочной кишки стадия заболевания окончательно устанавливается только после операции и тщательного морфологического исследования удалённого препарата. Врач на основании данных обследования может лишь разделить пациентов на три группы для выбора правильной тактики лечения: «ранний рак ободочной кишки», «рак ободочной кишки без метастазов», «рак ободочной кишки с метастазами в другие органы». Более детальная оценка стадии заболевания может повлиять только на тактику послеоперационного лечения.
Стадия выставляется на основании 3 параметров:
— Т (с возможными значениями is, 1, 2, 3, 4) – отражает глубину врастания опухоли в стенке кишки, от Тis – единичные клетки рака на фоне полипа до Т4 – врастание в соседние органы;
— N – наличие поражения регионарных лимфатических узлов (с возможными значениями 0, 1, 2). Наличие метастазов в лимфатических узлах рядом с опухолью не приравнивается к метастазам в другие органы. Это локальное распространение заболевания и даже при наличии таких метастазов у большинства пациентов возможно достичь полного излечения заболевания.
— М (с возможными значениями 0 или 1) – отражает наличие отдалённых метастазов.
На основании сочетания параметров Т, N и М устанавливается стадия заболевания – I, II, III или IV.
I стадия – небольшая опухоль без метастазов
II стадия – более крупная опухоль без метастазов
III стадия – любая опухоль с метастазами только в ближайшие лимфатические узлы
IV стадия – любая опухоль с метастазами в другие органы, вне зависимости от наличия метастазов в ближайших лимфатических узлах.
Лечение рака ободочной кишки. Что нужно знать перед тем, как соглашаться на лечение?
Существует 3 наиболее распространённые ситуации, требующие различных лечебных подходов:
- Рак ободочной кишки на фоне полипа ободочной кишки. Данная ситуация встречается редко, в основном у пациентов, которые проходят профилактическое обследование. Такие формы рака не имеют симптомов. Возможно безболезненное удаление опухоли во время колоноскопии. Однако такую процедуру может выполнить не любой эндоскопист. В идеале врач должен обладать техникой выполнения эндоскопической подслизистой диссекции для более полноценного удаления поражённого участка. Специалисты отделения эндоскопии НМИЦ Онкологии им. Н.Н.Блохина могут проконсультировать Вас о преимуществах данной методики. После удаления опухоль обязательно должна отправляться на морфологическое исследование. Исследование полностью удалённого полипа гораздо информативнее биопсии. При окончательном морфологическом исследовании могут выявляться дополнительные факторы риска, в том числе может встать вопрос о необходимости выполнения более крупной операции с удалением соответствующего участка ободочной кишки.
- В большинстве случаев рака ободочной кишки без метастазов в соседние органы лечится хирургически. В некоторых случаях при наличии у пациента исходно распространённой формы заболевания до операции проводится несколько курсов химиотерапии. Операция по поводу рака ободочной кишки подразумевает удаление поражённого участка кишечника с комплексом регионарных лимфатических узлов. Лимфатические узлы должны удаляться профилактически, вне зависимости от данных обследованиях об их поражении. Для большинства пациентов удаление участка ободочной кишки не имеет долгосрочных последствий, и пациенты могут полноценно вернуться к привычному образу жизни. За исключением случаев, когда на момент операции имеются признаки кишечной непроходимости, не требуется формирования кишечной стомы. Такие операции могут выполняться как традиционным открытым способом (с использованием большого разреза), так и лапароскопически (через проколы с использованием маленького разреза только для удаления опухоли). При любом хирургическом доступе по показаниям выполняются как стандартные (D2), так и расширенные (D3) объёмы лимфодиссекции. Объём и качество операции не зависят от использованного открытого или лапароскопического доступа. Операции в НМИЦ Онкологии им. Н.Н.Блохина проводятся с использованием самого современного оборудования, включая современные электроинструменты, ультразвуковой скальпель, сшивающие аппараты. Использование данного оборудования позволяет снизить кровопотерю во время большинства стандартных операций до минимальных значений. Во время лапароскопических операций используется камера, которая позволяет получать трёхмерно изображение брюшной полости для максимально точного и тщательного проведения любых манипуляций. Также используются методики так называемой «хирургии под визуальной навигацией» с использованием индоцианинового зелёного для уточнения индивидуальных особенностей лимфооттока и кровоснабжения ободочной кишки у пациента. В проктологическом отделении НМИЦ Онкологии им. Н.Н.Блохина [u7] широко используется методика ускоренной реабилитации пациентов, благодаря которой большинство пациентов могут вставать и принимать жидкую пищу уже через несколько часов после операции, а использующиеся методы комбинированного обезболивания позволяет практически исключить неприятные ощущения со стороны послеоперационных ран. После операции, в зависимости от результатов морфологического исследования удалённого заболевания, может быть назначена профилактическая (или адъюватная) химиотерапия. Назначение такой химиотерапии вовсе не означает, что в организме остались проявления заболевания. Такая химиотерапия назначается, если при изучении удалённых тканей морфолог выявил определённые факторы риска более агрессивного течения болезни. Наиболее часто это бывает при выявлении метастазов в удалённых лимфоузлах. В этом случае проведение профилактической химиотерапии может снизить риск возврата заболевания на 10-15%. При условии проведения профилактической химиотерапии возможное полное выздоровление у большинства пациентов даже при наличии факторов негативного прогноза.
- Рак ободочной кишки с метастазами в другие органы. Выбор плана лечения зависит от количества метастазов и риска развития кишечной непроходимости. До определения плана лечения пациент должен обязательно получить консультацию химиотерапевта, при наличии небольшого количества метастазов, локализующихся только в печени или лёгких – консультацию хирурга-гепатолога или торакального хирурга. При наличии небольшой опухоли в кишке и метастазов в других органах на первом этапе лечения может проводиться не операция, а химиотерапия. Каждый из очагов рака ободочной кишки является самостоятельным, и, при невозможности удаления всех проявлений заболевания, удаление отдельных метастазов или первичной опухоли может быть нецелесообразным. В НМИЦ Онкологии им. Н.Н.Блохина используется индивидуальный подход к лечению больных с метастатическим раком ободочной кишки. К обсуждению плана лечения привлекаются все необходимые специалисты. Доступен широкий спектр методов лечения, выполняются одномоментные и последовательные операции на кишке и печени или лёгких, используются методы радиочастотной аблации (РЧА) метастазов в печени («выжигание» метастазов через тонкие проколы без необходимости удаления участка печени).
Основным методом лечения для большинства пациентов с метастатическим раком ободочной кишки является химиотерапия. В НМИЦ Онкологии им. Н.Н.Блохина применяются все современные схемы химиотерапии, включая использование таргетных препаратов (моноклональных антител). Кроме того, в клинике постоянно проводятся национальные и международные клинические исследования, в рамках которых пациенты могут получить лечение с использованием новейших научных разработок. Вы можете узнать об участии в клинических исследованиях на консультации у врача-онколога в поликлинике или у химиотерапевта.
Наблюдение после лечения
Правильный контроль после завершения основного этапа лечения – залог успеха в борьбе против рака ободочной кишки. Наблюдение после лечения проводится для пациентов в поликлинике НМИЦ Онкологии им. Н.Н.Блохина по индивидуальным программам. Контрольные визиты после операции обычно проводятся не реже 1 раза в 6 месяцев и не чаще 1 раза в 3 месяца. На каждом осмотре выполняются осмотр хирурга-онколога, анализ крови на маркеры, УЗИ брюшной полости и малого таза. Не реже одного раза в год должна выполняться колоноскопия и рентгенография органов грудной клетки. По показаниям выполняется компьютерная (КТ) или магнитно-резонансная (МРТ) томография брюшной полости.
Генетическое консультирование. Наследуется ли рак ободочной кишки?
Рак ободочной кишки чаще всего не наследуется. Только у 5%-10% пациентов наследственность может играть роль в развитии заболевания. В НМИЦ Онкологии им. Н.Н.Блохина можно получить консультацию генетика для исключения наследственных форм заболевания. Проводится генетическое тестирование с изучением всех клинически значимых мутаций для исключения синдрома Линча, Диффузного Семейного Аденоматоза и других заболеваний.
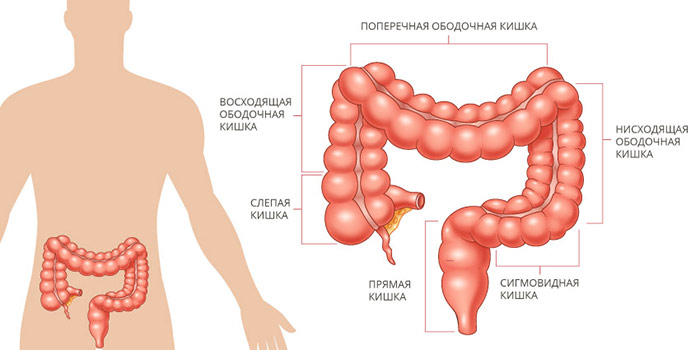
Ободочная кишка составляет примерно 4/5 от общей длины толстой кишки. В ней выделяют четыре отдела: восходящую, поперечную, нисходящую и сигмовидную ободочную кишку. Последняя переходит в прямую кишку.
Рак ободочной кишки входит в число наиболее распространенных онкологических заболеваний. Обычно эту патологию обозначают термином «рак толстой кишки». Опухолевые новообразования толстой и прямой кишки объединяют в одну группу онкологических заболеваний и называют колоректальным раком.
Обычно возникновению злокачественной опухоли ободочной кишки предшествует возникновение доброкачественного новообразования — полипа. Существуют разные типы полипов, они обладают различным потенциалом к озлокачествлению. Риски повышаются с возрастом, поэтому всем, кому 50 лет и больше, рекомендуется проходить скрининговое эндоскопическое исследование — колоноскопию.
В зависимости от того, в каком анатомическом отделе возникла опухоль, выделяют рак в поперечной ободочной кишке, восходящей и нисходящей, сигмовидной.
Причины развития рака ободочной кишки
Нельзя точно сказать, почему у конкретного человека в ободочной кишке возникла злокачественная опухоль. Рак всегда является результатом определенного набора мутаций в клетке, но что к этим мутациям привело — вопрос, на который сложно ответить.
Выделяют некоторые факторы риска, которые повышают вероятность развития колоректального рака:
- Возраст. Риск заболеть возрастает после 50 лет. Видимо, это связано с тем, что со временем в клетках тела человека накапливается всё больше генетических дефектов.
- Наследственность. Если у ваших близких родственников (родители, сестры, братья, дети) были диагностированы злокачественные опухоли ободочной кишки, ваши риски также повышены.
- Нездоровое питание. Развитию рака способствует «западный» рацион, в котором присутствует много красного и переработанного мяса, фастфуда, полуфабрикатов, мало фруктов, овощей и клетчатки. Особенно много канцерогенов в пище, приготовленной путем жарки, на гриле, барбекю.
- Низкая физическая активность. В группе повышенного риска люди, которые ведут «сидячий» образ жизни.
- Лишний вес. Люди, которые имеют избыточную массу тела или ожирение, чаще болеют раком ободочной кишки, и у них хуже прогноз.
- Курение. Развитию злокачественных опухолей в кишечнике способствует курение, чрезмерное увлечение алкоголем.
- Наследственные болезни. Родители могут передавать детям некоторые мутации, которые делают их более предрасположенными к развитию рака. Наиболее распространенные наследственные заболевания из этой группы: синдром Линча, а также семейный аденоматозный полипоз.
- Хроническое воспаление ободочной кишки: язвенный колит, болезнь Крона.
Ни один из этих факторов не вызовет рак ободочной кишки со стопроцентной вероятностью. Каждый из них лишь в определенной степени повышает риски. На некоторые из этих факторов можно повлиять, например, начать правильно питаться, отказаться от алкоголя и сигарет, заняться спортом.
На другие факторы, такие как наследственность, воспалительные заболевания кишки, возраст, повлиять нельзя. Нужно знать о своих рисках и регулярно проверяться. Вы можете пройти скрининг на современном оборудовании в Европейской клинике.
Запись
на консультацию
круглосуточно
Классификация
Самая распространенная разновидность рака ободочной кишки и вообще колоректального рака — аденокарцинома. Она развивается из железистых клеток, которые находятся в слизистой оболочке. Аденокарциномами представлено более 96% злокачественных новообразований толстой кишки. В этой группе опухолей выделяют ряд подгрупп. Наиболее агрессивные из них — муцинозный и перстневидноклеточный рак. Такие пациенты имеют самый неблагоприятный прогноз.
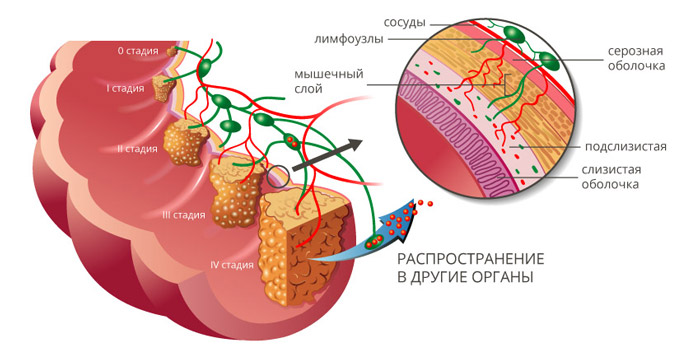
Стадии рака ободочной кишки
Рак ободочной кишки классифицируют по стадиям, в зависимости от размеров и глубины прорастания первичной опухоли (T), наличия очагов в регионарных лимфатических узлах (N) и отдаленных метастазов (M). Выделяют пять основных стадий:
- Стадия 0 — «рак на месте». Небольшая опухоль, которая находится в пределах слизистой оболочки, не прорастает глубже.
- Стадия I — опухоль, которая проросла в подслизистую основу или в мышечный слой стенки кишки.
- Стадия II — опухоль, которая проросла в глубокие слои стенки ободочной кишки (IIA), проросла ее насквозь и распространилась в соседние органы (IIB), либо есть небольшая опухоль, как на стадии I, и очаги в 1–3 близлежащих лимфатических узлах (IIIC).
- Стадия III делится на три подстадии: IIIA, IIIB и IIIC, в зависимости от того, насколько глубоко опухоль проросла в стенку кишки, и сколько затронуто лимфатических узлов.
- Стадия IV: имеется метастаз в одном органе (например, печени или легких) или в группе лимфоузлов, которая находится далеко от кишечника (IVA), либо имеются метастазы более чем в одном органе или группе лимфатических узлов (IVB), либо рак распространился по поверхности брюшины (IVC). При этом не важен размер первичного новообразования, и насколько глубоко оно проросло в стенку ободочной кишки.

Как происходит метастазирование рака из ободочной кишки?
Рак ободочной кишки может распространяться в другие органы разными способами:
- Имплантационный путь — когда раковые клетки проникают в соседние органы, которые контактируют с кишкой, «расползаются» по поверхности брюшины.
- Некоторые раковые клетки отделяются от первичной опухоли, проникают в кровеносные или лимфатические сосуды, мигрируют по ним в лимфатические узлы или в другие органы. Такие пути метастазирования называются гематогенным и лимфогенным.
Чаще всего метастазы при раке толстой кишки обнаруживаются в легких и печени, реже — в костях, головном мозге.
Симптомы
Рак толстой ободочной кишки зачастую существует длительное время, не вызывая каких-либо симптомов. Но даже когда симптомы возникают, они неспецифичны и напоминают признаки многих других заболеваний. Если вас беспокоят расстройства из этого списка, скорее всего, у вас не рак, но нужно обязательно посетить врача и пройти обследование:
- запоры или диарея, которые сохраняются в течение нескольких дней;
- изменение внешнего вида стула: если он стал темным, как деготь, или тонким, как карандаш;
- примеси крови в стуле;
- после посещения туалета возникает ощущение, что кишка опорожнилась не полностью;
- боли, спазмы в животе;
- беспричинная слабость, чувство усталости, необъяснимая потеря веса.
Осложнения рака ободочной кишки
Если опухоль блокирует просвет ободочной кишки, у больного развивается кишечная непроходимость. Это состояние проявляется в виде отсутствия стула, сильных болей в животе, тошноты, рвоты, сильного ухудшения общего состояния. Больному немедленно требуется медицинская помощь, иначе может произойти некроз (гибель) участка кишки, разовьется перитонит.
Если опухоль приводит к постоянным кровотечениям, развивается анемия. Пациент становится бледным, постоянно испытывает слабость, его беспокоят головные боли, головокружения. В тяжелых случаях требуется переливание крови.
Метастазирование рака кишки в печень грозит нарушением оттока желчи и развитием механической желтухи — состояния, при котором кожа и слизистые оболочки приобретают желтоватый оттенок, беспокоит кожный зуд, боли в животе, ухудшается общее состояние. Пока не восстановлен отток желчи, становится невозможным проведение активного противоопухолевого лечения.
Состояние, при котором раковые клетки распространяются по поверхности брюшины, называется канцероматозом, при этом развивается асцит — скопление жидкости в животе. Это осложнение развивается при раке ободочной кишки стадии IVC. Асцит ухудшает состояние пациента, затрудняет лечение и резко негативно сказывается на прогнозе.
В Европейской клинике есть всё необходимое для эффективной борьбы с осложнениями злокачественных опухолей ободочной кишки. При неотложных состояниях пациенты получают лечение в полном объеме в отделении интенсивной терапии. Наши хирурги выполняют паллиативные операции, устанавливают стенты при кишечной непроходимости. При механической желтухе мы проводим дренирование, стентирование желчевыводящих путей. При асците наши доктора выполняют лапароцентез (эвакуацию жидкости через прокол), устанавливают перитонеальные катетеры, проводят системную и внутрибрюшинную химиотерапию.
При IVC стадии рака ободочной кишки, когда развивается канцероматоз брюшины, хирурги в Европейской клинике применяют инновационный метод лечения — гипертермическую интраперитонеальную химиотерапию (HIPEC). Удаляют все крупные опухоли, затем брюшную полость промывают раствором химиопрепарата, подогретым до определенной температуры — это помогает уничтожить мелкие очаги. Согласно результатам мировой практики, HIPEC может продлить жизнь онкологического больного до нескольких лет.
Запись
на консультацию
круглосуточно
Методы диагностики
Если пациента беспокоят симптомы, которые могут указывать на рак ободочной кишки, врач первым делам назначит УЗИ органов брюшной полости и колоноскопию. Эти исследования помогут обнаружить опухоль, а во время колоноскопии можно провести биопсию — получить фрагмент патологически измененной ткани и отправить в лабораторию. Биопсия — самый точный метод диагностики рака.
Колоноскопия — эффективный скрининговый метод. Она помогает обнаружить полипы и рак кишки на ранних стадиях. Её рекомендуется проходить всем людям старше 50 лет. В Европейской клинике колоноскопию выполняют врачи экспертного уровня на новейшем оборудовании от ведущих производителей. У нас процедура проходит в состоянии «медикаментозного сна», поэтому вы не будете испытывать неприятных ощущений.
После того, как рак диагностирован, нужно установить его стадию. Для этого применяют КТ, МРТ, ПЭТ-сканирование. Метастазы в легких выявляют с помощью рентгенографии грудной клетки. Если имеются метастазы в печени, применяют ангиографию — рентгенологическое исследование, во время которого в кровеносные сосуды вводят контрастный раствор.
Дополнительно врач может назначить анализ стула на скрытую кровь, общий и биохимический анализ крови, чтобы выявить анемию, оценить функции печени. Анализы крови на онкомаркеры обычно проводят в процессе лечения, чтобы проконтролировать его эффективность.
Дифференциальная диагностика
Симптомы, возникающие при раке ободочной кишки, могут беспокоить при многих других патологиях. Чаще всего злокачественную опухоль приходится дифференцировать с такими заболеваниями, как кишечные инфекции, хронические воспалительные процессы, геморрой, синдром раздраженного кишечника.
Методы лечения
При раке ободочной кишки возможны разные варианты лечения. Врач выбирает оптимальную тактику, в зависимости от стадии злокачественной опухоли, ее локализации, общего состояния пациента, наличия у него тех или иных осложнений, сопутствующих заболеваний. Выполняют хирургические вмешательства, применяют разные типы противоопухолевых препаратов, проводят курсы лучевой терапии.
Химиотерапия
Химиотерапия при злокачественных опухолях ободочной кишки может преследовать разные цели:
- Неоадъювантную химиотерапию назначают до хирургического вмешательства, чтобы сократить размеры опухоли и упростить ее удаление.
- Адъювантная химиотерапия проводится после хирургического вмешательства, чтобы уничтожить оставшиеся раковые клетки и снизить риск рецидива.
- В качестве основного метода лечения химиотерапию применяют при поздних стадиях рака, в паллиативных целях.
При злокачественных новообразованиях толстой кишки применяют разные типы химиопрепаратов: капецитабин, 5-фторурацил, оксалиплатин, иринотекан, трифлуридин/типирацил (комбинированный препарат). Чаще всего одновременно используют два или более препаратов, это помогает повысить эффективность лечения.

Таргетные препараты воздействуют более прицельно по сравнению с классическими химиопрепаратами: они направлены на определенные молекулы-мишени, которые помогают раковым клеткам бесконтрольно размножаться и поддерживать свою жизнедеятельность. Чаще всего при злокачественных опухолях кишки применяют две группы таргетных препаратов:
- Ингибиторы VEGF — вещества, с помощью которого раковые клетки стимулируют ангиогенез (образование новых кровеносных сосудов). К этой группе относятся: Зив-афлиберцепт (Залтрап), Рамуцирумаб (Цирамза), Бевацизумаб (Авастин). Их применяют при прогрессирующем раке ободочной кишки, вводят внутривенно раз в 2 или 3 недели, обычно сочетают с химиотерапией.
- Ингибиторы EGFR — белка-рецептора, который находится на поверхности раковых клеток и заставляет их бесконтрольно размножаться. В эту группу входят такие препараты, как Цетуксимаб (Эрбитукс), Панитумумаб (Вектибикс). Ингибиторы EGFR вводят внутривенно раз в неделю или через неделю.
В некоторых случаях применяют препараты из группы ингибиторов контрольных точек. Они блокируют молекулы, которые мешают иммунной системе распознавать и атаковать раковые клетки. К этой группе препаратов относятся: Пембролизумаб (Кейтруда), Ниволумаб (Опдиво), Ипилимумаб (Ервой). Обычно их применяют при неоперабельном, метастатическом раке, когда неэффективна химиотерапия, если произошел рецидив.
Для того чтобы разобраться, какие препараты будут эффективны у конкретного пациента, нужно понимать, какими свойствами обладают раковые клетки, какие в них произошли мутации, и за счет каких веществ они приобрели способность к бесконтрольному размножению. В этом помогает молекулярно-генетический анализ — составление «молекулярного портрета» рака. Благодаря нашему сотрудничеству с ведущими зарубежными лабораториями, в Европейской клинике может быть выполнено такое исследование. Мы знаем, как повысить эффективность противоопухолевого лечения и что делать, если оно перестало помогать.
Хирургия
В некоторых случаях (стадия 0 — «рак на месте», иногда стадия I) рак ободочной кишки можно удалить во время колоноскопии. К сожалению, такая возможность имеется редко. Чаще всего приходится выполнять колэктомию — частичное или полное удаление ободочной кишки. Объем хирургического вмешательства зависит от локализации, и размеров опухоли. Обычно одновременно удаляют не менее 12 близлежащих лимфатических узлов. Оставшиеся концы кишки сшивают — накладывают анастомоз.
Колэктомия может быть выполнена открытым способом (через разрез) или лапароскопически (через проколы в брюшной стенке).
Иногда анастомоз не получается наложить сразу. В таких случаях накладывают временную колостому или илеостому — участок ободочной или подвздошной кишки подшивают к коже и формируют отверстие для отхождение стула. В дальнейшем стому закрывают.
Если опухоль блокирует просвет кишечника, и ее нельзя удалить, накладывают постоянную колостому. Проходимость кишечника можно восстановить с помощью стента — металлического каркаса в виде полого цилиндра с сетчатой стенкой. Такие операции называются паллиативными: они направлены не на удаление рака, а на борьбу с симптомами, улучшение состояния пациента.
Хирурги в Европейской клинике выполняют различные типы радикальных и паллиативных вмешательств. Специалисты нашего отделения эндоскопии имеют большой опыт установки стентов в кишке, желчных протоках и других полых органах. В отделении интервенционной хирургии выполняется радиочастотная абляция, химиоэмболизация при метастазах в печени.
Лучевая терапия
Лучевая терапия может быть назначена до (неоадъювантная), после (адъювантная) операции на кишке или в качестве основного метода лечения при метастатическом раке, для борьбы с симптомами.
Если лучевую терапию сочетают с химиотерапией, то такое лечение называется химиолучевой терапией.
Прогноз
Основной показатель, с помощью которого определяют прогноз при онкологических заболеваниях ободочной кишки и других органов — пятилетняя выживаемость. Он показывает процентную долю пациентов, которые остались живы спустя пять лет после того, как им был установлен диагноз.
Пятилетняя выживаемость при колоректальном раке зависит от стадии:
- При локализованном раке (не распространился за пределы кишечной стенки — стадии I, IIA и IIB) — 90%.
- При раке, распространившемся на соседние органы и регионарные лимфатические узлы (стадия III) — 71%.
- При метастатическом раке (стадия IV) — 14%.
Как видно из этих цифр, наиболее успешно лечатся злокачественные опухоли ободочной кишки на ранних стадиях, а при возникновении метастазов прогноз резко ухудшается. Однако, данные показатели носят лишь ориентировочный характер. Они рассчитаны на основе статистики среди пациентов, у которых рак в толстой кишке был диагностирован пять лет назад и ранее. За это время в онкологии произошли некоторые изменения, появились новые технологии, препараты.
Никогда нельзя опускать руки. Даже при запущенном раке с метастазами больному можно помочь, продлить его жизнь, избавить от мучительных симптомов. Врачи Европейской клиники берутся за лечение любых пациентов. Мы знаем, как помочь.
Запись
на консультацию
круглосуточно


