Рак желчного пузыря гистология
Рак желчного пузыря. Эпидемиология рака желчного пузыря.Рак желчного пузыря в структуре онкологических заболеваний органов пищеварения составляет 2,2—5,6%, а среди опухолей билиопанкреатодуоденальной зоны 10,6—12,9%. Рак внепеченочных желчных протоков составляет 0,01—4%. Средний возраст больных 53—71 года. Соотношение мужчин и женщин при раке желчного пузыря 1:2, при раке внепеченочных желчных протоков 1,3:1. Рост заболеваемости раком желчных путей многие авторы связывают с увеличением числа больных, страдающих желчнокаменной болезнью. Частота сочетания этих заболеваний при раке желчного пузыря колеблется 80-100%, при раке внепеченочных желчных протоков составляет 30%. Рак чаще встречается у лиц, страдающих желчнокаменной болезнью свыше 10 лет. Вероятность развития рака желчного пузыря на фоне желчнокаменной болезни у мужчин 1:45, у женщин 1:15. Предполагают, что в развитии рака желчного пузыря определенную роль играют изменения химического состава желчи, длительное механическое раздражение камнями слизистой оболочки желчного пузыря, которые ведут к развитию в ней не только воспалительной инфильтрации, но и регенераторных, гипер-, мета- и диспластических изменений. Источниками развития рака являются поверхностный эпителий слизистой оболочки, эпителий слизистых желез шейки желчного пузыря и внепеченочных желчных протоков, а также аденомы (1—2%). В желчном пузыре локализация рака различна, во внепеченочных желчных протоках опухоль чаще располагается в области развилок. Пузырный проток редко является местом первичной локализации опухоли. Имеются единичные сообщения о развитии рака в культе пузырного протока. По характеру роста различают диффузно инфильтративную, узловую и папиллярную формы рака. Чаще встречается диффузно-инфильтративная форма, при которой стенка пузыря резко утолщена, ригидна, со стороны слизистой оболочки может быть шероховатой или бугристой. Пузырь может быть как резко увеличен в размерах, так и резко уменьшен, сморщен. В далеко зашедших стадиях просвет пузыря не определяется.
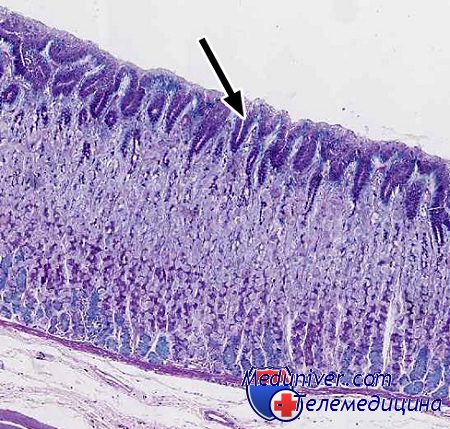
При диффузно-инфильтративной форме рака стенки внепеченочных протоков уплотнены, утолщены до 2 — 3 мм, белесоватого цвета. Процесс может локализоваться на ограниченном участке и иметь вид бляшки, выдающейся в просвет, либо циркулярно охватывать все стенки, резко сужая просвет протока. Поскольку стенки пузыря тонкие, опухоль быстро прорастает их, инфильтрирует ткань печени, а также формирует опухолевые конгломераты за счет врастания в поперечную ободочную и двенадцатиперстную кишки и инфильтрирует печеночно-двенадцатиперстпую связку. Узловые формы рака встречаются редко. Опухолевый узел растет при этом или в полость пузыря, или экстравезикально. Папиллярный рак обнаруживают редко, обычно он имеет мультицентрический рост, растет в просвет пузыря и протоков, редко инфильтрирует стенки. Наиболее благоприятно протекает заболевание в тех случаях, когда опухоль располагается в дне желчного пузыря, так как при этом процесс долгое время остается локализованным. Рак шейки пузыря рано дает метастазы в регионарные лимфатические узлы и быстро распространяется на ворота печени. Рак внепеченочных желчных протоков реже инфильтрирует прилежащие органы, так как клинически проявляет себя раньше. Метастазирование преимущественно лимфогенное — по лимфатическим путям ворот печени. Реже наблюдается гематогенный и интрадуктальный характер метастазирования. В поздних стадиях заболевания возможны отдаленные метастазы. Операбельность больных составляет 10—11%, 5-летняя выживаемость в пределах 1 — 7%. Основной гистологической формой является аденокарцинома. Клетки высокодифференцированной аденокарциномы могут напоминать покровный эпителий слизистой оболочки желчных путей. Часто встречается папиллярная аденокарцинома, которая характеризуется наличием преимущественно крупных железистых структур неправильной формы с большим количеством вдающихся в их просвет сосочковых разрастаний, образованных нежной фиброваскулярной стромой и покрытых атипическим полиморфным эпителием с темными, удлиненными ядрами. Низкодифференцированная аденокарцинома представлена железистыми структурами, образованными уродливыми клетками с базофильной цитоплазмой, резко гиперхромными ядрами, наличием большого числа правильных и неправильных митозов; границы между железами стерты. Слизеобразование в эпителии желез может быть незначительным (мукоидный секрет определяется только в апикальных отделах клеток) или выраженным с формированием типичного коллоидного и перстневидно-клеточного рака. Некоторые авторы считают, что обычная аденокарцинома развивается из поверхностного эпителия, а коллоидный и перстневидно-клеточный рак из слизистых желез. Строма опухоли часто фиброзная. Для протокового рака характерна скиррозная аленокарцинома, образованная в основном узкими, плохо различимыми трубочками, расположенными группами или поодиночке в фиброзной строме. Часть желез может быть кистовидно расширена. Эпителиальная выстилка представлена кубическими или призматическими клетками с базофильной цитоплазмой, базально расположенными крупными гиперхромными ядрами. Митозы редки. Плоскоклеточный рак наблюдают в желчном пузыре в 7% случаев. Может сочетаться с аденокарциномой. Во внепеченочных протоках не описан. При микроскопическом исследовании выявляются крупные многослойные пласты клеток с явлениями вертикальной анизоморфности, наличием отдельных ороговевших клеток, формированием раковых жемчужин, полями выраженного клеточного полиморфизма. Многие авторы считают, что опухоли с фокусами плоскоклеточиого рака являются низкодифференцированными и обладают высокой степенью злокачественности. Недифференцированный рак злокачественная эпителиальная опухоль, которую нельзя отнести ни к одному из указанных выше новообразований. Встречается в 8 10% в желчном пузыре, в 1,6% в желчных протоках. Различают мелкоклеточный и крупноклеточный рак. В последнем атипия и полиморфизм наиболее выражены. При обнаружении в стенке желчного пузыря злокачественной опухоли солидного строения из светлых клеток в первую очередь необходимо исключить опухоль из эндокринных клеток. Заподозрить ее позволяет выявление в опухоли полей, богатых сосудистыми полостями, окруженных клетками преимущественно округлой и полигональной формы со светлой пустой или пенистой цитоплазмой, крупными округлыми гииерхромными ядрами, местами с наличием фигур митоза. Положительные аргирофильные и аргентаффинные реакции, а также реакция на амилоид дают возможность поставить правильный диагноз. — Также рекомендуем «Аномалии эпителия желчного пузыря. Метаплазия эпителия желчного пузыря.» Оглавление темы «Опухоли желчного пузыря и дуоденального сосочка.»: |
Гистологически рак желчного пузыря представлен следующими формами: аденокарцинома, плоскоклеточный рак, недифференцированный рак. На долю плоскоклеточного рака приходится 7% всех форм рака ЖП. Недифференцированный рак встречается в 8-10% случаев рака ЖП. Плоскоклеточный рак ЖП или аденокарцинома ЖП с включением фокусов плоскоклеточного рака рассматривается как низкодифференцированная и высокозлокачественная опухоль. Недифференцированный рак представлен двумя формами: мелкоклеточный и крупноклеточный. Максимально атипия и полиморфизм выражены в крупноклеточном недифференцированном раке.
Иммуногистохимические исследования, основанные на использовании моноклональных антицитокератиновых антител, позволяют обнаруживать метастазы рака ЖП в лимфатических узлах у 2,7% оперированных больных, когда световая микроскопия окрашенных гематоксилином и эозином препаратов не обнаруживает метастазы.
Рак желчного пузыря: считается, что приблизительное время прогрессирования заболевания от тяжелой дисплазии до инвазивного рака составляет 15 лет.
Макроскопически выделяют три основные формы рака желчного пузыря: диффузно-инфильтративную, узловую, папиллярную. Диффузно-инфильтративная форма выявляется чаще всего. При ней стенка пузыря утолщена, ригидна, может быть бугристой. ЖП может быть резко увеличен или уменьшен в размерах. При запущенных формах просвет пузыря не определяется. Опухоль легко распространяется на печень, элементы ПДС, ободочную кишку и ее брыжейку, ДПК. При этом границы опухоли четко не дифференцируются. Узловая форма редка, опухоль растет в просвет пузыря или внепузырно, имеет относительно четкие границы.
Папиллярная макроскопическая форма рака желчного пузыря также является редкой, представлена экзофитными папиллярными образованиями, растущими в просвет желчного пузыря. Смешанные макроскопические формы ракаЖП: инфильтративно-узловая, папиллярно-инфильтративная. Наиболее благоприятной локализацией рака является дно ЖП, поскольку опухоль относительно долго бывает ограничена ЖП. Прогностически худшей локализацией является шейка ЖП, которая отмечается у 16,4% больных. В этом случае опухоль рано инфильтрирует протоки и сосуды ПДС, печень, органы панкреатодуоденальной области, осложняется МЖ. Становится нерезектабельной. Инвазия субсерозного слоя органа резко повышает вероятность лимфогенного и гематогенного метастазирования.
Инвазия печени — характерная черта патологической анатомии рака ЖП и отмечается, по секционным данным, у 58,9-90% умерших больных, страдавших раком желчного пузыря. Распространению на печень способствует тесная связь между лимфоидной сетью печени и ЖП.
Лимфогенное метастазирование рака желчного пузыря: вначале поражаются лимфатические узлы ПДС, затем лимфатические узлы вокруг головки ПЖ (панкреатодуоденальные), далее вокруг чревного ствола и верхних брыжеечных сосудов, парааортальные лимфатические узлы.
По данным патологоанатомического исследования препаратов, удаленных во время операций различного объема по поводу рака желчного пузыря, лимфатические узлы ПДС, расположенные в правой ее части, по ходу ВЖП, поражаются метастазами у 24% больных, в задненижней части ПДС — у 20%, парааортальные — у 2 1 ,7%, панкреатодуоденальной области -у 17,1%, вокруг общей печеночной артерии -у 1 2,2% больных. Метастазы в лимфатических узлах диагностируются по аутопсийным данным у 68,1 % умерших больных.
— Читать «Лимфогенное метастазирование рака желчного пузыря. Клиника рака желчного пузыря»
Оглавление темы «Холецистит и его осложнения. Паразиты желчного пузыря»:
1. Течение острого холецистита. Диагностика острого холецистита
2. Околопузырный инфильтрат. Околопузырный абсцесс
3. Перфорация желчного пузыря. Желчный перитонит
4. Острый бескаменный холецистит. Причины и клиника бескаменного холецистита
5. Описторхоз и клонорхоз желчных путей. Эхинококкоз
6. Аскаридоз и лямблиоз желчного пузыря. Травмы желчного пузыря
7. Характер повреждения желчного пузыря. Диагностика травмы желчного пузыря
8. Эпидемиология рака желчного пузыря. Факторы риска рака желчного пузыря
9. Патологическая анатомия рака желчного пузыря. Морфология рака желчного пузыря
10. Лимфогенное метастазирование рака желчного пузыря. Клиника рака желчного пузыря
Доброкачественные опухоли желчного пузыряК доброкачественным опухолям желчного пузыря, встречающимся редко, относятся папилломы, аденомы, аденомиомы, фиброаденомы, цистаденомы, миомы, миксомы и др. Среди них более часто встречаются папилломы. Они бывают множественными и образуют даже диффузный папнлломатоэ желчного пузыря. Доброкачественные опухоли желчного пузыря могут сочетаться с конкрементами. Клинически они ничем себя не проявляют либо наблюдаются симптомы, характерные для хронического холецистита. При холецистографии мелкие опухоли обычно не выявляются, а более крупные принимают за конкремент, поэтому в большинстве случаев их диагностируют уже во время операции или случайно обнаруживают при патологическом исследовании. Лечение состоит в удалении опухоли. Однако в большинстве случаев производят типичную холецистэктомию, учитывая, что во время операции исключить злокачественное перерождение опухоли не всегда возможно даже при срочном гистологическом исследовании се. При сочетании опухоли с конкрементами или хроническим холециститом удаление желчного пузыря тем более необходимо. Опухоли внепеченочных желчных протоков встречаются еще более редко. К доброкачественным опухолям желчных протоков относят: фибромы, аденомы, нейрофибромы, липомы, миксомы, папилломы, миомы и др. Вначале они не вызывают каких-либо клинических проявлений, но по мере роста, обычно медленного, приводят к сужению просвета протока вплоть до полной закупорки его. При этом возникают боли в правом подреберье, иногда по типу печеночной колики, и обтурационная желтуха, крайне напоминающие клиническую картину при холедохолитиазе. Диагностика доброкачественных опухолей трудна, даже во время oпeрации их приходится дифференцировать с конкрементами и злокачественным новообразованием. В последнем случае характер опухоли иногда удается выяснить только после срочного, а в отдельных случаях и дополнительного планового гистологического исследования. Лечение. Доброкачественные опухоли желчных протоков подлежат удалению в связи с опасностью развития обтурационной желтухи н их злокачественного перерождения. Эту операцию в отдельных случаях приходится сочетать с резекцией небольшого сегмента протока и последующим сшиванием его конец в конец или с наложением билиодигестивного анастомоза.
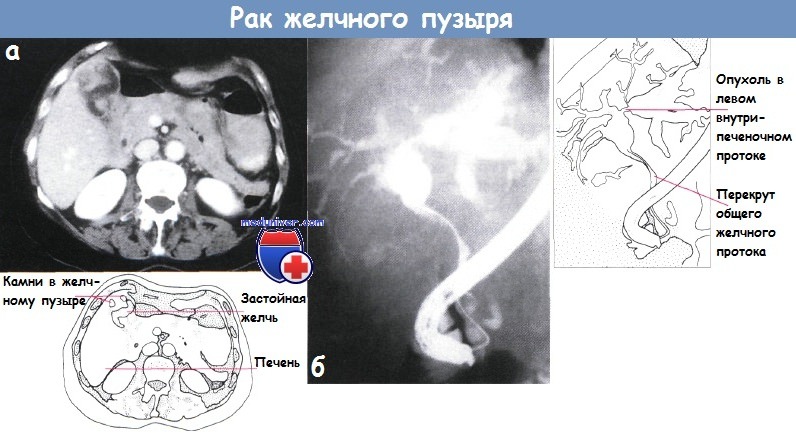
Рак желчного пузыряПервичный рак желчного пузыря составляет от 2 до 8% злокачественных опухолей человека и занимает пятое место среди опухолей желудочно-кишечного тракта. Обычно он поражает лиц в возрасте старше 50 лет. Женщины болеют раком желчного пузыря в 4—5 раз чаще, что объясняется нередким сочетанием его с желчнокаменной болезью, которая у мужчин встречается значительно реже. Однако нельзя говорить о прямой зависимости между этими двумя заболеваниями, так как процент ракового поражения при калькулезном холеинстите невысок, хотя при раке желчного пузыря, как правило, встречаются камни. Рак желчного пузыря локализуется более часто в области дна, реже — шейки желчного пузыря и поверхности, обращенной к печени. По характеру гистологического строения чаще встречаются аденокарцинома, затем скирр, слизистый, солидный, плоскоклеточный и низкодифференцированный рак. Опухоль имеет высокую степень злокачественности, рано метастазирует. обычно по лимфатическим путям. Прежде всего поражаются печень и лимфатические узлы ворот печени, что быстро приводит к развитию обтурацнонной желтухи или сдавлению воротной вены, сопровождающемуся асцитом, гепатомегалии. Рак желчного пузыря, особенно в начальной стадии заболевания, характеризуется бессимптомным течением. Если он развивается на фоне желчнокаменной болезни, то не сопровождается какими-либо патогномоничными признаками. Такие симптомы как интенсивные постоянные боли, пальпируемая бугристая опухоль в правом подреберье, желтуха, снижение массы тела, нарастающая слабость, анемия, позволяющие заподозрить рак желчного пузыря, в большинстве случаев служат проявлениями уже далеко зашедшего внеорганного поражения. Приступообразные боли, значительное повышение температуры тела, озноб, проливной пот для рака желчного пузыря нехарактерны, но могут иметь место при присоединении вторичной инфекции, развитии эмпиемы желчного пузыря, холангита, при сочетании с острым холециститом. В связи с этим В. X. Василенко и И. А. Кикодзе не без основания различают следующие клинические формы первичного рака желчного пузыря: желтушную, «опухолевую», диспепсическую, септическую и «немую». В ряде случаев в клинической картине рака желчного пузыря на первый план выступают симптомы вторичного поражения — прорастания, сдавления опухолью или ее метастазами расположенных рядом органов и тканей, что проявляется симптомами непроходимости желудочно-кишечного тракта, обтурацнонной желтухой, асцитом. Гипохромная анемия, небольшой лейкоцитоз, увеличенная СОЭ, билирубинемия, ахлоргидрия не являются характерными признаками первичного рака желчного пузыря и развиваются обычно в поздней стадии заболевания. Диагностика основывается на данных различных исследований. При дуоденальном зондировании пузырный рефлекс обычно отсутствует. В редких случаях получения порции В в ней имеется большое количество лейкоцитов и слизи, а в мазках, окрашенных по Романовскому — Гимзе, могут быть обнаружены раковые клетки. Рентгенологическое исследование желудочно-кишечного тракта позволяет выявить смешение или сдавление, а также деформацию близлежащих органов, что обычно не является конкретным указанием на поражение желчного пузыря раковой опухолью. При холецистографии в отдельных случаях может определяться дефект наполнения с неровными контурами или деформация тени желчного пузыря. При значительном поражении с вовлечением шейки и пузырного протока желчный пузырь не контрастируется, что, однако, наблюдается иногда и при калькулезном холецистите. Диагностические возможности выделительной холеграфии в большинстве случаев низкие, а при наличии желтухи отрицательные. Сканирование н ультразвуковая биолокация желчного пузыря ввиду отсутствия специфических признаков злокачественного процесса не могут считаться достоверными. Важное диагностическое значение имеет лапароскопия, при которой, помимо визуального исследования, возможно одновременное выполнение чреспеченочной или чреспузырной холангиографии, а также прицельной биопсии со срочным гистологическим исследованием. Кроме того, она позволяет обнаружить метастазы опухоли и избежать необоснованного хирургического вмешательства. Прорастание или метастазирование рака желчного пузыря в печень удастся выявить и с помощью гепатосканирования, ультразвуковой диагностики, а также целиакографии. Таким образом, эти исследования дают возможность определить oпeрабельность опухоли. Во время операции диагностика рака желчного пузыря обычно не представляет трудности, за исключением случаев распространенного экстравезикального поражепия, когда сложно установить первичную локализацию опухоли, а также при поражениях, не выявляемых макроскопически и совершенно неожиданно обнаруживаемых при плановом патоморфологнческом исследовании на фоне острого или хронического воспаления. В связи с этим не лишено оснований предложение производить срочное гистологическое исследование желчного пузыря после холецистэктомии у всех лиц пожилого и старческого возраста. Лечение только хирургическое. Радикальные операции удается выполнить лишь в ранней стадии заболевания, поэтому операбельность составляет около 30%. При локализации ракового процесса в области дна или шейки желчного пузыря вмешательство может быть ограничено холецистэктомией. При поражении стенки, прилежащей к печени, необходима и резекция последней. Если наблюдается прорастание опухоли в печень или солитарный метастаз, производят сегментарную резекцию ее либо гемигепатэктомию, при вовлечении в опухолевый процесс внепеченочных желчных протоков или окружающих органов — их резекцию. Однако целесообразность столь радикальных операций многими хирургами оспаривается. Паллиативные операции выполняют редко. При эмпиемах желчного пузыря производят холецистостомию, при обтурационной желтухе на почве метастаза в ворота печени — реканализацию желчных протоков или наружное транспеченочное дренирование. Прогноз в большинстве случаев плохой даже после радикальных операций. Помимо высокой непосредственной летальности (около 35%), пятилетняя выживаемость не превышает 1%. Несколько лучшие отдаленные результаты наблюдаются при случайном обнаружении рака во время холецистэктомии, производимой по поводу желчнокаменной болезни. Результаты хирургического лечения рака желчного пузыря улучшаются при выполнении операций в более ранние сроки. Это в значительной степени связано с разработкой более совершенных методов исследования рака. Важную роль с точки зрения профилактики и раннего лечения рака желчного пузыря играют своевременные оперативные вмешательства при хроническом калькулезиом холецистите, а также холецистэктомии при сне-мых» камнях, у так называемых носителей желчных камней. Саркомы желчного пузыря встречаются очень редко в виде миосарком, миксохондросарком, меланосарком, лимфосарком и ангиосарком. Гистологически они относятся к веретенообразно-клеточным и полиморфно-клеточным формам с гигантскими клетками. — Также рекомендуем «Рак желчных протоков. Диагностика и лечение рака желчных протоков» Оглавление темы «Болезни желчных путей и поджелудочной железы»: |