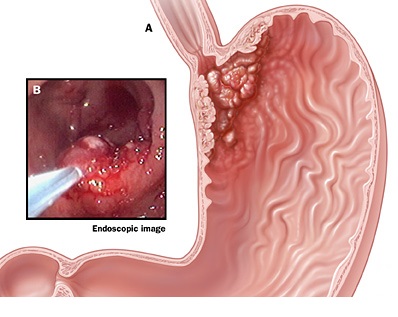
Рак проксимального отдела желудка операция

В сложной и многоплановой проблеме диагностики и лечения рака желудка особое место занимает рак проксимальною его отдела [1, 2, 3, 9].
За последние два десятилетия достстигнуты определенные успехи в диагностике и лечении рака этой локализации, которые обусловлены усовершенствованием методов диагностики, техники оперативных вмешательств, совершенствованием анестезтологического пособия, проведением обоснованной пред- и послеоперационной терапии. Однако, по-прежнему, число больных с распространенным раком желудка, в том числе и проксимального отдела, остается довольно высоким и не имеет тенденции к снижению [4, 5, 7, 8, 10].
Сложности своевременного распознавания рака проксимального отдела желудка состоит в том, что клинические проявления его, особенно на ранних стадиях, не отличаются от таковых при различных хронических желудочных заболеваниях.
Диагностика рака проксимального отдела желудка представляется трудной и сложной не только для врачей общего профиля, но и для специалистов, занимающихся изучением патологии желудочно-кишечного тракта.
Анализ результатов проведенного обследования 400 радикально леченных больных выявил явное преимущество комплексных методов в установлении диагноза заболевания.
Результат анализа хирургического лечения больных свидетельствует о травматичности и сложности операции при раке проксимального отдела желудка. Это подтверждается тем, что из 400 радикально выполненных операций 179 (49,2%) сопровождались осложнениями, послеоперационная летальность составила 26,4%.
Более частое возникновение осложнений отмечено при проксимальной резекции (55,7%), чем при экстирпации желудка (47,7%), послеоперационная летальность — 29,1% и 25,6% соответственно. Среди осложнений наиболее часто наблюдается пневмония, которая отмечена у каждого третьего больного (33,5%), а в сочетании с другими осложнениями -у 14,5% больных. Второе место по частоте занимает перитонит — 18,9%, который является основной причиной послеоперационной смертности • 35,4% из числа всех осложнений, закончившихся летальным исходом. Перитонит в сочетании с другими осложнениями отмечен у 45 больных (25,1%), из которых 43 (95,6%) погибли в послеоперационном периоде.
Большинство хирургов, занимающихся лечением рака проксимального отдела желудка, видит путь к повышению результатов лечения в возможности расширения блока удаляемых или резецируемых органов. Поэтому до настоящего времени вопрос об обоснованности комбинированных операции продолжает оставаться предметом дискуссии. Анализ нашего материала основан на изучении 160 (43,9%) больных, подвергнутым комбинированным операциям.
Полученные нами данные позволяют сделать вывод о том, что какие бы не производились расширенные комбинированные операции, отдаленные результаты хирургического лечения определяются состоянием регионарного лимфатического аппарата.
Наши данные свидетельствуют о том, что основными показаниями к дополнительному удалению или резекции органа является прорастание в него рака желудка или наличие метастазов в регионарных лимфатических ушах, радикальное удаление которых невыполнимо без хирургического вмешательства на рядом расположенном органе. Имеются все основания считать, что радикализм онкологической операции заключается не только в необходимом объеме удаляемых тканей пораженного органа, но и в полноте регионарной лимфаденэктомии.
Как и при всех операциях, выполняемых по поводу рака проксимального отдела желудка, наиболее частыми осложнениями являются перитонит (22,4%) и пневмония (27,1%). Перитонит в сочетании с другими осложнениями развился у 22 больных (25,9%), больных, а пневмония у 9 (10,6%). Общее число осложнений составило 53,1%, послеоперационная летальность — 29,4%, которая практически была одинакова как среди больных, перенесших комбинированную экстирпацию желудка, так и комбинированную проксимальную резекцию — 29,2% и 30,0% соответственно(p<0.001).
С целью улучшения результатов лечения больных раком проксимального отдела желудка в последние годы широкое применение получил комбинированный метод лечения, при этом лучевая терапия, как правило, предшествует хирургическому вмешательству.
Главная задача предоперационного облучения состоит в девитализации опухолевых элементов и, тем самым, профилактике обсеменения опухолевыми клетками во время операции.
Задаче повышения абластичности хирургического вмешательства вполне отвечают режимы крупного фракционирования дозы, при которых за счет увеличения дозы возрастает вероятность повреждения радиорезистентных клеток, резко сокращается время, необходимое для выполнения предоперационного облучения в концентрированном режиме, опережает развитие грубых морфологических постлучевых изменений в зоне воздействия ионизирующей радиации.
Нами использована методика крупнофракционного облучения в суммарной очаговой дозе 20 Гр, проводимой за 4 ежедневных фракции по 5 Гр, что эквивалентно суммарной очаговой дозе 31 Гр при стандартном режиме.
На основании проведенного сравнительного анализа осложнений после комбинированного и хирургическою лечения отдаленных результатов было установлено, что выполнение операции с предварительным облучением в концентрированном режиме наиболее обосновано и оправдано при недифференцированном раке проксимального отдела желудка, эндофитном его росте и без распространения опухоли на пищевод.
По нашим данным, противопоказаниями для комбинированного лечения рака проксималыюго отдела желудка являются следующие:
подозрение на возможность перфорации или кровотечения из опухоли;
выраженное перифокальное воспаление вокруг новообразования;
артериальная гипертония с высокими цифрами артериального давления;
врожденные и приобретенные пороки сердца;
хроническая ишемическая болезнь сердца с частыми приступами стенокардии;
тяжелые нарушения ритма сердечной деятельности;
сердечная недостаточность II-III степени;
признаки печеночной и почечной недостаточности;
выраженные нарушения со стороны свертывающей системы крови;
отдаленные метастазы.
Учитывая что качественные изменения в ткани опухоли в ранние сроки (до трех суток) после облучения в концентрированном режиме трудно определимы, особый интерес, с точки зрения оценки чувствительности опухоли к лучевому воздействию, представляют количественные критерии, определяемые морфологически. Радиационный патоморфоз изучался по ряду тканевых и клеточных показателей: объему оставшейся после облучения паренхимы опухоли, индексу повреждения опухолевых клеток, митотическому индексу, доле патологических митозов.
Полученные данные свидетельствуют о том, что пострадиационные изменения в опухоли проявлялись неравномерно и наступали как в центральных, так и периферических ее участках.
Количественные показатели радиационного повреждения опухоли характеризовались уменьшением объема ее паренхимы до 27,0 ед, по сравнению с контрольной группой — 77,0 ед. Величина индекса повреждения колебалась в широких пределах — от 3,0% до 67,0%, составляя в среднем по группе 49,0%.
Другим важным количественным показателем является митотический режим опухоли. Как нам удалось установить, под влиянием лучистой энергии в митотическом режиме опухоли происходили определенные сдвиги, выражающиеся прежде всего снижением митотического индекса. Так, если в необлученных опухолях этот показатель был равен 8,0%, то после облучения он значительно снизился и оказался равным 2,3%. Следует подчеркнуть, что в отдельных случаях митозы в клетках опухолей полностью отсутствовали, а паренхима оказалась максимально поврежденной. Кроме того, было отмечено отчетливое увеличение количества патологических митозов.
При изучении отдаленных результатов лечения больных раком проксимальною отдела желудка в зависимости от степени повреждения опухоли под воздействием облучения оказалось, что при индексе повреждения менее 50,0% ни один больной не дожил до пятилетнего срока(p<0.001).
В другой группе (индекс повреждения более 50,0%) пятилетняя выживаемость составила 37,9%.
Таким образом, предоперационное облучение рака проксимального отдела желудка в концентрированном режиме вызывает объективные дегенеративные изменения в опухолевых клетках, что может быть выявлено методами количественной морфологической оценки. Представляется, что эти методы могут найти применение в качестве объективного критерия в контроле эффективности различных схем и способов предоперационного облучения.
Данные, полученные на основании проведенного исследования, свидетельствуют о том, что комбинированный метод улучшает отдаленные результаты лечения по сравнению с хирургическим, практически вдвое. Так, 3-летняя выживаемость больных, подвергнутых комбинированному лечению, составила 54,3% в то время как после хирургического лечения — 27,9%, 5-лстняя выживаемость составила соответственно 35,8% и 17,9%(медиана=34,2 ; x2=0,7426 ;P=0,4036).
Следует отметить, что в группе больных, имеющих неблагоприятные прогностические признаки, результаты комбинированного лечения были значительно выше, чем после хирургического лечения. Так, каждый второй больной (50,6%), подвергнутый лечению по поводу недифференцированного рака проксимального отдела желудка, доживает до пятилетнего срока, в то время как при хирургическом лечении до этого периода доживает только 2,8% больных.
Улучшение результатов комбинированного лечения по сравнению с хирургическим наблюдается и при эндофитной форме рака — 31,6% и 11,1%(p<0,001) соответственно. Отмечена тенденция улучшения пятилетних результатов лечения и больных, подвергнутых комбинированному лечению, при гистологически подтвержденных метастазах рака в регионарных лимфатических узлах (18,1% и 11,1% соответственно), при переходе опухоли на пищевод (29,6% и 14,6% соответственно(p<0,001)). При локализации опухоли только в проксимальном отделе желудка и отсутствии метастазов в регионарных лимфатических узлах отдаленные результаты лечения при комбинированном методе увеличиваются вдвое. Так, при раке проксимального отдела желудка без перехода на пищевод пятилетняя выживаемость составила 46,8% после комбинированного лечения, а после хирургического — 20,1%; без вовлечения в опухолевый процесс регионарных лимфатических узлов — 54,6% и 27,0% соответственно. При этом заслуживает тот факт, что число осложнений практически одинаково как при комбинированном так и при хирургическом методах лечения (48,1% и 44,5% соответственно). Послеоперационная летальность при комбинированном лечении составила 25,9%, при хирургическом — 22,5%. Предварительное лучевое воздействие по разработанной методике не увеличивает кровопотери во время операции, не осложняет ход операции и не является препятствием для выполнения любого необходимого объема хирургического вмешательства.
При изучении результатов комбинированною лечения в зависимости от режима облучения оказалось, что пятилетняя выживаемость при подвижном способе концентрированного облучения, проводимом на γ-терапевтическом аппарате РОКУС, выше, чем при статистическом (54,0% и 20,6% соответственно).
Таким образом, комбинированное лечение с использованием предоперационного облучения в концентрированном режиме представляет собой перспективный метод, способствующий повышению выживаемости больных раком проксимального отдела. Такое лечение является адекватным и не сопровождается увеличением числа послеоперационных осложнений и легальности.
В настоящее время в клиническую онкологию входят понятие не только о том «сколько прожил» онкологический больной, но и «как он прожил» эти годы. Именно в этом плане особое место занимает изучение форм и методов коррекции состояния больного, а также границ и возможностей социально-трудовой реабилитации.
Оценивая результаты восстановления трудоспособности больных раком проксимального отдела желудка, необходимо отметить, что каждый второй вернулся к труду — 53,3%.
Наиболее выраженное влияние на восстановление трудоспособности оказало профессиональное положение больных. Лица умственного труда чаще возвращаются к работе (89,7%), по сравнению с лицами физического и неквалифицированного физического труда (41,8%). Однако, программа социальной реабилитации онкологических больных, оперированных по поводу рака проксимального отдела желудка, представляется достаточно сложной. Тяжелые анатомо-функциональные нарушения, связанные с радикальным лечением, возможность развития рецидивов и метастазов, необходимость проведения повторных курсов лечения затрудняют восстановление трудоспособности и накладывают определенный отпечаток на психику больного, его положение в обществе и отношения в семье.
Всестороннее изучение процесса реабилитации в динамике показало, что имеется ряд факторов, использование которых может привести к расширению ее границ и возможностей. К их числу следует отнести: санаторно-курортное лечение и периодическое общеукрепляющее лечение в условиях стационара; оправданное и обусловленное сокращение сроков инвалидности II группы и перевод на III группу с правом возвращения к адекватному труду; предоставление работающим больным права на дополнительный отпуск и сокращенный рабочий день.
Таким образом, комплексная диагностика, способствующая выявлению ранних форм рака проксимального отдела желудка, применение комбинированного лечения, реабилитация этих больных способствуют улучшению результатов лечения больных раком проксимального отдела желудка.
Хирургия желудка ¦ Лечение ракового поражения проксимального отдела желудка
На сегодняшний день лечение ракового поражения проксимального отдела желудка считается одной из самых сложных проблем клинической онкологии. Ведь помимо того, что согласно статистике, частота встречаемости злокачественных опухолей данной локализации из года в год продолжает неуклонно расти, это заболевание отличается своеобразием клинической симптоматики и очень неблагоприятным прогнозом, что объясняется, прежде всего, анатомо-физиологическими особенностями зоны поражения, а также преобладанием агрессивных клинико-морфологических форм и распространенностью патологического процесса с вовлечением более, чем в 65-70% случаев пищевода.
К сожалению, как показывает практика, несмотря на все усилия, направленные на совершенствование и популяризацию методов ранней диагностики, многие больные поступают в стационар с III и IV стадиями рака проксимального отдела желудка. Принимая во внимание этот факт и учитывая достаточно низкую в ситуациях такого рода эффективность радио- и химиотерапии, единственным способом положительно воздействовать на отдаленные результаты лечения становится улучшение и модернизация хирургических пособий, которые при раке проксимального отдела желудка отличаются весьма большой степенью сложности, что обусловлено необходимостью осуществления манипуляций и в плевральной, и в брюшной полости, и в заднем средостении.
Разработка тактики ведения пациентов с указанным заболеванием требует очень высокого уровня диагностики, включающей в себя целый комплекс взаимодополняющих методов, назначаемых на различных этапах обследования и лечения больных. На основании полученных сведений, отображающих полную клинико-морфологическую характеристику конкретного опухолевого процесса, включая локализацию первичного и метастатических очагов, форму роста новообразования, уровень поражения пищевода (особенно неблагоприятным считается поражение наддиафрагмального и ретроперикардиального сегмента), состояние слизистой оболочки пищеварительного канала как в зоне предполагаемой резекции, так и в остающейся части органов и т.д., производится выбор оперативного доступа и объема хирургического вмешательства.
При умеренно- и высокодифференцированных аденокарциномах, локализующихся в верхней трети желудка, экзофитной (т.е. растущей наружу) или смешанной форме роста в отсутствии предраковых изменений в визуально неизмененной остающейся части желудка и по линии предполагаемой резекции осуществляется проксимальная субтотальная резекция желудка. На начальных стадиях рака верхней трети желудка без метастазов, независимо от формы его роста и гистотипа может быть проведена проксимальная субтотальная резекция желудка.
Если же желудок поражен более чем на одну треть, опухоль растет эндофитно (т.е. вовнутрь), а в ходе гистологического исследования обнаруживается неблагоприятный морфологический тип опухоли (слизеобразующий рак, низкодифференцированная аденокарцинома либо недифференцированный рак) или предраковая патология в остающейся части желудка, как правило, выполняют гастрэктомию.
(495) 506-61-01 — лучшие клиники по хирургия желудка и двенадцатиперстной кишки
ЗАПРОС в КЛИНИКУ
Рак желудка — это диагноз, который пугает каждого человека. С современной экологией и принципами образа жизни, количество людей с подобным диагнозом растет с каждым годом. В 90% случаев — причина развития злокачественного процесса – хронический гастрит ассоциированный с Helicobacter Pylori.
Как любая онкологическая патология, заболевание имеет 3 типа лечебного воздействия:
- хирургическое – в настоящее время единственный метод способный полностью излечить от рака данной локализации;
- химиотерапевтическое – вид лечения, при котором опухоль «отравляют» фарм препаратами;
- ионизирующее излучение (лучевая терапия) – лечебный эффект достигается благодаря воздействию на опухоль ионизирующим излучением.
Оперативное лечение при раке желудка бывает нескольких видов:
1. Радикальное лечение. Под словом «радикальное» подразумевается полное удаление опухоли. После таких операций, пациент считается полностью излечённым от злокачественного новообразования. Чаще всего, радикальные операции выполняются пациентам с первой, второй и третьей стадией заболевания. Однако есть некоторые аспекты, когда выполнить радикальное лечение невозможно: наличие отдалённых метастазов, местное распространение опухоли (врастание в близлежащие органы), тяжёлое общее состояние пациента.
2. Паллиативное лечение. Попробуем понять значение термина «паллиативный» на конкретном примере. Рассмотрим диагноз: рак желудка, множественные метастазы в лёгкие. В данном случае наличествуют отдалённые метастазы. Если удалить опухоль желудка, то лечение будет паллиативным, так как на лёгочную ткань хирургически воздействовать никак не получится. Данный вид операций при раке желудка выполняется крайне редко, только при развитии у пациента жизнеугрожающих осложнений (например, массивных кровотечений из опухоли желудка).
3. Симптоматическое лечение – лечение направленно на устранение симптомов заболевания, без удаления первичной опухоли. Выполняется пациентам с 4 стадией заболевания, либо при больших местнораспространённых опухолях.

Выбор оперативного вмешательства всегда решается индивидуально для каждого пациента, исходя из множества факторов.
Радикальные хирургические вмешательства
Эндоскопическая резекция
Эндоскопические методики – это одни из самых современных направлений в желудочной хирургии рака, которые впервые совершили прорыв в лечении в Японии. Суть метода заключается в том, что врач — эндоскопист во время проведения ФГДС иссекает опухоль в пределах жизнеспособных тканей. И пациент без выполнения больших и травматичных операций продолжает жить дальше! Но у данного метода существуют значительные ограничения: он показан пациентам только с самым ранним раком желудка, на том этапе, пока опухоль локализуется только в поверхностных слоях эпителия. К сожалению, на данной стадии рак абсолютно не имеет никаких симптомов, а подобные операции в России носят скорее казуистический характер.
Резекция желудка
Резекция (удаление части органа) – является органосохраняющей операцией. Суть состоит в удалении части органа с опухолью и окружающими опухоль лимфоузлами (лимфодиссекция). Резекции желудка бывают двух видов: дистальная и проксимальная. Выбор вида резекции зависит от того в какой части органа растёт опухоль.
Операция завершается восстановлением непрерывности желудочно-кишечного тракта при помощи подшивания тонкой кишки к стенке резецированного органа с формированием анастомоза (искусственного соустья).
Гастрэктомия
Самая объёмная операция на желудке при раке — гастрэктомия. Она заключается в полном удалении органа. Эту операцию выполняют, при наличии хотя бы одного из следующих условий:
- рак тела желудка;
- диффузно-инфильтративный характер роста опухоли;
- недифференцированные формы рака (перстневидноклеточный).
Восстановление непрерывности желудочного – кишечного тракта после удаления органа заключается в подшивании к пищеводу тонкой кишки.
Резекцию желудка и гастрэктомию выполняют также и в качестве паллиативных операций при развитии жизнеугрожающих состояниях для пациента.
Симптоматические хирургические вмешательства
Как уже было сказано, основная цель симптоматического лечения – это повышение качества жизни пациента, вылечить которого уже по тем или иным причинам невозможно. Опухоль на этом этапе разрастается настолько сильно, что перекрывает просвет органа, делая невозможным питание пациента. Наиболее частые жалобы: тошнота, ощущение переполнения желудка даже при приёме незначительного количества пищи, рвота съеденной едой. Главная миссия врачей – восстановить возможность питания.
Итак, рассмотрим наиболее типовые операции.
Гастростомия
Гастростомия – операция, суть которой сводится к формированию соустья (гастростома) между желудком и внешней средой. Показанием для такого вида лечения являются неудалимые опухоли пищеводно-желудочного перехода. Гастростома позволяет пациенту принимать пищу не через рот, а сразу в желудок, что спасает его от истощения.
Формирование гастроэнтероанастомоза
Гастроэнтероанастомоз – это обходной анастомоз, который формируется между непоражённой частью органа и тонкой кишкой при больших опухолях выходного отдела. Таким образом, пища сначала попадает в желудок, затем эвакуируется сразу в тонкую кишку, минуя опухоль.
Этот вид симптоматической операции является наиболее физиологичным для пациента.
Формирование еюностомы
Это, пожалуй, самый последний предел хирургического лечения, применяемый при тотальном поражении желудка раковой опухолью, когда стенка проросла новообразованием во всех отделах, и нет возможности выполнить какую-либо другую операцию. В таком случае начальный участок тонкой кишки подшивается к передней брюшной стенке и формируется соустье между кишкой и внешней средой (еюностома). Питание пациент получает непосредственно в кишку, что позволяет ему не умереть от мучительной голодной смерти.
Стентирование
Одним из самых современных видов симптоматического лечения является расширение опухолевого стеноза. При этом методе врач — эндоскопист раздвигает участок ракового сужения при помощи стента (своеобразная каркасная распорка), позволяя пациенту питаться через рот достаточно длительное время. К сожалению, в настоящее время метод практикуется не во всех лечебных учреждениях.
Консультации врача при появлении первых жалоб и ежегодный скрининг органов ЖКТ помогут выявить рак на начальной стадии. Это сэкономит потраченное на лечение время, деньги, здоровье. И нужно всегда помнить, что рак излечим при своевременном обращении. Необходимость удаления всего органа (или другая операция при раке желудка) и срок жизни после операции напрямую зависит от стадии процесса, когда началось лечение. Рак желудка после операции требует от пациента особого подхода, который заключается в радикальном изменении образа жизни, принципов питания и трудового режима.