Протоковые изменения в печени деформация желчного пузыря

Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии.
Диффузные изменения печени не считаются отдельным заболеванием, их наличие указывает лишь на разрастание паренхимы органа, свойственное множеству патологических состояний. Изменения имеют различный характер, во всех случаях для подтверждения диагноза используется детальное обследование.
Классификация
По степени выраженности диффузные изменения паренхимы печени могут быть:
- Незначительными. Диагностируются достаточно часто. Характерны для ранних стадий вирусного или бактериального воспалительного процесса и патологических состояний, вызванных воздействием неблагоприятных факторов.
- Выраженными. Сопровождаются отечностью и увеличением органа. Характерны для хронических гепатитов, цирроза, сахарного диабета, ожирения тяжелой степени, первичных и вторичных злокачественных опухолей.
- Умеренными. Умеренные диффузные изменения развиваются на фоне интоксикации организма лекарственными препаратами, длительного употребления алкогольных напитков и жирной пищи.
По характеру изменений в строении печени выделяют:
- Диффузные изменения по типу стеатоза. Характеризуются появлением рассеянных жировых включений. Накопление большого количества жира способствует разрушению здоровых клеток печени с последующим образованием кист, изменяющих структуру органа. Диффузно-очаговые изменения печени по типу стеатоза могут обнаруживаться как у пожилых людей, так и у детей.
- Изменения по типу гепатоза. Ткани здоровой печени имеют однородную структуру, они содержат кровеносные сосуды и желчевыводящие протоки. Гепатоз характеризуется накоплением лишнего жира внутри клеток органа. Здоровые гепатоциты постепенно разрушаются.
- Жировую инфильтрацию. Печень активно участвует в обмене питательных веществ. Жиры, поступающие с пищей, расщепляются под воздействием ферментов в кишечнике. В печени полученные вещества превращаются в холестерин, триглицериды и другие важные для человеческого организма соединения. К развитию диффузных изменений по типу жировой инфильтрации приводит накопление в тканях большого количества триглицеридов.
В зависимости от причин, способствовавших изменению структуры органа, оно может иметь следующий тип:
- набухающий;
- склеротический;
- гипертрофический;
- дистрофический.
Причины возникновения
Диффузные изменения в тканях печени являются симптомом таких заболеваний, как:
- Ожирение и сахарный диабет. Печень в таких случаях увеличивается в размерах, эхогенность ее тканей повышается в несколько раз.
- Хронический гепатит. Диффузные изменения на фоне быстрого увеличения органа оказываются слабо выраженными.
- Цирроз печени. Структура органа становится неоднородной, появляется большое количество пораженных участков, эхогенность многократно повышается.
- Доброкачественные и злокачественные новообразования. Характеризуются появлением выраженных изменений в одной доле органа.
- Вирусное воспаление. Ткани печени перерождаются, процесс не является опасным для жизни, через некоторое время клетки самостоятельно восстанавливаются.
- Паразитарные инвазии.
Риск увеличения печени повышается под воздействием следующих факторов:
- Неправильного питания. Употребление майонеза, фастфуда, острых соусов и полуфабрикатов оказывает дополнительную нагрузку на печень, из-за чего она начинает работать в аварийном режиме.
- Злоупотребления алкоголем. Этиловый спирт под воздействием печеночных ферментов распадается до альдегидов, оказывающих губительное воздействие на гепатоциты. При регулярном потреблении алкоголя ткани начинают разрушаться, постепенно их замещают жировые включения. Алкогольный гепатоз при неправильном лечении переходит в цирроз.
- Прием антибиотиков и некоторых других препаратов. Помимо лечебного действия, активные вещества, входящие в состав медикаментов, оказывают и гепатотоксическое воздействие. Поэтому любой препарат следует принимать в назначенных врачом дозах.
- Проживание в неблагоприятной экологической обстановке. Токсичные вещества, проникающие в организм, с током крови попадают в печень, где оседают и со временем нейтрализуются. Однако со временем орган перестает справляться с этими функциями, возникают различные заболевания. В группу риска входят люди, живущие вблизи фабрик, заводов и крупных автомобильных дорог.
- Психоэмоциональные перегрузки. В стрессовых ситуациях надпочечники начинают вырабатывать адреналин. Этот гормон, расщепляемый печенью, является опасным для ее тканей. Постоянные стрессы практически всегда сопровождаются поражением гепатоцитов.
Симптомы заболевания
Признаки диффузных изменений печени во многом зависят от причины, способствовавшей их возникновению. Однако большинство заболеваний имеет схожие симптомы, это:
- Нарушение пищеварения. Пациент жалуется на тошноту, изжогу, изменение цвета каловых масс, учащенные позывы к дефекации.
- Ухудшение состояния кожи. Патологические изменения в структуре печени способствуют пожелтению кожных покровов, появлению угревой сыпи и папиллом. Нередко наблюдаются аллергические реакции, сильный зуд, шелушение и отечность.
- Появление трещин и налета на поверхности языка.
- Болевой синдром. Неприятные ощущения при патологиях печени имеют различный характер. При незначительных изменениях левой доли отличаются слабо выраженным характером. Интенсивные боли появляются при гнойных воспалительных процессах в паренхиме органа, травмах и злокачественных опухолях.
- Усиленное потоотделение. Пот при ухудшении состояния печени имеет резкий неприятный запах.
- Горечь во рту. Чаще всего появляется в утреннее время, а также после употребления острой и жирной пищи.
- Общая слабость и повышенная утомляемость. Пациент замечает, что начал уставать даже после незначительных физических нагрузок.
- Раздражительность, перепады настроения, головные боли.
- Повышение температуры тела.
- Ломкость сосудов, способствующая развитию кровотечений.
Диагностические меры
Основным методом выявления заболеваний печени считается ультразвуковая диагностика. С помощью УЗИ обнаруживают эхопризнаки диффузных изменений, определяют их характер и степень выраженности. Процедура не занимает много времени. Эхоскопически выявляются аномалии строения органа, гепатит, цирроз, первичные и вторичные раковые очаги. Дополнительно проводятся следующие диагностические процедуры:
- Радионуклидное сканирование. В кровеносную систему вводят радиоактивные вещества, которые с током крови проникают в печеночные ткани. Изменения в эхоструктуре органа определяются по характеру распределения контраста. Это способ применяется для диагностики метастатического поражения и посттравматических изменений в тканях.
- КТ. Исследование используется для выявления паренхиматозных кровотечений, мелких опухолей и некоторых других изменений.
- Тонкоигольная биопсия. Полученный в ходе процедуры материал направляется на гистологическое исследование. Считается вспомогательным методом, используемым для подтверждения или опровержения поставленного ранее диагноза.
- Анализ крови на биохимию. Позволяет оценить функциональную активность гепатоцитов. Развитие диффузных изменений сопровождается снижением уровня альбумина, повышением количества АЛТ и билирубина.
- Анализ на антитела к вирусу гепатита. Позволяет определить тип заболевания и степень активности возбудителя инфекции.
Лечение
Комплексное лечение заболеваний, сопровождающихся патологическими изменениями в печени, предусматривает прием лекарственных препаратов, изменение образа жизни, соблюдение специальной диеты. Медикаментозная терапия включает:
- Гепатопротекторы на растительной основе. Для нормализации функций органа используют препараты из расторопши (Карсил, Гепабене, Силимарин). Они эффективны при гепатите, циррозе, холецистите и токсическом поражении.
- Эссенциальные фосфолипиды (Эссенциале Форте, Фосфоглив, Эссливер). Нормализуют метаболические процессы в тканях, ускоряют их восстановление.
- Препараты животного происхождения (Гепатосан, Сирепар). Производятся из гидролизатов говяжьей печени. Обладают защитными и очищающими свойствами.
- Аминокислоты (Гептрал, Гептор). Обладают выраженным дезинтоксикационным и антиоксидантным действием, защищают гепатоциты и ускоряют их восстановление.
- Противовирусные и иммуностимулирующие препараты. Направление на снижение активности вирусов гепатита и повышение сопротивляемости организма. Обладают большим количеством побочных действий, поэтому применяться должны под контролем врача.
Лечиться рекомендуется с помощью настоев целебных растений: расторопши, корней одуванчика и артишока, листьев земляники, кукурузных рылец, плодов шиповника. Для приготовления препарата 2 ст. л. сырья заливают 0,5 л кипятка, настаивают 3-4 часа, процеживают и принимают по 100 мл 3 раза в день.
Диета
Соблюдение принципов правильного питания при наличии диффузных изменений в тканях печени является важной частью лечения. От этого зависит эффективность и длительность терапии. Из рациона следует исключить:
- кофе и черный чай;
- помидоры и томатный сок;
- спиртные напитки;
- сладкие газированные напитки;
- мясо жирных сортов;
- крепкие мясные и грибные бульоны;
- пшенную, перловую и ячневую каши;
- жирные соусы;
- копчености и колбасные изделия;
- рыбу жирных пород;
- сдобные хлебобулочные изделия;
- жирные кисломолочные продукты;
- маринованные и соленые овощи;
- острые овощи;
- грибы;
- бобовые;
- свежие фрукты и ягоды;
- кондитерские изделия;
- шоколад;
- приправы.
В список разрешенных к употреблению продуктов входят:
- напитки (отвар шиповника, слабый зеленый чай, компоты из сухофруктов);
- ржаной или отрубной хлеб, галетное печенье, сухари;
- нежирное мясо (курица, индейка, кролик, телятина);
- нежирные сорта рыбы (щука, треска, судак);
- растительное и сливочное масла;
- обезжиренные молочные продукты;
- яйца;
- отварные и тушеные овощи;
- гречневая, овсяная и рисовая каши;
- листовой салат с нейтральным вкусом;
- свежий болгарский перец;
- макаронные изделия;
- фруктовое варенье, мармелад, мед.
Питаться необходимо небольшими порциями, 5-6 раз в день. Пищу готовят на пару, отваривают или запекают. Из мяса варят супы, из рыбы — заливное. Допускается употребление небольшого количества квашеной капусты, кабачковой икры, винегрета. Количество потребляемой соли ограничивают до 3 г в сутки, сахар заменяют ксилитом.
Прогноз и профилактика
Предотвратить диффузное изменение органа помогают:
- своевременная вакцинация вирусных гепатитов;
- изоляция пациентов с гепатитом А;
- соблюдение техники безопасности на вредном производстве, использование средств индивидуальной защиты;
- употребление свежих продуктов, приобретенных у проверенных продавцов;
- отказ от вредных привычек;
- соблюдение правил асептики при проведении хирургических вмешательств, постановке инъекций, выполнении стоматологических манипуляций;
- использование одноразовых медицинских инструментов;
- многоэтапная проверка донорской крови;
- отказ от случайных интимных связей;
- правильное питание;
- регулярное обследование пациентов с хроническими патологиями печени;
- исключение бесконтрольного приема лекарственных препаратов;
- профилактическое применение гепатопротекторов;
- своевременное обращение к врачу при появлении симптомов заболеваний печени;
- правильное лечение патологии, способной привести к поражению печени.
Прогноз зависит от причины, способствовавшей развитию диффузных изменений, стадии и формы заболевания. При изменении тканей по типу стеатоза прогноз при условии своевременного лечения оказывается благоприятным, то же касается хронического персистирующего гепатита. Неблагоприятный исход имеет цирроз, при котором средняя 5-летняя выживаемость не превышает 50%.
Source: kiwka.ru
Человеческая пищеварительная система работает как один слаженный механизм, благодаря нормально протекающим функциям внутренних органов. Когда в каком-либо органе случается сбой, что влечет за собой нарушение его функциональности, страдает практически вся пищеварительная система. При деформации желчного пузыря могут возникать различные нарушения в работе, что негативно сказывается на переваривании пищи. Следует знать, насколько опасна патология, и как бороться с ее последствиями.
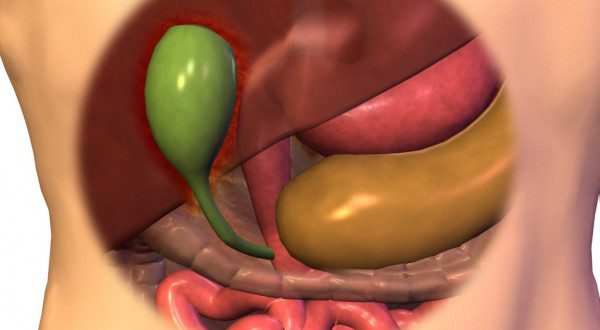
Что такое деформация желчного пузыря
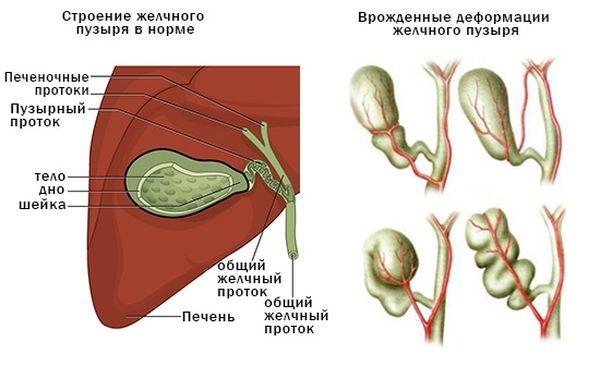
Орган выполняет функцию забрасывания желчных кислот в двенадцатиперстную кишку, чтобы улучшить переваривание пищи. Анатомическое строение грушеобразное, оно состоит из трех частей – шейки, тела и дна. Есть определенные нормы размеров и внешнего вида форменных элементов. Если хотя бы один из них не соответствует критериям, это указывает на деформацию желчного пузыря.
Искривленный желчный пузырь из-за деформирования не может нормально функционировать, поэтому взрослого часто беспокоят характерные симптомы.
По коду МКБ искривление желчного пузыря имеет следующие обозначения, в зависимости от разновидности заболевания:
- К82;
- К82.0;
- К82.9;
Существуют следующие виды искривления желчного пузыря:
- Деформация желчного пузыря по форме S-образная. Чаще всего обнаруживается в качестве врожденной патологии, нежели приобретенной. Появлению болезни предшествуют генетические отклонения, плохая наследственность.
- Гиперплазия или недоразвитие.
- Различные нарушения в области шейки. Деформация шейки желчного пузыря может возникать по причине воспалительных болезней органа – холецистита в хроническом течении, ведь патологии связаны между собой. Также нарушения появляются из-за неблагоприятных физических факторов – при сильном физическом перегрузе, при поднятии тяжестей или из-за провисания шеечного отдела.
- Появление перегиба, возникающего между дном и телом желчного пузыря.
- Изменение формы, которое может появляться в различных отделах пузыря.
- Контурная деформация желчного пузыря. Патология деформирует стенки. Контурная деформация появляется на фоне холестаза длительного течения.
В зависимости от вида деформации, существуют определенные причины, которые повлияли на его возникновение.
Причины деформации пузыря желчного у взрослого
К ним относятся:
- гепатит типа А;
- возрастное изменение или опущение внутренних органов, что также может проявляться в виде деформации желчного органа;
- грыжа;
- желчнокаменная болезнь;
- злокачественные новообразования;
- спайки внутренних органов;
- хронический застой желчи в пузыре;
- неправильное питание, изменение графика жизни и злоупотребление алкоголем;
- повышенные физические нагрузки, включая поднятие большого веса неподготовленным организмом, реже – при занятии силовыми видами спорта, когда мышечный корсет не готов к такой работе;
- дискинезия желчевыводящих путей.
Ведение неправильного образа жизни может стать началом острого периода, когда нарушается отток желчи и симптомы усугубляются. Деформации желчного пузыря также нередко возникают из-за постоянных стрессов. Временное изменение его формы возникает при долгом пребывании в нефизиологических позах.
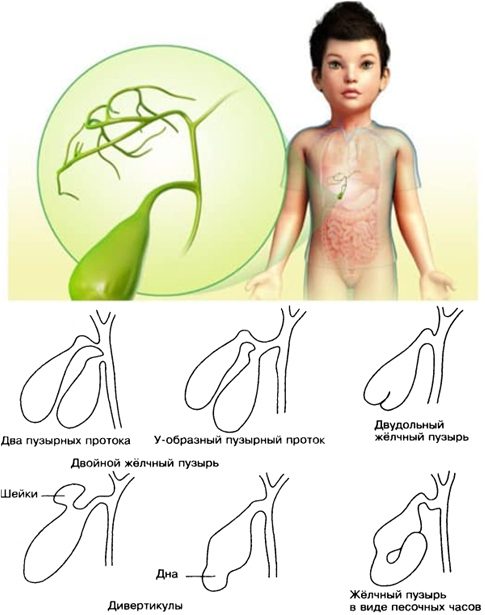
У новорожденных детей деформация желчного пузыря появляется по таким причинам:
- генетические нарушения;
- нарушения внутриутробного развития плода на этапе формирования, включая генетические аномалии в закладке внутренних органов по причине тяжелой беременности или наличия вредных привычек у будущей матери – курения или злоупотребления алкоголем, употребления наркотических веществ, некоторых медикаментов;
- наличие тяжелых хронических болезней у беременной женщины.
У подростков деформация желчного пузыря обнаруживается в таких ситуациях:
- воспалительные процессы в органах брюшной полости;
- обнаружение врожденных аномалий внутренних органов либо печени, протоков.
Запустить данные неблагоприятные изменения могут гормональные скачки и наступление активной фазы роста в этом возрасте.
Симптомы деформации желчного пузыря
По таким признакам можно заподозрить деформацию желчного:
- Проблемы пищеварения, которые влияют на состояние каловых масс. Нередко наблюдается диарея, потеря нормального цвета или появление вкраплений.
- Частые рвотные позывы, сильная тошнота – следующая стадия развития симптоматики.
- При развитии дальнейшей ст. наблюдается постепенная утрата массы тела из-за нарушений в деятельности пищеварительных органов.
- Усиленное потоотделение и повышение температуры тела, преимущественно на уровне субфебрильных значений.
- Болезненные ощущения в области правого подреберья. Если наблюдается контурная деформация пузыря, то дискомфорт ощущается сразу после приема еды и напитков. Характер болевого синдрома – резкий и колющий.
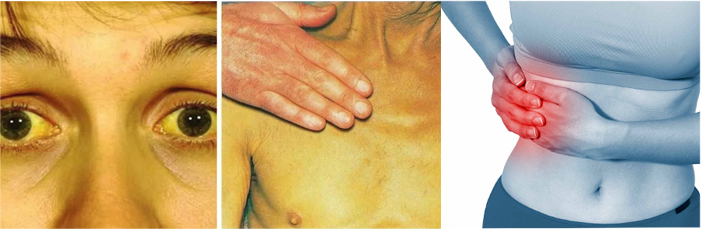
Если у больного возник загиб посредине органа, нередко проявляются признаки желтухи – пожелтение склер и кожи. В этом случае нужно обязательно обратиться за помощью медицинского персонала.
Диагностика при деформации желчного пузыря
Один из самых безопасных и точных методов выявления патологии – способ ультразвукового исследования. Вариант обследования позволяет быстро и безболезненно выявить проблему по эхопризнаках.
Основные преимущества УЗИ диагностики включают:
- В данном случае этот метод окажется более информативным, нежели компьютерная томография.
- Метод абсолютно безвреден для любой категории населения – беременных, кормящих матерей, детей и людей старшего возраста.
- УЗИ позволяет рассмотреть желчный пузырь в любом положении, а не только лёжа, ведь бывают случаи, когда эхографические признаки деформации наблюдаются исключительно в стоячем или лежачем положении.
- Посредством ультразвуковой диагностики можно без проблем выявить другие воспаленные органы, которые влияют на воспалительный процесс желчного пузыря.
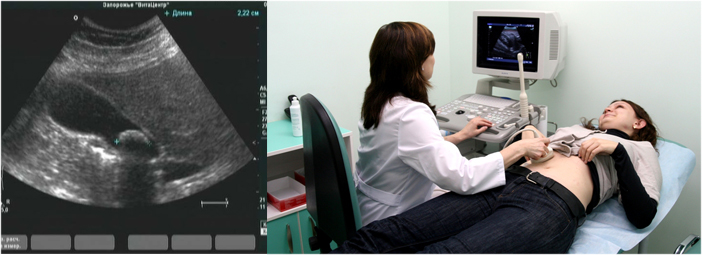
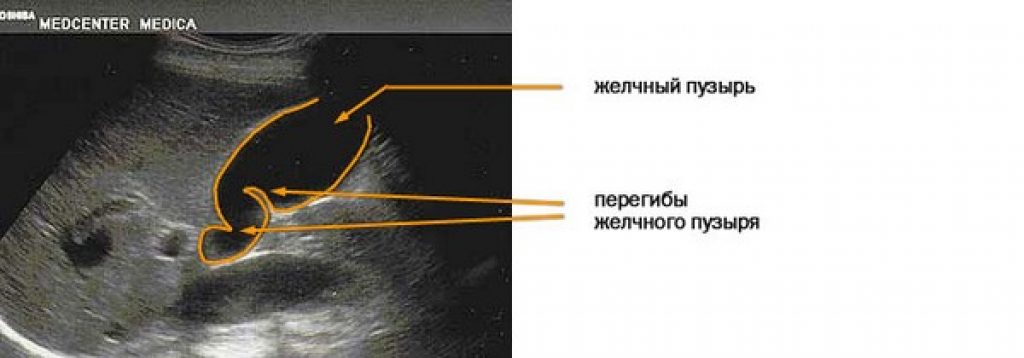
Если при обследовании области желчного пузыря обнаружены эхопризнаки эхонегативной структуры, значит, это вариант нормы. При любых других диагностических отклонениях эхографической картины можно говорить о воспалении, отложении конкрементов, искривлении шейки, появлении перетяжек и изгибов.
На какие эхопризнаки следует обращать внимание при проведении исследования:
- расположение желчного пузыря;
- форму и размеры;
- степень наполнения и скорость высвобождения;
- двигательную реакцию во время вдоха и выдоха пациентом;
- на внешние и внутренние очертания желчного пузыря;
- плотность структуры стенок;
- наличие искривления;
- отсутствие или присутствие камней.
С помощью данного диагностического метода можно выявить признаки деформации желчного пузыря в полной мере. Экран монитора, к которому подключен УЗИ-датчик, показывает эхографические данные – возможны перегибы, перетяжки, перекручивание, уплотнения и отклонение от нормы в очертаниях, размерах.
Чем чревата деформация желчного пузыря
Из-за недиагностированной вовремя деформации пузыря может возникнуть ряд следующих осложнений:
- Желчный застой, который грозит возникновением воспалительного процесса и образованием конкрементов.
- Нарушение нормального кровообращения, некротизация тканей и истончение стенок желчного пузыря, из-за чего желчь будет забрасываться в брюшную полость. В результате развивается перитонит. При отсутствии молниеносной врачебной помощи развивается сепсис и человек умирает в мучительной агонии.
- Гастродуоденальный эзофагит – характеризуется забросом содержимого двенадцатиперстной кишки обратно в желудок.
- Хроническое воспаление стенок кишечника.
- Стойкий иммунодефицит.
Также может наблюдаться лабильная деформация. Данное состояние является временным и возникает исключительно при воздействии неблагоприятных факторов – при интенсивных занятиях спортом. Это означает, что лечение не требуется в этом случае, так как временные загибы обычно не вызывают дискомфорта или нарушения в самочувствии.
Как лечить деформацию желчного пузыря
Если деформация желчного пузыря обнаружена у ребенка до года, то ее не следует специально лечить, но постоянное наблюдение за новорожденным потребуется. Если же у взрослого деформация пузыря приобретенная, то ее лечение необходимо. Обычно приобретенные патологии сопровождаются рядом негативной симптоматики и не требуют отлагательства.
Базовые терапевтические курсы направлены на устранение негативной симптоматики. Их нужно проводить 3–4 раза, длительностью в 1–2 недели. Основная цель терапии – восстановить нормальное отделение желчи и убрать застойные явления. Также нужно убрать боль и снизить силу воспалительного процесса.
Если патологическое состояние было обнаружено на терминальной стадии и медикаментозная терапия не поможет, то прибегают к оперативному вмешательству.
Какие лекарства обычно назначаются:
- Спазмолитические и обезболивающие средства. Чаще всего для купирования спазмов используются препараты Но-Шпа в виде внутримышечного раствора, Баралгин, Трамадол или сульфат Атропина. В этом случае боль проходит симптоматически, так как обезболивающие медикаменты не влияют на первопричину возникшего дискомфорта.
- Для подавления воспаления, вызванного инфекцией, нужно назначать антибиотики широкого ряда действия. Обычно используются препараты пенициллинового или цефалоспоринового ряда. Для поддержания микрофлоры желудка и кишечника дополнительно используется Линекс или Хилак Форте.
- Иногда назначаются для лечения сорбенты, помогающие избежать сильной интоксикации организма.
- Если имеется желчный застой в анамнезе, но нет конкрементов в желчном пузыре, то могут назначаться желчегонные препараты из группы холеретиков или холекинетиков.
- Также используются гепатопротекторы – Карсил, Гепабене, Эссенциале. Принимая гепатопротекторы курсом, можно улучшить общее самочувствие и нормализовать работу пищеварительного тракта.
В качестве вспомогательных методов лечения назначается ЛФК, санаторно-курортный отдых и массаж живота.
Если традиционная медицина не справляется, а в желчном пузыре происходят необратимые процессы, показано хирургическое вмешательство.
Лечение деформации пузыря желчного народными методами
В лечении травами важно придерживаться долгого срока терапии. Лечить таким способом последствия болезни придется долго, так как организм должен восстановиться за счет ограниченных ресурсов. Рекомендуется сказать врачу о желании применять народные способы лечения.

Примеры рецептов:
- Смешать комбинацию тмина, крушины, мяты, и мелиссы в равных пропорциях и залить 200–300 мл горячей воды в термос. Употреблять настойку за полчаса до приема пищи, вечером.
- Смесь из мяты и ромашки нужно залить 200 мл воды и кипятить на водяной бане 15 минут. Отвар пить 3 раза в день, за полчаса до еды.
- Высушенный чистотел и зверобой заливают 500 мл кипятка и настаивают в течение получаса. Чай нужно процедить и выпить несколько раз в течение дня.
Такие отвары положительно влияют на здоровье желудочно-кишечного тракта, улучшают аппетит. Также болезнь лечится с помощью отваров фенхеля, тысячелистника, бессмертника и полыни.
Диета при деформации желчного пузыря
Соблюдение принципов здорового питания является значимой составляющей в предотвращении последствий патологии. Искривленный орган склонен часто вызывать разные осложнения, значит, из-за этого страдает пищеварительная система. От правильности рациона будет зависеть слаженность работы пищеварительных органов. Вот почему неправильный режим питания приводит к обострению симптоматики.

Какие продукты можно употреблять, если желчный пузырь искривленный:
- любые овощи;
- практически все фрукты, кроме тех, что с кислым вкусом;
- макаронные изделия;
- нежирные сорта рыбы;
- постное мясо;
- перетертые первые блюда, состоящие преимущественно из круп и вареных овощей;
- молочные и кисломолочные продукты, обезжиренные или с низким процентом содержания жира;
- сливочное и растительное масло – в ограниченном количестве;
- из напитков – узвар, кисель, некрепкий черный чай, компот, настоянные сухофрукты – все домашнего приготовления;
- из десертов – фруктовые салаты, обезжиренный творог с фруктами;
- из сладкого – мёд и варенье, галетное печенье.
Весь список не является исчерпывающим. В личном порядке можно обсудить диету с лечащим врачом и составить список рекомендуемых и запрещенных пищевых продуктов.
При наличии деформации запрещено употреблять такую пищу:
- жирные, острые, соленые блюда;
- полуфабрикаты;
- консервированные продукты – соления, маринады и тушенка;
- грибы;
- яичные желтки;
- шоколад, кофе и сдобные булочки в большом количестве;
- фастфуд – еда из Макдональдс, картошка фри, мороженое.
Основные правила приготовления диетических блюд:
- пища готовится на пару или варится;
- тушить, запекать и жарить еду запрещено;
- питание соблюдается дробное, пациент должен есть небольшие порции каждые 2–3 часа;
- частота питания – 4–5 раз в день, чтобы не перегружалась пищеварительная система;
- помимо напитков нужно пить 1.5–2 литра чистой, негазированной воды.
Профилактика перегиба
Профилактические меры у взрослых включают:
- Соблюдение правильного режима питания.
- При обнаружении недомогания, связанного с пищеварительным трактом, не заниматься самолечением, а срочно идти к врачу.
- Регулярно посещать гастроэнтеролога для планового осмотра и проведения УЗИ внутренних органов раз в год (для пожилых лиц рекомендация по обследованию – 2 раза в год).
- Бросить курить и ограничить употребление алкоголя.
- Начать вести активный образ жизни, но не усердствовать с чрезмерными физическими нагрузками.
Чтобы предупредить патологию у новорожденного, будущая мать также должна тщательно следить за своим здоровьем. Во время беременности нужно правильно питаться, требуется полностью отказаться от вредных привычек. В период планирования беременности все хронические болезни должны лечиться, чтобы вывести их в состояние стойкой ремиссии.
Выводы
При деформации желчного пузыря, в зависимости от вида возникшей патологии, следует регулярно посещать гастроэнтеролога и проходить курс лечения. Немаловажно соблюдать принципы правильного питания и отказаться от вредных привычек.Чтобы подробнее ознакомиться с тем, что являет собой болезнь, рекомендуется изучить другие статьи нашего сайта, содержащего много полезной информации по медицинской тематике.



