При каких симптомах делают операцию желчного пузыря
На сегодня удаление желчного пузыря остается основным методом лечения холецистита и желчнокаменной болезни. Операция проводится несколькими способами и имеет различия по оперативному доступу к пораженному органу. «Золотым стандартом» признана лапароскопическая холецистэктомия, выполняемая с помощью специального оборудования. При наличии противопоказаний резекция осуществляется традиционно (через большой разрез в брюшной стенке) или с использованием минидоступа.
Что такое холецистэктомия
Пузырь служит хранилищем для желчи, которая выводит из организма излишки холестерина, токсины и билирубин. Он является важнейшей составляющей в пищеварительной цепочке. От слаженности работы желчного зависит качество расщепления и всасывания питательных веществ.
Нарушение функциональности полостного органа приводит к развитию патологических процессов. На определенном этапе помогает прием медикаментов и диетическое питание. Но в большинстве случаев требуется незамедлительное применение радикальных мер по удалению полостного органа.
Операция называется холецистэктомией и назначается, как планово, так и по экстренным показаниям. Предпочтительнее плановое проведение с предоперационной подготовкой пациента. Но существуют ситуации, при которых даже незначительное промедление грозит развитием тяжелых осложнений.
Почему проводится операция
Для лечения камней в органе используются различные методы. Это диета, литолитическая терапия или экстракорпоральное дробление камней ультразвуком. Каждый из них имеет свои недостатки и не является гарантией излечения.
Лекарственные средства для растворения камней токсичны, требуют длительного применения и плохо переносятся большинством пациентов. Экстракорпоральная литотрипсия разбивает крупные конкременты на мелкие фрагменты, но существует опасность перекрытия желчного протока крупным камнем и появления механической желтухи, а также других осложнений.
Эвакуация конкрементов из желчного не исключает повторного образования камней. Это означает, что после консервативного лечения сохраняются патологические изменения в органе и наличием факторов, которые ранее способствовали камнеобразованию.
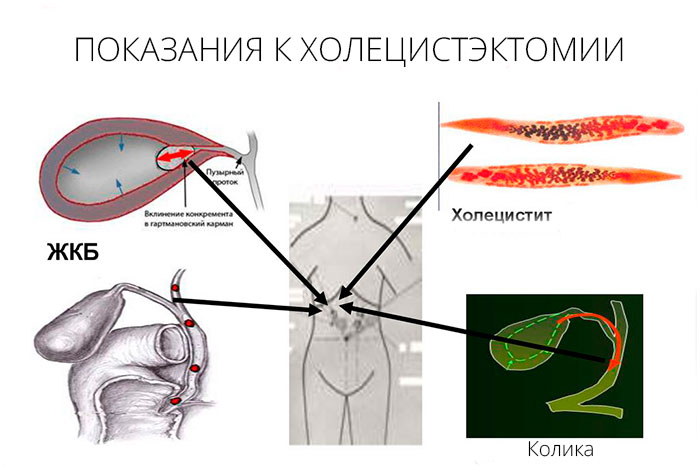
Показания к проведению
Операция по удалению желчного пузыря требуется, если орган перестает функционировать и становится источником патологических процессов. Врач может назначить лапароскопическую или открытую холецистэктомию, если у больного:
- наличие камней в главном пузырном протоке;
- острый холецистит;
- обтурация (перекрытие) желчевыводящих путей;
- приступы печеночной колики;
- желчнокаменная болезнь с незначительными проявлениями или отсутствием признаков заболевания;
- отложение солей кальция в тканях желчного пузыря;
- холестероз – насыщение стенок органа холестерином на фоне ЖКБ;
- формирование полипов на слизистой органа;
- появление вторичного (желчного) панкреатита;
- новообразования различного генеза.

Все эти патологии представляют опасность для жизни пациента. Если операция холецистэктомия была проведена вовремя, это способствует выздоровлению больного и предупреждает развитие таких серьезных осложнений, как:
- абсцесс;
- механическая желтуха;
- воспаление желчных путей;
- нарушение моторики 12-перстной кишки (дуоденостаз);
- почечная и печеночная недостаточность.
При развитии гангренозного холецистита, появлении сквозного дефекта в стенке желчного пузыря (перфорации), это значит, что требуется срочное проведение операции.
Противопоказания
В каких случаях не проводится холецистэктомия:
- сердечная и дыхательная недостаточность в стадии декомпенсации;
- деструкция желчного пузыря;
- тяжелые хронические заболевания;
- низкие показатели свертываемости крови;
- онкология;
- острые инфекционные патологии;
- обширный перитонит;
- скопление лимфоидной жидкости или крови в передней брюшной стенке;
- 1 и 3 триместр беременности;
- врожденные дефекты желчного пузыря;
- выраженное воспаление в области шейки ЖП.
При появлении показаний к холецистэктомии у пожилых пациентов, лапароскопия или лапаротомия проводится независимо от возраста.
Операцию могут отменить из-за риска послеоперационных осложнений при наличии:
- сопутствующих соматических болезней;
- блокирование пузырного протока;
- гной в полости пузыря;
- наличие ранее проведенных операций в брюшной полости.
Операция по удалению желчного пузыря откладывается, если:
- человеку более 70 лет и он страдает хроническим заболеванием, протекающее в тяжелой форме;
- холангит – воспалительные процессы в желчных протоках;
- образование множества спаек в брюшной полости;
- механическая желтуха;
- цирроз;
- склероатрофический желчный пузырь;
- язвенное поражение стенок двенадцатиперстной кишки;
- ожирение 3-4 стадии;
- хронический панкреатит на фоне разрастания опухолевой ткани.
Острый холецистит в первые трое суток лечится лапароскопической холецистэктомией, если время упущено, значит, операция противопоказана.
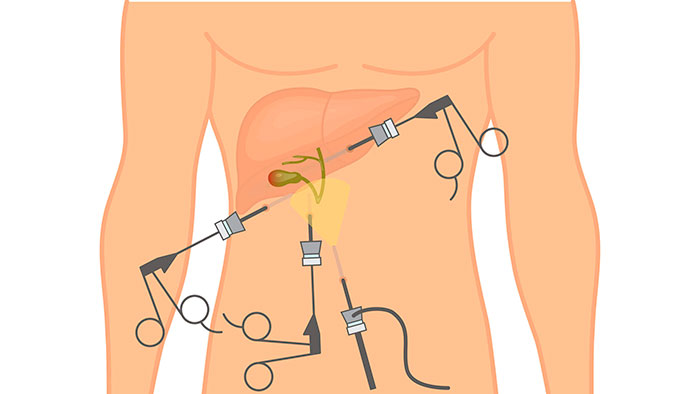
Типы оперативного вмешательства
В зависимости от показаний, операция может проводиться разными способами. В хирургии существует классификация, в основе которой лежит способ доступа к поврежденному органу в ходе операции.
Виды холецистэктомии и их описание:
- Лапаротомия – иссечение желчного открытым способом. Для этого делают большой разрез (15-20 см) на передней стенке живота.
- Лапароскопия – операция проводится через 3 аккуратных минипрокола с помощью эндоскопического оборудования.
- Холецистэктомия минидоступом – миниинвазивная манипуляция с незначительным травмированием тканей. Для резекции достаточно вертикального разреза 3-7 в области правого подреберья.
Какой тип операции применим в конкретном случае, определяет врач после получения результатов полного обследования пациента. Если противопоказаний нет, предпочтение отдается лапароскопической холецистэктомии, у нее самые лучшие характеристики.
Подготовка к операции
Плановое хирургическое лечение предполагает проведение предоперационной диагностики. Это позволяет провести оценку общего функционального состояния, наличие инфекции, аллергии, воспаления и других противопоказаний. Успех оперативного вмешательства много значит от качества подготовки.
Перечень методов обследования перед резекцией желчного пузыря:
- общее и биохимическое исследование крови и мочи;
- реакция на RW;
- анализ на наличие гепатита В и С;
- гемостазиограмма;
- описание электрокардиограммы;
- определение группы крови и резус-фактора;
- УЗИ билиарной системы и органов брюшной полости;
- флюорография;
- ФГС или колоноскопия (по показаниям).
Дополнительно может понадобиться консультация кардиолога, аллерголога, гастроэнтеролога и эндокринолога. Подробная диагностика поможет определить оптимальный вид наркоза и предположить реакцию организма на ЛХЭ операцию.
За 3 суток до плановой холецистэктомии рекомендуется перейти на щадящее питание, желательно не есть овощи, фрукты, хлебобулочные изделия. Накануне вечером можно поужинать йогуртом, кефиром или кашей, а также провести очищение кишечника с помощью клизмы. За 8 часов до оперативного вмешательства есть и пить запрещено.
Полостная холецистэктомия
Лапаротомия – это хирургическая манипуляция, которая проводится через обширное трепанационное окно. Проводится после неудачно проведенной лапароскопии или по специальным показаниям:
- воспаление брюшины (перитонит);
- гангренозный холецистит;
- рак или малигнизация доброкачественных образований;
- наличие большого количества камней (более 2/3 объема);
- абсцесс;
- водянка живота (скопление лимфоидной ткани);
- травмы пузыря.
Лапаротомия может стать продолжением ЛХЭ, если:
- поврежден печеночный проток;
- началось внутреннее кровотечение;
- образовались свищи.
В момент установки от вводимых троакаров могут повредиться внутренние органы, что также исправляется с помощью открытой операции.
Этапы лапаротомии
Техника хирургического вмешательства в открытом доступе включает следующие действия:
- Выполняется разрез (15-30 см) посреди живота или под правым ребром.
- Желчный пузырь освобождается от окружающих его жировых тканей.
- Перекрываются кровеносные сосуды и желчевыводящие протоки.
- Пузырь отсекают от печени и удаляют.
- Ложе в месте удаленного органа ушивается саморассасывающейся хирургической нитью или прижигается хирургическим лазером.
- Операционная рана постепенно ушивается по слоям.
Открытая (полостная) холецистэктомия проводится под общей анестезией и может продолжаться до 2 часов. К данной технике прибегают редко из-за обширной травматизации тканей живота, большого косметического дефекта в месте разреза и риска спаечного процесса. Дополнительным минусом является длительное восстановление.
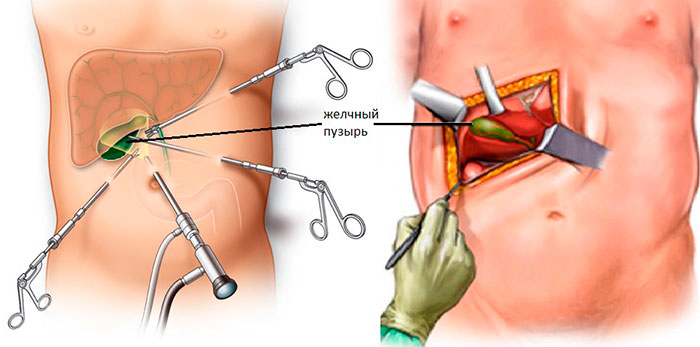
Лапароскопическая операция
К самому распространенному методу хирургического лечения относят эндоскопическую холецистэктомию. Это малоинвазивная процедура удаления желчного пузыря с минимальным повреждением передней стенки живота.
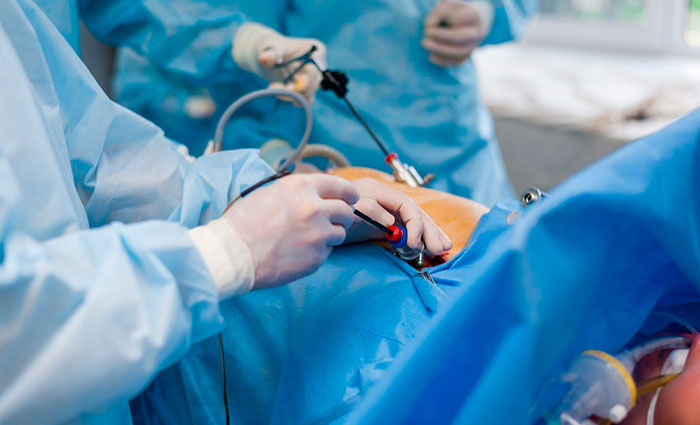
Пораженный орган извлекается через один из 3-4 разрезов, размер которых не превышает 10 мм. Впоследствии места проколов срастаются с формированием едва заметных рубчиков. Длительность хирургического вмешательства лапароскопически варьируется в пределах 30-90 минут и зависит от веса больного, продолжительности наркоза и наличии камней в протоках.
Преимущества и недостатки
Плюсы в видеолапароскопической эндоскопии:
- лапароскоп позволяет хорошо «видеть» место операции;
- отсутствие боли в послеоперационный период;
- наименьшая травматичность в сравнении с другими техниками;
- короткий срок пребывания в стационаре (1-4 дня);
- низкий риск формирования спаек и грыжевых образований;
- быстрое восстановление трудоспособности.
Как и любой другой медицинской манипуляции, минусы у эндоскопической операции тоже есть:
- вероятность присоединения инфекции;
- кровотечение;
- нарушение целостности внутренних органов медицинскими инструментами;
- отсутствие возможности удаление камней из протоков.
Если во время операции выявляется осложнение (инфильтрат, спайки), лечение продолжают через широкий доступ с выполнением традиционной техники.
Ход операции
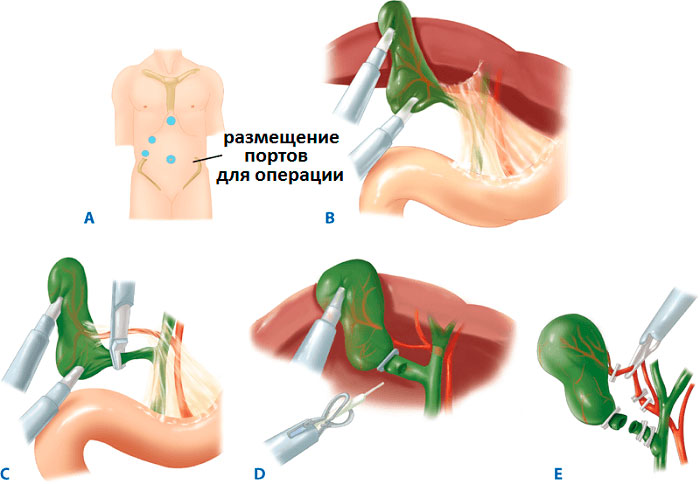
Хирургическое лечение проводится в стерильных условиях под общим наркозом. Описание этапов ЛХЭ:
- В рамках подготовки в желудок устанавливают зонд, в мочевой пузырь – катетер. Для профилактики образования тромбов, на ноги надевают противоэмболические чулки.
- В полость живота через прокол ниже пупка нагнетается окись азот или углекислый газ, чтобы улучшить доступ хирургам за счет поднятия живота.
- В 3-4 точках вводятся троакары с микроинструментами на конце. Процедура проводится под мониторингом с помощью лапароскопа.
- Пузырь отодвигается от тканей, печеночный проток и артерия пережимаются скобами.
- Орган иссекается и извлекается через пупочный разрез. Поврежденные участки тканей удаляются, сосуды купируются.
- Осуществляется промывка полостей раствором с антисептиком.
- Инструменты удаляются, на разрезы накладывают швы.
На всех этапах операции манипуляции контролируются визуализацией происходящего на экране монитора за счет микроскопической камеры, которая передает изображение, находясь в животе.
Операционные риски
Вероятность осложнений в ходе операции по поводу холецистэктомии ничтожно мала. По статистике, ситуации зафиксированы у 1 из 100 оперируемых. Иногда наблюдаются случаи травмирования троакарами внутренних органов. Но причиной чаще всего служат аномалии расположения органов. В редких случаях есть риск развития внутреннего кровотечения или нарушения целостности протока желчного пузыря.
Послеоперационный период
Непосредственно после операции, в первые 4 часа, необходимо соблюдение постельного режима. После лапароскопии вставать и начинать ходить рекомендуется уже через 6-8 часов. Пациент может жаловаться на тянущие болезненные ощущения в месте введения инструментов. Сильный болевой синдром отсутствует.
В большинстве случаев срок восстановления занимает не более 7-14 дней. В течение этого периода важно соблюдать режим двигательной активности – 1-2 месяца избегать тяжелых физических нагрузок, что способствует:
- предупреждению застойных явлений в легких;
- нормализации работы кишечника;
- уменьшения риска появления спаек.
При появлении болей, диспепсических расстройств, врач назначает лекарственные препараты, устраняющие негативную симптоматику.
Диета
После операции лапароскопической или открытой холецистэктомии у взрослых большое значение имеет правильное питание. После удаления желчного пузыря желчь небольшими порциями поступает в 12-перстную кишку напрямую. Поэтому следует избегать еды с большим содержанием жиров.
В первый день можно пить только воду, на 2 день – обезжиренный кефир и чай. В дальнейшем рацион составляют с учетом разрешенных продуктов:
| Разрешено | Запрещено |
|
|
| Каша из риса, овсянки, гречки на молоке. Крупа обязательно должна быть хорошо проварена. | Пшенная, перловая, кукурузная крупа |
| Жирное мясо: свинина, баранина |
| Вермишель мелкого размера, картофельное пюре | Консервы копченые блюда |
| Жареная, соленая рыба |
| Обезжиренный творог без сахара, кефир | Острый сыр, молочные продукты с высокой жирностью |
| Недавно испеченный хлеб, сдобная выпечка, изделия с кремом |
| Вареные или паровые овощи: морковь, цветная капуста, кабачки, картофель, тыква | Чеснок, щавель, капуста белокочанная, огурцы, репа, шпинат, грибы |
|
|
Режим питания после лапароскопической холецистэктомии должен быть дробным (5-6 раз в день), а еда теплой. Жидкость должна поступать в организм в достаточном количестве – не менее 2 л в сутки.

Возможные осложнения
У большинства пациентов резекция органа проходит успешно. Негативные последствия проявляются у 2 из 10 взрослых пациентов. Чаще осложнения наблюдаются у пожилых больных или при деструктивных видах патологии.
После удаления органа происходят изменения, которые могут послужить толчком к развитию вторичных патологий:
- меняется состав желчного секрета;
- нарушается процесс поступления желчи в 12-перстную кишку;
- нарушение процесса переваривания пищи;
- избыточное газообразование в кишечнике;
- нарушение перистальтики;
- расширяются печеночные протоки.
Такие явления способствуют появлению осложнений, которые могут возникнуть на разных этапах реабилитации после холецистэктомии. Перечень возможных последствий:
- гастродуоденальный рефлюкс;
- дуоденит;
- послеоперационная грыжа;
- нарушение баланса микрофлоры в кишечнике;
- формирование спаек;
- рубцы, уменьшающие просвет желчных протоков;
- воспаление тонкой или толстой кишки;
- гастрит;
- диарея;
- кишечные колики.
Осложнения могут проявиться после лапароскопической холецистэктомии, что является показанием для изменения тактики лечения.
Тревожные симптомы:
- выраженные абдоминальные боли;
- повышение температуры;
- желтуха с характерным окрашиванием кожных покровов;
- тяжесть в правом подреберье.
Большинство пациентов после удаления поврежденного органа полностью выздоравливают. У небольшого числа могут сохраниться или усилиться признаки болезни: горечь во рту, плохое пищеварение. Такое состояние называется постхолецистэктомическим синдромом и встречается у взрослых:
- с хроническим воспалением слизистой желудка;
- язвенным поражением;
- грыжей пищевода;
- колитом с хроническим течением.
Профилактикой синдрома является лечение сопутствующих патологий перед операцией.
Заключение
Прогноз наиболее благоприятный, если операция будет проводиться без разрезов. Для этого желательно не запускать патологию и оперироваться в плановом порядке. Когда лапароскопическая холецистэктомия проведена с соблюдением всех норм, больной выздоравливает и чувствует себя хорошо. Неприятные ощущения не возникнут, если придерживаться правил диетического питания и соблюдать рекомендации врача.
Видео
Посмотрите видео о жизни после удаления желчного пузыря.
Существует много причин, почему приходится удалять желчный пузырь. Хирургическое вмешательство требуется, если наблюдается дисфункция органа или активное распространение воспалительного процесса. Основной целью проведения операции является предотвращение тяжелых осложнений и вследствие этого летального исхода.
При появлении подозрений на неправильную работу желчного пузыря рекомендуется немедленно пройти обследование. Если болезнь была обнаружена на ранних этапах, удаление органа не потребуется.
Причины
Для назначения хирургической операции требуются серьезные основания. И дело не только в стоимости холеситэктомии, но и в последствиях для пациента. Чаще всего врач назначает, когда медикаментозная терапия не принесла ожидаемых результатов. При отсутствии положительной динамики патология продолжает развиваться, вследствие чего нарушается функционирование органа.
Если желчь не имеет возможности попасть в двенадцатиперстную кишку, наблюдаются тяжелые осложнения, способные привести к смерти пациента. В этом случае врач, чтобы предотвратить подобную ситуацию, назначает полное удаление желчного пузыря.
Патологические изменения могут начаться при различных заболеваниях. Однако в основном это происходит при диагностировании следующих состояний:
- хронический либо острый холецистит;
- желчнокаменная болезнь;
- дискинезия билиарного аппарата;
- холестероз;
- полипы в органе;
- фарфоровый желчный пузырь;
- наличие онкологических образований;
- быстрая и сильная потеря веса.
Холецистит острой формы
Данная разновидность болезни отличается сильным воспалением поверхности органа. Главный фактор, способствующий развитию патологии, – нарушенный процесс оттока печеночного сока.
Признаки и симптомы:
- фебрильная температура тела;
- тошнота и/или периодическая рвота;
- вздутие брюшной полости;
- колющие или режущие боли, расположенные в правом боку под ребрами.
При отсутствии камней назначается медикаментозная терапия. Если причиной воспаления является бактерия, врач прописывает антибиотики и гепатопротекторные препараты. Наиболее опасное осложнение – образование твердых частиц при желчном застое, которые могут заблокировать печеночной секреции доступ в кишечник. Также высока вероятность повреждения протоков и их воспаление в будущем.
Если из-за заблокированных протоков произойдет разрыв внутренних тканей, у пациента начнется перитонит. Это состояние плохо поддается лечению и при отсутствии своевременной помощи провоцирует летальный исход.
Образование разрыва между кишечником и желчным пузырем очень опасно, так как вследствие попадания содержимого кишки в орган быстро развивается сепсис. В таком случае назначают срочное хирургическое вмешательство.
Хронический холецистит
Эта разновидность заболевания отличается периодической сменой фаз ремиссии и обострения. Первый период характеризуется улучшением состояния и отсутствием признаков болезни, а второй – проявлением симптоматики острого холецистита. Ремиссия может продолжаться достаточно длительное время. Обострение чаще всего происходит при нарушении предписанной диеты.
Симптомы этого вида патологии схожи с клинической картиной острой формы. Часто наблюдается пожелтение кожи и склер глаз. Иногда симптоматика дополняется зудом кожных покровов.
Главные причины возникновения заболевания: неправильное питание (обилие калорийной и жирной пищи в рационе), патогенные либо паразитические организмы, заражение вирусом. Эти факторы приводят к желчному застою, в результате чего могут образоваться камни в пузыре.
При отсутствии конкрементов, как правило, эффективно медикаментозное лечение. В противном случае потребуется инвазивное вмешательство для удаления желчного пузыря, чтобы предупредить серьезные осложнения.
Желчнокаменная болезнь
Главным фактором, провоцирующим образование конкрементов, является желчный застой. Причины у женщин и мужчин часто состоят в неправильном питании, частых стрессах, отсутствии физической активности, что приводит к нарушению функционирования пузыря и печени.
Камни состоят из билирубина, холестерина и солей кальция. При превышении допустимой концентрации этих веществ осадок затвердевает и кристаллизуется. Образования маленького размера не доставляют человеку неудобств, они самостоятельно выходят в двенадцатиперстную кишку вместе с печеночным соком. Однако крупные конкременты не проходят в протоки и полностью перекрывают их. Результатом становится проявление таких признаков:
- болезненные ощущения в правом подреберье;
- тяжесть в желудке;
- изжога и все сопутствующие явления: горечь во рту, отрыжка;
- тошнота/рвотные позывы;
- запор или диарея.
От размера конкрементов в протоках зависит степень проявления вышеперечисленных симптомов. Только врач может сказать, нужно ли удалять орган или нет.
При наличии холестериновых образований и первой стадии болезни может быть эффективна медикаментозная терапия, однако при билирубиновых камнях вопрос, удалять ли желчный пузырь, не возникает, поскольку при отсутствии вмешательства возможен летальный исход.
Дискинезия билиарного аппарата
Дискинезия характеризуется нарушением моторики желчного пузыря, наблюдается снижение или увеличение тонуса гладкой мускулатуры. Сама по себе болезнь не является показанием для полного удаления желчного пузыря, однако она часто сопровождается прочими процессами и осложнениями (например, попаданием конкрементов в желчные протоки), при которых непременно требуется операция.
Главные причины возникновения патологии: расстройства психики, отсутствие достаточной физической активности, обилие жирной и калорийной пищи в рационе, сбой в гормональной системе, развитие воспаления пузыря или желчных протоков, заболевания желудочно-кишечного тракта (в особенности касающиеся повреждения стенок).
Если из-за камней желчь не может поступать в 12-перстную кишку, пациент чувствует сильную боль, а лечащий врач в срочном порядке назначает удаление органа вместе с дренированием протоков.
Холестероз
Заболевание характеризуется повышенным содержанием холестерина в организме из-за нарушенного липидного обмена. В результате вещество откладывается на стенках желчного пузыря, и он прекращает правильно функционировать.
Моторика органа в нормальном состоянии обеспечивает всасывание некоторой части холестерина. Однако при развитии патологии он не покидает стенки пузыря. Желчь густеет, вследствие чего могут откладываться камни. Если они закупоривают протоки, человек ощущает сильную колющую боль и требуется срочная госпитализация.
Только лечащий врач после проведения всех лабораторных анализов и аппаратной диагностики может сказать, в каких случаях возможно удаление органа и зачем это требуется в каждой конкретной ситуации.
К возникновению холестероза часто приводят неправильное питание, физические и психоэмоциональные стрессы, патологии периферийной НС. Часто пациентов интересует, надо ли удалять пузырь при холестерозе. Если он протекает в нормальной форме, будет достаточно медикаментозной терапии, однако при осложнении ЖКБ или возникновении полипов операция должна быть непременно проведена. Если своевременное вмешательство не осуществлялось, результатом может стать летальный исход из-за закупорки протоков камнями.
Образование полипов
Подобные новообразования могут появиться на стенках кишечника, желудка, желчного пузыря или любого другого органа. Опасность состоит в том, что они способны в будущем приобрести злокачественный характер.
Основные факторы возникновения полипоза: генетическая предрасположенность, диагностированная дискинезия билиарного аппарата, осложнения, возникшие вследствие развития инфекции или воспалительного процесса. Частой причиной патологии становится нарушенный метаболизм (в частности, липидный обменный процесс).
В каком случае требуется инвазивное вмешательство? Если врач диагностировал аденоматозные полипы (ввиду высокой вероятности их преобразования в онкологическое новообразование) либо если они находятся в опасных местах. Например, близко к протокам или в узкой шейке желчного пузыря.
Если размер образований составляет меньше 10 мм, назначается медикаментозное лечение. Если больше 10 мм – хирург вырезает их.
Сложность диагностирования полипоза на ранней стадии состоит в отсутствии ярко выраженной специфической симптоматики. У больного могут периодически начинаться тошнота, ухудшение аппетита, наблюдаться признаки метеоризма. Боль в правом подреберье, характерная для прочих заболеваний желчного пузыря, как правило, отсутствует.
Фарфоровый желчный пузырь
Кальциноз характеризуется откладыванием солей кальция на поверхности органа, что приводит к последующему воспалению. На сегодняшний день точная этиология болезни не выявлена. Достаточно распространено возникновение патологии из-за генетической предрасположенности пациента.
Кальциевые соли приводят к увеличению толщины и веса стенок пузыря, что провоцирует нарушение его работы. Заболевание практически всегда сопровождается холестерозом. Холестерин не имеет возможности всасываться через поверхность органа, в результате чего вещество активно накапливается в протоках. Это, в свою очередь, может привести к образованию конкрементов.
Пациенты часто задаются вопросом, стоит ли удалять желчный пузырь при диагностировании этого заболевания. Врачи в большинстве случаев назначают холецистэктомию, так как высока вероятность (примерно 30-60%), что подобная патология преобразуется в онкологическое новообразование. Перед хирургическим вмешательством непременно проводится медикаментозная терапия, направленная на снижение воспаления и восстановление нормального оттока.
Рак
Если было диагностировано онкологическое заболевание, единственным решением становится удаление желчного пузыря. Важно своевременно произвести процедуру, чтобы предотвратить распространение метастаз в другие органы. Этиология болезни неизвестна, факторы риска включают:
- неправильное питание;
- малоподвижный образ жизни;
- лишний вес;
- желчнокаменную патологию;
- генетическую предрасположенность;
- воспалительные процессы;
- хронический холецистит.
При отсутствии правильного лечения кальциноз или полипоз могут преобразоваться в рак.
Симптоматика не является специфической, поэтому диагностирование затруднено. К возможным признакам относятся:
- ухудшение аппетита;
- тошнота и рвота;
- субфебрильная или фебрильная температура;
- потеря веса;
- приобретение кожными покровами желтого оттенка;
- вздутие брюшной полости.
На болезнь могут указывать неприятные ощущения вверху живота.
Из-за отсутствия ярко выраженных симптомов и незаметного протекания начальной стадии заболевание редко диагностируется своевременно. Важно периодически проходить полный медосмотр, чтобы вовремя обнаружить онкологию.
Резкое похудение
Патологические изменения работы желчного пузыря могут возникнуть вследствие частого переедания и обильного потребления жирной пищи, так и по причине голодания. В результате этого нарушается моторика гладкой мускулатуры, холестерин не проникает сквозь стенки органа и вязкость желчи увеличивается.
К этому может привести не только полный, но и частичный отказ от пищи. Разнообразные строгие диеты наносят ущерб организму, поэтому важно помнить, что высок риск потерять здоровье, а не вес. Как правило, у больных проявляются симптомы холестероза. Если не провести медикаментозную терапию своевременно, результатом станет появление камней в желчном пузыре, закупоривание протоков и, как следствие, хирургическое удаление органа.
Помимо медикаментов, врачи назначают специальную диету. Она предполагает дробное питание маленькими порциями, отсутствие в рационе жирной, острой, копченой, слишком сладкой или калорийной пищи, отказ от алкоголя.
Если выявить проблемы с пузырем на ранних этапах и тщательно придерживаться рекомендаций лечащего врача, возможно избежать необходимости холецистэктомии.
Выводы и рекомендации
Существует множество причин, из-за которых назначается удаление желчного пузыря. Чтобы избежать этого, желательно придерживаться таких профилактических мер:
- не переедать;
- ограничить потребление жирной, копченой, острой, сладкой, соленой и очень калорийной пищи, а также фастфуда;
- по возможности избегать стрессов (физических и эмоциональных);
- вести активный образ жизни, заниматься спортом;
- не применять строгие диеты. Голодание возможно только в лечебных целях в течение короткого периода и только после консультации с врачом и сдачи необходимых анализов;
- регулярно проходить медицинские осмотры. Только так можно выявить ряд заболеваний на начальных этапах.
При подозрениях на проблемы с этим органом рекомендуется проконсультироваться у врача и пройти обследование. Если заранее обнаружить патологию, ее можно вылечить без необходимости удаления желчного пузыря.
Если пациент отказывается от проведения хирургической операции, результатом станет появление серьезных осложнений и распространение воспалительного процесса на рядом расположенные органы. После инвазивного вмешательства люди возвращаются к нормальной жизни, при этом часто даже не замечая изменений. Однако требуется соблюдать все врачебные рекомендации и придерживаться специальной диеты. Режим питания не слишком строгий, он только ограничивает потребление жиров животного происхождения, так как подобные липиды тяжело перевариваются организмом, и крепких спиртных напитков.
Таким образом, главные причины заболеваний включают неправильное питание, гормональные сбои, патологии в работе нервной системы, частые стрессы. Эти факторы провоцируют нарушение моторики органа, что приводит к образованию желчных конкрементов или онкологии. Важно своевременно определить болезнь и в случае необходимости провести холецистэктомию. В противном случае возможно серьезное нарушение здоровья и даже летальный исход.
