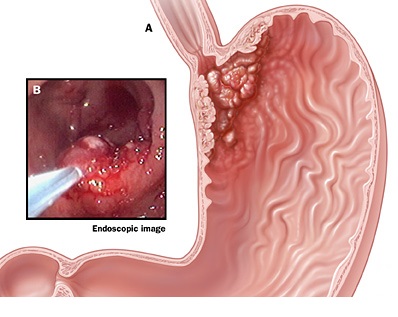
Плоскоклеточный рак кардиального отдела желудка
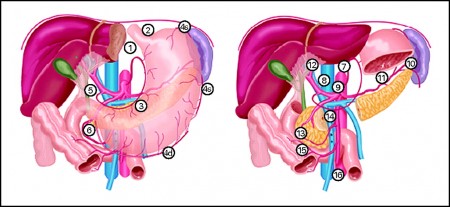
Рак или карцинома желудка — злокачественное образование, которое поражает слизистый эпителий органа. Желудок визуально разделяют на отделы, первым из которых является кардиальный. Об онкологии этого сегмента мы поговорим в данной статье.
Различают семь видов рака желудка:
- рак пилорического отдела;
- рак малой кривизны и большой кривизны;
- рак кардиального отдела;
- тотальный вид;
- фундальный;
- мультицентричный.
Кардиальный вид по статистике распространённости занимает третье место после пилорического (его поражает опухоль в половине всех случаев). Новообразование в кардиальном отделе диагностируется у 15% больных.

Злокачественное поражение кардиального отдел желудка: лечение и прогноз
Интересный факт! В США рак кардиального отдела обгоняет своими темпами распространённости даже новообразования в лёгких, которые в мировой статистике имеет наибольший удельный вес.
Кардиальный отдел является верхней частью. Он прилегает к кардии — сфинктеру между пищеводом и желудком. По малой кривизне его расстояние составляет всего 2-3 сантиметра.
Под термином «рак кардиального отдела желудка» могут подразумевать:
- карциному дистального отдела пищевода, распространившуюся на кардию (называют это кардиоэзофагеальный рак желудка);
- истинную карциному кардии;
- поражение субкардиального отдела, который граничит с телом желудка.
Процесс начинается с превращения нормальных клеток ткани, покрывающей желудок изнутри, в раковые. Они начинают делиться, опухоль растет в размере.
Затем она прорастает стенку органа насквозь (внутрь или наружу), а также вдоль. Из кардиального отдела новообразования часто распространяются на пищевод. Также оно может перейти ниже, на тело желудка и пилорический отдел.
Классификация рака кардиального отдела
В желудке встречаются несколько гистологических видов рака. Для кардиального отдела характерно развитие аденокарциномы – опухоли, происходящей из железистых клеток слизистой оболочки.
Она имеет 2 степени дифференцировки: низкую и высокую, что также влияет на прогноз. Опухоли высокой степени дифференцировки менее агрессивные, поэтому они растут дольше, а низкой степени – быстрорастущие.
Также встречается перстневидно-клеточный вид, представленный крупными, пузырьковыми клетками. В цитоплазме этих клеток содержится слизь.
К недифференцированным карциномам относят злокачественные опухоли, которые не образовывают железистоподобных структур. Они могут состоять из мелких, крупных или смешанных клеток.
Опухоли кардиального отдела желудка имеют 2 формы роста:
- экспансивная (узловая). Форма представлена хорошо отграниченными экзофитными узлами. Как правило, это аденокарциномы разной степени дифференцировки. Встречается экспансивная форма не часто. Такая карцинома формирует железистоподобные комплексы и солидные пласты;
- инфильтративная (диффузная). Ее обнаруживают в преимущественном числе случаев. Для инфильтративных карцином характерен инвазивный рост и отсутствие четких границ. Клетки опухоли распространяются на большую протяженность, и между ними может отсутствовать связь. К инфильтративным формам относятся низкодифференцированные аденокарциномы, перстневидноклеточный и недифференцированный рак. В ряде случаев в таких опухолях присутствуют несколько разных структур (например, тубулярная и папиллярная аденокарцинома).
Перед лечением важно узнать форму и тип новообразования, так как, исходя из этих данных, подбирают терапевтическую тактику.
Причины рака желудка
Причиной рака желудка в большинстве случаев становятся воспалительные заболевания пищеварительной системы.
Рассмотрим некоторые из них:
- Атрофический гастрит. Он предшествует онкологии желудка в 70-80% случаев. Из-за воспалительных процессов разрушаются желудочные железы, уменьшается способность к секреции кислоты, развивается ахлоргидрия (иногда – пернициозная анемия). За ней следует заселение полости органа патогенными микроорганизмами, которые способны синтезировать канцерогенные вещества.
- Кишечная метаплазия. В этом состоянии нормальная оболочка желудка замещается клетками, похожими на оболочку кишечника. Часто кишечная метаплазия развивается на фоне атрофического гастрита, но как и почему она прогрессирует до рака пока не известно.
- Аденоматозные полипы (аденома). При данном недуге наблюдаются различные диспластические изменения в слизистой оболочке вокруг полипов, в связи с чем, частота малигнизации составляет 30-40%.
- Кардиоэзофагеальный рак возможно связан с болезнью под названием пищевод Баретта, когда в клетках слизистой оболочки пищевода происходят патологические изменения, и они превращаются в клетки цилиндрического эпителия. Пищевод Баретта тесно связан с гастроэзофагеальным рефлюксом.
Стоит отметить,! Развитие данных заболеваний тесно связано с бактерией Helicobacter pylori. Некоторые ее подтипы способны превращать вещества, поступающие с пищей, в химические канцерогены, которые вызывают мутации в ДНК клеток слизистой желудка.
Ученые выделяют несколько факторов риска онкологии желудка с разной степенью доказанности:
- Первым, наиболее доказанным фактором, является питание. Негативно влияет употребление полуфабрикатов, жиров, копченостей, солений. Также с заболеванием связаны несоблюдение санитарных норм (например, мыть руки перед едой, тщательно вымывать овощи и фрукты) и неправильное хранение продуктов.
- Курение и алкоголь. Эти факторы вероятнее всего плохо воздействуют на состояние пищеварительной системы и всего организма, хотя это до конца и не изучено.
- В редких случаях наблюдается наследственный рак желудка.
- Операции. У людей с резектированным желудком вероятность появления онкоопухоли в несколько раз выше. Возможно, это связано с уменьшением выработки желудочной кислоты и рефлюксом желчи из тонкой кишки.
- Наследственные синдромы (синдром Линча, семейный аденоматозный полипоз, синдром ли-Фраумени и др.). Замечено, что люди с подобными отклонениями более подвержены возникновению мутаций в ДНК.
- Избыточный вес (не доказано).
Факторы риска иногда способствуют развитию онкоопухоли, но многие люди, которые заболевают ним, вообще не имеют факторов риска. Тем не менее, некоторые из них под силу устранить самостоятельно и это будет правильным выбором.
Симптомы рака кардиального отдела желудка
Признаки заболевания и длительность периода без них зависит от того, был ли вовлечён в онкологический процесс пищевод. Дисфагия является основным симптомом как при раке кардиоотдела, так и пищевода. Развиваются признаки дисфагии и становятся всё более явными с разрастанием опухоли и постепенным сужением входа в желудок.
На фоне дисфагии развивается:
- срыгивание пищей;
- затруднённое прохождение пищи (сначала твёрдой, позже даже жидкой);
- ненормированное слюнотечение;
- давящая, тупая боль в области сердца и между лопатками;
- ощущение процарапанного пищевода во время еды;
- тошнота и рвота непереварившейся пищей;
- регургитация (попадание пищи из желудка назад в пищевод);
- отхаркивание слизистыми выделениями.
Каждый больной испытывает определённые симптомы. Клиническая картина рака кардиального отдела очень разнообразна и индивидуальна. Например, у одной половины пациентов наблюдается скрытое кровотечение, а у других нет.
Помимо специфических, местных признаков, наблюдаются общие симптомы характерные для карцином желудка:
- снижение веса, истощение;
- быстрая насыщаемость пищей;
- ощущение вздутия и тяжести в желудке;
- изменения пристрастий в еде, часто отказ от мясных продуктов;
- отсутствие аппетита;
- анемия;
- депрессивное состояние, сопровождающееся апатией;
- утомляемость, слабость и вялость;
- повышенная температура тела, при интоксикации организма на поздних стадиях.
Различают три формы течения болезни:
- безболевая форма характеризуется наличием симптомов, которые описаны выше, но отсутствием болевого синдрома;
- латентная форма протекает без видимых симптомов. Выявляется опухоль, как правило, внезапно, во время какой-либо диагностики или при помощи пальпации, когда образование достигло внушительных объёмов;
- болевая форма. Пациента беспокоят систематические болевые ощущения в желудке. Они могут отдавать в поясничный отдел, носить интенсивный, постоянный характер, усиливаться при ходьбе и быть на протяжении длительного времени. Часто боли связаны с приёмом пищи.
Анамнез при поражении кардиального отдела значительно дольше, чем при образовании в пищеводе. Часто наблюдается безболевая или латентная форма течения заболевания, особенно на первой и второй стадии, поэтому диагностика очень затруднена.
Диагностика рака кардиального отдела желудка
Диагностика рака желудка начинается со сбора анамнеза и внешнего обследования. Пальпация считается малоэффективным исследованием, если нет перехода на трубку пищевода. Связано это, прежде всего, с физиологической особенностью расположения органа. Часто опухоль не прощупывается, но это не говорит о её отсутствии или ранней стадии.
Для установки диагноза врачи учитывают данные эндоскопических исследований и рентгеноскопического метода. Хотя с помощью них определить точный вид опухоли верхнего отдела органа намного сложнее, чем при образованиях в других его частях. В связи с этим имеются сведения о частых диагностических ошибках и позднем обнаружении рака.
Опухоль кардиального отдела желудка определяется во время рентгеновского исследования при помощи вводимого окрашивающего вещества. Жидкость, пройдя кардию, но обнаружив препятствие на малой кривизне, стекая, уходит в левую часть органа. Это называется синдромом обтекания и является основанием предполагать о наличии образования в верхней части желудка.
При поражении пищевода наблюдается задержка контрастного вещества, а также неровность контуров стенок нижнего его отдела. Опытный рентгенолог при помощи полученного снимка может определить верхнюю и нижнюю границу опухоли. Ситуация выглядит сложнее, если образование растёт под слизистой оболочкой по диффузному типу. В таком случае только лишь по косвенным признакам можно поставить диагноз. Если вход в желудок уже сужен, определить карциному не составит труда, но, как правило, онкология этой стадии неоперабельна и имеет плохой прогноз.
Весьма полезные и точные данные позволяет получить ЭГДС (эндоскопическое обследование желудка), которая проводится с помощью гибкого эндоскопа, с камерой и оптическим увеличением на конце. Врач осматривает пищевод и желудок изнутри и отмечает различные отклонения.
В поисках метастазов используют методики КТ, эндосонографию, лапароскопию, сцинтиграфию.
Для того чтобы обследовать опухоль на гистологию, цитологию и убедиться в злокачественности клеток, проводят биопсию, после чего полученные ткани отправляются на лабораторное исследование. Биопсия обычно делается во время ЭГДС.
Интересный факт! В Японии, в связи с широкой распространенностью рака желудка, проводится активный скрининг пациентов, которые находятся в зоне риска. Такой подход позволяет обнаружить онкологию на ранней стадии, когда в процесс вовлечен только поверхностный слой стенки органа.
Лечение рака кардиального отдела желудка
Больные раком верхней части желудка вызывают особые трудности в лечении, основная причина — поздняя диагностикой и, соответственно, вовлечение в онкологический процесс абдоминального отдела пищевода. По разным данным, от 4 до 26% пациентов, которые перенесли радикальную операцию, пережили пятилетний рубеж.
Несмотря на то, что операция является затруднительной задачей, это единственный способ побороть болезнь. Существуют 2 основных типа радикальных операций при раке желудка – субтотальная резекция и гастрэктомия.
В большинстве случаев используют субтотальную резекцию, которая подразумевает удаление проксимальной (верхней) части органа. Края резекции должны находиться на некотором расстоянии от границ новообразования, чтобы операция считалась радикальной. Часто при раке кардиального отдела желудка операция включает удаление части пищевода, так как по нему идет диссеминация раковых клеток.
Как правило, вместе с желудком вырезают и регионарные лимфоузлы. Среди ученные по сей день идет спор об оптимальной степени лимфаденэктомии. Большинство выступают за резекцию 1 и 2 группы лимфатических узлов (всего 12 видов узлов). Более расширенный подход предполагает полную лимфодиссекцию (удаляют все 3 группы лимфоузлов). Такую методику полного удаления лимфатической системы желудка, в основном, применяют при гастрэктомии.
Но некоторые врачи говорят о целесообразности проведения лимфодиссекции всем больным, хотя нет подтверждения улучшения выживаемости после такой операции, а вот степень травматизации очень велика. Для выбора оптимального варианта лечения рака кардиального отдела желудка необходимо учесть много факторов, среди которых размер, стадия и форма опухоли.
В США и странах Европы чаще всего используют чресплевральную резекцию кардиального отдела. Метод имеет много преимуществ перед лапаротомией. Чресплевральная операция даёт больший доступ к объекту удаления, имеет меньшую глубину раны и резецировать пищевод как можно дальше от опухоли. Единственный, но немаловажный минус данного метода – это возможность развития одностороннего пневмоторакса и сопутствующих его осложнений (отёк лёгкого, шок, нагноения в плевральной полости).
Пациенты с 1 стадией болезни (при размере опухоли не более 2 см и отсутствии метастазов) могут стать кандидатами на эндоскопическую операцию. Новообразование удаляют с помощью эндоскопа, вводимого через рот. Данная методика весьма простая и эффективная. Также такой вариант подходит в качестве паллиативной помощи для неоперабельных больных.
Если радикальная резекция невозможна из-за распространенности процесса, то проводят паллиативные вмешательства для устранения стеноза или предупреждения кровотечения из распадающейся опухоли. Также неоперабельным больным устанавливают эзофагоеюноанамастоз или гастростому для того, чтобы пища попадала в желудок и кишечник.
Химиотерапия при раке кардиального отдела желудка
Аденокарцинома относительно чувствительна к химиотерапии. 5-Фторурацил (5-FU) является наиболее часто используемым препаратом для лечения рака желудка, с частотой ответов около 21%. В попытке улучшить эту норму были применены комбинации препаратов; наиболее распространенным является 5-FU, Доксорубицин и Митомицин C (FAM) с частотой ответа 33% и приемлемой степенью токсичности.
Были опробованы другие комбинации лекарств, хотя продолжительность ответа и общая выживаемость, по сравнению с 5-ФУ в одиночку, существенно не различались. Кроме того, такие комбинации имели более высокую токсичность.
Больному назначают 3 курса до операции и 3 курса – после. Дооперационная химиотерапия при раке желудка потенциально может остановить рост опухоли и метастазов, создав благоприятные условия для последующей хирургии, а послеоперационная – снизить риск рецидивов. Позитивный результат видно по улучшению 5-летней выживаемости с 23% до 36%, по сравнению с пациентами, которые получили исключительно хирургическое лечение.
Лучевая терапия при раке кардиального отдела желудка
Также, как и химиотерапия, облучения перед операцией позволяют повысить выживаемость и снизить частоту локорегиональных рецидивов. Дозы, которые используют при карциномах желудка ровняются 30-40 Гр. Врач разделяет их на 15-20 фракций.
Лучевая терапия нередко проводится одноразово сразу после резекции, например, при нерадикальной операции. Ложе опухоли облучают высокой дозой радиации (20 Гр), чтобы уничтожить остаточные клетки.
По данным немецких исследователей сочетание неоадьювантной химиотерапии с лучевой терапией улучшает прогноз на 15-20%. Также комбинацию этих методов используют для нерезектабельных больных, что позволяет устранить симптомы и приостановить рост опухоли, тем самым продлив жизнь пациенту.
Метастазы и рецидив
По разным данным частота рецидивирования рака желудка составляет от 40 до 65%, что очень даже много. Вероятность возобновления недуга возрастает, если он был обнаружен в запущенной стадии, а также при нерадикальном выполнении лечения.
Метастазы при раке желудка распространяются очень быстро вследствие обширной сети лимфатических сосудов, пронизывающих стенки органа. От них лимфа течет к регионарным лимфоузлам и дальше – к печени, селезенке и другим органам. Во время диагностики врач должен тщательно обследовать лимфатические узлы и органы брюшной полости на наличие метастазов. Если находят раковые клетки хотя бы в 1 узле, то удаляют все регионарные лимфоузлы. Также подвергают резекции пораженные органы, если это возможно.
С каждым новым рецидивом выживаемость снижается примерно на 10-20%. Так, если ранее был обнаружен и пролечен рак 3 стадии, то после рецидива 5-летний рубеж преодолевают всего 9% больных, вместо 20%.
Прогноз при раке кардиального отдела желудка
Рак желудка в целом имеет плохие прогнозы по нескольким причинам. Во-первых, около 70-80% больных поступают к онкологам с 3 и 4 стадией, когда в лимфатической системе присутствуют метастазы. Во-вторых, большинству пациентов противопоказана радикальная операция по тем или иным причинам. В-третьих, карцинома склонна к рецидивам.
Из-за всех этих сложностей общий прогноз 5-летней выживаемости составляет 20-25%. Но, если взять отдельные случаи, то для больных карциномой кардиального отдела желудка 1-2 стадии, которая находится в поверхностном слое оболочки органа и не имеет метастазов, прогноз будет весьма хороший.
Пятилетняя выживаемость для лиц, проходящих эндоскопическую резекцию слизистой оболочки раннего рака желудка, как сообщается, достигает 95%.
Подведем итоги. Рак — излечимое заболевание, если во время его диагностировать! Для этого необходимо быть предельно внимательным к своему организму и при малейших отклонениях в его работе обращаться к специалистам.
Информативное видео:
Будьте здоровы!
Плоскоклеточный рак желудка относится к злокачественным опухолям, развивающимся из плоских (сквамозных) эпителиальных клеток, выстилающих поверхность слизистой оболочки желудка. Сквамозные клетки напоминают по строению клетки кожи. Расположены они между железистыми клетками и вместе с ними образуют слизистую оболочку желудка.
Плоскоклеточный рак желудка: особенности онкоопухоли
Данная форма рака является одной из гистологических (клеточных) форм злокачественных образований желудка. Плоскоклеточный рак похож на аденокарциному желудка, но встречается он значительно реже, всего в 1% случаев первичных раковых опухолей этой локализации.

Плоскоклеточный рак: симптомы и проявление
Особенности первичного плоскоклеточного рака желудка:
- пик заболеваемости приходится на 50-60 лет;
- чаще от недуга страдают мужчины;
- локализуется в кардиальном отделе;
- более высокая агрессивность, по сравнению с аденокарциномами;
- опухоль более склонна к инвазии в лимфатические узлы.
Вследствие редкости заболевания в литературе описано немного случаев плоскоклеточного рака, поэтому единого стандарта его лечения нет.
Рак желудка любой формы и типа, равно как и рак любого другого органа, не возникает внезапно. Обязательным условием для возникновения мутаций считается ускоренная и повышенная пролиферация клеток эпителия слизистой желудка. Существует предположение, что при развитии онкологического процесса эпителиальные клетки слизистой желудка изменяются в определённой последовательности. Нормальный эпителий сначала превращается в пролиферирующий, затем появляются атипические клетки. Из них впоследствии образовывается злокачественная опухоль.
Из этого следует, что с точки зрения морфологической структуры предраком желудка являются расположенные мультицентрические участки пролиферации атипического эпителия. Мультицентрические очаговые пролифераты — это есть проявление дисплазии.
Различают 3 степени дисплазии эпителиальных клеток желудка. Слабовыраженные изменения соответствуют I и II степени и считаются процессом обратимым. Дисплазия III степени чаще остаётся постоянной. Лиц с дисплазией III степени относят в группу повышенного риска по раку желудка.
Представление о дисплазии как о фоне, на котором возникает злокачественная опухоль, позволило по-новому взглянуть и оценить значение хронических заболеваний желудка в канцерогенезе. При хроническом атрофическом гастрите, язвенной болезни, полипах желудка, а также, при болезни Менетрие наблюдаются условия, способствующие мутациям и развитию дисплазии эпителиальных клеток слизистой оболочки желудка, что и становится причиной плоскоклеточного рака желудка.
Причины возникновения плоскоклеточного рака
Кроме болезней, которые при длительном течении вызывают дисплазию, а вслед за ней раковые трансформации, ученые выделяют еще несколько возможных факторов, которые способствуют возникновению рака желудка.
К ним относят:
- наследственность и генетическую предрасположенность;
- неправильный образ жизни;
- нездоровое питание;
- снижение общих защитных сил организма;
- инфекция Helicobacter pylori;
- психологические причины.
Наследственность и генетическая предрасположенность подразумевает наличие у близких родственников онкологической болезни, а также отклонения на генетическом уровне.
Неправильный и нездоровый образ жизни ведёт к преждевременному «изнашиванию» организма, снижению защитных функций, более частому контакту с канцерогенами. Особенно здесь стоит отметить наличие вредных привычек, неустанно разрушающих организм.
Замечено, что любители солёного, пряного, а также те, кто употребляет алкоголь в больших количествах, в большей степени подвержены раку желудка, причём, не только плоскоклеточному. Также источником канцерогенов служат овощи и фрукты, для выращивания которых щедро использовались азотистые удобрения.
Напротив, люди, чей рацион наряду с мясными и молочными продуктами содержит большое количество фруктов, овощей и злаков, богатых витаминами А, С, Е, К, намного меньше подвержены онкологии ЖКТ.
Снижение неспецифичных защитных сил организма в данном случае подразумевает частые болезни, наличие хронических заболеваний, которые регулярно обостряются.
Все эти факторы постоянно «бьют» по иммунной системе, вынуждая её находиться в напряжённом состоянии.Все эти причины не вызывают рак, но вполне могут спровоцировать заболевания, которые относят к предраковым, например, хронический гастрит или язву.
Виды и формы плоскоклеточной опухоли желудка
Плоскоклеточные карциномы могут иметь 3 степени дифференцировки: высокую, умеренную и низкую. Первая степень обозначает самые доброкачественные опухоли, которые по своему строению не далеко ушли от обычных сквамозных клеток. Умеренно дифференцированный плоскоклеточный рак желудка – это переходной уровень, а низкодифференцированный — это высокозлокачественный рак, который трудно дифференцировать. Такие опухоли быстро увеличиваются и метастазируют.
Плоскоклеточный рак в желудке, как и аденокарцинома, может иметь 2 формы: диффузную (эндофитную) и узловую (экзофитную). У узловых опухолей есть четкие границы, они представляют собой единое новообразование, а диффузные распространяются среди окружающих тканей так, что порой невозможно определить их края.
Стадии плоскоклеточного рака такие же, как и при других видах рака желудка. Найти их описание можно на нашем сайте.
Симптомы и признаки плоскоклеточного рака желудка
Клинические проявления и симптомы рака желудка, в том числе и плоскоклеточного, очень разнообразны. На начальном этапе они могут быть вообще не заметны, или восприниматься как давно знакомый и привычный дискомфорт от застарелой болезни. Каких-то специфичных симптомов и признаков, например, как у инфекционных заболеваний, не существует.
Выраженные отклонения проявляются только тогда, когда опухоль достигает значительных размеров.
Вот ряд симптомов, которые А.И. Савицкий ещё в 1947 году объединил в «синдром малых признаков рака»:
- быстрая утомляемость;
- общая слабость во всём теле;
- понижение трудоспособности на протяжении нескольких недель;
- депрессия, апатия, отчуждённость;
- беспричинное стойкое снижение аппетита. Порой вплоть до анорексии;
- ощущение дискомфорта в желудке, потеря удовольствия от ощущения сытости;
- чувство переполнения желудка, тяжесть;
- ощущение «распирания» газами;
- болезненность в области подложки;
- беспричинная прогрессирующая потеря веса, сопровождающаяся признаками анемии.
Симптомы плоскоклеточного рака желудка часто связаны с явлением обтурации кардии, так как опухоль развивается всегда в кардиальном участке желудка.
Основным проявлением обтурации является дисфагия, на фоне корой другие симптомы как бы отходят на второй план. Человек отмечает в области мечевидного отростка затруднённое прохождение пищи или её задержку. Вначале больной испытывает постоянную необходимость запивать твёрдую пищу водой, а в дальнейшем, при прогрессировании заболевания, проблемным становится приём не только твёрдой пищи, но мягкой и даже жидкой.
В запущенных случаях через суженный участок пищевода не проходит даже вода. Такая картина наблюдается при локализации опухоли непосредственно в кардии. Если же опухоль возникает в субкардиальном отделе и со временем распространяется вверх, то перед дисфагическими явлениями отмечают период болевых ощущений, снижение аппетита, исхудание и повышенную утомляемость.
Диагностика заболевания
Для обследования желудка наиболее эффективным и доступным способом, является гастроскопия. Это процедура, во время которой человеку через рот вводят специальный прибор в виде гибкого шланга – гастроскоп. Он проходит через пищевод в желудок. На конце гастроскопа находится камера, с помощью которой врач осматривает полость органа и может установить наличие опухоли, а также ее локализацию, характер роста и размер.
Гастроскопом также можно провести биопсию желудка, то есть взять кусочек патологической ткани для анализов. После лабораторного исследования будет получен ответ: рак это или нет.
Если обнаружены раковые клетки, то нужно пройти ряд дополнительных исследований для установления его стадии. В основном назначают компьютерную томографию органов брюшной полости (или других при необходимости), эндоскопическое УЗИ для оценки состояния всех слоев желудка и соседствующих лимфоузлов, а иногда – лапароскопию.
Когда нет четкого ответа о распространенности ракового процесса по организму, могут назначить уточняющие методики для диагностики плоскоклеточного рака желудка: МРТ, ПЭТ, сцинтиграфию, ангиографию.
Также перед началом лечения необходимо пройти ряд анализов. У больного берут кровь, мочу, проверяют функцию сердца и дыхания.
Лечение плоскоклеточного рака желудка
Рак желудка, какой бы он не был формы и типа, может быть излечен только хирургическим путём. При помощи метода химиотерапии или лучевого метода добиться излечения невозможно. Поэтому их используют лишь как дополнение к операции.
Стоит отметить, что радикальное лечение плоскоклеточного рака желудка осуществляется лишь немногим больным из-за того, что у большинства на момент постановления диагноза присутствуют обширные метастазы. Операбельным пациентам при раннем и экзофитном раке производят субтотальную резекцию желудка, при инфильтративном росте новообразования – гастрэктомию. Также гастрэктомия показана при больших экзофитных опухолях, занимающих значительную часть органа.
Во время операции при раке желудка вместе с органом удаляют прилегающие лимфатические узлы. Некоторые врачи выступают за расширенную лимфодиссекцию с резекцией всех 3 групп лимфоузлов, в которые попадают метастазы при плоскоклеточном раке.
Из-за малого количества зарегистрированных случаев плоскоклеточного рака желудка эффективность неоадъювантной химиотерапии и лучевой терапии неизвестна.
Так как нет единого стандарта, врачи применяют адьювантную терапию с применением комбинации таких препаратов, как и для аденокарциномы:
- 5-фторурацил и Цисплатин;
- Кселода и Оксалиплатин;
- Паклитаксел и Цисплатин.
Еще реже используют послеоперационную лучевую терапию. В опубликованных исследования по плоскоклеточной карциноме указаны суммарные очаговые дозы в 50 Гр.
Химиотерапия и радиотерапия выступает в качестве паллиативного лечения для неоперабельных больных.
Согласно исследованиям, у некоторых пациентов, получающих адьювантную химию, наблюдался положительный эффект и увеличение выживаемости, но все-таки у большинства существенных изменений не было. Оценить результаты лечения тяжело, так как за все время зарегистрировано около 100 случаев плоскоклеточного рака желудка. Поэтому врачам приходится применять индивидуальный подход и, возможно, пробовать новые схемы и методики.
Отдельно нужно упомянуть разные нетрадиционные методы лечения: грибами, содой, перекисью и т.д. Информацию о них Вы найдете на нашем сайте. Их эффективность, или наоборот, неэффективность, лучше всего узнать у людей, их опробовавших. Судя по отзывам, мнения самые разнообразные.
Прогноз при плоскоклеточном раке желудка
Общий прогноз жизни пациентов составляет 7-8 месяцев. Низкая выживаемость для плоскоклеточного рака желудка связана с тем, что большинство диагнозов устанавливают на 4 стадии. Информации о данной опухоли желудка мало, поэтому нельзя точно сказать о том, влияет ли химиотерапия и облучение на выживаемость.
Для операбельных больных прогноз намного лучше – продолжительность жизни составляет 3-4 года. Но, если операция была не радикальной, то возникает большая вероятность возвращения болезни. Рецидив плоскоклеточного рака появляется достаточно часто. По возможности его лечат теми же способами, что и первичное новообразование, но повторное появление болезни все равно ухудшает прогноз и может привести к смерти.
Профилактика рака желудка
В первую очередь необходимо наладить правильное питание. Основную его часть должны составлять овощи и фрукты, а также каши. Из мяса лучше есть нежирные виды – телятину, крольчатину, курицу и индейку. Готовить пищу необходимо на пару, тушить либо запекать в духовке.
Также, стоит отказаться от вредных привычек, таких как курение и употребление спиртных напитков. Если соблюдать эти рекомендации, то можно значительно снизить риск развития болезней желудка, а соответственно и онкологии. Если же Вы уже болеете гастритом или язвой, то следует всерьез заняться лечением.
Тем, кто находится в группе риска, советуем проходить ежегодное обследование и лечить сопутствующие заболевания ЖКТ.
Будьте здоровы!
Автор: Иванов Александр Андреевич, врач общей практики (терапевт), медицинский обозреватель.