Перитонит после разрыва желчного пузыря

Желчный перитонит — это тяжелое воспалительное заболевание брюшины, вызванное поступлением желчи в полость живота. Клинические проявления развиваются стремительно: возникает острая интенсивная боль в левом подреберье, рвота, вздутие живота, гипотония и тахикардия, нарастают симптомы интоксикации. Общее состояние пациента ухудшается вплоть до нарушения сознания (сопора, ступора). Диагностика заключается в проведении хирургического осмотра, лабораторных анализов, УЗИ, обзорной рентгенографии и МСКТ брюшной полости. Лечение комбинированное. В экстренном порядке выполняют хирургическое вмешательство с устранением источника перитонита, назначают антибиотики, обезболивающие и противошоковые препараты, парентеральные растворы.
Общие сведения
Желчный перитонит — осложнение воспалительных и деструктивных заболеваний органов билиарной системы, вызванное излитием желчи в брюшную полость. Распространённость патологии составляет 10-12% от всех перитонитов. Болезнь относится к жизнеугрожающим состояниям, встречается в практике врачей различных специальностей: гастроэнтерологов, абдоминальных хирургов, реаниматологов. Пристальное внимание к данной патологии связано с высоким уровнем смертности, тяжелым состоянием пациентов и сложностью ранней диагностики. Несмотря на бурное развитие хирургии, летальность остается высокой, варьирует от 20 до 35% в зависимости от причин перитонита. У мужчин заболевание регистрируется в 2-2,5 раза чаще, чем у женщин.
Желчный перитонит
Причины
Среди предрасполагающих факторов, увеличивающих риск развития деструктивной патологии желчного пузыря и желчевыводящих путей, выделяют: длительное течение сахарного диабета, атеросклероз сосудов, анемию, пожилой и старческий возраст, системные и аутоиммунные заболевания, частые обострения хронического панкреатита. К непосредственным причинам формирования билиарного перитонита относят:
- Заболевания желчного пузыря. Вовремя не диагностированный флегмонозный и гангренозный холецистит приводит к прободению желчного пузыря и излитию содержимого в брюшную полость. Данное состояние встречается с частотой 6-7 %.
- Хирургические вмешательства на желчных путях. Реконструктивные операции и вмешательства с наложением анастомозов могут привести к нарушению герметичности желчных протоков из-за несостоятельности швов, неплотно зажатой клипсы. В этом случае происходит подтекание желчи и развитие перитонита. Данное осложнение может возникнуть при нарушении техники выполнения пункционной биопсии печени или чрезпеченочного дренирования билиарных протоков.
- Травмы печени или желчевыводящих путей. В результате травматического повреждения различного генеза (ножевое, огнестрельное ранение) нарушается целостность стенки желчного пузыря, холедоха с истечением желчи в живот.
- Желчнокаменная болезнь. Длительное нахождение конкрементов в холедохе приводит к формированию пролежней и перфорации желчного протока с излитием желчи.
Крайне редко заболевание развивается без определенной причины в результате повышения давления и микронадрывов в желчных протоках на фоне тяжелого воспаления поджелудочной железы, спазма сфинктера Одди, эмболии сосудов, кровоснабжающих желчный пузырь и холедох.
Патогенез
Желчь образуется в клетках печени и по пузырному протоку поступает в желчный пузырь. В ее состав входят желчные кислоты, пигменты (билирубин, лецитин и др.), небольшое количество ферментов (амилаза, липаза), аминокислоты и неорганические вещества (натрий, калий и др.). Желчь имеет агрессивную щелочную среду. При попадании в брюшную полость вызывает вначале раздражение и воспаление брюшины, а затем и некроз стенок брюшной полости, паренхиматозных органов. Дальнейшее воздействие желчи приводит к всасыванию ее компонентов в кровь и развитию интоксикации. В печени и почках формируются дегенеративные процессы: возникает отек, белковая и жировая дистрофии с исходом в некроз.
Классификация
Желчный перитонит может быть прободным и пропотным. В последнем случае заболевание развивается вследствие фильтрации желчи через стенку желчного пузыря в брюшную полость. В абдоминальной хирургии выделяют острую, подострую и хроническую форму болезни. Исходя из распространённости патологического процесса, различают:
- Отграниченный (местный) перитонит. Под данным состоянием подразумевается скопление желчного содержимого в карманах брюшины или формирование отграниченного образования (инфильтрата, абсцесса).
- Разлитой (распространённый) перитонит. В патологический процесс вовлекаются больше 2-х анатомических областей брюшной полости. Данный вариант является наиболее опасным и чаще приводит к серьезным осложнениям.
Симптомы желчного перитонита
Клиническая картина болезни зависит от скорости проникновения и количества поступившей в брюшную полость желчи, площади поражения. Медленное излитие билиарного содержимого приводит к развитию хронического и подострого перитонита со слабовыраженными симптомами. Быстрое проникновение желчи в перитонеальное пространство приводит к ярко выраженной симптоматике с резким ухудшением состояния больного. В течение заболевания выделяют несколько стадий.
1 стадия (начальная) манифестирует через несколько часов после выхода желчи из желчных путей. В этот период развиваются воспалительные изменения брюшины, формируется серозный или серозно-фибринозный выпот. Появляются острые режущие или колющие боли в правом подреберье, иррадиирующие в правую лопатку, ключицу. Отмечается рефлекторная рвота, отрыжка, изжога. Состояние больного резко ухудшается: пациент принимает вынужденное положение на правом боку с приведенными к животу ногами, лицо бледное, выступает холодный пот, повышается ЧСС, появляется одышка. Температура тела может оставаться нормальной или слегка повышенной. При пальпации живот болезненный во всех отделах, выявляется напряжение мышц. Отмечаются диспепсические явления: вздутие живота, запор.
2 стадия (токсическая) развивается через 1-2 суток после начала болезни. Нарастает интоксикация, воспалительный процесс приобретает генерализованную форму. Общее состояние больного ухудшается: уровень сознания — ступор-сопор с периодами возбуждения, возникает частая рвота, сухость во рту. Рвотные массы имеют бурый цвет и неприятный запах. Кожа влажная и бледная, отмечается акроцианоз. Дыхание становится поверхностным, частым. Отмечается гипотония, умеренная тахикардия. Повышается температура тела до 39-40° С, язык сухой с бурым налетом. Живот при пальпации напряжен, резко положительные симптомы Щеткина—Блюмберга, Кера, Ортнера-Грекова, Мюсси и др. Стул отсутствует, газы не отходят, появляется олигурия.
3 стадия (терминальная) желчного перитонита формируется на 2-3 сутки. Характеризуется крайне тяжелым состоянием. Пациент в сопоре, периодически вскрикивает, лицо землистого цвета, глаза впалые, черты заострены. Дыхание аритмичное, поверхностное, пульс нитевидный, выраженная гипотония. Живот вздут, пациент не реагирует на пальпацию, при аускультации перистальтика отсутствует, развивается анурия.
Осложнения
Длительное течение желчного перитонита приводит к проникновению желчных кислот в кровь, возникновению холемии. Распространение инфекции и генерализация воспалительного процесса ведет к формированию сепсиса и инфекционно-токсического шока. Билиарный перитонит вызывает нарушение работы почек и печени с развитием почечно-печеночной недостаточности.
Диагностика
Постановка правильного диагноза осуществляется абдоминальным хирургом, часто вызывает трудности из-за стремительного развития симптомов болезни и отсутствия специфической клинической картины. Заболевание относится к неотложной патологии, требует проведение быстрой рациональной диагностики и экстренного лечения. Диагностика желчного перитонита состоит из нескольких этапов:
- Осмотра абдоминального хирурга. Специалист проводит опрос пациента на предмет заболеваний желчного пузыря, операций в анамнезе и др. Затем выполняет физикальный осмотр (пальпация, перкуссия и аускультация живота) и назначает инструментальные и лабораторные исследования.
- УЗИ брюшной полости. Позволяет выявить жидкость в абдоминальной полости, наличие инородного образования (абсцесса, кисты), камней холедоха, изменение формы и конфигурации желчного пузыря.
- Обзорная рентгенография брюшной полости. Обнаруживает изменения, вызванные перфорацией желчного пузыря или холедоха, определяет свободный газ, кишечную непроходимость. Косвенными признаками перитонита служат ограниченная экскурсия диафрагмы и наличие выпота в плевральных синусах.
- МСКТ органов брюшной полости. Наилучшим образом визуализирует патологические изменения со стороны желчевыводящих путей и желчного пузыря.
- Лабораторные исследования. В ОАК отмечается лейкоцитоз, повышение СОЭ, анемия. В биохимическом анализе крови повышается уровень АЛТ, АСТ, билирубина, ЩФ, амилазы и др.
Дифференциальная диагностика проводится с перитонитом, вызванным панкреонекрозом, прободной язвой 12-перстной кишки и желудка и др. Часто причину развития перитонита удается обнаружить только интраоперационно. Боли в животе часто дифференцируют с острым аппендицитом, холециститом, правосторонним паранефритом и желчнокаменной коликой.
Лечение желчного перитонита
Тактика лечения зависит от первоначального заболевания, объема поражения и общего состояния пациента. На всех стадиях болезни проводят экстренное хирургическое вмешательство, направленное на избавление от патологии, приведшей к развитию перитонита (прободение желчного пузыря, несостоятельность операционных швов и др.). При поражениях желчевыводящих путей выполняют холецистэктомию или холедохотомию, дренирование билиарного протока, наложение повторного анастомоза, обязательное дренирование и ревизию брюшной полости.
При идиопатической форме заболевания ограничиваются санацией и дренированием абдоминальной полости. Наряду с операцией пациенту показано проведение дезинтоксикационной, комбинированной антибактериальной, противовоспалительной и обезболивающей терапии. Больные должны находиться в условиях реанимационного отделения.
Прогноз и профилактика
Прогноз желчного перитонита зависит от распространённости и запущенности патологического процесса. При выполнении операции на начальном этапе болезни прогноз чаще благоприятный. Формирование разлитого перитонита с развитием сепсиса может привести к летальному исходу даже после проведенного вмешательства. Профилактика билиарного перитонита заключается в своевременной диагностике и лечении хронических заболеваний желчевыводящих путей, тщательном наблюдении за больными, проведении УЗИ-контроля в период реабилитации после операций на брюшной полости.
Желчный перитонит — тяжелое воспалительное заболевание. От других перитонитов его отличает ярко выраженная клиническая картина, вызванная попаданием желчи в брюшную полость. Состояние пациента быстро ухудшается, сопровождается нарушением сознания, острой интенсивной болью в левом подреберье, рвотой, вздутием живота, скачками артериального давления. Для устранения признаков желчного перитонита требуется комбинированное лечение. Первый этап включает экстренное хирургическое вмешательство и санацию брюшины, а второй — курс антибиотиков. Эффективность терапии определяется своевременностью обращения в клинику. Лучше всего перитонит поддается лечению на ранней стадии развития.
Этиология и патогенез заболевания
 Желчь — биологическая жидкость, выделяемая клетками печени. Она имеет агрессивную щелочную среду. В состав входят желчные кислоты, пигменты, ферменты, аминокислоты и неорганические соединения.
Желчь — биологическая жидкость, выделяемая клетками печени. Она имеет агрессивную щелочную среду. В состав входят желчные кислоты, пигменты, ферменты, аминокислоты и неорганические соединения.
Попадая в брюшную полость, желчь вызывает раздражение её стенок. Затем возникает воспалительная реакция, которая со временем перерастает в перитонит. Если не устранить проблему, патологические компоненты через кровь разносятся по всему организму. Завершающим этапом патогенеза заболевания является некроз стенок брюшной полости, дегенеративные процессы в органах выделительной системы, тяжелая форма интоксикации.
Основные причины, по которым происходит развитие желчного перитонита:
- Острый холецистит. Воспаление желчного пузыря флегмонозного или гангренозного типа приводит к прободению органа и разлитию его содержимого в полость живота.
- Хирургические вмешательства. Различные процедуры (полостная операция, биопсия, дренирование) нарушают герметичность желчных протоков и пузыря, что может привести к протеканию их содержимого.
- Травмирование печени, желчевыводящих путей. В результате механического повреждения нарушается целостность органов и желчь вытекает в брюшную полость.
- Желчнокаменная болезнь. При длительном нахождении камней в протоках формируются пролежни или происходит прободение холедоха с излитием желчи.
Также риск поражения брюшины увеличивается в пожилом и старческом возрасте, при атеросклерозе, анемии, печеночной колике, длительном течении сахарного диабета, хроническом панкреатите, системных и аутоиммунных заболеваниях.
Крайне редко болезнь возникает без повода, например, при резком повышении давления или микронадрывах в желчных протоках на фоне хронического панкреатита, эмболии сосудов, снабжающих кровью желчный пузырь и холедох, или мышечного спазма.
Классификация перитонита
Желчный перитонит классифицируют на прободной и пропотной. Если в первом случае герметичность желчного пузыря нарушается, то во втором стенка внутреннего органа служит фильтром для желчи.
По распространенности патологический процесс бывает:
- Местным (отграниченным). Желчное содержимое скапливается в карманах брюшины или образует абсцесс, инфильтрат с четкими границами.
- Разлитым (распространенным). Поражение охватывает одновременно две и более анатомических областей. Чревато серьезными осложнениями, летальным исходом.
Перитонит может иметь несколько форм развития. Среди них хроническая, острая и подострая.
Симптомы патологии
 Клиническая картина заболевания отличается в зависимости от количества разлившейся жидкости, скорости проникновения в париетальное пространство, локализации. Основные симптомы перитонита желчного пузыря:
Клиническая картина заболевания отличается в зависимости от количества разлившейся жидкости, скорости проникновения в париетальное пространство, локализации. Основные симптомы перитонита желчного пузыря:
- длительная боль в правом подреберье;
- повышение температуры тела до 39 градусов;
- озноб;
- нарастающая одышка;
- изжога и отрыжка с желчью;
- тошнота, рвота;
- сухость во рту;
- отсутствие аппетита;
- желтушность кожи.
При разрыве желчного пузыря боль резкая, «кинжальная». Она может отдавать в плечо, лопатку. Чтобы купировать болевой синдром, пациент вынужденно принимает скрученное положение. Наименьший дискомфорт ощущается на правом боку, с поджатыми к животу коленями. Одновременно наблюдается вздутие живота, задержка стула.
Острая форма воспаления характеризуется тяжелой интоксикацией, которая достигает своего пика на 2-3 сутки. В медицине выделяют несколько стадий развития патологии:
- Начальная. Длится первые 5-6 часов. Мышцы передней стенки брюшины пребывают в напряжении. Появляются острые кинжальные боли в правом подреберье с иррадиацией в спину. Также повышается температура, нарушается стул, выступает липкий пот.
- Токсическая. Развивается на 1-2 сутки после начала патологического процесса. Отмечается сухость во рту, влажность и бледность кожи, частая рвота, гипотония, умеренная тахикардия. На языке присутствует белый налет.
- Терминальная. Формируется на 2-3 день. Пациент пребывает в крайне тяжелом состоянии. Симптоматика сохраняется. Сознание спутанное, глаза впалые, лицо землистого цвета.
Медленное течение приводит к развитию хронической или подострой формы болезни со слабовыраженными клиническими проявлениями.
Диагностика желчного перитонита
 Первый этап диагностики желчного перитонита — физический осмотр. При ощупывании брюшной полости наблюдаются симптомы Керы, Грекова-Ортнера, Мерфи и Мюсси-Георгиевского. Правая половина живота не участвует в дыхании.
Первый этап диагностики желчного перитонита — физический осмотр. При ощупывании брюшной полости наблюдаются симптомы Керы, Грекова-Ортнера, Мерфи и Мюсси-Георгиевского. Правая половина живота не участвует в дыхании.
Для получения информации о составе патологической жидкости и зонах её локализации, проводят ряд анализов. К ним относятся:
- анализ крови;
- анализ мочи;
- УЗИ брюшной полости;
- ЭКГ;
- рентген брюшной полости;
- лапароскопия.
Из-за схожести симптомов с другими острыми заболеваниями брюшной полости в обязательном порядке применяется дифференциальная диагностика. Методика позволяет исключить воспаление аппендицита, холецистит, панкреатит, прободную язву 12-перстной кишки и желудка, желчнокаменную колику и поставить правильный диагноз.
Методы терапии
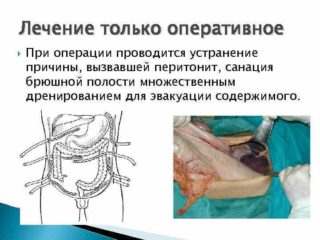 Лечение желчного перитонита проводится в условиях стационара. При выборе эффективной тактики учитываются причины заболевания, объем поражения, общее состояние пациента. Основная цель терапии — устранить острые симптомы, вывести патологическую жидкость из брюшной полости.
Лечение желчного перитонита проводится в условиях стационара. При выборе эффективной тактики учитываются причины заболевания, объем поражения, общее состояние пациента. Основная цель терапии — устранить острые симптомы, вывести патологическую жидкость из брюшной полости.
На всех стадиях воспаления применяется экстренное оперативное вмешательство. Во время процедуры выполняется эктомия желчного пузыря или желчных путей, санация брюшной полости. Если можно сохранить пораженные органы, обходятся дренированием.
За 1-2 часа перед операцией пациенту вводят противошоковые, антибактериальные, противовоспалительные и обезболивающие препараты. После вмешательства медикаменты используют в меньших дозировках для предотвращения рецидива.
Во время реабилитационного периода показана диета при перитоните желчного пузыря. Питание исключает употребление жирной, острой, жареной пищи. Под запретом алкогольные и газированные напитки, консервы, копчености. Отдавать предпочтение следует кашам, овощным супам, нежирному мясу и рыбе, растительным маслам холодного отжима, травяным чаям.
Большая часть больных имеет положительный прогноз выздоровления. Для профилактики желчного перитонита достаточно регулярно проходить медицинский осмотр и не затягивать с обращением к врачу при возникновении симптомов.
Самым опасным последствием попадания желчи в брюшную полость является тяжелая интоксикация. Проникновение желчных кислот в кровь провоцирует заражение крови, холемию, сепсис, нарушение работы почек и печени. В крайней степени осложнения возможен летальный исход.
Разрыв (в медицинской литературе его именуют синонимичными терминами «прободение» или «перфорация») желчного пузыря является довольно редкой патологией, в большинстве случаев являющейся следствием воспалительного процесса, протекающего в этом органе.
Примерно 60% больных, перенесших данную патологию, были обладателями калькулезного холецистита или желчнокаменной болезни, в остальных случаях перфорация желчного пузыря – на фоне полного отсутствия в нем конкрементов – наблюдалась у пациентов, страдающих хроническим бескаменным холециститом или сахарным диабетом.
На протяжении предыдущих десятилетий это заболевание в каждом пятом случае заканчивалось летальным исходом: причиной смерти больных становился разлитой желчный перитонит и тяжелейшая интоксикация, возникшие на фоне продолжительной консервативной терапии.
В наши дни – благодаря практике раннего хирургического вмешательства при наличии подозрений на разрыв желчного пузыря – уровень летальных исходов понизился до 7%. У пациентов мужского пола патология регистрируется в 2,5 раза чаще. Случаи холецистита заканчиваются перфорацией желчного пузыря не более чем в 3% случаев.
Симптомы разрыва желчного пузыря
В момент разрыва желчного пузыря у больного возникает сильнейшая боль, сопровождаемая резью в животе. У многих пациентов при этом наблюдается:
- возникновение болевого шока, сопровождаемого обмороком;
- резкое побледнение кожных покровов;
- мгновенное ухудшение состояния.
В этом случае больному необходимо экстренно вызвать скорую медицинскую помощь. В ожидании приезда медиков близким пациента следует отказаться от любых попыток устранить возникшую острую боль или каким-либо образом облегчить его состояние.
Больному необходимо:
- соблюдать полный покой, избегая резких движений;
- избавиться от тугой одежды или ослабить ее;
- принять сидячее положение (ложиться не рекомендуется).
Прободение желчного пузыря, спровоцированное холециститом, сопровождается:
- возникновением невыносимой резкой боли под правым ребром, отдающей в область правого плеча или лопатки;
- тошнотой;
- сильной рвотой, не приносящей облегчения;
- повышением температуры тела;
- возникновением метеоризма;
- нестабильностью стула (поносом);
- симптоматикой сильнейшей интоксикации;
- выраженной бледностью кожных покровов.
В момент разрыва желчного пузыря нередко возникает парадоксальная ситуация, состоящая в существенном снижении болевого синдрома. Облегчение состояния является иллюзорным. Оно обусловлено мгновенной гибелью болевых рецепторов, перестающих сигнализировать о боли.
После кратковременного облегчения состояние больного снова ухудшается. К симптоматике общей интоксикации организма присоединяются признаки, указывающие на развитие перитонита. У больного при этом:
- сохнут губы и язык;
- наблюдается ускоренное сердцебиение;
- развивается рвота;
- повышается температура тела;
- дыхание становится прерывистым, поверхностным, сопровождающимся громкими звуками;
- происходит сильное вздутие живота.
Возникновение столь яркой симптоматики, которую сложно не заметить, сигнализирует о развитии состояния, угрожающего жизни и здоровью больного, требующего оказания неотложной медицинской помощи. В случае промедления у больного может развиться септическое поражение (заражение крови), чреватое возникновением летального исхода.
Установление точного диагноза возможно лишь после проведения ультразвукового исследования. При подтверждении подозрений на разрыв желчного пузыря больного немедленно помещают в хирургическое отделение и выполняют экстренную операцию.
Формы и их признаки
Разрыв желчного пузыря может протекать в одной из трех форм: острой, подострой и хронической.
Острая
 Эта форма недуга, как правило, развивается после острого холецистита. Ее клинические проявления, отличающиеся особой яркостью, напоминают симптоматику воспаления желчного пузыря. У больного:
Эта форма недуга, как правило, развивается после острого холецистита. Ее клинические проявления, отличающиеся особой яркостью, напоминают симптоматику воспаления желчного пузыря. У больного:
- наблюдается повышение температуры тела;
- учащаются приступы тошноты;
- рвота приобретает периодический характер;
- возникают интенсивные боли в правом подреберье;
- появляется отвращение к любой пище;
- кожные покровы и слизистые оболочки приобретают желтушность.
Острая форма патологии характеризуется сочетанием внезапного усиления болезненности в области правого подреберья с ухудшением общего самочувствия. Боль, испытываемая пациентом, распространяется далеко за границы проекции желчного пузыря, повышение температуры тела становится стремительным, а рвота – многократной.
При физикальном осмотре больного с острой формой прободения желчного пузыря врач обязательно выявит наличие симптома Щеткина-Блюмберга, проявляющегося резким усилением боли в области живота после быстрого снятия руки, осуществляющей пальпацию, с брюшной стенки после нажатия на нее.
Мышцы, находящиеся над местом патологии, отличаются повышенной напряженностью и резкой болезненностью при пальпации.
Подострая
Именно эта форма перфорации желчного пузыря приводит к возникновению подпеченочного абсцесса – вторичного заболевания, являющегося следствием перенесенного холецистита.
Клиническая картина этой формы патологии включает наличие:
- интермиттирующей (прерывающейся) лихорадки;
- ознобов;
- ощущения тяжести и болей в правом подреберье;
- учащенного сердцебиения;
- пониженного артериального давления.
У некоторых пациентов разрыв желчного пузыря может сопровождаться меньшей выраженностью клинических проявлений, представленных:
- тошнотой;
- наличием субфебрильной температуры;
- вздутием живота и ощущением тяжести в нем.
Главная опасность подострой формы разрыва желчного пузыря состоит в возможности проникновения патогенной микрофлоры из пораженного абсцессом органа в кровь, вследствие которого может развиться сепсис.
Хроническая
Эта форма прободения желчного пузыря провоцирует возникновение свищей в системе желчевыведения. Чаще всего свищевые ходы образуются между двенадцатиперстной кишкой и желчным пузырем или между желудком и желчным пузырем.
Поскольку клинические проявления этой формы патологии не являются специфичными, установить точный диагноз удается только после проведения диагностической лапароскопии или инструментального диагностического исследования.
Ведущим симптомом хронической формы перфорации желчного пузыря является непроходимость кишечника, обусловленная попаданием крупных конкрементов (камней) из пузыря в желудочно-кишечный тракт.
Из кишечника, не являющегося стерильным органом, патогенная микрофлора восходящим путем, используя свищевые ходы, проникает в желчные протоки, провоцируя их воспаление.
Таков механизм возникновения острого холангита, клинические проявления которого представлены:
- повышением температуры тела до уровня фебрильных (от 38 до 39 градусов) значений;
- повышенной потливостью;
- наличием ознобов;
- сильными головными болями;
- приступами тошноты;
- рвотой;
- болями в области печени;
- желтушностью склер и кожных покровов, сопровождаемой холестатическим синдромом. Этот синдром, в свою очередь, проявляет себя возникновением брадикардии (снижением частоты сердечных сокращений до 50-30 ударов в минуту), понижением артериального давления, возникновением кожного зуда.
Причины
Разрыв желчного пузыря может возникнуть в результате:
- Длительно протекающих воспалительных процессов (желчнокаменной болезни, гнойного холецистита и гнойного холангита), спровоцированных затрудненным оттоком желчи и вызывающих повреждение его стенок.
- Эмпиемы желчного пузыря – острого воспалительного процесса, провоцирующего утолщение, пропитывание гноем, эрозирование и изъязвление его стенки, становящейся крайне уязвимой для повреждений.
- Закупорки пузырного протока или устья пузыря конкрементом, провоцирующей застой желчи в полости желчного пузыря и активное размножение патогенной микрофлоры. Возникновение воспалительного процесса стимулирует повышенную выработку экссудата и слизи, чреватую перерастяжением (а затем и перфорацией) пораженной пузырной стенки.
- Наличия в желчном пузыре множества конкрементов, способных спровоцировать некроз пузырных стенок (за счет возникновения некоего подобия пролежней).
- Всевозможных травм: последствий ДТП, ножевых или огнестрельных ранений желчных путей, прокола этого органа при выполнении чрескожной чреспеченочной холангиографии или пункционной биопсии печени. Благодаря реберной дуге, надежно защищающей желчный пузырь от грубых и достаточно сильных воздействий, случаи посттравматической перфорации этого органа довольно редки (примерно 2 случая на 100 травм). В принципе, сжатие совершенно здорового органа не может закончиться его разрывом, потому что при этом наблюдается свободное перетекание желчи из него в желчные протоки. Перфорация желчного пузыря, спровоцированная механическим воздействием изнутри или извне, происходит при наличии всевозможных препятствий (перетяжек и перегибов тела пузыря, изгибов желчных протоков) на пути оттока желчи.
- Даже небольшого воспаления, сочетающегося с наличием крупного камня в желчном пузыре и провоцирующего возникновение пролежней под этим конкрементом, способных стать виновниками постепенного прободения органа с формированием свища. Этот свищ может открыть доступ в петли кишечника. Через образовавшийся свищевой ход камни могут мигрировать в полость кишечника. При этом возникает клиническая картина обтурационной кишечной непроходимости или инородного тела в кишечнике.
Риск перфорации желчного пузыря велик у пациентов:
- страдающих сахарным диабетом;
- пожилого возраста, имеющих желчнокаменную болезнь в анамнезе и жалующихся на многократные приступы желчных колик;
- имеющих тяжелые системные заболевания;
- страдающих анемией и атеросклерозом сосудов.
Последствия
 Последствия разрыва желчного пузыря в основном зависят от того, в какой форме протекает данная патология.
Последствия разрыва желчного пузыря в основном зависят от того, в какой форме протекает данная патология.
Самыми тяжелыми они оказываются при острой форме перфорации, провоцирующей развитие желчного перитонита, чреватого возникновением:
- шокового состояния;
- сердечно-сосудистой и дыхательной недостаточности;
- гепаторенального синдрома;
- паралитической кишечной непроходимости;
- полиорганной недостаточности, способной спровоцировать гибель больного.
Желчный перитонит относится к категории чрезвычайно тяжелых состояний, требующих продолжительного лечения, при котором – наряду с тактикой антибактериальной инфузионной терапии – прибегают к стентированию желчных протоков. Эта хирургическая операция помогает предотвратить дальнейшее попадание желчи в брюшную полость.
- Подпеченочный абсцесс может стать виновником механической непроходимости кишечника, спровоцированной значительными размерами образовавшегося гнойника. Для ее устранения выполняют экстренную лапаротомию (разрез брюшной стенки) с целью удаления абсцесса, полость которого затем дренируют и проводят массивную антибактериальную терапию.
- При возникновении холецистодуоденального свища возможен выход крупного конкремента из желчного пузыря в просвет кишечника, способный спровоцировать спазм кишки и последующее возникновение кишечной непроходимости. Устранить ее можно только оперативным путем. В ходе операции удаляют небольшой фрагмент кишечника (до и после зоны спазмирования), после чего выполняют пластику оставшейся части кишки.
Диагностика
Первым этапом диагностики является консультация гастроэнтеролога. Она показана всем больным, страдающим гнойными заболеваниями желчного пузыря и желчевыводящей системы, консервативное лечение которых отличается отсутствием положительной динамики.
Комплекс лабораторных исследований включает выполнение:
- общего анализа крови (он укажет на рост СОЭ, наличие анемии и сдвиг лейкоцитарной формулы влево, означающий высокое содержание палочкоядерных нейтрофилов);
- биохимического анализа крови и печеночных проб (при нарушенном оттоке желчи и абсцессе в печени они выявят повышенный уровень билирубина, аспартатаминотрансферазы (АСТ), аланинаминотрансферазы (АЛТ) и щелочной фосфатазы);
- общего анализа мочи.
При подозрении на перфорацию желчного пузыря больным назначают целый ряд инструментальных исследований:
- Наиболее информативной диагностической методикой является ультразвуковое исследование желчного пузыря, способное выявить наличие камней и выпота (скопления биологической жидкости) вокруг этого органа.
- В ходе процедуры ультразвукового исследования органов брюшной полости могут быть обнаружены абсцессы (межпетельные и внутрипеченочный) и перитонит.
- Процедуры компьютерной томографии желчевыводящих путей и многослойной компьютерной томографии (МСКТ) органов брюшной полости, дающие самую полную картину повреждения внутренних органов, выполняются при наличии сомнений в поставленном диагнозе уже после осуществления других диагностических исследований.
Лечение
Симптоматика, сопровождающая разрыв желчного пузыря, схожа с проявлениями очень многих болезней.
Учитывая, что несвоевременное оказание медицинской помощи в этом случае чревато летальным исходом, крайне опасно заниматься самолечением. Заметив у себя тревожную симптоматику, больной должен немедленно обратиться к квалифицированному специалисту.
Если перфорация желчного пузыря произошла у пациента, проходившего лечение в отделении гастроэнтерологии, он в экстренном порядке должен быть переведен в отделение интенсивной терапии. Тактика лечения при прободении желчного пузыря зависит от формы патологического процесса и степени повреждения органов и тканей.
Острая перфорация желчного пузыря в большинстве случаев является показанием к выполнению неотложной холецистэктомии (операции по удалению желчного пузыря), однако состояние пациентов при этом часто нуждается в стабилизации.
Комплексная подготовка больных к операции, призванная компенсировать полиорганную недостаточность, предусматривает осуществление обезболивания, проведение инфузионной терапии, введение антибиотиков, обладающих широким спектром действия.
Операция холецистэктомии, выполняемая только под общим наркозом, может быть:
- Открытой. Для доступа к пораженному органу хирург выполняет разрез (длиной 15-30 см) по средней линии живота, проходящий от пупка до грудины. После удаления желчного пузыря кровотечение из печени устраняют с помощью кетгута, ультразвука и лазера, осуществляют санацию и дренирование брюшной полости. В ходе операции хирург тщательно осматривает печень, выявляет наличие абсцессов, гнойников и затеков.
- Лапароскопической, не требующей выполнения полостного разреза тканей. В области пупка и чуть выше него при помощи троакаров (хирургических инструментов, представляющих собой полые трубки, внутрь которых вставляют особые стилеты) делают 3-4 прокола разной величины. Через одну из таких трубок в брюшную полость вводят видеокамеру, подсоединенную к лапароскопу и позволяющую наблюдать за выполняемыми манипуляциями на мониторе. Другие троакары используются для введения зажимов, ножниц, приспособления для накладывания хирургических клипс. Отсоединенный от печени желчный пузырь извлекаю