Патологическая анатомия желчного пузыря

воспаление,
образование камней, опухоли.
Холецистит-острым
и хроническим.
При остром
катаральное, фибринозное или гнойное
воспаление.
осложняется
прободением стенки пузыря и желчным
перитонитом, в случае закрытия пузырного
протока и скопления гноя в полости —
эмпиемой пузыря, гнойным холангитом и
холангиолитом, перихолециститом с
образованием спаек.
Хронический как
следствие острого, происходят атрофия
слизистой оболочки, гистиолимфоцитарная
инфильтрация, склероз, нередко петрификация
стенки пузыря.К
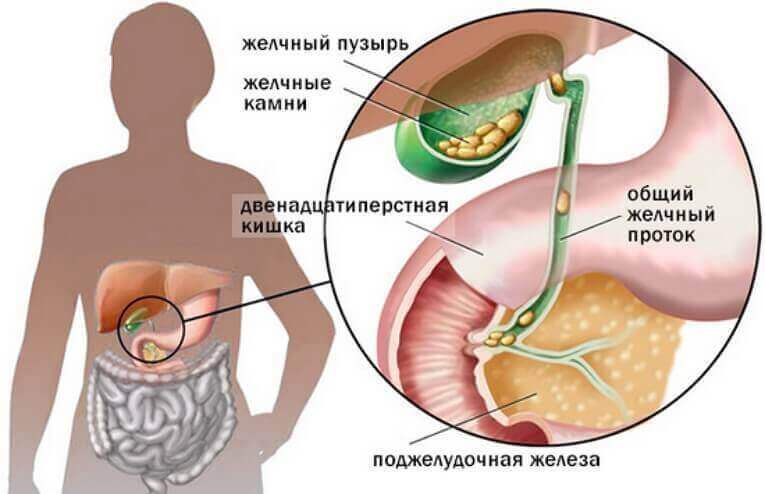
амни желчного
пузыря являются причиной желчнокаменной
болезни, калькулезного холецистита.
Возможно прободение камнем стенки
пузыря с развитием желчного перитонита.
В тех случаях, когда камень из желчного
пузыря спускается в печеночный или
общий желчный проток и закрывает его
просвет, развиваетсяподпеченочная
желтуха.
Рак желчного пузыря
нередко развивается на фоне калькулезного
процесса. Локализуется он в области
шейки или дна желчного пузыря и имеет
обычно строение аденокарциномы.
117. Патологическая анатомия болезней поджелудочной железы.
Наиболее
часто в поджелудочной железе возникают
воспалительные и опухолевые процессы.
Панкреатит,
воспаление
поджелудочной железы, имеет острое или
хроническое течение.
Острый
панкреатит развивается
при нарушении оттока панкреатического
сока (дискинезия протоков), проникновении
желчи в выводной проток железы
(билиопанкреатический рефлюкс), отравлении
алкоголем, алиментарных нарушениях
(переедание) и др. Изменения железы
сводятся к отеку, появлению бело-желтых
участков некроза (жировые некрозы),
кровоизлияний, фокусов нагноения, ложных
кист, секвестров. При преобладании
геморрагических изменений, которые
становятся диффузными, говорят о
геморрагическом
панкреатите, гнойного
воспаления — об остром
гнойном панкреатите, некротических
изменений — опанкреонекрозе.
Хронический
панкреатит может
быть следствием рецидивов острого
панкреатита. Причиной его являются
также инфекции и интоксикации, нарушения
обмена веществ, неполноценное питание,
болезни печени, желчного пузыря, желудка,
двенадцатиперстной кишки. При хроническом
панкреатите преобладают не
деструктивно-воспалительные, а
склеротические и атрофические процессы
в сочетании с регенерацией ацинозных
клеток и образованием регенераторных
аденом. Склеротические
изменения ведут
к нарушению проходимости протоков,
образованию кист. Рубцовая деформация
железы сочетается с обызвествлением
ее
ткани. Железа уменьшается, приобретает
хрящевую плотность. При хроническом
панкреатите возможны проявления
сахарного диабета.
Рак
поджелудочной железы. Он
может развиться в любом ее отделе
(головка, тело, хвост), но чаще обнаруживается
в головке, где имеет вид плотного
серо-белого узла. Узел сдавливает, а
затем и прорастает протоки поджелудочной
железы и общий желчный проток, что
вызывает расстройства функции как
поджелудочной железы (панкреатит), так
и печени (холангит, желтуха). Опухоли
тела и хвоста поджелудочной железы
нередко достигают значительных размеров,
так как длительное время не вызывают
серьезных расстройств деятельности
железы и печени.
Рак
поджелудочной железы развивается из
эпителия протоков (аденокарцинома)
или
из
ацинусов паренхимы(ацинарный
или
альвеолярный
рак). Первые
метастазы обнаруживаются
в лимфатических узлах, расположенных
непосредственно около головки
поджелудочной железы; гематогенные
метастазы возникают в печени и других
органах.
Смерть наступает
от истощения, метастазов рака или
присоединившейся пневмонии.
Соседние файлы в папке К экзамену
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
ЛЕКЦИЯ № 15. Болезни печени, желчного пузыря и поджелудочной железы
1. Болезни печени
Гепатоз
Гепатоз – это заболевание печени, характеризующееся дистрофией и некрозом гепатоцитов. Может носить наследственный и приобретенный характер. Токсическая дистрофия печени развивается вследствие вирусной инфекции, аллергии и при интоксикациях. Микроскопически в первые дни отмечается жировая дистрофия гепатоцитов центров долек, быстро сменяющаяся их некрозом и аутолитическим распадом с образованием жиробелкового детрита, в котором находятся кристаллы лейцина и тирозина. Прогрессируя, патологический процесс захватывает все отделы долек ко 2-й неделе. Эта стадия называется стадией желтой дистрофии. На 3-й неделе начинает развиваться красная дистрофия, которая проявляется уменьшением размеров печени и красным цветом. При этом жиро-белковый детрит фагоцитируется и резорбируется, строма оголяется, и визуализируются переполненные кровью синусоиды. В результате возникает постнекротический цирроз печени.
Жировой гепатоз – это хроническое заболевание, характеризующееся повышенным накоплением жира в гепатоцитах. Причиной являются метаболические и эндокринные нарушения. При этом печень больших размеров, желтая или красно-коричневая, поверхность ее гладкая. В гепатоцитах определяется жир. Липиды оттесняют сохраненные органеллы на периферию. При выраженном гепатозе печеночные клетки погибают, и образуются жировые кисты. По распространенности различают диссеминированное ожирение (поражаются единичные гепатоциты), зональное (группы гепатоцитов) и диффузное ожирение. Ожирение гепатоцитов может быть пылевидным, мелко– и крупно-капельным. Выделяют три стадии жирового гепатоза – простое ожирение, ожирение в сочетании с некробиозом гепатоцитов и мезенхимально-клеточной реакцией и ожирение с начинающейся перестройкой дольковой структуры печени.
Гепатит
Гепатит – это воспаление печени. По этиологии различают первичный и вторичный гепатиты. По течению – острый и хронический гепатит. Первичный гепатит развивается вследствие гепатотропного вируса, приема алкоголя или лекарств. Вторичный гепатит является следствием другой болезни, например инфекции (желтая лихорадка, брюшной тиф, дизентерия, малярия, сепсис, туберкулез), интоксикации (тиреотоксикоз, гепатотоксичные яды), поражения желудочно-кишечного тракта, системных заболеваний соединительной ткани и т. д. Вирусный гепатит возникает вследствие поражения печени вирусом. Различают вирусы: А (НАV), В (НВV), С (НСV), Д (НDV), Е (НEV). Самыми распространенными в настоящее время являются вирусы В и С. Различаются следующие клинико-морфологические формы вирусного гепатита: острая циклическая (желтушная), безжелтушная, некротическая (молниеносная, злокачественная), холестатическая и хроническая. При острой циклической форме различают стадию разгара заболевания и стадию выздоровления. В стадии разгара балочное строение печени нарушается, и наблюдается выраженный полиморфизм гепатоцитов. Преобладает гидропическая и баллонная дистрофия гепатоцитов, в различных отделах долек встречаются очаговые и сливные некрозы гепатоцитов, тельца Каунсильмена. Портальная и внутридольковая стромы диффузно инфильтрированы лимфоцитами и макрофагами с примесью плазматических клеток, эозинофильных и нейтрофильных лейкоцитов. Число ретикулоэндотелиоцитов увеличено. Клетки инфильтрата выходят из портальной стромы в паренхиму дольки и разрушают гепатоциты пограничной пластинки. Мембраны гепатоцитов разрушаются. В стадии выздоровления печень принимает нормальные размеры, гиперемия уменьшается, капсула печени несколько утолщена, тусклая, между капсулой и брюшиной встречаются небольшие спайки. Микроскопически уменьшается степень некротических и дистрофических процессов, выражена регенерация гепатоцитов. Лимфомакрофагальный инфильтрат становится очаговым. В менее пораженных участках отмечается восстановление балочного строения долек. На месте сливных некрозов гепатоцитов разрастаются коллагеновые волокна. При безжелтушной форме гепатита печень подвергается менее выраженным изменениям. Микроскопически отмечается баллонная дистрофия гепатоцитов с очагами некроза, тельца Каунсильмена встречаются редко, резко выражена пролиферация звездчатых ретикулоэндотелиальных клеток. Лимфомакрофагальный и нейтрофильный инфильтраты не разрушают пограничную пластинку. Холестаз отсутствует. Для некротического гепатита характерен прогрессирующий некроз паренхимы печени. Печень уменьшается в размерах, становится морщинистой и приобретает серо-коричневый или желтый цвет. Микроскопически отмечаются мостовидные некрозы печени, среди которых скопление телец Каунсильмена, звездчатых ретикулоэндотелиоцитов, лимфоцитов, макрофагов и нейтрофилов. Стаз желчи в капиллярах резко выражен. Гепатоциты гидропически или баллонно дистрофированы, с наличием сохранившейся паренхимы на периферии долек. На месте некротических масс формируется ретикулярная строма, просветы синусоидов расширены и полнокровны с наличием кровоизлияний. В основе холестатической формы гепатита лежат внутрипеченочный холестаз и воспаление желчных протоков. Микроскопически преобладают признаки холестаза. Желчные капилляры и протоки переполнены желчью, желчный пигмент накапливается в гепатоцитах и в звездчатых ретикулоэндотелиоцитах. Гепатоциты центральных отделов долек в состоянии гидропической или баллонной дистрофии, встречаются тельца Каунсильмена. Портальные тракты расширены и инфильтрированы лимфоцитами, макрофагами и нейтрофилами. Хроническая форма гепатита представлена активным и персистирующим гепатитами. При хроническом активном гепатите развиваются дистрофия и некроз гепатоцитов. Характерна клеточная инфильтрация портальной, перипортальной и внутрипортальной склерозированной стромы печени. Степень распространения некроза является критерием для постановки активности заболевания. Деструкция гепатоцитов сочетается с очаговой или диффузной пролиферацией звездчатых ретикулоэндотелиоцитов и клеток холангиол. Ткань печени склерозируется и перестраивается.
Хронический персистирующий холангит характеризуется инфильтрацией лимфоцитами, гистиоцитами и плазматическими клетками склерозированных портальных полей. Звездчатые ретикулоэндотелиоциты гиперплазированы, отмечаются очаги некроза ретикулярной стромы. Структура печеночных долек и пограничной пластинки сохранена. Дистрофические процессы выражены минимально. Некроз гепатоцитов встречается редко. Смерть при вирусном гепатите возникает вследствие острой или хронической печеночной недостаточности. Алкогольный гепатит возникает вследствие алкогольной интоксикации. При острой форме алкогольного гепатита печень плотная и бледная, с красноватыми участками. Гепатоциты некротизированы, инфильтрированы нейтрофилами, и в них появляется большое количество алкогольного гиалина (тельца Маллори).
Цирроз печени
Цирроз печени – это хроническое заболевание, характеризующееся структурной перестройкой печени и рубцовым сморщиванием. Все патологические процессы, протекающие в печени и имеющие хронический характер, являются причинами развития цирроза печени. Основными патологическими процессами при циррозе являются дистрофия и некроз гепатоцитов, извращенная регенерация, диффузный склероз, а также структурная перестройка и деформация органа. Печень становится плотной, бугристой, как правило, уменьшена в размерах, редко – увеличена. Макроскопически выделяют виды цирроза: неполный септальный, мелкоузловой, крупноузловой и смешанный. При неполном септальном циррозе узлы-регенераторы отсутствуют, паренхиму печени пересекают тонкие септы. При мелкоузловом – узлы-регенераторы одинаковой величины (не более 1 см) и имеют монолобулярное строение, септы в них узкие. При крупноузловом циррозе узлы больших размеров (до 5 см). При смешанном циррозе узлы разнокалиберные. Узлы-регенераторы, или ложные дольки, имеют неправильное строение сосудов и неправильный ход балок. Микроскопически выделяют монолобулярный (захватывает одну печеночную дольку), мультилобулярный (захватывает несколько печеночных долек) и мономультилобулярный циррозы. В гепатоцитах возникают гидропическая или баллонная дистрофия и некроз. Усиливается регенерация и появляются узлы-регенераторы, окруженные со всех сторон соединительной тканью. Развивается диффузный фиброз и формируются анастомозы. Все вышеперечисленные патологические процессы носят необратимый характер, что ведет к постоянному прогрессированию печеночной недостаточности и, следовательно, к гибели больного.
Рак печени встречается очень редко. Как правило, он формируется на фоне цирроза печени. Микроскопически различают узловой (опухоль представлена одним или несколькими узлами), массивный (опухоль занимает массивную часть печени) и диффузный рак.
К особым формам относят маленький и педункулярный рак. Печень резко увеличена, при узловом раке она бугристая и умеренно плотная. По характеру рост различают экспансивный, инфильтрирующий и смешанный; по синусоидам возможен и замещающий рост.
Гистиогенетически различают печеночно-клеточный (гепатоцеллюлярный), рак из эпителия желчных протоков (холангиоцеллюлярный), смешанный (гепатохолангиоцеллюлярный) и гепатобластому.
Гистологически рак может быть тубулярным, трабекулярным, ацинозным, солидным и светлоклеточным. Степень дифференцировки может быть различной. Смерть больного наступает от кровотечений и кахексии.
Данный текст является ознакомительным фрагментом.
Следующая глава >
Похожие главы из других книг
Интенсивность воспалительного процесса в желчном пузыре может быть различной: от катарального, текущего в поверхностных слоях слизистой, до флегмонозного, глубоко проникающего в стенку желчного пузыря.
Сгущенная желчь и микробы, задерживающиеся в псевдодивертикулах (образующихся из синусов Рокитанского—Ашоффа), поддерживают очаги постоянно тлеющего воспаления, на которых разгораются повторные обострения. При хроническом холецистите патологический процесс охватывает все слои стенки желчного пузыря, последняя становится плотной, фиброзно измененной. Стенка пузыря постепенно склерозируется, местами в ней может отлагаться известь. В стенке желчного пузыря образуются абсцессы, изъязвления. Пластическое серофибринозное воспаление желчного пузыря постепенно приводит к образованию спаек, деформирующих желчный пузырь, сращению его с соседними органами (перихолецистит). Сращения нарушают моторику пузыря, могут стенозировать и искривлять желчные протоки. Все это создает условия для стойкого поддержания воспалительного процесса и его периодических обострений. Наличие камней оказывает влияние на развитие и течение холецистита и на соответствующие изменения в стенке пузыря и протоков. Так называемые бессимптомные камни с течением времени могут вызывать пролежни на слизистой пузыря. И при наличии камней катаральное воспаление пузыря может закончиться полным излечением. Когда происходит закупорка пузырного протока камнем, развивается воспалительная водянка желчного пузыря. При этом пузырь напряжен и заполнен «белой желчью».
При гнойном холецистите с камнем пузырь туго заполнен гноем, пузырный проток плотно закупорен камнем или облитерирован — эмпиема желчного пузыря.
При развитии пролежня от давления камня на стенку пузыря (при наличии спаечного процесса между пузырем и полым органом) может образоваться сообщение между ними — внутренний желчный свищ.
Обычно воспаление желчного пузыря сочетается с воспалением желчных протоков (холангитом, ангиохолитом). Случаи изолированного холецистита редки. Это объясняется чрезвычайно тесной анатомической и физиологической связью желчного пузыря и протоков, в силу чего воспаление из желчного пузыря легко распространяется на протоки или одновременно вспыхивает в них. Для обозначения одновременного воспаления желчного пузыря и протоков Н. Д. Стражеско ввел термин «холецистоангиохолит», а A. Л. Мясников — «ангиохолецистит».
У больных холециститом часто возникают поражения паренхимы печени — периангиохолиты, периангиохолитический фиброз, дистрофические изменения печеночных клеток, иногда прогрессирующие до билиарного цирроза (Н. Н. Аничков, М. А. Захарьевская, 1938; Popper, Schaffner, 1957). Такие состояния обозначаются терминами «гепатохолецистит», «холецистогепатит». А. Я. Губергриц (1963) предлагает сочетание поражений желчного пузыря, желчных протоков и печени называть холангиогепатитом.
В поджелудочной железе при тяжелых формах холецистита возникают токсический отек, очаговый некроз, хронический интерстициальный панкреатит с переходом в фиброз в зависимости от тяжести процесса в желчном пузыре (А. Ф. Киселева, 1957).
Заслуживает упоминания так называемый холестероз желчного пузыря. При этой форме холецистита в слизистой желчного пузыря отсутствуют воспалительные изменения, обнаруживаются скопления клеток, протоплазма которых несет в себе большое количество двояко-преломляющих липидов. Эти скопления придают слизистой характерный вид, благодаря которому MacGarty (1910), описавший эту форму холецистита, назвал ее «Strawberry gallbladder» — земляничный желчный пузырь.