Опухоли желчного пузыря патологическая анатомия
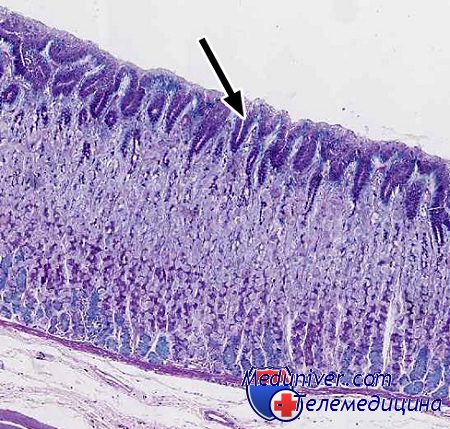
Гистологически рак желчного пузыря представлен следующими формами: аденокарцинома, плоскоклеточный рак, недифференцированный рак. На долю плоскоклеточного рака приходится 7% всех форм рака ЖП. Недифференцированный рак встречается в 8-10% случаев рака ЖП. Плоскоклеточный рак ЖП или аденокарцинома ЖП с включением фокусов плоскоклеточного рака рассматривается как низкодифференцированная и высокозлокачественная опухоль. Недифференцированный рак представлен двумя формами: мелкоклеточный и крупноклеточный. Максимально атипия и полиморфизм выражены в крупноклеточном недифференцированном раке.
Иммуногистохимические исследования, основанные на использовании моноклональных антицитокератиновых антител, позволяют обнаруживать метастазы рака ЖП в лимфатических узлах у 2,7% оперированных больных, когда световая микроскопия окрашенных гематоксилином и эозином препаратов не обнаруживает метастазы.
Рак желчного пузыря: считается, что приблизительное время прогрессирования заболевания от тяжелой дисплазии до инвазивного рака составляет 15 лет.
Макроскопически выделяют три основные формы рака желчного пузыря: диффузно-инфильтративную, узловую, папиллярную. Диффузно-инфильтративная форма выявляется чаще всего. При ней стенка пузыря утолщена, ригидна, может быть бугристой. ЖП может быть резко увеличен или уменьшен в размерах. При запущенных формах просвет пузыря не определяется. Опухоль легко распространяется на печень, элементы ПДС, ободочную кишку и ее брыжейку, ДПК. При этом границы опухоли четко не дифференцируются. Узловая форма редка, опухоль растет в просвет пузыря или внепузырно, имеет относительно четкие границы.
Папиллярная макроскопическая форма рака желчного пузыря также является редкой, представлена экзофитными папиллярными образованиями, растущими в просвет желчного пузыря. Смешанные макроскопические формы ракаЖП: инфильтративно-узловая, папиллярно-инфильтративная. Наиболее благоприятной локализацией рака является дно ЖП, поскольку опухоль относительно долго бывает ограничена ЖП. Прогностически худшей локализацией является шейка ЖП, которая отмечается у 16,4% больных. В этом случае опухоль рано инфильтрирует протоки и сосуды ПДС, печень, органы панкреатодуоденальной области, осложняется МЖ. Становится нерезектабельной. Инвазия субсерозного слоя органа резко повышает вероятность лимфогенного и гематогенного метастазирования.
Инвазия печени — характерная черта патологической анатомии рака ЖП и отмечается, по секционным данным, у 58,9-90% умерших больных, страдавших раком желчного пузыря. Распространению на печень способствует тесная связь между лимфоидной сетью печени и ЖП.
Лимфогенное метастазирование рака желчного пузыря: вначале поражаются лимфатические узлы ПДС, затем лимфатические узлы вокруг головки ПЖ (панкреатодуоденальные), далее вокруг чревного ствола и верхних брыжеечных сосудов, парааортальные лимфатические узлы.
По данным патологоанатомического исследования препаратов, удаленных во время операций различного объема по поводу рака желчного пузыря, лимфатические узлы ПДС, расположенные в правой ее части, по ходу ВЖП, поражаются метастазами у 24% больных, в задненижней части ПДС — у 20%, парааортальные — у 2 1 ,7%, панкреатодуоденальной области -у 17,1%, вокруг общей печеночной артерии -у 1 2,2% больных. Метастазы в лимфатических узлах диагностируются по аутопсийным данным у 68,1 % умерших больных.
— Читать «Лимфогенное метастазирование рака желчного пузыря. Клиника рака желчного пузыря»
Оглавление темы «Холецистит и его осложнения. Паразиты желчного пузыря»:
1. Течение острого холецистита. Диагностика острого холецистита
2. Околопузырный инфильтрат. Околопузырный абсцесс
3. Перфорация желчного пузыря. Желчный перитонит
4. Острый бескаменный холецистит. Причины и клиника бескаменного холецистита
5. Описторхоз и клонорхоз желчных путей. Эхинококкоз
6. Аскаридоз и лямблиоз желчного пузыря. Травмы желчного пузыря
7. Характер повреждения желчного пузыря. Диагностика травмы желчного пузыря
8. Эпидемиология рака желчного пузыря. Факторы риска рака желчного пузыря
9. Патологическая анатомия рака желчного пузыря. Морфология рака желчного пузыря
10. Лимфогенное метастазирование рака желчного пузыря. Клиника рака желчного пузыря
воспаление,
образование камней, опухоли.
Холецистит-острым
и хроническим.
При остром
катаральное, фибринозное или гнойное
воспаление.
осложняется
прободением стенки пузыря и желчным
перитонитом, в случае закрытия пузырного
протока и скопления гноя в полости —
эмпиемой пузыря, гнойным холангитом и
холангиолитом, перихолециститом с
образованием спаек.
Хронический как
следствие острого, происходят атрофия
слизистой оболочки, гистиолимфоцитарная
инфильтрация, склероз, нередко петрификация
стенки пузыря.К
амни желчного
пузыря являются причиной желчнокаменной
болезни, калькулезного холецистита.
Возможно прободение камнем стенки
пузыря с развитием желчного перитонита.
В тех случаях, когда камень из желчного
пузыря спускается в печеночный или
общий желчный проток и закрывает его
просвет, развиваетсяподпеченочная
желтуха.
Рак желчного пузыря
нередко развивается на фоне калькулезного
процесса. Локализуется он в области
шейки или дна желчного пузыря и имеет
обычно строение аденокарциномы.
117. Патологическая анатомия болезней поджелудочной железы.
Наиболее
часто в поджелудочной железе возникают
воспалительные и опухолевые процессы.
Панкреатит,
воспаление
поджелудочной железы, имеет острое или
хроническое течение.
Острый
панкреатит развивается
при нарушении оттока панкреатического
сока (дискинезия протоков), проникновении
желчи в выводной проток железы
(билиопанкреатический рефлюкс), отравлении
алкоголем, алиментарных нарушениях
(переедание) и др. Изменения железы
сводятся к отеку, появлению бело-желтых
участков некроза (жировые некрозы),
кровоизлияний, фокусов нагноения, ложных
кист, секвестров. При преобладании
геморрагических изменений, которые
становятся диффузными, говорят о
геморрагическом
панкреатите, гнойного
воспаления — об остром
гнойном панкреатите, некротических
изменений — опанкреонекрозе.
Хронический
панкреатит может
быть следствием рецидивов острого
панкреатита. Причиной его являются
также инфекции и интоксикации, нарушения
обмена веществ, неполноценное питание,
болезни печени, желчного пузыря, желудка,
двенадцатиперстной кишки. При хроническом
панкреатите преобладают не
деструктивно-воспалительные, а
склеротические и атрофические процессы
в сочетании с регенерацией ацинозных
клеток и образованием регенераторных
аденом. Склеротические
изменения ведут
к нарушению проходимости протоков,
образованию кист. Рубцовая деформация
железы сочетается с обызвествлением
ее
ткани. Железа уменьшается, приобретает
хрящевую плотность. При хроническом
панкреатите возможны проявления
сахарного диабета.
Рак
поджелудочной железы. Он
может развиться в любом ее отделе
(головка, тело, хвост), но чаще обнаруживается
в головке, где имеет вид плотного
серо-белого узла. Узел сдавливает, а
затем и прорастает протоки поджелудочной
железы и общий желчный проток, что
вызывает расстройства функции как
поджелудочной железы (панкреатит), так
и печени (холангит, желтуха). Опухоли
тела и хвоста поджелудочной железы
нередко достигают значительных размеров,
так как длительное время не вызывают
серьезных расстройств деятельности
железы и печени.
Рак
поджелудочной железы развивается из
эпителия протоков (аденокарцинома)
или
из
ацинусов паренхимы(ацинарный
или
альвеолярный
рак). Первые
метастазы обнаруживаются
в лимфатических узлах, расположенных
непосредственно около головки
поджелудочной железы; гематогенные
метастазы возникают в печени и других
органах.
Смерть наступает
от истощения, метастазов рака или
присоединившейся пневмонии.
Соседние файлы в папке К экзамену
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Морфологические формы рака желчного пузыря:
· аденокарцинома,
· слизистый рак,
· скиррозный рак,
· анапластический рак,
· недифференцированный рак.
Метастазирование:
· лимфогенное — перихоледохеальные, панкреатодуоденальные, паракавальные лимфатические узлы;
· гематогенное — обе доли печени, большой сальник, брюшина, яичники у женщин.
TNM клиническая классификация:
Т — первичная опухоль
TX – не достаточно данных для оценки первичной опухоли
Т0 – первичная опухоль не определяется
Тis – carcinoma in situ
Т1 – опухоль прорастает в базальную мембрану или мышечный слой
Т1а — опухоль прорастает в базальную мембрану
Т1b — опухоль прорастает в мышечный слой
Т2 – опухоль прорастает в околомышечную соединительную ткань без распространения на серозный слой или печень
Т3 – опухоль перфорирует серозный слой (висцеральный перитонеум) и/или непосредственно прорастает в печень и/или в один соседний орган или структуру, такие как желудок, двенадцатиперстная кишка, ободочная кишка, поджелудочная железа, сальник или внепеченочные желчные пути
Т4 – опухоль прорастает основную ветвь воротной вены или печеночной артерии или поражения двух или более внепеченочных органов или структур
N — региональные лимфатические узлы
Регионарными лимфатическими узлами являются узлы пузырного протока, общего желчного протока, ворот печени, перипанкреатические (только вокруг головки), перидуоденальные, перипортальные, брюшные и верхние брыжеечные.
NХ – не достаточно данных для оценки состояния регионарных лимфатических узлов
N0 – нет признаков поражения регионарных лимфатических узлов
N1 – наличие метастазов в регионарных лимфатических узлах
М – отдаленные метастазы
МХ – не достаточно данных для определения отдаленных метастазов
М0 – отдаленные метастазы не определяются
М1 – присутствуют отдаленные метастазы
рТNМ патоморфологическая классификация:
Категории рТ, рN, рМ соответствуют категориям Т, N, М.
рN0 — Материал для гистологического исследования после регионарной лимфаденэктомии должен включать не менее 3 лимфатических узлов.
G – гистопатологическая градация
G1 – высокий уровень дифференциации
G2 – средний уровень дифференциации
G3 – низкий уровень дифференциации
G4 – недифференцированная опухоль
Группировка по стадиям:
| Стадия 0 | Тis | N0 | М0 |
| Стадия ІА | Т1 | N0 | М0 |
| Стадия ІВ | Т2 | N0 | М0 |
| Стадия ІІА | Т3 | N0 | М0 |
| Стадия ІІВ | Т1, Т2, Т3 | N1 | М0 |
| Стадия ІІІ | Т4 | любое N | М0 |
| Стадия ІV | любое Т | любое N | М1 |
Клинические проявления:
· тупые боли в правом подреберьи,
· субфибрилитет,
· желтуха (появляется в среднем через 3 месяца после выявления первых симптомов болезни),
· пальпируемая опухоль.
Диагностика:
· ультразвуковое исследование с пункционной биопсией желчного пузыря или метастазов в печени,
· эндоскопическая ретроградная панкреатохолангиография,
· компьютерная томография органов брюшной полости,
· лапараскопия,
· исключение отдаленных метастазов (рентгенологическое исследование легких, средостения).
Рак желчного пузыря до операции установить удается в 68% случаев.
Дифференциальная диагностика:
· осложненные формы желчекаменной болезни,
· полипоз желчного пузыря.
Лечение:
1. Хирургическое лечение.
· Удельный вес радикальных операций составляет всего 32%. Радикальная операция выполняется при 1,2,3 стадии. Объём операции включает холецистэктомию с резекцией печени и скелетизацию (лимфодиссекцию) гепатодуоденальной связки. Местное распространение опухоли предусматривает комбинированное вмешательство с резекцией близлежащих органов – желчных путей, желудка, 12-перстой кишки, толстой кишки, поджелудочной железы. Длительность подобных операций может составить 12 часов.
· Паллиативные операции выполняются при 3, 4 стадии включают в себя циторедуктивную холецистэктомию с криодеструкцией или электрокоагуляцией ложа желчного пузыря.
· Симптоматические операциивыполняются при 4 стадии и направлены на отведение желчи в случаях обтурационной желтухи.
2. Химиотерапевтическое лечение малоэффективно, используют 5-ФУ, цисплатин, адриабластин, кселоду.
3. Лучевая терапия.
Облучение проводят в дозе 50-100 Гр дробно через 4 недели после операции. Возможна сочетанная лучевая терапия – наружная лучевая терапия СОД 50 Гр с введением по чрезпеченочному дренажу в желчные протоки иридия-192 на срок от 21 до 100 ч.
Дата добавления: 2015-05-05; просмотров: 510; Опубликованный материал нарушает авторские права? | Защита персональных данных | ЗАКАЗАТЬ РАБОТУ
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Учись учиться, не учась! 10747 — | 8059 — или читать все…
Читайте также:
Рак желчного пузыря. Эпидемиология рака желчного пузыря.Рак желчного пузыря в структуре онкологических заболеваний органов пищеварения составляет 2,2—5,6%, а среди опухолей билиопанкреатодуоденальной зоны 10,6—12,9%. Рак внепеченочных желчных протоков составляет 0,01—4%. Средний возраст больных 53—71 года. Соотношение мужчин и женщин при раке желчного пузыря 1:2, при раке внепеченочных желчных протоков 1,3:1. Рост заболеваемости раком желчных путей многие авторы связывают с увеличением числа больных, страдающих желчнокаменной болезнью. Частота сочетания этих заболеваний при раке желчного пузыря колеблется 80-100%, при раке внепеченочных желчных протоков составляет 30%. Рак чаще встречается у лиц, страдающих желчнокаменной болезнью свыше 10 лет. Вероятность развития рака желчного пузыря на фоне желчнокаменной болезни у мужчин 1:45, у женщин 1:15. Предполагают, что в развитии рака желчного пузыря определенную роль играют изменения химического состава желчи, длительное механическое раздражение камнями слизистой оболочки желчного пузыря, которые ведут к развитию в ней не только воспалительной инфильтрации, но и регенераторных, гипер-, мета- и диспластических изменений. Источниками развития рака являются поверхностный эпителий слизистой оболочки, эпителий слизистых желез шейки желчного пузыря и внепеченочных желчных протоков, а также аденомы (1—2%). В желчном пузыре локализация рака различна, во внепеченочных желчных протоках опухоль чаще располагается в области развилок. Пузырный проток редко является местом первичной локализации опухоли. Имеются единичные сообщения о развитии рака в культе пузырного протока. По характеру роста различают диффузно инфильтративную, узловую и папиллярную формы рака. Чаще встречается диффузно-инфильтративная форма, при которой стенка пузыря резко утолщена, ригидна, со стороны слизистой оболочки может быть шероховатой или бугристой. Пузырь может быть как резко увеличен в размерах, так и резко уменьшен, сморщен. В далеко зашедших стадиях просвет пузыря не определяется.
При диффузно-инфильтративной форме рака стенки внепеченочных протоков уплотнены, утолщены до 2 — 3 мм, белесоватого цвета. Процесс может локализоваться на ограниченном участке и иметь вид бляшки, выдающейся в просвет, либо циркулярно охватывать все стенки, резко сужая просвет протока. Поскольку стенки пузыря тонкие, опухоль быстро прорастает их, инфильтрирует ткань печени, а также формирует опухолевые конгломераты за счет врастания в поперечную ободочную и двенадцатиперстную кишки и инфильтрирует печеночно-двенадцатиперстпую связку. Узловые формы рака встречаются редко. Опухолевый узел растет при этом или в полость пузыря, или экстравезикально. Папиллярный рак обнаруживают редко, обычно он имеет мультицентрический рост, растет в просвет пузыря и протоков, редко инфильтрирует стенки. Наиболее благоприятно протекает заболевание в тех случаях, когда опухоль располагается в дне желчного пузыря, так как при этом процесс долгое время остается локализованным. Рак шейки пузыря рано дает метастазы в регионарные лимфатические узлы и быстро распространяется на ворота печени. Рак внепеченочных желчных протоков реже инфильтрирует прилежащие органы, так как клинически проявляет себя раньше. Метастазирование преимущественно лимфогенное — по лимфатическим путям ворот печени. Реже наблюдается гематогенный и интрадуктальный характер метастазирования. В поздних стадиях заболевания возможны отдаленные метастазы. Операбельность больных составляет 10—11%, 5-летняя выживаемость в пределах 1 — 7%. Основной гистологической формой является аденокарцинома. Клетки высокодифференцированной аденокарциномы могут напоминать покровный эпителий слизистой оболочки желчных путей. Часто встречается папиллярная аденокарцинома, которая характеризуется наличием преимущественно крупных железистых структур неправильной формы с большим количеством вдающихся в их просвет сосочковых разрастаний, образованных нежной фиброваскулярной стромой и покрытых атипическим полиморфным эпителием с темными, удлиненными ядрами. Низкодифференцированная аденокарцинома представлена железистыми структурами, образованными уродливыми клетками с базофильной цитоплазмой, резко гиперхромными ядрами, наличием большого числа правильных и неправильных митозов; границы между железами стерты. Слизеобразование в эпителии желез может быть незначительным (мукоидный секрет определяется только в апикальных отделах клеток) или выраженным с формированием типичного коллоидного и перстневидно-клеточного рака. Некоторые авторы считают, что обычная аденокарцинома развивается из поверхностного эпителия, а коллоидный и перстневидно-клеточный рак из слизистых желез. Строма опухоли часто фиброзная. Для протокового рака характерна скиррозная аленокарцинома, образованная в основном узкими, плохо различимыми трубочками, расположенными группами или поодиночке в фиброзной строме. Часть желез может быть кистовидно расширена. Эпителиальная выстилка представлена кубическими или призматическими клетками с базофильной цитоплазмой, базально расположенными крупными гиперхромными ядрами. Митозы редки. Плоскоклеточный рак наблюдают в желчном пузыре в 7% случаев. Может сочетаться с аденокарциномой. Во внепеченочных протоках не описан. При микроскопическом исследовании выявляются крупные многослойные пласты клеток с явлениями вертикальной анизоморфности, наличием отдельных ороговевших клеток, формированием раковых жемчужин, полями выраженного клеточного полиморфизма. Многие авторы считают, что опухоли с фокусами плоскоклеточиого рака являются низкодифференцированными и обладают высокой степенью злокачественности. Недифференцированный рак злокачественная эпителиальная опухоль, которую нельзя отнести ни к одному из указанных выше новообразований. Встречается в 8 10% в желчном пузыре, в 1,6% в желчных протоках. Различают мелкоклеточный и крупноклеточный рак. В последнем атипия и полиморфизм наиболее выражены. При обнаружении в стенке желчного пузыря злокачественной опухоли солидного строения из светлых клеток в первую очередь необходимо исключить опухоль из эндокринных клеток. Заподозрить ее позволяет выявление в опухоли полей, богатых сосудистыми полостями, окруженных клетками преимущественно округлой и полигональной формы со светлой пустой или пенистой цитоплазмой, крупными округлыми гииерхромными ядрами, местами с наличием фигур митоза. Положительные аргирофильные и аргентаффинные реакции, а также реакция на амилоид дают возможность поставить правильный диагноз. — Также рекомендуем «Аномалии эпителия желчного пузыря. Метаплазия эпителия желчного пузыря.» Оглавление темы «Опухоли желчного пузыря и дуоденального сосочка.»: |