Операция удаление камней из почек и желчного пузыря

íå äåëàþò, òàê êàê êàìíè òàì âñ¸ ðàâíî âûðàñòàþò íà ìåñòå ïðîêîëîâ.
Òîëüêî ïîëíîå óäàëåíèå.
Êàê ñêàçàëà õèðóðã: Íå äàé áîã òåáå áûòü â òîì ñîñòîÿíèè, êîãäà êàìíè óáèðàåì, à ïóçûðü — íå òðîãàåì.
Ýòî çíà÷èò, ÷òî òîëüêî ïðè êðàéíåé ñòåïåíè ñëàáîñòè îðãàíèçìà íå òðîãàþò ñàì ïóçûðü ,÷òîáû íå äåëàòü ñòðåññ îðãàíèçìó.
Íó, íå çíàþ, ó ìåíÿ õîðîøåìó çíàêîìîìó ïàðó ëåò íàçàä óáèðàëè êàìíè èç æåë÷íîãî, ïðè ýòîì «êðàéíåé ñòåïåíè ñëàáîñòè îðãàíèçìà» ó íåãî íå íàáëþäàëîñü è íå íàáëþäàåòñÿ, òüôó-òüôó.
ãîâîðþ ïðî ñåáÿ è áðàòà. Îáùàëñÿ ñ òðåìÿ õèðóðãàìè ðàçíûõ êëèíèê: òîëüêî óäàëåíèå. Óòðîì óäàëèëè — âå÷åðîì õîäèë ïî ïàëàòå.
À ãäå óäàëÿëè, íå ïîäñêàæåòå?
Ñòðàííî êàê-òî. Ïîëåçíûé æå îðãàí! Çà÷åì óäàëÿòü?
Ñëîâà õèðóðãîâ: Åñëè ó òåáÿ òàì êàìíè áîëüøå ãîäà, òî æåë÷íûé óæå íå ðàáîòàåò.
À. Åùå æåíå â ìàðòå óäàëèëè. Òîæå â Áðÿíñêå, íî äðóãîé êëèíèêå.
Ñêàæèòå ÷òî âàøà çíàêîìàÿ â èòîãå ñäåëàëà ñ æåë÷íûì? Òîæå ñòîëêíóëàñü ñ ýòîé ïðîáëåìîé, îáíàðóæèëè îäèí êàìåíü â æåë÷íîì. Íå õî÷åòñÿ ïðîùàòüñÿ ñ îðãàíîì..
Ìîæåò áûòü âû ïóòàåòå ñ óäàëåíèåì êàìíåé èç îáùåãî æåë÷íîãî ïðîòîêà ñ óäàëåíèåì èç æåë÷íîãî ïóçûðÿ? Ïðè âûõîäå êàìíåé èç æåë÷íîãî ïóçûðÿ è ïîïàäàíèè èõ â õîëåäîõ (è åãî çàêóïîðêå), â áîëüøèíñòâå ñëó÷àåâ ìîæíî óäàëèòü èõ ýíäîñêîïè÷åñêè (êàê ýãäñ). Íî óäÿëÿþòñÿ òîëüêî êàìíè èç õîëåäîõà, à ïóçûðå êàìíè îñòàþòñÿ, è âîîáùå íå äàé áîã ñòîëêíóòüñÿ ñ òàêîé ñèòóàöèåé, îíà êàê ðàç òàêè âïîëíå îïàñíà äëÿ æèçíè.  áóäóùåì ïîñëå äàííîé ìàíèïóëÿöèè ïðè õîðîøåì ñòå÷åíèè îáñòîÿòåëüñòâ î÷åíü ðåêîìåíäóåòñÿ óäàëÿòü æåë÷íûé.
À êàìíè èç æåë÷íîãî ïóçûðÿ, íå òðîãàÿ ñàì ïóçûðü ìîæíî óäàëèòü òîëüêî äðîáëåíèåì, íî ýòî òîæå ïàëêà î äâóõ êîíöàõ. Ïî äðóãîìó óäàëèòü íåëüçÿ, íèêàê è íèãäå. Âàñ äåçèíôîðìèðîâàëè.
È âû òóò ó âñåõ ñïðàøèâàåòå êòî ãäå óäàëÿë — ýòî áåñïîëåçíî. Ëàïàðàñêîïè÷åñêàÿ õîëåöèñòýêòîìèÿ îäíà èç ñàìûõ ðàñïðîñòðàíåííûõ îïåðàöèé, áîëüøèíñòâî õèðóðãîâ äåëàëè åå ñîòíè ðàç. Ñòîèò èñêàòü êîíêðåòíîå ìåñòî òîëüêî â òîì ñëó÷àå, åñëè åñòü êàêèå ëèáî èçâåñòíûå ïîòåíöèàëüíûå ñëîæíîñòè (íàïðèìåð, íåñêîëüêî ðàíåå ïåðåíåñåííûõ îïåðàöèé-íàëè÷èå ñïàå÷íîãî ïðîöåññà), íó èëè óæ ëè÷íî äëÿ ñâîåãî óñïîêîåíèÿ. À êàêèå ëèáî îñëîæíåíèÿ è íåóäà÷è áûâàþò ó ëþáûõ, äàæå ñàìûõ îïûòíûõ õèðóðãîâ. Ýòî íå êàêàÿ òî áîëüøàÿ ñëîæíàÿ îïåðàöèÿ, êîòîðóþ âûïîëíÿþò åäèíèöû.
Ïðè ìíå ðàç äåëàëè… ïðè ïàíêðåîíåêðîçå, êîãäà âîîáùå íè÷åãî òðîíóòü áûëî íåëüçÿ.
Ëþáîé êàïðèç çà Âàøè äåíüãè âûïîëíÿò â ðÿäå ÷àñòíûõ êëèíèê, íî îïåðàöèÿ ýòà ïîäîáíà ðàçðåçàíèþ ÿçûêà èëè ïðèøèâàíèþ ðîãîâ.
Áåñïîëåçíàÿ è äàæå âðåäíàÿ.
Ïî÷åìó áåñïîëåçíàÿ è äàæå âðåäíàÿ?
Ïóçûðü ñ êàìíÿìè — ïîñëå óáèðàíèÿ êàìíåé áóäåò áîëåòü ïî-ïðåæíåìó è ñ íîâîé ñèëîé âûðàáàòûâàòü êàìíè. Áîëåå ìåëêèå, êîòîðûå ïîéäóò â æåë÷íûé ïðîòîê è çàñòðÿíóò òàì.
Óäàëÿþò âìåñòå ñ æåë÷íûì. Ìíå óäàëèëè 4 ãîäà íàçàä, ÷óâñòâóþ ñåáÿ îòëè÷íî, åäèíñòâåííûé ìèíóñ íàäî æðàòü áîëåå ìåíåå ïî ðàñïîðÿäêó.
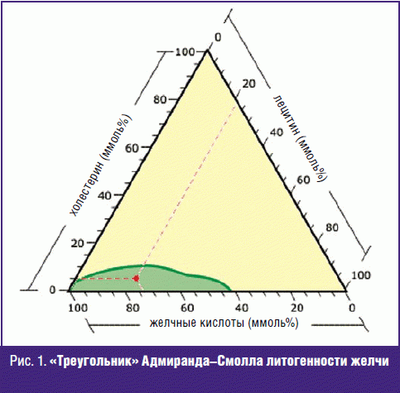
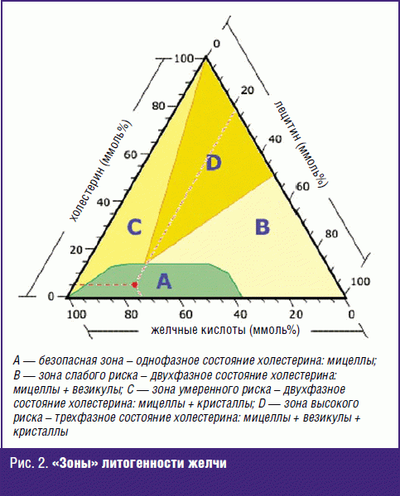
@KusMo, ñîâåò îò õèðóðãà. Óáèðàòü êàìíè , íå óáèðàÿ æåë÷íîãî ïóçûðÿ — ïóñòàÿ òðàòà ñèë. ×åðåç 2-4 ãîäà — ðåöèäèâ.  ãðóçóíèè è ïðî÷èõ ÷óðêåñòàíàõ â ñîâåòñêèå âðåìåíà òàê äåëàëè è ïîäñàæèâàëè áîëüíîãî íà êîíâååð — êàæäûå 3-4 ãîäà ïîâòîð. Ïëþñ ñòåíêó ïóçûðÿ çàøèâàþò êåòãóòîì (ñåé÷àñ — âèêðèëîì), íà òîé ÷àñòè íèòêè, êîòîðàÿ âíóòðè ïóçûðÿ î÷åíü õîðîøî îáðàçóåòñÿ êàìóøåê. Îò÷åãî öóíàðåôû è ïðî÷èå íîñîðîãè åõàëè â öåíòðàëüíóþ Ðîññèþ, ÷òîáû äîáðûé ðóññêèé õèðóðã çà áóòûëêó êîíüÿêà íîðìàëüíî ïðîîïåðèðîâàë èõ. (ãóãëèòü — » êîîðäèíàòû Àäìèðàíäà Ñìîëëà » , » ñòåïåíü ëèòîãåííîñòè æåë÷è «). Åñëè ñîâñåì ïðîñòî — òî æåë÷ü ýòî õîëåñòåðèí (æèðîðàñòâîðèì, â âîäå íåðàñòâîðèì), ëåöèòèí (ýìóëüãàòîð — ðàñòâîðÿåò æèðîðàñòâîðèìûå â-âà â âîäå), æåë÷íûå êèñëîòû (õðåíîâî ðàñòâîðèìû â âîäå, îãðàíè÷åííî â æèðàõ) è âîäà. Åñëè ÷åãî-òî ìíîãî èëè ìàëî — òî îáðàçóåòñÿ êàìåíü, èëè õîëåñòåðèíîâûé, èëè ïèãìåíòíûé (èç æåë÷íûõ êèñëîò), èëè ñìåøàííûé (õèðóðãîâ ýòî ìàëî èíòåðåñóåò — åñòü êàìåíü — íàäî ðåçàòü). Áåçîïàñíàÿ çîíà — çåëåíàÿ.
Åäèíñòâåííûé ñëó÷àé, êîãäà êàìåíü ìîæåò ñàì îáðàçîâàòüñÿ è ñàì ðàññîñàòüñÿ — âî âðåìÿ áåðåìåííîñòè è ïîñëå ðîäîâ (ãäå-òî ñïóñòÿ ãîä).
Âñå ñðåäñòâà äëÿ íåîïåðàöèîííîãî ëå÷åíèÿ ÆÊÁ — ôóôëîìèöèíû.
Õîëåöèñòýêòîìèÿ ëó÷øå èç ìèíè äîñòóïà —
âîò çäåñü îò 49 ñëàéäà
https://ppt-online.org/137854
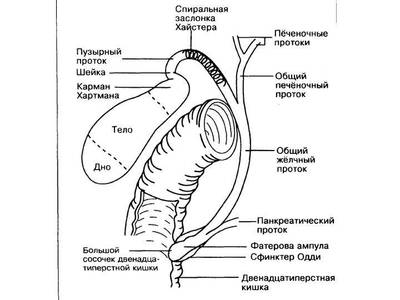
Åñëè âêðàòöå — òî äëÿ òîãî, ÷òîáû íå óåáàòü ïå÷åíî÷íûé æåë÷íûé ïðîòîê (àêòóàëüíî ó ïîëíûõ — íóòðÿíîãî ñàëà ìíîãî, ñ äëèòåëüíûì òå÷åíèåì ÆÊÁ — ñïàéêè, àòèïè÷íàÿ àíàòîìèÿ — òðåóãîëüíèê Êàëî íåòèïè÷íûé — ãóãëèòü » àíîìàëèè ðàçâèòèÿ æåë÷åâûâîäÿùèõ ïóòåé «) íàäî âûïîëíÿòü õîëåöèñòýêòîìèþ îò äíà. Íî ïðè ýòîì , êîãäà æåë÷íûé ïóçûðü âçÿò çàæèìîì, åñòü øàíñ èç-çà ïîâûøåíèÿ äàâëåíèÿ ïðîòîëêíóòü ìåëêèé êàìåíü â îáùèé æåë÷íûé (îò÷åãî ìåõàíè÷åñêàÿ æåëòóõà) èëè äî ôàòåðîâà ñîñî÷êà àêà áîëüøîé ñîñî÷åê 12ïåðñòíîé êèøêè, îò÷åãî ïàíêðåàòèò/ïàíêðåîíåêîç (åñëè çåâíóë).
À èäòè îò øåéêè ÷ðåâàòî òåì, ÷òî â æèðàõ ñåêàíåøü íå òî … (ãóãëèòü » ÿòðîãåííîå ïîâðåæäåíèå õîëåäîõà «)
È òóò èç ìèíè-äîñòóïà ïîÿâëÿåòñÿ õîëåöèñòýêòîìèÿ îò äíà ñ ïðåäâàðèòåëüíîé äåêîìïðåññèåé.
Åñëè âêðàòöå — òî èç ìèíè-äîñòóïà (5 ñì, 1 ðàçðåç) îáíàæàåòñÿ äíî ïóçûðÿ, òîëñòîé èãëîé , ïîäêëþ÷åííîé ê àñïèðàòîðó, óäàëÿåòñÿ æèäêàÿ æåë÷ü, ïîòîì íà äíî íàêëàäûâàåòñÿ êèñåòíûé øîâ, ïîòîì ïðîñâåò ïóçûðÿ âñêðûâàåòñÿ, óäàëÿåòñÿ ãóñòàÿ æåë÷ü («çàìàçêà»), óäàëÿþòñÿ êàìóøêè, ïîääàâëèâàåì ïå÷åíü, èç ïóçûðíîãî ïðîòîêà âèäèì æèäêóþ æåë÷ü — çíà÷èò, íåò êàìíåé â ïóçûðíîì ïðîòîêå, çàâÿçûâàåì êèñåò è ïðîäîëæàåì õîëåöèñýêòîìèþ îò äíà.
Íó è êîãäà óáðàëè ïóçûðü, òî îñòàëèñü ò.í. õîäû Ëþøêà — æåë÷íûå ïðîòîêè, èäóùèå íàïðÿìóþ îò ïðàâîé äîëè â ïóçûðü . Êàê íå êîàãóëèðóé ëîæå æåë÷íîãî ïóçûðÿ, èç íèõ áóäåò ïîäòåêàòü æåë÷ü, îò÷åãî ïîñëå îïåðàöèèè áóäåò áèëîìà (ñêîïëåíèå êðîâè è æåë÷è âíå ïå÷åíè, àíàëîã ñèíÿêà). Æåë÷ü — åäó÷àÿ è äåëàåò áðþøèíå áîëüíî, îò÷åãî ÆÊÒ ïóãàåòñÿ è íå ðàáîòàåò. Ëîæå ÆÏ íàäî çàòîìïîíèðîâàòü — îáû÷íî ïðÿäü áîëüøîãî ñàëüíèêà. Ïðè ýíäîõèðóðãèè — ïðîñòî óêëàäûâàåì, à ïðè ìèíè — äîñòóïå åùå è ïîäøèâàåì ïðÿì ê ïå÷åíè, îò÷åãî áèëîìà êðàéíå íåáîëüøàÿ /âîîáùå íåò. Ýòî õîðîøî ñêàçûâàåòñÿ íà çàïóñêå ÆÊÒ ïîñëå îïåðàöèè ( ãóãëèòü » ïîñëåîïåðàöèîííûé ïàðåç êèøå÷íèêà «).

Ñïàñèáî, âíÿòíî è ïîëåçíî!
1- ïðè äèåòå è ïîääåðæàíèè ïðèåìà õèìèè, õîëåñòåðèíîâûõ êàìíåé íå áóäåò, à èõ 80%
2- ñåé÷àñ óæå ýòè îïåðàöèè ëàïðîñêîïè÷åñêè äåëàþò ñ ëàçåðîì, ïîòîìó êåòãóò íå àðãóìåíò .
À ÷åì âàøåé çíàêîìîé òàê äîðîã áîëüíîé æåë÷íûé ïóçûðü? Îáúåì åãî îêîëî 100 ìë ïëþñ-ìèíóñ, â ñóòêè âûðàáàòûâàåòñÿ äî 2 ë æåë÷è, âû æå íå äóìàåòå, ÷òî îíà âñÿ ÷åðåç íåãî òàê ïðÿì è ïðîõîäèò, ÷òî îí íàñòîëüêî æèçíåííî âàæåí? Äà è êðîìå òîãî, ÷òî âàì âûøå óæå êîëëåãè íàïèñàëè, êàìíåíîñèòåëüñòâî, äàæå áåññèìïòîìíîå, ñóòü ðèñê õðîíè÷åñêîãî ïàíêðåàòèòà.
Äåëàþò. íå ïî îìñ, íî äåëàþò. Òîëüêî áîëüøîé âîïðîñ à íàäî ëè. È òî÷íî íå íàäî, åñëè óæå ïîøëè èçìåíåíèÿ ñòåíêè æåë÷íîãî.
@KusMo, ïðîäîëæèì. Êîñìåòè÷åñêèé ýôôåêò îò ìèíè-äîñòóïà — ÎÊ, ïðàêòè÷åñêè êàê îò ýíäîõèðóðãèè.
Ò.ê. ÆÏ áîëüøå íåò, òî ìîæåò íàñòóïàòü ò.í. ïîñòõîëåöèñòýêòîìè÷åñêèé ñèíäðîì. Åñëè âêðàòöå — ðàíüøå â ÆÏ æåë÷ü ñêàïëèâàëàñü, ïîåë æèðíîãî — îíà âûäåëÿåòñ. Òî ñåé÷àñ — êàê âûðàáîòàëàñü, òàê ñðàçó â 12-ïåðñòíóþ êèøêó ïîïàëà. À åñëè ñúåë ìíîãî æèðíîãî — æåë÷è íå õâàòèëî, æèð íå ïåðåâàðèâàåòñÿ, îò÷åãî äèàðåÿ, ðâîòà. Ïðîôèëàêòèêà — æèðíîãî ñíà÷àëà åñòü ïîìàëó, çàòåì, êàê ïðèâûê — ìàëûìè ïîðöèÿìè, ñ ïåðåðûâàìè 40-60 ìèíóò, ìîæíî ïðèíèìàòü âìåñòå ñ æèðíûì ïðåïàðàòû æåë÷íûõ êèñëîò (Õîëîãîí/ Àëëîõîë/ Õîëåíçèì è òä) . Íó èëè ïðîñòî íå îáæèðàòüñÿ.
À âîò ñ äðóãèì ïðèäåòñÿ äî êîíöà æèçíè æèòü.
Íåò ÆÏ — åøü áîëüøå êëåò÷àòêè.
 æåë÷è åùå åñòü
https://ru.wikipedia.org/wiki/Áèëèðóáèí
 íîðìå â òîëñòóþ êèøêó îí íå ïîïàäàåò, íî áåç ÆÏ æåë÷ü òå÷åò, à ïèùè íåò, îò÷åãî â òîëñòîé êèøêå åãî áàêòåðèè íà÷èíàþò ëîìàòü äî
https://ru.wikipedia.org/wiki/Ïèððîë
Ïèððîë çà ñ÷åò NH ãðóïïû ìîæåò ïðèñîåäèíèòüñÿ ê ÄÍÊ, ïîâðåäèâ å¸. Ïîýòîìó ìåòîäèêà ïðîôèëàêòèêè — êóøàåì ñîðáåíò (êëåò÷àòêó), ÷òîáû áèëèðóáèí íà íåé ñîðáèðîâàëñÿ è âñàñûâàëñÿ îáðàòíî â òîíêîì êèøå÷íèêå.
Ò.å. õëåá — òîëüêî ÷åðíûé, áîëüøå ôðóêòîâ, îâîùåé.
È ïîìíèòü, ÷òî ó âàñ íà 20% áîëüøå øàíñîâ íà ðàê òîëñòîãî êèøå÷íèêà …
Ò.å. ñìîòðåòü çà êðîâüþ â êàëå, ðàç â 3-5 ëåò — ÔÊÑ íó è èçáåãàòü çàïîðîâ …
Êîììåíòàðèé óäàëåí. Ïðè÷èíà: äàííûé àêêàóíò áûë óäàë¸í
Ýìì. Óäàëÿþò, êàæåòñÿ. Ìíå, ïðàâäà, èç-çà åãî íåáîëüøîãî ðàçìåðà ïðåäëîæèëè ïðèíèìàòü ïðåïàðàò äëÿ ðàçæèæåíèÿ. Íî ñêàçàëè, ÷òî îïåðàöèþ òîæå äåëàþò. Ìîæåò çà 4 ãîäà ÷òî ïîìåíÿëîñü…
ÿ òðè ãîäà íàäåÿëñÿ ðàñòâîðèòü — íå ïðîêàòèëî. Âðà÷ ñåðü¸çíî ïðåäóïðåæäàë, ÷òî ðèñêóþ: êàìåíü ìîæåò ðàçâàëèòüñÿ íà íåñêîëüêî è çàêðûòü ïðîòîêè — áóäåò àäñêàÿ áîëü.
Ïîòîì óäàëèë ïëàíîâî. Æèâó áåç æåë÷íîãî óæå 7 ëåò, áðàò — áîëüøå 15.
Îãðîìíîå ñïàñèáî çà èíôîðìàöèþ!
Äà ìîåé ïîêîéíîé áàáóøêå è íûíåøíåé òåòå óäàëÿëè, ïðè÷åì â ãîðîäå, äàæå íå Ìñê. Ýòî ïîðàññïðîñèòü íóæíî, ãäå ó Âàñ äåëàþò.
Óäàëåíèå êàìíåé äåëàþò âî ìíîãèõ êëèíèêàõ ïî âñåé Ðîññèè!
Ìîåìó äåäó ïðîâîäèë îïåðàöèþ ïî óäàëåíèþ àäåíîìû ïðîñòàòû, óäàëèâ çàîäíî êàìåíü.
Ìîåé áàáóøêå óäàëÿëè êàìåíü èç æåë÷íîãî ïóçûðÿ ëåò 40 íàçàä.
Ìîåé ò¸òå íå òàê äàâíî óäàëÿëè ñ ïî÷êè. Ñåé÷àñ íîâûå òåõíîëîãèè, íåáîëüøèå êàìíè óäàëÿþò äîâîëüíî áûñòðî óëüòðàçâóêîì, ñïåðâà äðîáÿò èì Íåáîëüøîé êàìåíü íà ìíîæåñòâî ìåëêèõ, ñ ïîñëåäóþùèì (íåìíîãî áîëåçíåííûì) áûñòðûì óäàëåíèåì!
Îñòàëüíûì ïðîâîäèëè îïåðàöèþ, ò.ê. áûëè áîëüøèå êàìíè, íî êàæäàÿ óñïåøíî çàêàí÷èâàëàñü.
Óëüòðàçâóêîì çà ïàðó-òðîéêó ÷àñîâ ìîæíî èäòè äîìîé. Íî èíîãäà äëÿ ïîëíîãî óäàëåíèÿ êàìíåé òðåáóåòñÿ íåñêîëüêî ñåàíñîâ (óëüòðàçâóêîì).
Âû ñîáðàëè âñå êàìíè â îäíó êó÷ó. À îíè ðàçíûå, è îðãàíû ðàçíûå, è ïîäõîäû ðàçíûå.
Ñàðàòîâ. À ãäå ò¸òå óäàëÿëè — ìîæåòå ïîæàëóéñòà óçíàòü?
Àâòîð âû áû ïðî÷èòàëè ñíà÷àëà ñóòü çàáîëåâàíèÿ ÆÊÁ è ñàìè âñå ïîíÿëè ïî÷åìó êîíêðåìåíòû íå óäàëÿþò .
Ìàòåðè äðîáèëè óëüòðàçâóêîì, ïîòîì îíè äîëæíû áûëè âûâîäèòüñÿ åñòåñòâåííûì ïóòåì, íî â èòîãå âñå ðàâíî óäàëèëè æåë÷íûé. Îïåðàöèé ïî óäàëåíèþ êàìíåé èç æåë÷íîãî íåò, ïî êðàéíåé ìåðå, òàê åé ãîâîðèëè ëåò 5-6 íàçàä.
Ó íåå â èòîãå áûëà ïîëîñòíàÿ ïëàíîâàÿ îïåðàöèÿ, ê êîòîðîé ãîòîâèëè îêîëî ãîäà, äóìàþ, åñëè áû áûëî âîçìîæíî óäàëèòü òîëüêî êàìíè, òî ñäåëàëè áû ýòî
Äà, óäàëÿþò âìåñòå ñ æåë÷íûì.
òàêîé âîïðîñ ê çíàþùèì ëþäÿì. â ÿíâàðå ìíå ñäåëàëè îïåðàöèþ ËÕÝ (êîíâåðñèÿ) ,õîëèöèñòýêòîìèÿ èç ìèíè äîñòóïà, â àâãóñòå ÿ ïîïàë â áîëüíè÷êó ñ áîëÿìè â ïðàâîì ïîäðåáüå è ìåõàíè÷åñêîé æåëòóõîé, ïðè óçè âûÿñíèëîñü ÷òî æåë÷íûé ïóçûðü íà ìåñòå è êàìíè â íåì âñå åùå ïðèñóòñòâóþò. Âîçìîæíî ëè òàêîå ÷òî ìíå óäàëèëè ÷àñòü êàìíåé, íî æåë÷íûé îñòàâèëè íà ìåñòå èëè ýòî áðåä è ìåíÿ ïðîñòî ðàçðåçàëè à ïîòîì çàøèëè è ñêàçàëè ÷òî âñå ãîòîâî? È åñëè âòîðîé âàðèàíò òî êàê ìíå ïîñòóïèòü ëîæèòüñÿ íà ïîâòîðíóþ îïåðàöèþ è ñóäèòüñÿ ñ áîëüíèöåé â êîòîðîé ìåíÿ ðåçàëè â 1é ðàç?
Íà ÓÇÈ ìîæåò áûòü áîëüøàÿ êóëüòÿ ïóçûðíîãî ïðîòîêà ñ êàìíÿìè, òàêîå èíîãäà ñëó÷àåòñÿ, â òîì ÷èñëå, åñëè íà ïåðâîé îïåðàöèè áûëè òåõíè÷åñêèå òðóäíîñòè (ò.å. ïóçûðü ïðèøëîñü óäàëèòü ïî÷òè âåñü, íî îñòàâèòü ïîáîëüøå â ìåñòå ñîåäèíåíèÿ ñ îáùèì ïðîòîêîì, êîòîðîå áûëî îïàñíî è/èëè î÷åíü ñëîæíî âûäåëèòü). Îáñóäèòå ýòî ñ ëå÷àùèì âðà÷îì, ó íåãî/íåå èíôîðìàöèè î âàøåé ñèòóàöèè çàâåäîìî áîëüøå, ÷åì ó çíàþùèõ ëþäåé. ×òî ñ ýòîé èíôîðìàöèåé äåëàòü — ðåøàòü âàì.
Ìîæíî âûðåçàòü êàìíè èç æåë÷íîãî. Åñòü êëèíèêè. È äàæå â Ðîññèè òàê äåëàëè. Íî ýòî íå ïåðñïåêòèâíî, ïîýòîìó îòêàçàëèñü îò òàêîé ïðàêòèêè. Æåë÷íîêàìåííàÿ áîëåçíü íå óõîäèò. Æåë÷íûé ïóçûðü è åñòü òîò ïðîâîöèðóþùèé îðãàí, ãäå ñîçäàþòñÿ íîâûå êàìíè. Åñòü õîðîøèé ñàéò Æåë÷íåò.ðó. Òàì ïîäðîáíî âñ¸ îáúÿñíÿåòñÿ, â âîïðîñàõ-îòâåòàõ. Ìíå ïîíðàâèëèñü ìåíþøêè ðàçíûå, ðåöåïòû. Ïëþñ íåïëîõî î ôèçè÷åñêèõ íàãðóçêàõ îáúÿñíÿåòñÿ, âîîáùå, èíôû ìàëî âåçäå. Òàì áîëåå-ìåíåå ïîíÿòíî âñ¸ ñòàëî.
Íàïðèìåð â Êèòàå, îïåðàöèè íåðåçèäåíòàì äåëàòü çàïðåùåíî.
Ìàòåðè óäàëèëè ïîëíîñòüþ òðè íåäåëè íàçàä êðàñíîäàðñêèé êðàé
Òî-òî è îíî, ÷òî ïîëíîñòüþ. Âìåñòå ñ æåë÷íûì ïóçûð¸ì. À òîëüêî êàìíè íå óäàëÿþò.
 1993 ãîäó ìîÿ ìàòü ëåãëà íà òàêóþ îïåðàöèþ.
…èç áîëüíèöû íå âåðíóëàñü.
Çíàêîìîé èç çà ñèëüíî ëèøíåãî âåñà îòêàçàëè â îïåðàöèè, ìîë íóæíî ïîõóäåòü. Îäíè äèåòû áåç ôèç.íàãðóçîê íå ñèëüíî ïîìîãàþò, à ëèøíèé ðàç äàæå ïðîñòî íà ïðîãóëêó âûéòè íå ìîæåò-áîëè ñèëüíûå. Ïàëêà î äâóõ êîíöàõ. Íî ýòî âñå òîëüêî ñ åå ñëîâ
Íó ýòî äà… Êàê õóäåòü áåç íàãðóçîê — âîîáùå íå ïîíÿòíî.
Äà áðåä êîíå÷íî. Íîðìàëüíî óáèðàþò êàìíè.
À ãäå? Ñêàæèòå ïîæàëóéñòà? Ìîæåò ÿ ïðîñòî èñêàòü íå óìåþ?
íèãäå — íå âåðüòå ýòîìó «ñïåöó».
â ëþáîé öèâèëèçîâàííîé ñòðàíå ýòî äåëàåòñÿ. òîëüêî äëÿ ýòîãî íóæåí åñòåñòâåííî äèàãíîç è íàïðàâëåíèå. Âèäèìî çíàêîìàÿ òâîÿ ïèçäèò èëè ÷òî òî ñåáå íàäóìàëà âî âðåìÿ ãðèïïà è íå ïðèìåííî ðåøèëà ÷òî ýòî êàìíè.
Ïðóôîâ íà òàêèå îïåðàöèè è èõ ýôôåêòèâíîñòü â «ëþáîé öèâèëèçîâàííîé ñòðàíå» åñòåñòâåííî íå áóäåò?
Óâû, äèàãíîç ïîäòâåðæä¸í.

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
“Желчнокаменная болезнь является одним из наиболее частых хронических заболеваний у взрослых, занимая третье место после сердечно-сосудистых заболеваний и сахарного диабета,” – пишет доктор медицинских наук Ильченко А. А., один из ведущих специалистов по этому вопросу в стране. Причинами ее развития является ряд факторов, в частности наследственность, прием женщинами оральных противозачаточных средств, ожирение, употребление в пищу большого количества холестерина.
Консервативная терапия может быть эффективна только на предкаменной стадии заболевания, которая на данном этапе диагностируется только с помощью УЗИ. На следующих этапах показано хирургическое вмешательство. Операция при камнях в желчном пузыре может сводиться к полному удалению желчного пузыря, выведению конкрементов инвазивно или естественно (после дробления, растворения).
Виды операции, показания к проведению
На данный момент существует несколько вариантов хирургического вмешательства:
- Холецистэктомия – удаление желчного пузыря.
- Холецистолитотомия. Это малоинвазивный вид вмешательства, предполагающий сохранение желчного пузыря и извлечение только отложений.
- Литотрипсия. Это процедура сводится дробление камней ультразвуком или лазером и удалению фрагментов.
- Контактный литолиз – растворение камней путем непосредственного введения в полость желчных пузыря определенных кислот.

В большинстве случаев проводится именно холецистэктомия – удаление желчного пузыря. Достаточным показанием является обнаружение камней и характерные симптомы заболевания. Главным образом, это сильная боль и нарушения в работе ЖКТ.
Важно! Однозначно операция проводится при остром холецистите (гнойном воспалении) или холедохолитиазе (наличие камней в желчных протоках).
При бессимптомной форме операция может не проводиться за исключением случаев, когда в желчным пузыре обнаружены полипы, обызвествлены его стенки или камни превышают в диаметре 3 см.
При сохранении органа отмечается высокий риск рецидивов – по некоторым данным, до 50% пациентов сталкиваются с повторным образованием камней. Поэтому холецистолитотомия назначается только, если удаление органа является неоправданным риском для жизни пациента.
Холецистолитотомия и холецистэктомия могут быть проведены через разрез или лапароскопически. В втором случае не происходит нарушения герметичности полости тела. Все манипуляции осуществляются через проколы. Такая методика используется чаще, чем обычная, открытая.

Литотрипсия может быть показана при одиночных мелких камнях (до 2 см), стабильном состоянии пациента, отсутствии осложнений в анамнезе. При этом врач должен убедиться в сохранности функций желчного пузыря, его сократительной способности, проходимости путей оттока жидкого секрета.
Контактный литолиз применяется как альтернативный метод при неэффективности или невозможности проведения других. Он разрабатывается и используется главным образом на Западе, в России можно встретить лишь единичные сообщения об успешно проведенной операции. Он позволяет растворить только камни холицестериновый природы. Большим плюсом является, что его можно применять при их любом размере, количестве и расположении.
Подготовка к операции
Если состояние пациента позволяет, то лучше удлинить время перед хирургическим вмешательством до 1 – 1.5 месяца. В этот период пациенту назначают:
- Специальную диету.
- Прием средств с антисекреторной активностью и спазмалитиков.
- Курс полиферментных препаратов.
Перед операцией пациент должен сдать общие анализы крови, мочи, ЭЭГ, флюорографию, пройти исследование на наличие ряда инфекций. Обязательными является заключение врачей-специалистов, на учете у которых состоит больной.
Полостная (открытая) холецистэктомия
 Операция проводится под общим наркозом. Ее длительность составляет 1-2 часа. В желчный проток вводится контрастное вещество для лучшей визуализации. Необходимо контролировать отсутствие в нем камней. Разрез производится или под ребрам или по срединной линии в районе пупка. Сначала хирург зажимает металлическими клипсами или зашивает саморассасывающимися нитями все сосуды и протоки, которые связаны с желчным пузырем.
Операция проводится под общим наркозом. Ее длительность составляет 1-2 часа. В желчный проток вводится контрастное вещество для лучшей визуализации. Необходимо контролировать отсутствие в нем камней. Разрез производится или под ребрам или по срединной линии в районе пупка. Сначала хирург зажимает металлическими клипсами или зашивает саморассасывающимися нитями все сосуды и протоки, которые связаны с желчным пузырем.
Сам орган тупым способом (для исключения порезов) отделяется от печени, жировой и соединительной ткани. Все перевязанные протоки и сосуды иссекаются, и желчный пузырь удаляется из организма. В рану устанавливается дренажная трубка, из которой будет стекать кровь и прочие жидкости организма. Это необходимо для того, чтобы врач мог следить не развился ли в полости тела гнойный процесс. При благоприятном исходе она удаляется через сутки.
Все ткани послойно зашиваются. Пациент переводится в реанимационное отделение. Пока действие наркоза не закончилось, нужен строгий контроль за его пульсом и давлением. Когда он очнется, в его желудке будет находиться зонд, а в вене – капельница. Важно! Необходимо расслабиться, не пытаться двигаться, вставать.
Лапароскопия
Операция холецистэктомия также осуществляется под общим наркозом, ее время проведение несколько меньше, чем при открытой – 30-90 минут. Пациент укладывается на спину. После начала действия анестезии хирург совершает несколько проколов в стенке брюшной полости и вводит туда троакары. Отверстия создаются разного размера. Самый крупный служит для визуализации при помощи камеры, присоединенной к лапароскопу, и извлечения органа.
 Примечание. Троакар – инструмент, при помощи которого можно осуществить доступ к полости тела и сохранить герметичность ее стенок. Он представляет собой тубус (трубку) со вставленным в нее стилетом (заостренным стержнем).
Примечание. Троакар – инструмент, при помощи которого можно осуществить доступ к полости тела и сохранить герметичность ее стенок. Он представляет собой тубус (трубку) со вставленным в нее стилетом (заостренным стержнем).
Пациенту при помощи иглы вводят в полость тела углекислый газ. Это необходимо для создания достаточного пространства для хирургических манипуляций. Как минимум, дважды в течение операции врач будет наклонять стол с больным – сначала, чтобы сдвинуть органы с целью снизить риск их повреждения, и потом для смещения вниз кишечника.
Пузырь зажимается автоматическим зажимом. Проток и сам орган выделяются при помощи введенных в один из проколов инструментов. В проток вводят катетер для предупреждения его сжатия или выбрасывания его содержимого в брюшную полость.
Исследуют функции сфинктера. Осматривают проток, чтобы убедиться, что в нем нет камней. Совершают разрез микроножницами. Также поступают с кровеносными сосудами. Пузырь аккуратно выделяют из его ложа, одновременно следя за наличием повреждений. Все они запаиваются электрокаутером (инструмент с нагретой электрическим током петлей или наконечником).
После полного извлечения желчного пузыря проводят аспирацию. Из полости отсасывают все скопившиеся там жидкости – секреты желез, кровь и пр.
При холецистолитотомии вскрывают сам орган и удаляют камни. Стенки зашивают, а поврежденные сосуды коагулируют. Соответственно, перерезку протоков не проводят. Оперативное удаление камней без удаления желчного пузыря практикуют довольно редко.
Литотрипсия
Полное название процедуры – экстракорпоральная ударно-волновая литотрипсия (ЭУВЛ). Оно говорит о том, что проведение операции осуществляется наружно, вне тела, а также что используется определенный вид волны, который и разрушает камень. Это происходит из-за того, что ультразвук имеет разную скорость перемещения в разных средах. В мягких тканях он распространяется быстро, не нанося какие-либо повреждения, а при переходе в твердое образование (камень) возникают деформации, которые приводят к возникновению трещин и разрушению конкремента.
Это операция может быть показана приблизительно в 20% случаях при желчекаменной болезни. Важно! Ее не проводят, если у пациента есть какие-то еще образования по ходу движения ударной волны или если он должен постоянно принимать антикоагулянты. Они тормозят образование тромбов, что может усложнить заживление возможных повреждений, восстановление после операции.
 Операция проводится под эпидуральной анестезией (введение обезболивающего в позвоночник) или внутривенной. Перед проведением врач в ходе УЗИ выбирает оптимальное положение пациента и подносит к выбранному месту аппарат-излучатель. Пациент может ощущать легкие толчки или даже боль. Важно при этом сохранять спокойствие и не двигаться. Часто может понадобиться несколько подходов или сеансов проведения литотрипсии.
Операция проводится под эпидуральной анестезией (введение обезболивающего в позвоночник) или внутривенной. Перед проведением врач в ходе УЗИ выбирает оптимальное положение пациента и подносит к выбранному месту аппарат-излучатель. Пациент может ощущать легкие толчки или даже боль. Важно при этом сохранять спокойствие и не двигаться. Часто может понадобиться несколько подходов или сеансов проведения литотрипсии.
Операция считается успешной, если не остается камней и их частей крупнее 5 мм. Это происходит в 90-95% случаев. После проведения литотрипсии больному назначают курс приема желчных кислот, которые помогают растворить оставшиеся фрагменты. Это процедура называется пероральный литолиз (от слова per os – через рот). Ее длительность может составлять до 12-18 месяцев. Удаление песка и мелких камней из желчного пузыря осуществляется по протокам.
Возможен вариант растворение камней при помощи лазера. Однако эта новая методика пока находится на стадии разработки и пока мало информации о ее последствиях и эффективности. Лазер в качестве ударной волны проводится к камню через прокол и непосредственно на нем фокусируется. Эвакуация песка происходит естественным способом.
Контактный литолиз
Это операция по удалению камней с полной сохранностью органа. При излечении основного заболевания она имеет очень хороший прогноз. В России методика находится в стадии разработки, большая часть операций осуществляется за рубежом.

Она включает в себя несколько этапов:
- Наложение микрохолецистотомы. Это дренажная трубка, по которой удаляется содержимое желчного пузыря.
- Оценка путем введения контрастного вещества количества и размеров камней, что позволяет рассчитать точное количество литолитика (растворителя) и избежать его попадания в кишечник.
- Введение метил-трет-бутилового эфира в полость желчного пузыря. Это вещество эффективно растворяет все отложения, но может быть опасно для слизистых соседних органов.
- Эвакуация по дренажной трубке желчи с литолитиком.
- Введение в полость желчного пузыря противовоспалительных препаратов для восстановления слизистой его стенок.
Осложнения
Многие хирурги полагают, что холецистэктомия устраняет не только последствия заболевания, но и ее причину. Врач Карл Лангенбух, впервые в XIX веке проведший данную операцию, говорил: “Нужно [удалять желчный пузырь] не потому, что в нём находятся камни, а потому, что это он их образует”. Однако некоторые современные специалисты уверены, что при невыясненной этиологии хирургическое вмешательство не решит проблему, а последствия болезни будут беспокоить пациентов долгие годы.
Данные статистики это во многом подтверждают:
-
 Практически 100% пациентом испытывают после операции проблемы в работе желудочно-кишечного тракта.
Практически 100% пациентом испытывают после операции проблемы в работе желудочно-кишечного тракта. - Четверть больных отмечает, что их состояние не улучшилось, а практически 30% говорят об ухудшении.
- Инвалидность после операции присваивают от 2% до 12% пациентов.
- У трети пациентов развивается так называется постхолецистэктомический синдром. Этим термином обозначают дисфункцию сфинктера Одди после операции – кольцеобразная мышца, пережимающая проток, идущий в желудок от печени, поджелудочной железы и желчного пузыря. Осложнение проявляется в сильных продолжительных болях.
- У некоторых больных повреждается слизистая оболочка двенадцатиперстной кишки из-за постоянного выброса желчи без ее накопления в пузыре, что приводит к развитию рефлюкса, дуоденита и пр.
Повышают риск осложнений следующие факторы:
- Лишний вес пациента, его отказ соблюдать предписания врача, диету.
- Ошибки в ходе операции, повреждение соседних органов.
- Пожилой возраст пациента, наличие в анамнезе других заболеваний ЖКТ.
Основная опасность операций, не предполагающих удаление желчного пузыря – это рецидив болезни, а соответственно и всех ее неприятных симптомов.
Восстановительный период после операции
В течение нескольких месяцев пациентам предстоит соблюдать определенные рекомендации, а указаниям врача относительно питания придется следовать всю жизнь:
- В первые месяцы после хирургического вмешательства (даже малоинвазивного) нужно ограничить физические нагрузки. Полезны упражнения типа “велосипед”, махи руками из положения лежа. Точную гимнастику может порекомендовать лечащий врач.
- Первые недели нужно мыться только под душем, не допуская намокания раны. После гигиенических процедур ее нужно обрабатывать антисептиком – йодом или слабым раствором марганцовки.
- В течение 2-3 недель больному необходимо придерживаться диеты №5 (исключение жареного, соленого, жирного, сладкого, острого), принимать желчегонные средства. После окончания этого срока принимать подобные продукты разрешается только в очень ограниченном количестве.
- Желательно привыкнуть питаться дробно, 5-6 раз в день с перерывами в первый месяц после операции в 1.5-2 часа, впоследствии – 3-3.5 часа.
- Рекомендуется ежегодное посещение санаториев, особенно желательно через 6-7 месяцев после операции.
Стоимость хирургического вмешательства, проведение операции по полису ОМС
 Самыми частыми операциями из описанных является открытая и лапароскопическая холецистэктомия. Их цена при обращении в частную клинику будет приблизительна одинаковой – 25 000 – 30 000 рублей в медицинских учреждениях Москвы. Обе этих разновидности входят в базовую программу страхования и могут быть проведены бесплатно. Выбор в пользу государственной или частной компании лежит целиком на пациенте.
Самыми частыми операциями из описанных является открытая и лапароскопическая холецистэктомия. Их цена при обращении в частную клинику будет приблизительна одинаковой – 25 000 – 30 000 рублей в медицинских учреждениях Москвы. Обе этих разновидности входят в базовую программу страхования и могут быть проведены бесплатно. Выбор в пользу государственной или частной компании лежит целиком на пациенте.
Литотрипсия желчного пузыря проводится далеко не в каждом медицинском центре и только за деньги. Средняя стоимость составляет 13 000 рублей за один сеанс. Контактный литолиз массово в России пока не проводится. Холецистолитотомия может стоить от 10 000 до 30 000 рублей. Однако далеко не все медицинские учреждения занимаются оказанием такой услуги.
Отзывы пациентов
Главный вопрос на форумах, посвященных желчекаменной болезни – стоит или не ?


