Операции на желчном пузыре желчных путях
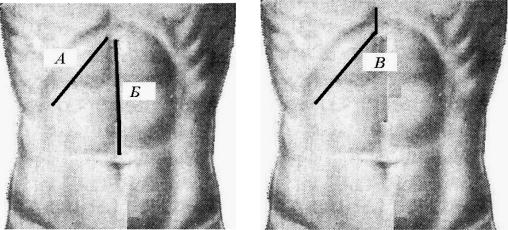
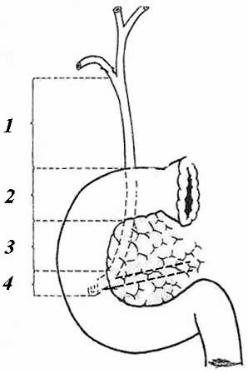
Рис. 4. Части общего желчного протока:
1 — pars supraduodenalis; 2 — pars retrоduodenalis; 3 — pars pancreatica; 4 — pars duodenalis
проток в последнем отделе, как правило, соединяется с панкреатическим протоком и впадает в общую полость — печеночноподжелудочную ампулу (ampulla hepatopancreatica), которая открывается на вершине большого сосочка (papilla duodeni major) 12-перстной кишки. Данный сосочек (Фатеров сосок) располагается преимущественно на медиальной стенке середины нисходящей части duodenum.
Перед печеночно-двенадцатиперстной ампулой происходит утолщение мышечного слоя ductus choledochus и образуется сфинктер общего желчного протока — m. sphincter ductus choledochi (сфинктер Одди).
Пороки развития желчного пузыря и желчных протоков
Пороки развития ЖП и желчных протоков встречаются не часто: один порок на
20–30 тыс. новорожденных. По своему характеру они весьма разнообразны. Отсутствие ЖП может сочетаться как с нормальным развитием протоков, так и с их атрезией, стенозом, расширением (кисты). Наиболее часто имеют место атрезии и стенозы различных участков вне- и внутрипеченочных желчных протоков. Считается, что причиной возникновения таких нарушений является воспалительный процесс протоков во внутриутробном периоде, приводящий к нарушению оттока желчи, развитию механической желтухи с момента рождения ребенка и патологических изменений в печени. Сдавление интраорганных разветвлений воротной вены сопровождается портальной гипертензией. Кисты клинически проявляются в более поздние сроки развития.
Основные виды операций:
–холецистэктомия — удаление ЖП;
–холецистостомия — дренирование ЖП;
–холедохотомия — вскрытие общего желчного протока;
–папиллосфинктеротомия — рассечение большого дуоденального сосочка и сфинктера Одди;
–наружное дренирование желчных протоков;
–билиодигестивные анастомозы — создание соустья между желчевыводящими путями и желудочно-кишечным трактом.
6

Применяют различные доступы к ЖП и желчевыводящим протокам: верхнюю срединную лапаротомию (разрез от мечевидного отростка до пупка по белой линии живота), по Кохеру (разрез параллельно правой реберной дуге), реже по Федорову (разрез вниз на 3–4 см от мечевидного отростка грудины по срединной линии, а затем параллельно правой реберной дуге) (рис. 5). Срединный доступ используют наиболее часто (90 %), так как он обладает рядом преимуществ: менее травматичен (не повреждаются мышцы передней брюшной стенки), обеспечивает сравнительно быстрый доступ в брюшную полость, имеет возможность вмешательства на внепеченочных желчных протоках, уменьшает вероятность развития послеоперационных грыж. Другие доступы (Рио Бранко, Курвуазье) целесообразно использовать при повторных операциях, когда вследствие спаечного процесса войти в брюшную полость через предыдущий лапаротомный разрез невозможно.
Рис. 5. Доступы к ЖП:
1 — по Кохеру; 2 — верхняя срединная лапаротомия; 3 — по Федорову
Холецистэктомия
Холецистэктомия может быть открытой («от шейки», «от дна») и лапароскопической.
Открытая холецистэктомия показана: 1) при желчнокаменной болезни и ее осложнениях (водянке, эмпиеме ЖП и др.); 2) остром деструктивном холецистите; 3) опухолевых поражениях, полипах ЖП; 4) травмах ЖП.
Холецистэктомию «от шейки» выполняют: 1) при мелких конкрементах; 2) отсутствии инфильтрата в области печеночно-двенадцатиперстной связки; 3) хорошей технике хирурга. Осуществляют операционный доступ, печень отводят кверху и ориентируются относительно положения ЖП, а 12-перстную кишку смещают книзу, в результате чего натягивается печеночно-двенадца- типерстная связка. Затем рассекают передний листок последней в зоне треугольника Кало, выделяют и перевязывают пузырный проток, отступив на 0,7– 1,0 см от общего печеночного протока, выделяют и перевязывают пузырную артерию, диаметр которой составляет не более 1 мм, в то время как правой печеночной артерии — 3–5 мм. Далее, отступив 1 см от печени, рассекают брюшину над ЖП и отслаивают ее по периметру. Затем отделяют стенку ЖП от печени в направлении к его дну так, чтобы не вскрыть сам пузырь. Ложе ЖП пе-
7
ритонизируют, выполняют гемостаз, через контрапертурный разрез вводят дренаж в подпеченочное пространство и послойно ушивают рану брюшной стенки.
Холецистэктомию «от дна» производят: 1) при крупных конкрементах; 2) наличии инфильтрата в области печеночно-двенадцатиперстной связки; 3) отсутствии достаточного навыка у хирурга. После выполнения операционного доступа печень отводят кверху, 12-перстную кишку — книзу, производят пункцию ЖП, если он напряжен, и накладывают окончатый зажим на его дно. Затем начинают выделять ЖП из печени в направлении к шейке, накладывают зажимы на пузырный проток, артерию и перевязывают их. Далее перитонизируют ложе ЖП, выполняют гемостаз и через контрапертурный разрез вводят дренаж в подпеченочное пространство. Рану брюшной стенки ушивают послойно.
Этот способ холецистэктомии более травматичен и вызывает большую кровопотерю. Кроме того, он не исключает опасности миграции мелких конкрементов из ЖП в общий желчный проток.
В особо сложных случаях (выраженный инфильтрат печеночнодвенадцатиперстной связки, перихолецистит) можно использовать следующий способ удаления: после вскрытия просвета ЖП указательный палец левой руки вводят в его полость и удаляют орган.
Показания и принципы лапароскопической холецистэктомии (ЛСХЭ)
такие же, как и при удалении ЖП открытым способом. От такого вида операции воздерживаются: 1) при выраженной легочно-сердечной недостаточности; 2) нарушениях в системе гемостаза; 3) разлитом перитоните; 4) инфильтрате передней брюшной стенки и выраженном воспалительном процессе в области шейки ЖП; 5) опухолевых поражениях ЖП; 6) поздних сроках беременности.
Преимущества ЛСХЭ: 1) сравнительно | |
меньшая травматичность; 2) снижается вероят- | |
ность развития послеоперационных грыж и | |
спаечного процесса; 3) сокращаются сроки | |
пребывания больных в стационаре и период их | |
реабилитации; 4) хороший косметический | |
эффект. | |
ЛСХЭ производят, приподняв на 20–25° | |
головной конец операционного стола. Выпол- | |
няют пункцию передней брюшной стенки ниже | |
пупка иглой Вереша для инсуффляции 3–5 л | |
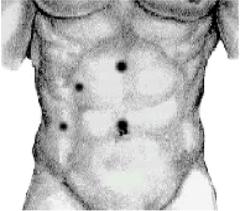
газа (углекислого газа, закиси азота) с объем- | Рис. 6. Проекционные точки для |
ной скоростью его подачи не более 2–6 л/мин | введения троакаров при ЛСХЭ |
(пневмоперитонеум поддерживают на уровне 12 мм ртутного столба). Затем вводят 4 троакара: 1) для лапароскопа (параумбиликального); 2) клешневидного зажима или канюли для ирригации операционного поля (на границе верхней и средней трети расстояния между мечевидным отростком и пупком чуть вправо от средней линии); 3) захватывающего зажима (по среднеключичной линии на 2–3 см ниже реберной дуги); 4) препаровочного крючка, ножниц и клиппатора (по передней подмышечной линии на уровне пупка) (рис. 6).
8

Видеоэндоскопическая техника, применяемая при данной операции, позволяет хорошо осмотреть органы брюшной полости (изображение передается на монитор). После чего с помощью специальных инструментов выделяют, клипируют и пересекают элементы печеночно-двенадцатиперстной связки (пузырную артерию, пузырный проток). Затем удаляют ЖП, помещают его в пластмассовый пакет Плитмана и извлекают из брюшной полости. Гемостаз осуществляют электрокоагуляцией. По показаниям выполняют холангиографию и лапароскопическую холедохотомию с извлечением камней и дренированием общего желчного протока. Операцию при необходимости заканчивают дренированием брюшной полости.
При проведении холецистэктомии из мини-доступа делают параректальный разрез передней брюшной стенки длиной 3–5 см. Открытый доступ к ЖП и печени обеспечивают специальным кольцевым ранорасширителем с набором фиксируемых шарнирных ретракторов (рис. 7). Холецистэктомию производят специальными удлиненными инструментами.
Рис. 7. Мини-ассистент
Осложнения холецистэктомии: соскальзывание лигатуры с культи пузырной артерии, перевязка правой ветви печеночной артерии, негерметичность культи пузырного протока, лигирование общего желчного протока, повреждение воротной вены, кровотечение из ложа ЖП.
Холецистостомия
Лапароскопическая холецистостомия показана при деструктивном холецистите, холецистопанкреатите, холангите, холедохолитиазе у тяжелых больных, которым радикальная операция противопоказана.
Для пункции наиболее часто используют точку, расположенную по сре- динно-ключичной линии сразу под реберной дугой. С этой целью под контролем лапароскопа, введенного в брюшную полость, или УЗИ-аппарата выполняют одномоментное дренирование ЖП стилет-катетером через паренхиму печени. При попадании последнего в полость ЖП отмечается характерное ощуще-
9
Оперативные доступы. При оперативных вмешательствах на ЖП и желчеотводяших путях применяют продольный, косой или комбинированные разрезы (рисунок 6). Широко применяется верхнесрединная лаларотомия. Она создает достаточный доступ к ЖП и находящимся в толще гепатодуоденальной связки образованиям. Этот разрез успешно применяется при любой операции, производимой на желчной системе, у всех больных астенического и нормастенического телосложения.

Рисунок 6. Оперативные доступы:
а — разрез по Бруншвигу — Том Тхат Тунгу; б — разрез по Рио-Бранко; в — аркообразный разрез; г — разрез по СП. Федорову; д — разрез по С.П. Федорову, продолженный влево; е — разрез по Лонгмайеру—Прикелу, ж — разрез по Шпренгелю; з — разрез по Б.В. Петровскому—Е. А. Почечуеву
Начинающийся от реберной дуги правостороний длиной 10-12 см параректальный разрез также дает возможность выполнять операции на ЖП и желчных протоках, особенно у тучных мужчин. Лучший доступ к желчным путям и возможность выполнять любое оперативное вмешательство дают косые разрезы по Кохеру, Де-Рубену, Брайцеву и комбинированный разрез по Федорову. Помимо операций они создают возможность для дренирования брюшной полости. Эти разрезы считается целесообразным применять при острых заболеваниях желчных путей, особенно в тех случаях, когда ожидаются выраженные инфильтративные воспалительные изменения, когда диагноз не ясен, когда телосложение гиперстеничное и т.д. При применении косого разреза не возникает необходимости рассечь ткани около реберной дуги, уменьшается кровотечение из раны и тд. Разрез начинается со средней линии, затем пересекает правую прямую и наружные косые мышцы. Применяющиеся в некоторых случаях маленькие разрезы, при которых пересекают лишь часть прямой мышцы или совершенно не пересекают ее, не могут обеспечить достаточный доступ к желчным путям.
При повторных и реконструктивных операциях разрез, как правило, делается по направлению рубца. Составляют исключения и случаи, когда при первичной операции был произведен атипичный разрез или же когда в области послеоперационного рубца бывает гнойная рана или свищ. После вскрытия брюшной полости дальнейшие этапы направлены на создание доступа к желчным путям, рассечение спаек, существующих в области дна ЖП между окружающими тканями и органами.
До удаления ЖП необходимо обнажить переднюю стенку гепатикохоледоха путем поперечного сечения брюшины этой области. При необходимости производства манипуляции на желчных протоках и БДС необходимо мобилизовать ДПК. Пальпация желчных протоков и ревизия зондом производятся перед применением специальных методов исследования (холангиоманометрия, дебитометрия, холангиография). При необходимости выполнения повторных и реконструктивных операций для создания доступа к гепатодуоденальной связке вначале выделяют верхнюю поверхность печени, отделяя спайки и сращения между ней и диафрагмой, а затем отделяют органы, спаянные с его нижней поверхностью.
Холецистостомия. Эта операция, как правило, особой трудности не представляет. Ее производят лапаротомным доступом. Во избежание повреждения сосудов области ложа ЖП его опорожняют пункцией. На дне ЖП производят небольшой разрез и через него в просвет ЖП вводят резиновый катетер с боковыми отверстиями. Более удобным счиается катетер Петцера, который после введения в ЖП фиксируют кетгутовой лигатурой. Вокруг катетера накладывают два кисетных шва, которыми фиксируют ЖП к париетальной брюшине. Холецистостомический катетер выводят наружу дополнительным разрезом на брюшной стенке (рисунок 7). При невозможности и трудности подшить ЖП к брюшной стенке холецистостомию накладывают «на расстоянии». Разрез стенки ЖП двумя кисетными швами фиксируют вокруг катетера. Последний выводится отдельным разрезом и фиксируется к стенке живота несколькими швами.

Рисунок 7. Техника холецистостомии:
а — пункция ЖП; б, в — наложение кисетного шва и введение дренажа; г — подшивание ЖП к париетальной брюшине и апоневрозу
В последние годы стали выполнять лапароскопическую холецистостомию, которая производится под местным обезболиванием в процессе лапароскопии. С помощью пункции опорожняют ЖП и его дно выводят через небольшой разрез брюшной стенки. ЖП дренируют тонким катетером и несколькими швами фиксируют к коже.
Холецистэктомия. Операцию обычно производят после пункции и удаления его содержимого. Это облегчает дифференцирование и выделение анатомических элементов области шейки ЖП. Рассекают спайки между ЖП и соседними органами, брюшину, переходящую из ЖП на гепатодуоденальную связку, и выделяют ПП и артерию. Их можно пересечь лишь в условиях хорошей видимости ЖП и стенок гепатикохоледоха. ПА перевязывают двукратно и пересекают, оставляя культю длиной не более 3-4 мм. При необходимости в культю ПП вводят ка-нюлу или пластмассовую трубку для холангиографии. ЖП удаляют от шейки. Кровотечение из ложа останавливают электрокоагуляцией сосудов, П-образными узловыми швами или непрерывным швом. Во избежание повреждения внутрипеченочных желчных протоков печеночную ткань глубоко не прокалывают. После операционной холангиографии канюлу или трубку удаляют из ПП. Последний перевязывают двукратно, один из швов прошиванием (рисунок 8) [С.Л. Касумьян, ОД. Барчук, 1999].

Рисунок 8. Техника холецистэктомии:
а, б, в — этапы отделения пузыря; г, д — удаление ЖП и перевязка пузырного протока; е — перитонизация ложа пузыря
При технической трудности или невозможности удалить ЖП от шейки его удаляют от дна. С этой целью субсерозно вводят новокаин, после чего рассекают брюшину над ЖП, на расстоянии 1,5-2 см от печени. ЖП отделяют от печени, кровоточащие сосуды перевязывают или подвергают электрокоагуляции. Приближаясь к области ЖП, необходимо произвести дифференциацию пузырного, печеночного и общего желчных протоков. При трудном сориентировании в этих и других анатомических образованиях ЖП удаляют после вскрытия его в области дна, опорожнения от желчи, гноя и удаления камней. Последующее отделение ЖП производят над пальцем, введенным в его полость. Более целесообразным и безопасным считается удаление ЖП «от дна».
Холецистодигестионые анастомозы. Накладываются при опухолевой и рубцо-вой непроходимости терминального отдела ОЖП. Целесообразность наложения холепистодигестивного анастомоза определяется согласно данным интраоперационного исследования. Технически легче накладывать холецистогастростомию или холецистодуоденостомию. В функциональном отношении предпочтительным считается холецистоеюноанастомоз. Для последнего берут начальный отдел ТК, на расстоянии 50-60 см от связки Трейтца и отделяют ее на некотором расстоянии. На 20 см дальше от ЕДА накладывается межкишечный анастомоз шириной 4-5 см бок в бок. Для исключения дигестобилиарного рефлюкса считается целесообразным анастомоз нагадывать с У-образно выключенной петлей кишечника (по Ру), диаметр БДА составляет 3-4 см. Его формируют двухэтажными швами, наружный этаж — узловыми, внутренний — непрерывным швом, тонким хромированным кеттутом.
Супродуоденальная холедохотомия. Для выполнения этой операции отделяют переднюю и правостороннюю стенки гепатикохоледоха. Выбирают место вскрытия его просвета (обычно в средней части). Разрез делают в продольном направлении. Длина его может колебаться от 0,5 до 3 см. Разрез продолжают до верхнегоризонтальной части ДПК. Вскрывают просвет протока и удаляют существующие в нем камни. После выполнения диагностических и лечебных манипуляций ОЖП зашивают узловыми швами, без вовлечения в швы СО. При тонких и нежных стенках протока его зашивают непрерывным швом. Как правило, применяют одноэтажный шов хромированным кетгутом или синтетическими нитками на атравматнческой игле. Считается обязательным дренирование области холедохотомии (рисунок 9).

Рисунок 9. ЖП удален, вскрыт ОЖП. в нем виден камень (по Керу)
Наружное дренирование желчных протоков. Осуществляется через холсдохотомическую рану, отдельное отверстие гепатикохоледоха, культю ПП или через паренхиму печени (транспеченочным путем). С этой целью часто применяют Т-образную дренажную трубку. Последняя не препятствует оттоку желчи естественным путем, не деформирует ОЖП и легко удаляется. Вокруг дренажа стенка протока тщательно зашивается узловыми или непрерывными швами. Обычно применяется кетгут или лавсановые нитки. Герметичность швов и положение дренажа контролируются с помощью холангиографии и введенной под давлением в дренаж жидкости.
Холедоходуоденоанастомоз (ХДА). Анастомоз накладывается атравматической иглой. Формирование ХДА начинают с задней стенки. После зашивания задней стенки наложением 3-4 швов строго последовательно и поочередно накладывают швы на правую и левую полуокружности будущего анастомоза, постепенно двигаясь снизу вверх. Швы накладывают через все слои кишки и протока, так, чтобы они располагались на дуоденальной стенке снаружи во внутрь, а на стенке ОЖП изнутри наружу. Особенность наложения швов подобной техникой состоит в том, что швы сразу не завязывают, а берут на держалки, так, чтобы ими одновременно завязывались пересеченные сосуды. Потягивая эти швы, между ними на холедохе делают продольный разрез длиной 3 см, не доходя до стенки кишки. Это вмешательство производится после мобилизации ДПК по Кохеру, без отделения ретродуоденальной части холедоха. ОЖП пересекается в его самой нижней части. Завершая диагностические и лечебные манипуляции (зондирование БДС, удаление камней), в поперечном направлении небольшим разрезом вскрывают просвет ДПК. Направление последнего фактически составляет продолжение разреза холедоха.
Более часто применяется латеральный супродуоденальный латеролатеральный ХДА. Этот метод является технически доступным и более эффективным, он обеспечивает ближайшие и отдаленные стабильные результаты. Предложены множественные методы (Финстерер, Юраш, Флеркен и т.д.) ХДА. Цель всех этих вариантов — обеспечить надежность швов области анастомоза, улучшить функциональные результаты оперативного вмешательства, предотвратить дигесто-билиарный рефлюкс и по возможности уменьшить неизбежное образование «слепого мешка» на выключенной части холедоха (рисунок 10). Очень важно правильное сопоставление краев анастомоза и исключение его деформации и сужения [В.В. Виноградов, 1977]. Для обеспечения герметичности область швов дополнительно покрывают брюшиной гепатодуоденальной связки. Для профилактики развития недостаточности швов анастомоза применяют клей МК-2. Во всех случаях важным условием считается наложение анастомоза шириной не менее 3-4 см, так как в первые месяцы происходит его сужение. Кроме того, достаточно широкий анастомоз предотвращает застой желчи и развитие холангита [В.Н. Вечерко, 1995; СЛ. Дадвани и соавт, 1999; Rathke, 1995].

Рисунок 10. Способы холедоходуоденостомии:
а — Финстерера; б — Флеркена; в — Юраша
Трансдуоденальная сфинктеропластика. Внедрение метода эндоскопической папиллосфинктеротомии изменило тактику и технику операций на желчных путях и фатеровом сосочке. Однако этот ценный и привлекательный метод доступен лишь узкому кругу специалистов, сложен технически и не лишен опасности развития тяжелых осложнений. Из-за этого обстоятельства эндоскопическая папиллосфинктеротомия пока не может служить альтернативой традиционным методам оперативного лечения при холедохолитиазе и сужении терминального отдела холедоха.
Чрескожно-чреспеченочное дренирование желчных путей. В последние годы при МЖ в клинической практике стали применять метод чрескожно-чреспеченочного дренирования и декомпрессии желчных путей. При необходимости производят и эндопротезирование желчных путей. Эти операции используют как паллиативное средство. Чреспеченочное дренирование состоит из трех последовательно выполняемых этапов:
1) холангиоскопия;
2) холангиография;
3) наружное, наружно-внутреннее или внутреннее дренирование.
Папиллосфинктеротомия. Производится при рубцово-склеротическом сужении БДС для восстановления нормального оттока желчи. После мобилизации ДПК находят ее большой сосочек и рассекают его над головкой зонда на передней стенке. Длина разреза в среднем составляет 15-20 мм (рисунок 11).

Рисунок 11. Папиллосфинктеротомия и папиллосфинктеропластика:
а — холедохотомия, введение зонда в ОЖЛ; в — рассечена передняя стенка ДПК, над большим сосочком; в — рассечение верхней стенки дуоденального сосочка; г — сшивание слизистой оболочки ОЖП и ДПК
Не нарушая целостности отверстия главного панкреатического протока, производят папиллосфинктеропластику, тонкой атравматической иглой зашивают СО холедоха и ДПК по длине разреза. Дуоденотомическую рану зашивают двухэтажными швами, холедох дренируют. Проверяют целостность задней стенки ДПК и ретродуоденалъную часть холедоха. В последние годы применяют эндоскопическую папиллосфинктеротомию. Показаниями ее считают холедохолитиаз, сопровождающийся желтухой, чрезвычайно высокий риск оперативного вмешательства, вколоченные в фатеров сосочек камни, доброкачественный стеноз и рестеноз (после первичной операции) БДС, ХП, обусловленный сужением выходного отверстия панкреатического протока, резидуальные камни, сужение ХДА [В.С. Савельев и соавт., 1985; Э.И. Гальперин и соавт, 1988; АЛ. Шестаков и соавт, 1999;Ahaulli, 1981].
Циркулярный шов холедоха. Накладывается при случайном повреждении протока или после иссечения рубцово-суженного отдела. Анастомоз накладывается П-образньши и непрерывными швами, тщательно сопоставляя СО протока. Для предотвращения натянутости сшиваемых концов мобилизуют ДПК по Кохеру.
Через отверстие протока в его просвет вводят Т-образный или однопросветный дренаж, который служит каркасом для формирования области анастомоза. При повреждении или рубцовой непроходимости проксимального отдела печеночного протока производится восстановительная (реконструктивная) операция. Более часто применяется гепатикоеюноанастомоз, относительно редко гепатикодуоденоанастомоз.
Методы завершения операции. После завершения операции брюшную полость зашивают наглухо или дренируют. Первый метод считается допустимым при холецистэктомии по поводу XX, а также при наложении свища на невоспаленном ЖП. Для зашивания наглухо необходимым условием является полное отсутствие кровотечения и желчеистечения в брюшную полость. Во всех остальных случаях показано дренировать брюшную полость силиконовой диаметром 0,6-0,8 см трубкой. Дренажную трубку подводят к винсловому отверстию на небольшой глубине. Наружный конец выводят через дополнительный разрез в правую подреберную область.
Необходимость тампонирования брюшной полости возникает редко: при неостанавливающемся капиллярном кровотечении из ложа ЖП, истечении желчи и, наконец, после вскрытия парапузырных гнойников. Тампоны выводят наружу через нижний угол операционной раны.
Перейти к списку условных сокращений
Р.А. Григорян
Опубликовал Константин Моканов

