Объемное образование стенки желчного пузыря

Доброкачественные опухоли желчного пузыряК доброкачественным опухолям желчного пузыря, встречающимся редко, относятся папилломы, аденомы, аденомиомы, фиброаденомы, цистаденомы, миомы, миксомы и др. Среди них более часто встречаются папилломы. Они бывают множественными и образуют даже диффузный папнлломатоэ желчного пузыря. Доброкачественные опухоли желчного пузыря могут сочетаться с конкрементами. Клинически они ничем себя не проявляют либо наблюдаются симптомы, характерные для хронического холецистита. При холецистографии мелкие опухоли обычно не выявляются, а более крупные принимают за конкремент, поэтому в большинстве случаев их диагностируют уже во время операции или случайно обнаруживают при патологическом исследовании. Лечение состоит в удалении опухоли. Однако в большинстве случаев производят типичную холецистэктомию, учитывая, что во время операции исключить злокачественное перерождение опухоли не всегда возможно даже при срочном гистологическом исследовании се. При сочетании опухоли с конкрементами или хроническим холециститом удаление желчного пузыря тем более необходимо. Опухоли внепеченочных желчных протоков встречаются еще более редко. К доброкачественным опухолям желчных протоков относят: фибромы, аденомы, нейрофибромы, липомы, миксомы, папилломы, миомы и др. Вначале они не вызывают каких-либо клинических проявлений, но по мере роста, обычно медленного, приводят к сужению просвета протока вплоть до полной закупорки его. При этом возникают боли в правом подреберье, иногда по типу печеночной колики, и обтурационная желтуха, крайне напоминающие клиническую картину при холедохолитиазе. Диагностика доброкачественных опухолей трудна, даже во время oпeрации их приходится дифференцировать с конкрементами и злокачественным новообразованием. В последнем случае характер опухоли иногда удается выяснить только после срочного, а в отдельных случаях и дополнительного планового гистологического исследования. Лечение. Доброкачественные опухоли желчных протоков подлежат удалению в связи с опасностью развития обтурационной желтухи н их злокачественного перерождения. Эту операцию в отдельных случаях приходится сочетать с резекцией небольшого сегмента протока и последующим сшиванием его конец в конец или с наложением билиодигестивного анастомоза.
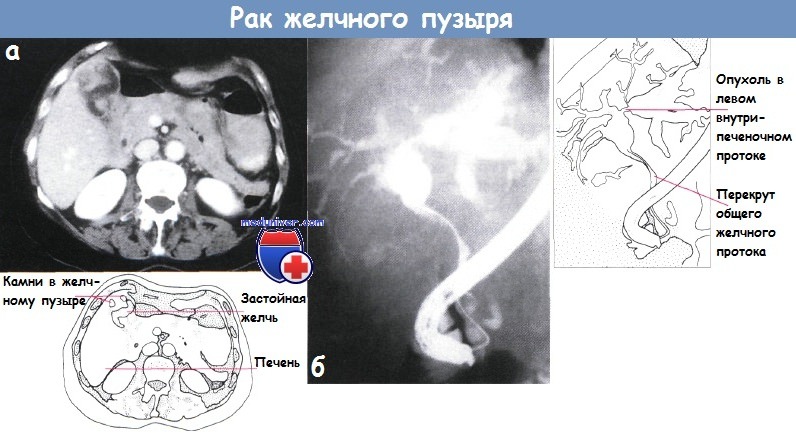
Рак желчного пузыряПервичный рак желчного пузыря составляет от 2 до 8% злокачественных опухолей человека и занимает пятое место среди опухолей желудочно-кишечного тракта. Обычно он поражает лиц в возрасте старше 50 лет. Женщины болеют раком желчного пузыря в 4—5 раз чаще, что объясняется нередким сочетанием его с желчнокаменной болезью, которая у мужчин встречается значительно реже. Однако нельзя говорить о прямой зависимости между этими двумя заболеваниями, так как процент ракового поражения при калькулезном холеинстите невысок, хотя при раке желчного пузыря, как правило, встречаются камни. Рак желчного пузыря локализуется более часто в области дна, реже — шейки желчного пузыря и поверхности, обращенной к печени. По характеру гистологического строения чаще встречаются аденокарцинома, затем скирр, слизистый, солидный, плоскоклеточный и низкодифференцированный рак. Опухоль имеет высокую степень злокачественности, рано метастазирует. обычно по лимфатическим путям. Прежде всего поражаются печень и лимфатические узлы ворот печени, что быстро приводит к развитию обтурацнонной желтухи или сдавлению воротной вены, сопровождающемуся асцитом, гепатомегалии. Рак желчного пузыря, особенно в начальной стадии заболевания, характеризуется бессимптомным течением. Если он развивается на фоне желчнокаменной болезни, то не сопровождается какими-либо патогномоничными признаками. Такие симптомы как интенсивные постоянные боли, пальпируемая бугристая опухоль в правом подреберье, желтуха, снижение массы тела, нарастающая слабость, анемия, позволяющие заподозрить рак желчного пузыря, в большинстве случаев служат проявлениями уже далеко зашедшего внеорганного поражения. Приступообразные боли, значительное повышение температуры тела, озноб, проливной пот для рака желчного пузыря нехарактерны, но могут иметь место при присоединении вторичной инфекции, развитии эмпиемы желчного пузыря, холангита, при сочетании с острым холециститом. В связи с этим В. X. Василенко и И. А. Кикодзе не без основания различают следующие клинические формы первичного рака желчного пузыря: желтушную, «опухолевую», диспепсическую, септическую и «немую». В ряде случаев в клинической картине рака желчного пузыря на первый план выступают симптомы вторичного поражения — прорастания, сдавления опухолью или ее метастазами расположенных рядом органов и тканей, что проявляется симптомами непроходимости желудочно-кишечного тракта, обтурацнонной желтухой, асцитом. Гипохромная анемия, небольшой лейкоцитоз, увеличенная СОЭ, билирубинемия, ахлоргидрия не являются характерными признаками первичного рака желчного пузыря и развиваются обычно в поздней стадии заболевания. Диагностика основывается на данных различных исследований. При дуоденальном зондировании пузырный рефлекс обычно отсутствует. В редких случаях получения порции В в ней имеется большое количество лейкоцитов и слизи, а в мазках, окрашенных по Романовскому — Гимзе, могут быть обнаружены раковые клетки. Рентгенологическое исследование желудочно-кишечного тракта позволяет выявить смешение или сдавление, а также деформацию близлежащих органов, что обычно не является конкретным указанием на поражение желчного пузыря раковой опухолью. При холецистографии в отдельных случаях может определяться дефект наполнения с неровными контурами или деформация тени желчного пузыря. При значительном поражении с вовлечением шейки и пузырного протока желчный пузырь не контрастируется, что, однако, наблюдается иногда и при калькулезном холецистите. Диагностические возможности выделительной холеграфии в большинстве случаев низкие, а при наличии желтухи отрицательные. Сканирование н ультразвуковая биолокация желчного пузыря ввиду отсутствия специфических признаков злокачественного процесса не могут считаться достоверными. Важное диагностическое значение имеет лапароскопия, при которой, помимо визуального исследования, возможно одновременное выполнение чреспеченочной или чреспузырной холангиографии, а также прицельной биопсии со срочным гистологическим исследованием. Кроме того, она позволяет обнаружить метастазы опухоли и избежать необоснованного хирургического вмешательства. Прорастание или метастазирование рака желчного пузыря в печень удастся выявить и с помощью гепатосканирования, ультразвуковой диагностики, а также целиакографии. Таким образом, эти исследования дают возможность определить oпeрабельность опухоли. Во время операции диагностика рака желчного пузыря обычно не представляет трудности, за исключением случаев распространенного экстравезикального поражепия, когда сложно установить первичную локализацию опухоли, а также при поражениях, не выявляемых макроскопически и совершенно неожиданно обнаруживаемых при плановом патоморфологнческом исследовании на фоне острого или хронического воспаления. В связи с этим не лишено оснований предложение производить срочное гистологическое исследование желчного пузыря после холецистэктомии у всех лиц пожилого и старческого возраста. Лечение только хирургическое. Радикальные операции удается выполнить лишь в ранней стадии заболевания, поэтому операбельность составляет около 30%. При локализации ракового процесса в области дна или шейки желчного пузыря вмешательство может быть ограничено холецистэктомией. При поражении стенки, прилежащей к печени, необходима и резекция последней. Если наблюдается прорастание опухоли в печень или солитарный метастаз, производят сегментарную резекцию ее либо гемигепатэктомию, при вовлечении в опухолевый процесс внепеченочных желчных протоков или окружающих органов — их резекцию. Однако целесообразность столь радикальных операций многими хирургами оспаривается. Паллиативные операции выполняют редко. При эмпиемах желчного пузыря производят холецистостомию, при обтурационной желтухе на почве метастаза в ворота печени — реканализацию желчных протоков или наружное транспеченочное дренирование. Прогноз в большинстве случаев плохой даже после радикальных операций. Помимо высокой непосредственной летальности (около 35%), пятилетняя выживаемость не превышает 1%. Несколько лучшие отдаленные результаты наблюдаются при случайном обнаружении рака во время холецистэктомии, производимой по поводу желчнокаменной болезни. Результаты хирургического лечения рака желчного пузыря улучшаются при выполнении операций в более ранние сроки. Это в значительной степени связано с разработкой более совершенных методов исследования рака. Важную роль с точки зрения профилактики и раннего лечения рака желчного пузыря играют своевременные оперативные вмешательства при хроническом калькулезиом холецистите, а также холецистэктомии при сне-мых» камнях, у так называемых носителей желчных камней. Саркомы желчного пузыря встречаются очень редко в виде миосарком, миксохондросарком, меланосарком, лимфосарком и ангиосарком. Гистологически они относятся к веретенообразно-клеточным и полиморфно-клеточным формам с гигантскими клетками. — Также рекомендуем «Рак желчных протоков. Диагностика и лечение рака желчных протоков» Оглавление темы «Болезни желчных путей и поджелудочной железы»: |
Классификация доброкачественных опухолей желчного пузыря.
1. Псевдоопухоли:
— гиперплазии;
— гетерогония слизистой оболочки желудка;
— гетеротопия поджелудочной железы.
2. Истинные опухоли:
— эпителиальные опухоли;
— гамартомы;
— тератомы.
Псевдоопухоли встречаются редко и. как правило, являются случайной находкой при УЗИ или во время операции, после которой и устанавливается тип опухолевидного образования.
Гиперплазия слизистой оболочки желчного пузыря в зависимости от распространенности может быть очаговой или диффузной. Выделяют 2 формы гиперплазии слизистой оболочки желчного пузыря — воспалительную и папиллярную. Встречается в 1-2% случаев на общее число холецистэктомий.
Гетеротопия слизистой оболочки желудка в желудочно-кишечном тракте встречается часто и наблюдается во всех отделах от языка до прямой кишки, однако в желчном пузыре — явление достаточно редкое.
Гетеротопия поджелудочной железы — расположение ткани поджелудочной железы за пределами ее границ без анатомической и сосудистой связи с поджелудочной железой. Достаточно широко распространена и наблюдается в желудке, двенадцатиперстной кишке, фатеровом сосочке, тощей и подвздошной кишке, дивертикуле Меккеля, других органах, в желчном пузыре — редко. По данным J.L. Weppner и соавт,, из 683 пациентов с гетерогонией поджелудочной железы в различные органы только в 1% она была в стенке желчного пузыря. При этом примерно в 50% очаги гетеротонированной ткани поджелудочной железы локализуются в области шейки желчного пузыря, что может приводить к нарушению опорожнения желчного пузыря, его растяжению и развитию воспаления. В этих случаях при ТУС визуализируют неподвижное гипоэхогенное образование в области шейки желчного пузыря, не дающее акустической тени. Однако до операции выявленное образование, как правило, не удается отличить от холестеринового полипа, аденомы или полиповидной формы рака желчного пузыря. При гистологическом исследовании находят все признаки ткани поджелудочной железы — ацинусы, панкреатический проток, клетки Лангерганса.
Истинные опухоли по сравнению с псевдоопухолями желчного пузыря встречаются чаще, среди них основное место занимают эпителиальные опухоли. При этом примерно половину всех доброкачественных опухолей желчного пузыря составляют аденомы. Поданным холецистэктомий они бывают в 5-37% случаев.
Аденома желчного пузыря при УЗИ определяется в виде мелкою, чаще одиночного неподвижного ухогенного образования округлой или овальной формы, вдающегося в просвет желчного пузыря (рис. 15.1). Co временем опухоль может увеличиваться в размерах, в ней образуются кисты, заполненные слизистым содержимым. В этих случаях их называют цистаденомами. При аденомах желчного пузыря (более 1 см), так же как и аденомах желудочно-кишечного тракта, прослеживается связь с последующим раком, поэтому их следует своевременно удалять.

Близкими по морфологической структуре к аденомам являются аденомиомы. характеризующиеся пролиферацией и дегенеративными изменениями не только в эпителиальной, но и в мышечной ткани с образованием дивертикулоподобных расширений (синусы Рокитанского—Ашоффа). При аденомиоматозе, кроме этого, наблюдается гиперплазия мышечных, соединительнотканных и нервных элементов.
Папилломы желчного пузыря возникают в результате гипертрофии ворсинок слизистой оболочки желчного пузыря. Папилломатозные разрастания обычно множественные и содержат эфиры холестерина. В препаратах желчного пузыря их находят после холецистэктомии в 80% случаев, а при холецистографии лишь в 0,3%. При ненарушенной функции желчного пузыря они представляют собой дефекты наполнения диаметром 5-10 мм на внутренней поверхности стенки.
Другие доброкачественные опухоли желчного пузыря пеэпителиального происхождения встречаются редко.
Нейрофиброма — часто встречается в ассоциации с нейрофиброматозом, в том числе с поражением поджелудочной железы и забрюшинного пространства. Изолированное поражение желчного пузыря встречается редко. В литературе описано только 7 случаев, причем один из них в сочетании с аденомиоматозом. Возможно, нейрофиброма желчного пузыря встречается чаще, чем описание отдельных случаев, однако бессимптомное течение и трудности диагностики не дают сведений об ее истинной распространенности. Обычно опухоль находят при холецистэктомиях, выполненных по поводу холецистолитиаза. По нашим данным, при гистологическом исследовании 255 желчных пузырей больных холестерозом желчного пузыря нейрофиброма была в одном случае (рис. 15.2). Нейрофиброма может локализоваться внутри стенки желчного пузыря (интрамурально) или выступать в его просвет. Размеры опухоли от 0,3 до 5,3 см, в среднем 1,3 см. При ТУС визуализируется в виде очагового образования в стенке желчного пузыря или полиповидною образования, выступающего в его просвет и не дающего акустической тени. При необходимости исследование дополняют доплерографией и ЭУС.

Гамартомы и тератомы в стенке желчного пузыря встречаются редко и. как правило, являются случайной находкой во время обследования или при холецистэктомии.
Гамартома — опухоль, содержащая нормальные тканевые элементы, но расположенные в беспорядке. Имеет врожденное происхождение и чаще ветречается у детей. Представляет собой плотное, узловатое образование, обычно не подвергающееся злокачественному перерождению.
Тератома — опухоль из ткани, не типичной для данного органа. В тератоме могут присутствовать волосы, мышечная, костная ткань. Тератомы классифицируют по нескольким разрядам риска, от доброкачественных до явно злокачественных.
Дифференциальный диагноз
Клинические проявления при доброкачественных опухолях желчного пузыря неспецифичны и не позволяют дифференцировать их от других хронических болезней желчного пузыря, а имеющиеся клинические симптомы обусловлены, как правило, присоединившимися холециститом, холецистолитиазом и вторичной дисфункцией желчных путей. В связи с этим главная роль в диагностике Доброкачественных опухолей желчного пузыря принадлежит инструментальным методам исследования, основным из которых является УЗИ. При этом доброкачественные опухоли желчного пузыря в большинстве случаев макроскопически определяются в виде полиповидных образований различной формы, размера и локализации.
Несмотря на то что ультразвуковая диагностика полиповидных или так называемых пристеночных образований желчного пузыря не представляет особых трудностей, дифференциальный диагноз между ними в ряде случаев — достаточно сложная задача, так как для всех типов «полипов» желчного пузыря в эхографической картине характерно наличие пристеночного несмещаемого образования без дистальной акустической тени.
Н.М. Никитина и соавт. обследовали с помощью УЗИ 102 пациента с так называемыми пристеночными образованиями желчного пузыря. При гистологическом исследовании операционного материала оказалось, что в 43,1 % случаев имели место ХЖП, в 21,6%— гиперпластические и фиброзные полипы, 11,8% — аденома, 7,9% — очаговая гиперплазия слизистой оболочки, 4,9% — AMМ, 2,9% — рак желчного пузыря, в 6% случаев — ложноположительная диагностика полиповидных образований.
По нашим данным, при изучении 84 желчных пузырей, удаленных но поводу полиповидных образований, чаще всего были холестериновые, реже — фиброзные и аденомиоматозные полипы, а злокачественных новообразований не было.
УЗИ позволяет не только визуализировать небольшие полиповидные образования в желчном пузыре, но и по ухографическим критериям (количество, размер, наличие или отсутствие дистальной тени, подвижность, форма, внутренняя структура образования и состояние стенки иод этим образованием) прогнозировать их течение. Иногда пристеночное образование может иметь весьма причудливую форму, не укладывающуюся в рамки какой-либо известной патологии, как, например, фиксированный к стенке сгусток замазкообразной желчи (рис. 15.3). Определенную помощь в этих ситуациях оказывают короткие (13 мес.) курсы урсотерапии, на фоне которой уменьшается или исчезает это образование.

При опухоли желчного пузыря в первую очередь необходимо исключить ее злокачественный характер.
В дифференциальной диагностике доброкачественных опухолей желчного пузыря важным диагностическим и прогностическим признаком считается размер пристеночного образования. Полиповидные образования менее 5 мм в диаметре доброкачественными являются в 78-94% случаев. Неопластические образования среди полипов размером до 5 мм в диаметре не превышают 5-6%, в то время как при диаметре более 5 мм они составляют 30-50%. а при диаметре более 10-15 мм большинство образований злокачественные.
По данным холецистэктомий размеры аденоматозных полипов в большинстве случаев не превышают 10 мм в диаметре, при этом средний размер их составляет 5-6 мм в диаметре. Лишь и отдельных случаях размеры аденом могут быть более 1 см, а их средний размер достигает 13 мм в диаметре.
Размеры гетеротопированных участков в виде полиповидных образований желчного пузыря (эта форма составляет примерно 20% случаев эктопированной слизистой оболочки желудка в желчный пузырь) варьируют от 3 до 15 мм.
В то же время средний размер карцином желчного пузыря обычно значительно больше и по данным холецистэктомий колеблется от 10 до 20 мм.
Результаты исследования операционного материала холецистэктомий показывают, что одиночные полипы в 50-88% случаев являются доброкачественными. Аденокарциномы в виде одиночных опухолей, по сообщениям отдельных авторов, составляют 87%.
Вероятность злокачественного поражения образований на ножке выше при размере опухоли более 10 мм в диаметре, а образований на широком основании — не зависит от размера. Наличие аденокарциномы в случаях одиночного образования па широком основании при размерах более 10 мм предполагают многие исследователи. Однако визуализировать ножку или широкое основание полипа при ТУС удается не всегда.
Такая высокоразрешающая методика, как эндоскопическая ультрасонография, позволила значительно повысить как чувствительность, так и специфичность диагностики опухолей желчного пузыря. Так, по данным многих исследований, чувствительность в визуализации полипов желчного пузыря при ТУС составляет 70-75%, при ЭУС — 89-97%. Причем чувствительность ЭУС в диагностике полиповидных образований при наличии камней в желчном пузыре составляет 71% и 89% при их отсутствии.
Холестериновые полипы на эхограммах представлены образованиями, в большинстве случаев не превышающими 10 мм в диаметре, как правило, имеют ножку и не дают акустической тени. Холестериновые полипы более 10 мм в диаметре при УЗИ чаще представлены образованиями на ножке, имеющими зернистый контур. Однако при увеличении размеров отмечается тенденция к снижению эхогенности всего или части полиповидного образования.
Эхографическая картина очагового аденомиоматоза представлена эхогенным полиповидным образованием на широком основании с включением множества микрокист и/или эффектом реверберации от них, подтверждающим наличие интрамурально расположенных синусов Рокитанского—Аитоффа. Этот эффект при ТУС наблюдается гораздо реже, чем при ЭУС. в 71 и 100% случаев соответственно.
Характерный признак аденокарцином — гомогенная гипо- или гиперэхогенная структура образования. В ряде случаев дифференциальному диагнозу помогает наличие мультилокулярных разрастаний, свидетельствующих в пользу папиллярных аденом. Однако четкие отличительные признаки в эхоструктуре полиповидных аденом и аденокарцином получить удается сравнительно редко. Учитывая склонность аденом к озлокачествлению, при отсутствии четких ультразвуковых дифференциально-диагностических критериев к ним должна применяться активная хирургическая тактика.
Особую значимость для дифференциальной диагностики заболеваний желчного пузыря приобретают исследования с применением доплеровских методик. Такие количественные параметры, как максимальная скорость кровотока (Vmax), резистивный индекс (RI) и пульсаторный индекс (PI) имеют значение в дифференциальной диагностике пристеночных образований желчного пузыря в той же степени, как и для идентификации образований в толще его стенки. При донлеровском исследовании полиповидных образований желчного пузыря кровоток регистрируется в ножке или теле неопластического образования (при размерах до 10 мм в диаметре) и, как правило, не определяется в холестериновых полипах (даже при их размерах 22 мм в диаметре), а также в случаях аномалий эпителия желчного пузыря.
Однако не всегда даже применение таких методик, как доплеровское ультразвуковое исследование, КТ, динамическая MPT, магнитно-резонансная холангиопанкреатикография, позволяет с полной уверенностью дифференцировать полиповидные образования желчного пузыря. Для уточнения характера патологических изменений в стенке желчного пузыря в последние годы получает распространение чрескожная тонкоигольная биопсия стенки желчного пузыря.
Лечение
Единого мнения о тактике ведения больных с доброкачественными образованиями желчного пузыря не существует. Это обусловлено тем, что в большинстве случаев до операции трудно установить истинную структуру образовании. В связи с этим, поставив диагноз «полип» желчного пузыря, врач должен решить принципиальный вопрос: а что дальше? Нужно ли все так называемые полипы удалять, и насколько велик риск их малигнизации, если оставить больного иод динамическим наблюдением? Исследования, проведенные в последние годы, позволили прояснить ряд вопросов и определить тактику ведения больных с полипами желчного пузыря.
Так, Т. Kim и соавт. проанализировали данные гистологического исследования 197 желчных пузырей, удаленных по поводу «полипов» (103 женщины, 94 мужчины, средний возраст 47.3 лет): холестериновые полипы — 64,4%, тубулярные аденомы 9,3%, гиперпластические полипы, в том число в сочетании с воспалением — 4,6%, аденокарциномы — 3,1%, аденомиоматоз — 2,1% и аденоматозная гиперплазия — 1,5%. Средний диаметр малигнизированных полипов составил 13,7 ± 7,1 мм, в то время как средний диаметр доброкачественных полипов — 9,3 ± 5,0 мм (р < 0,01). 88% пациентов с доброкачественными полипами были моложе 50 лет. тогда как 31% больных с малигнизированными полипами были старше 50 лет (р < 0,01).
Внедрение в клиническую практику ультразвукового метода исследования дало возможность осуществлять качественное динамическое наблюдение за больными с так называемыми пристеночными образованиями желчного пузыря.
Н.М. Никитина и соавт. в сроки от 1 года до 17 лет осуществляли динамическое наблюдение с помощью УЗИ за 170 пациентами с «полиповидными» образованиями желчного пузыря, из них 15 человек наблюдались более 5 лет. В 77% случаев эхографическая картина оставалась без изменений, в 10% отмечался рост полипов, в 11% увеличилось их количество. У 6% больных за период от 1 до 10 лег сформировались конкременты желчного пузыря. На этом основании авторы делают заключение, что у большинства пациентов «полиповидные.» образования желчного пузыря не имеют тенденцию к росту или она незначительна. В связи с этим холецистэктомия по поводу «полипов» желчного пузыря должна осуществляться по более жестким показаниям.
Собственные данные, основанные на гистологическом анализе материала 345 холецистэктомий, позволили установить различную морфологическую структуру полипов желчного пузыря, однако ни в одном случае не было признаков их малигнизации.
Однако другие авторы, также располагающие опытом наблюдения за больными с аденомами и аденомиоматозом желчного пузыря, придерживаются другой тактики. Это в первую очередь связано с возможностью малигнизации аденом, в связи с чем, по мнению авторов, эти пациенты должны подлежать профилактическому оперативному лечению. При отсутствии признаков малигнизации операция ограничивается типичной холецистэктомией.
Таким образом, анализ литературных данных позволяет выделить следующие факторы, предрасполагающие к малигнизации полипов желчного пузыря:
• диаметр более 10 мм;
• одиночные полипы;
• возраст более 50-60 лет;
• холенистолитиаз;
• аденоматозные полипы;
• полипы с широким основанием;
• полипы в сочетании с утолщением стенки желчного пузыря.
Сформировалось мнение, что доброкачественные опухоли желчного пузыря менее 1 см и без тенденции к росту не требуют лечения. Такие больные должны находиться под динамическим наблюдением с проведением УЗИ. исследованием периферической крови, определением активности ЩФ. ГГТП и раковоэмбрионального антигена не менее одного раза в 6 мес. При отсутствии отрицательной динамики поданным лабораторно-инструментального исследования контрольные осмотры можно проводить 1 раз в год.
Опухоли более 1 см, а также при меньших размерах, но имеющие отрицательную динамику при УЗИ, особенно у лиц старше 50 лет, должны подвергаться оперативному лечению. Операцией выбора у этих больных может быть лапароскопическая холецистэктомия.
В случаях затруднения идентификации характера опухолевого процесса и исключения злокачественного поражения следует склоняться в пользу холецистэктомии. Это обусловлено двумя основными причинами. Во-первых, до операции без морфологического исследования нельзя быть полностью уверенным в доброкачественном характере опухолевого процесса. Во-вторых, часть доброкачественных образований желчного пузыря может малигнизироваться. Если при экстренном исследовании операционного материала выявляются признаки злокачественного роста, то дальнейшая тактика хирургического лечения определяется стадией процесса.
Таким образом, обобщая данные исследований, можно дать следующую клиническую характеристику полипов желчного пузыря и рекомендовать тактику ведения больных (табл. 15.1).