Лапароскопия желчного пузыря семашко
Лапароскопическая холецистэктомия или лапароскопическое удаление желчного пузыря — метод хирургического лечения, при котором при помощи лапароскопической техники и эндоскопических инструментов удаляется патологически измененный желчный пузырь.
Лапароскопическое удаление желчного пузыря сочетает в себе радикальность с малой травматичностью, позволяет производить операции с использованием минимальных разрезов на коже пациента. Это позволяет почти полностью сохранить целостность мягких тканей брюшной стенки, в том числе апоневроза и мышц.
Удаления желчного пузыря методом лапароскопии практически исключает опасность формирования послеоперационных вентральных грыж, благодаря чему существенно улучшается трудовой прогноз. При выполнении лапароскопического удаления желчного пузыря по сравнению с традиционной холецистэктомией значительно сокращаются сроки восстановления трудоспособности пациентов, что оказывает значительный экономический эффект.
Лапароскопическое удаление желчного пузыря обладает отчетливыми техническими преимуществами, по сравнению с традиционной холецистэктомией:
- возможность выполнения симультанных (сочетанных) операций без дополнительного разреза передней брюшной стенки,
- выявление сопутствующей патологии органов брюшной полости при лапароскопии,
- улучшение визуализации зоны оперативного вмешательства, особенно при глубоком расположении желчного пузыря у тучных больных и гиперстеников.
Учитывая, что желчнокаменная болезнь чаще наблюдается у женщин, причем нередко в молодом возрасте (30–40 лет), немаловажное значение имеет косметический результат вмешательства — небольшие кожные разрезы (5–10 мм) заживают с образованием малозаметных рубцов.
Показанием к лапароскопическому удалению желчного пузыря являются:
- хронический калькулезный холецистит;
- полипы и холестероз желчного пузыря;
- острый холецистит (в первые 2–3 сут. от начала заболевания);
- хронический бескаменный холецистит;
- бессимптомный холецистолитиаз (крупные и мелкие конкременты).
Удаление желчного пузыря методом лапароскопии в нашей больнице
Операция — лапароскопическая холецистэктомия в нашем лечебном учреждении выполняется с использованием новейших технических методик, сводящих к минимуму риск интраоперационных и послеоперационных осложнений. К ним относятся:
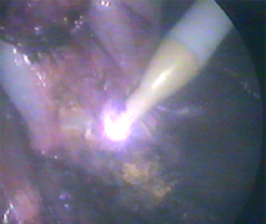
- применение аргонусиленной коагуляции для остановки кровотечения из ложа удаленного желчного пузыря

Рисунок 1. Гемостаз ложа удаленного желчного пузыря.
- применение ультразвукового диссектора для дифференцировки анатомических элементов области операции
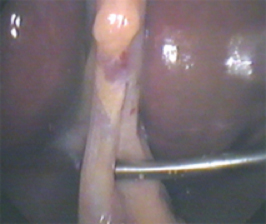
Рисунок 2. Выделение пузырного протока.
- применение ультразвуковых ножниц для выделения анатомических структур, исключающее их пересечение
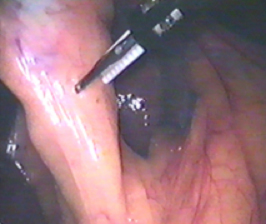
Рисунок 3. Препаровка шейки желчного пузыря с использованием УЗ-ножниц
Основным результатом применения данных технических приемов является значительное сокращение времени оперативного вмешательства, в основном за счет быстроты и эффективности дифференцировки анатомически структур, минимальной кровопотери, и соответственно, сокращения времени на адекватный гемостаз, особенно в отношении ложа желчного пузыря.
| Продолжительность операции «лапароскопическое удаление желчного пузыря»: | в среднем 25 минут (в зависимости от анатомических особенностей от 15 минут до 60 минут). |
| Период реабилитации в стационаре после лапароскопического удаления желчного пузыря: | 7 суток. |
| Срок нетрудоспособности после лапароскопического удаления желчного пузыря: | 4 недели со дня операции |
Цены на лапароскопическое удаление желчного пузыря:
| Операция | Цена |
| Лапароскопическое удаление желчного пузыря при о. холецистите | 25 750.00р. |
| Лапароскопическое удаление желчного пузыря при хр. холецистите | 24 650.00р. |
| Лапароскопическое удаление желчного пузыря при о. холецистите с интраоперационной холангиографией | 29 050.00р. |
| Лапароскопическое удаление желчного пузыря при хр. холецистите с интраоперационной холангиографией | 27 950.00р. |
Благодаря внедрению современных технологий xирургическое отделение Дорожной клинической больницы им. Н. А. Семашко предлагает своим пациентам лапароскопическое удаление желчного пузыря, лечение паховых и послеоперационных грыж методом безнатяжной пластики по Трабукко. С помощью этих методик удалось сократить сроки госпитализации и реабилитации пациентов и снизить частоту послеоперационных осложнений.
- Какие современные методики лечения грыж вы можете предложить пациентам?
- Грыжа — излечимая доброкачественная патология. Результаты ее лечения должны быть на высоком уровне. В конце XX века разработана методика пластики без натяжения тканей — для этого используется специальный синтетический протез. Частота рецидивов при этой пластике грыж составляет менее 1%. Для сравнения: при обычном методе количество рецидивов может достигать 15%. Мы используем одно из самых современных достижений герниологии (раздел медицины, занимающийся лечением грыж) — пластику брюшной стенки по Трабукко, разработанную итальянской фирмой «Herniamesh». Эта методика использует уникальный жесткий сетчатый полипропиленовый протез.
- В чем его уникальность?
- Этот протез плотный, упругий, обладает «памятью формы», быстро фиксируется между тканей, теряет способность к скручиванию и сморщиванию и не смещается в тканях без фиксации, благодаря жесткости и стабильности плоского расположения протеза отсутствует «мертвое пространство» между сеткой и тканями.
- Каковы преимущества бесшовной герниолластики по Трабукко?
- Во-первых, это сокращает сроки госпитализации и реабилитации пациентов — через 3-4 часа после операции пациент может вставать и самостоятельно ходить, трудоспособность восстанавливается в 1,5-2 раза быстрее, чем после традиционных операций.
Во-вторых, низкая частота осложнений за счет свойств жестких протезов, снижающих травматичность тканей. С 2004 года нами выполнено 360 операций по данной методике — паховые, пупочные и гигантские послеоперационные грыжи. Рецидивов не отмечено.
- Какие современные методы лечения предлагает Дорожная клиническая больница им. Н. А. Семашко?
- С 1993 года в нашем отделении применяется современный метод удаления желчного пузыря — лапароскопическая холецистэктомия. Для проведения этой операции используются небольшие отдельные разрезы длиной 1-2 см. С 1993 года прооперировано по данной методике свыше 5000 пациентов. Уникальность этого метода в его малой травматичности: отсутствуют большие разрезы кожи, не пересекается мышца передней брюшной стенки. Через 3-4 часа после операции больной может самостоятельно себя обслуживать. Выписка из стационара через 4-6 дней, тогда как после обычной операции — через 9-15 дней. Восстановительный период длится 10-14 дней, после обычной — 30-40 дней. Пребывание на больничном — до 15 дней. Вероятность послеоперационных осложнений — 0,6-1%, после обычных — 6-9%. Пациенты поступают в отделение, в этот же день обследуются и на следующий — оперируются.
В хирургическом отделении Дорожной клинической больницы им. Н. А. Семашко работает высококвалифицированный персонал. Хирурги — врачи высшей категории, со стажем работы свыше 20 лет. Многие из них совмещают работу с преподаванием на кафедре общей хирургии МГМСУ. В хирургическом отделении вы встретите заботливых и внимательных медсестер. Доброта и отзывчивость персонала помогает быстрее справиться с болезнью.
Холециститом называют воспаление желчного пузыря
Причины
Основной причиной холецистита является проникновение инфекции в желчный пузырь. Инфекция может попадать с током крови или лимфы, а так же восходящим путем из кишечника. Способствующими факторами являются дискинезии желчных путей, врожденные аномалии желчного пузыря, желчекаменная болезнь, злоупотребление жирной, острой пищей, алкоголем, гиподинамия, ожирение.
 Классификация
Классификация
- По течению:
- Острый
- Хронический
- По наличию конкрементов:
- Бескаменный
- Калькулезный
- Клинико-морфологические формы:
- Катаральный
- Флегмонозный
- Гангренозный
Клиника
Симптомами холецистита являются боли в правом подреберье, тошнота, рвота, вздутие живота, повышение температуры, озноб. Может развиться желтушность кожных покровов.
Диагностика
Диагноз холецистита устанавливается на основе клинических данных, результатов лабораторного исследования, эндоскопического (ЭГДС) и рентгенологического исследования, данных УЗИ, компьютерной томографии.
Осложнения
К осложнениям холецистита относят околопузырный инфильтрат, перитонит, механическую желтуху, холангит и др.
Лечение
- Консервативное лечение холецистита включает антибактериальную терапию (антибиотики) и средства, улучшающие отхождение желчи (спазмолитики, желчегонные препараты).
При желчекаменной болезни были предприняты попытки терапевтического решения проблемы — поиска методов химического растворения желчных камней. Однако, имеющиеся в настоящее время препараты не универсальны, их литолитический эффект ограничен, как правило, холестериновыми конкрементами, при их пероральном приеме необходим длительный курс лечения, который плохо переносится рядом больных из-за побочного токсического действия. Литолитическая терапия имеет еще один существенный недостаток — даже полная ликвидация камней в желчном пузыре не означает излечения больного от желчнокаменной болезни, так как сохраняются патологические изменения желчного пузыря наряду с теми факторами, которые уже ранее привели к образованию конкрементов.
Большие надежды возлагались на экстракорпоральное ультразвуковое разрушение конкрементов в желчном пузыре. Многочисленные клинические наблюдения показали, что с помощью направленной ультразвуковой волны можно добиться разрушения желчных камней на мелкие фрагменты, способные удаляться через пузырный проток в общий желчный проток, а затем оттуда в двенадцатиперстную кишку. При использовании усовершенствованных литотриптеров процедура является в достаточной степени безболезненной, и при единичных камнях в желчном пузыре терапевтический успех достигается в течение нескольких сеансов. Метод экстракорпоральной литотрипсии начал довольно широко применяться в развитых странах, однако клинические наблюдения выявили и ряд негативных последствий этого метода: достаточно крупные фрагменты, мигрируя из пузыря, могут обусловить возникновение обтурационного холецистита, механической желтухи или панкреатита, требующих выполнения срочной полостной или эндоскопической операции.
- При остром флегмонозном, гангренозном холецистите, а также при хроническом калькулезном холецистите показано хирургическое лечение.
Эндовидеохирургические технологии за последние годы позволили широко внедрить в клиническую практику лапароскопическую холецистэктомию. Эта операция признана «Золотым стандартом» во всем мире. Лапароскопическая холецистэктомия сочетает в себе радикальность (удаляется патологически измененный желчный пузырь с конкрементами) с малой травматичностью (почти полностью сохраняется целостность мягких тканей брюшной стенки, прежде всего апоневроза и мышц, что практически исключает опасность формирования послеоперационных вентральных грыж), благодаря чему значительно сокращаются сроки восстановления трудоспособности пациентов, со значительным экономическим эффектом. Основным результатом применения данной технической методики является значительное сокращение времени оперативного вмешательства, в основном за счет быстроты и эффективности дифференцировки анатомически структур, минимальной кровопотери, и соответственно сокращения времени на адекватный гемостаз, особенно в отношении ложа желчного пузыря. Сроки восстановительного периода после перенесенной операции занимают минимальный период времени.
- О процедуре
- Показания и противопоказания к проведению лапароскопии
- Подготовка к операции
- Проведение лапароскопической холецистэктомии
- Пребывание в стационаре
- Реабилитационный период
- Соблюдение диеты после удаления желчного пузыря
- Возможные осложнения
- Стоимость процедуры
Лапароскопическая холецистэктомия – это оперативное вмешательство, при котором удаляют желчный пузырь с помощью специального оборудования под контролем лапароскопа. Основное отличие от классической операции – в малой травматичности. Все манипуляции проводят через проколы в брюшной стенке, необходимости в больших разрезах нет. Период восстановления занимает до 6 дней. Спустя одну-две недели пациент возвращается к обычному образу жизни.
О процедуре
В ходе процедуры применяют лапароскоп. Это специальный прибор в виде зонда с оптикой, с помощью которого изображение операционного поля транслируется на видеомонитор. Для проведения холецистэктомии делают 3 – 4 небольших разреза на брюшной стенке. Через них вводят лапароскоп с камерой и манипуляторы для выполнения действий в брюшной полости.
Для создания пространства для манипуляций в брюшную полость вводят углекислый газ. После удаления желчного пузыря его убирают через один из портов, но небольшое количество (20-30 мл) может оставаться в брюшной полости, и первые несколько дней проявляться ноющими болями в плечевой области (за счет раздражения диафрагмального нерва).
Осложнения после холецистэктомии, проведенной с помощью лапароскопической технологии, минимальны. Преимущества операции:
- малоинвазивность (минимальная травматизация)
- минимальный болевой синдром;
- низкая вероятность развития послеоперационных осложнений;
- короткий послеоперационный период и период реабилитации;
- скорое возвращение трудоспособности.
Статистически, примерно в 5% всех случаев выполнить холецистэктомию лапароскопически становится нецелесообразно по следующим причинам:
- сильно выраженный воспалительный процесс с развитием инфильтрата вокруг желчного пузыря;
- анатомические аномалии
- наличие спаечного процесса после ранее проведенных операций.
В таких ситуациях показано проведение традиционной, или открытой холецистэктомии. Следует отметить, что с накоплением опыта частота перехода на открытую операцию становится значительно ниже. В нашей клинике подобных случаев за последние несколько лет не было вовсе.
Показания и противопоказания к проведению лапароскопии
Сегодня лапароскопическая холецистэктомия является «золотым стандартом» и показана при:
- любой форме симптоматической желчнокаменной болезни
- полипах желчного пузыря
- ЖКБ, осложненной холедохолитиазом
Противопоказания к проведению лапароскопии такие же, как и к другим видам операций:
- терминальное состояние;
- декомпенсация функций сердечно-сосудистой системы, легких.
Где лучше делать в Москве лапароскопическую холецистэктомию, пациент выбирает сам. Лучше отдать предпочтение клинике с хорошими рекомендациями и отзывами, высококвалифицированными хирургами, современным оборудованием. От этих же факторов зависит средняя стоимость лапароскопической холецистэктомии как услуги.
Подготовка к операции
Способы подготовки к оперативному вмешательству схожи и не зависят от того, где делают в Москве лапароскопическую холецистэктомию.
Перед процедурой пациент проходит полное обследование в медицинском центре. Назначают лабораторные и аппаратные диагностические мероприятия – анализы крови и мочи, УЗИ, при необходимости — МРТ. Их цель – определить состояние здоровья больного и выявить сопутствующие патологии, требующие коррекции перед операцией. При выявлении патологий, препятствующих проведению операции, будет назначено лечение для компенсации заболеваний.
При отсутствии противопоказаний назначают холецистэктомию. Подготовка к процедуре:
- Соблюдение специальной диеты за сутки до операции. Можно есть только легкую пищу, не перегружающую пищеварительный тракт.
- Ужин накануне разрешен не позже 19 часов.
В день хирургического вмешательства нельзя есть и пить. Если пациент регулярно принимает какие-либо лекарства, их прием нужно согласовать с хирургом и анестезиологом. В большинстве случаев, терапию не прерывают.
Проведение лапароскопической холецистэктомии
Операция лапароскопическая холецистэктомия проводится под наркозом. Ее длительность – от 40 минут до 3 часов, что зависит от диагноза, формы и тяжести заболевания, индивидуальных особенностей пациента.
Этапы операции:
- Пункция брюшной полости специальной атравматичной иглой, через которую вводят углекислый газ. Для этого применяют специальный аппарат – инсуфлятор. Происходит постоянная подача газа, также поддерживается его постоянное давление в брюшной полости.
- Далее делают небольшие проколы в брюшной стенки, через которые вводят лапаропорты. Это специальные приспособления для введения хирургических инструментов в брюшную полость и предотвращающие выход углекислого газа наружу.
- В прокол в области пупка вводят лапароскоп. Это прибор в виде трубки с оптикой на конце, который передает изображение внутренних органов на монитор. Аппарат увеличивает изображение в несколько раз, что делает визуализацию анатомических структур и тканей максимально отчетливой. Манипуляции, совершаемые внутри брюшной полости, могут видеть все медицинские работники, которые присутствуют в операционном зале.
- Через другие лапаропорты вводят зажимы для удержания желчного пузыря и другие инструменты для выделения структур и выполнения других этапов операции
- Наиболее ответственный этап операции, от прецизионности выполнения которого во многом зависит успех операции – выделение и пересечение пузырного протока и артерии, питающей желчный пузырь. Мы используем принцип critical safety view перед пересечением этих структур, что минимизирует риск повреждения магистральных желчных протоков и кровотечения.
- При помощи метода электрокоагуляции хирург отделяет желчный пузырь от печени
- Далее через один из проколов в брюшной стенке желчный пузырь извлекают наружу в специальном контейнере.
- Из проколов извлекают хирургические инструменты, троакары (обязательно под контролем зрения, чтобы не допустить кровотечения из троакарных ран. На разрезы накладывают швы. Мы используем внутрикожные швы рассасывающимся материалом, что дает максимальный косметический эффект.
Иногда для предупреждения и ранней диагностики осложнений выполняют дренирование брюшной полости – устанавливают силиконовую трубку через один из проколов. Мы не сторонники такого подхода и к дренированию прибегаем лишь в крайне сложных случаях, контролируя послеоперационное состояние с помощью УЗИ.
Пребывание в стационаре
После завершения операции пациент переводится в отделение хирургии, где он находится под наблюдением лечащего и дежурного врача.
Через 2-3 часа пациент может вставать под присмотром медицинской сестры.
До проведения операции прием пищи запрещен. После – через 2 часа можно пить воду без газа, а вечером – легкий ужин.
В первый же день после операции пациент может ходить по отделению. После ультразвукового исследования и получения результатов контрольных анализов крови, отсутствия болевого синдрома, пациент может быть выписан домой. Пожилым больным рекомендовано наблюдение в стационаре до 2 – 3 дней.
При выписке на руки дают листок нетрудоспособности, результаты анализов и подробные рекомендации по дальнейшему ведению послеоперационного периода. При необходимости продлить больничный лист следует обратиться в клинику по месту жительства. Оперирующий хирург при необходимости доступен по мобильной связи в режиме 24/7.
Реабилитационный период
После операции по удалению желчного пузыря рекомендуется соблюдение специальной диеты. Она снизит нагрузку на органы пищеварения и поможет организму адаптироваться.
На протяжении 2 – 3 месяцев после холецистэктомии возможны нарушения стула.
В течение месяца после операции запрещены:
- Интенсивные физические нагрузки и занятия спортом;
- посещение бани, бассейна
- поднятие тяжестей
Соблюдение диеты после удаления желчного пузыря
Удаление желчного пузыря несколько меняет процесс пищеварения. Поступление неконцентрированной желчи в 12-перстную кишку теперь происходит постоянно. Организму нужно помочь подстроиться под новые условия функционирования, поэтому в первое время после холецистэктомии рекомендована щадящая диета.
В первые несколько недель после хирургического вмешательства показано соблюдение диеты №5. Питание должно быть дробным, до 6 раз в день небольшими порциями.
Исключают:
- жареные, жирные, соленые, маринованные, консервированные, кислые блюда и продукты;
- мучные и кондитерские изделия;
- грибы;
- сырые овощи;
- чай, кофе, шоколад;
- квас, пиво, газированные, спиртные напитки.
В ежедневный рацион можно включать:
- диетическое нежирное мясо – птица, кролик;
- нежирные сорта рыбы в отварном виде;
- постные супы;
- жидкие каши;
- нежирные молочные продукты;
- кисели и компоты из фруктов и ягод.
Важно пить достаточное количество воды в день. Позже постепенно вводят другие продукты после консультации врача.
В зависимости от состояния больного диета может быть временной, а может потребоваться ее соблюдение в течение всей жизни.
Возможные осложнения
Несмотря на то, что лапароскопическая холецистэктомия имеет ряд преимуществ, риск и осложнений все равно присутствует.
В большинстве случаев операции проходят успешно, но иногда могут возникать:
- повреждение желчных протоков;
- развитие внутренних кровотечений;
- аллергические реакции на применяемые медикаменты;
- воспаление и нагноение мест, где были сделаны проколы.
В большинстве случаев после операции организм проявляется хорошие компенсаторные способности, а процесс усваивания и переваривания пищи перестраивается и подстраивается под новые условия. В норме состояние здоровья восстанавливается в период от 6 месяцев до 2 лет, пациент возвращается к дооперационному образу жизни.
Стоимость процедуры
Сколько стоит холецистэктомия, зависит от ряда факторов. Это – диагноз, общее состояние здоровья пациента, применяемые препараты в ходе проведения операции.
Средняя цена лапароскопической холецистэктомии в клиниках Москвы варьируется от 40 000до 200 000 руб.

