Камни желчный пузырь с холециститом
Холелитиаз характеризуется образованием камней и конкрементов в желчном пузыре и холедохе. Процесс протекает без ярких симптомов в течение нескольких лет. Перемещение камня в проток может вызвать застой желчи и колики длительностью в несколько часов. Частые печеночные колики приводят к воспалению в жёлчном пузыре, острому холециститу. Образованные камни в холедохе развивают холангит. В случае нахождения в протоке нескольких камней ставится диагноз холедохолитиаз.
Международная классификация болезней МКБ-10 в категории К80.40..47 обозначает несколько видов острого или хронического холецистита с обструкцией или без нее. Также в К80.40 и К80.41 определятся камни желчного пузыря с другим холециститом, проходящие как в острой, так и в хронической форме.
Какой бывает холецистит?
Все существующие виды холецистита проходят со спайками, локализованными или распространенными, что отделяет инфекцию в правом подреберье от других систем.
Морфологические признаки
По морфологическим признакам холецистит может быть катаральным острым, гангренозным или флегмонозным.
Катаральный
Желчный пузырь сильно увеличен по своим размерам из-за утолщения стенок. Ткани сильно отекают, слизистая набухает и становится мутной вследствие проникновения лейкоцитов и отшелушивания эпителия. Воспалительный процесс переходит на подслизистые ткани.
Флегмонозный
Стенки органа сильно утолщаются из-за пропитки воспалительным веществом. Чувствительность органа увеличена в несколько раз, на поверхности наложен фибрин. Орган сильно превышает допустимые размеры, внутри находится гной. При окклюзии холедоха или при отеках его стенок возможна эмпиема желчного пузыря в острой форме.
Гангренозный
При тромбозе желчепузырной артерии стенки органа отмирают. Некроз может быть частичным или тотальным, причем на 3 или 4 день после начала патологии. Происходит перфорация поверхностей и желчь вытекает в полость брюшины, что в итоге приводит к перитониту. Повреждение целостности обычно происходит в шейке желчного пузыря, где чаще обычного скапливаются образовавшиеся конкременты.
В чем разница между острым и хроническим холециститом?
Впервые появившаяся патология считается острой при развитии заболевания в течение пары часов (или нескольких дней, если обструкция неполная) сроком до трех месяцев. Хроническая форма развивается постепенно в течение полугода, с характерными обострениями и периодами ремиссии. При такой форме патология отличается дисфункцией желчного пузыря и сильным фиброзом тканей.
Холецистит
Состав конкрементов
Важно знать! У 78% людей имеющих заболевания желчного пузыря страдают от проблем с печенью! Врачи настоятельно рекомендуют пациентам с заболеваниями желчного пузыря проходить чистку печени хотя бы раз в полгода… Читать далее…
По характеру камней холецистит может быть с желтыми, коричневыми или черными конкрементами, образованными различными веществами.
Желтые
Желтый цвет указывает на холестириновую природу конкремента. По составу камни на 70-100% состоят из смеси моногидрата холестерина с карбонатом кальция, белков и билирубина. Таких камней выявляется большинство, вплоть до 80% всех случаев обнаружения. У детей эти образования встречаются всего в 20% случаев.
Черные
Черный цвет конкремента обозначает билирубиновый состав, что часто встречается при циррозе печени или продолжительном гемолизе. По консистенции они мягкие, но если подсоединяются соли кальция, то образование заметно на рентгене с контрастом. У детей эти камни встречаются в половине всех случаев.
Коричневые
Коричневый цвет камней возникает при заражении желчи патогенными бактериями и паразитами. В составе выделяют соли жирной кислоты и кальциевый билирубинат. Обнаружить их в желчном пузыре удается очень редко, чаще в холедохе, где они провоцируют холангит. У детей встречаются в 3% заболеваний.
Причины появления камней в желчном пузыре при холецистите
Причин появления очень много, но невыясненным остается вопрос о пассаже желчной кислоты и процессах, возникающих в организме при его сбое. Специалисты выделяют три причины камнеобразования:
- повышенная концентрация холестерина в составе желчи;
- кристаллизация в желчи моногидратов холестерина и рост числа таких образований;
- снижение функции желчного пузыря в части сокращений.
Механизм образования конкрементов
Образование конкрементов может протекать без симптомов долгие годы. Но перемещение камня по протоку часто закрывает просвет канала при сокращении желчного пузыря. Появляется желчная колика с сильной болью, после чего происходит обструкция холедоха.
Непроходимость желчевыводящих путей в течение нескольких часов вызывает острый холецистит, а застой в канале желчи развивается холангит. Если обтурация камня произошла в Фатеровой ампуле, то начинается острый панкреатит.
В случае появления желчекаменной болезни начинается дисфункция желчного пузыря и развивающийся фиброз, что в итоге обостряет хронический холецистит. Это заболевание считается предраковым состоянием желчного пузыря.
С какими симптомами протекает желчекаменная болезнь с холециститом?
Клинически у желчекаменной болезни есть два пути развития, с обструкцией или без нее, в хронической или острой стадии. При проявлении симптомов в течение полутора часов все признаки указывают на обструкцию и холецистит. Интенсивная боль возникает справа под ребрами, особенно после употребления жирных продуктов. При этом есть рвота и сильные боли, сильное потоотделение, которые не снять дефекацией или сменой положения.
Часто пациенты отмечают диспепсию и диарею, метеоризм и невозможность принятие продуктов, имеющих в составе много жира. При осмотре врачом выявляется сухость в ротовой полости, несинхронность мышц живота при вдохе (права сторона отстает от левой), а также сильно напряжены мышцы брюшины.
Клиническая медицина отмечает ряд специфических симптомов у пациентов с желчекаменной болезнью и с острым холециститом: Ортнера-Грекова, Мерфи, Георгиевского-Мюсси, Пекарского, Георгиевского, Яновера, Боаса, Боткина (холецистокардиальный симптом). Также в 25-50% случаев появляется механическая желтуха, кардиалгия, обострение аллергии.
Основные методы диагностики
Для выявления холецистита при желчекаменной болезни используются различные методы обследования организма пациента. Рассмотрим основные, самые информативные.
УЗИ
Обследование на ультразвуковом оборудовании позволяет получить трехмерное изображение органа. Эффективность подтверждена для камней более 2 мм, но при микролитах и хлопьях выявление происходит с меньшей вероятностью.
Особенности УЗИ при остром холецистите:
- обследование стенок толщиной более 5 мм;
- симптом Мерфи;
- камень с размером более 5см;
- присутствие перихолецистической жидкости.
При наличии камней в желчных протоках обнаружение составляет всего 15-20%.
Эндоскопическое УЗИ
Метод эндоскопического исследования ультразвуком отличается своей инвазивностью и стоит довольно дорого. Подобное обследование может быть интраоперационным лапароскопическим или внутрипротоковым, но чувствительность метода составляет около 90-100%.
Обзорная рентгенография
Рентгенография обзорного типа выполняется горизонтально и вертикально, что полезно для диагностики холецистита при желчекаменной болезни. Камни черного цвета содержать достаточно кальция, чтобы отображаться на рентгене. Воздух в протоках указывает на наличие свищей, а если при этом стенки кальцифицированы, то это симптом хронической формы патологии. Выполняется обзорная рентгенография при подозрении на желчекаменную болезнь, при сомнительных острых болях в животе.
Рентген мочевого пузыря. Камни в мочевом пузыре.
Непрямая холецистохолангиография
Этот способ обследования выполняется через пероральный или внутривенный прием контрастного вещества пациентом и последующий рентген. Этот метод непрямой, поскольку основывается на выделении клетками печени контрастного вещества вместе с желчью. При попадании в желчевыводящие протоки специалисты видят рентгенограмму. Обследование выявляет конкременты в протоках или путях вывода желчи, стриктуры канала. Холецистохолангиография является дорогой диагностикой, при этом пациент и персонал подвергаются лучевой нагрузке.
Прямая холангиография
Контрастное вещество вводится через дренаж, установленный в желчных протоках или путях. Как правило, выполняется при хирургическом вмешательстве или сразу после него. Показанием к проведению является подозрение на холедохолитиаз.
ЭРХПГ
Классическое обследование при холангиолитиазе. Контраст вводится ретроградно через Фатеровы сосочки, камни отображаются как дефект наполнения протока. Недостатком является лучевая нагрузка и развитие панкреатита, но параллельно можно делать лечебные процедуры.
Гепатосцинтиграфия
Этот способ является радионуклидной разновидностью обследования при помози радиофармпрепарата, который транзитом проходит в печени её полигональные клетки и переходит через желчную систему в кишечник.
Холесцинтиграфия
Диагностика основывается на снижении сцинтиграфического снимка желчного пути при попадании радиоактивного вещества в клетки печени. В случае обструкции просвета его изображение на снимке часто отсутствует, в таком случае радиоизотопное обследование выявляет функцию и аномалии в строении печени, проходимость пузырного сифона и Фатерова соска. При необструктивном виде желчекаменной болезни невозможно выявить причины и провести диагностику этим методом, но в случае обструкции пузырных протоков это самое информативное исследование.
Лечение
Терапия пациентов, у которых выявлены камни желчного пузыря с другим холециститом, назначается индивидуально лечащим врачом, знающим все сопутствующие болезни, анамнез и общее состояние человека. При любом раскладе консервативные методы лишь подготавливают пациента к хирургической операции.
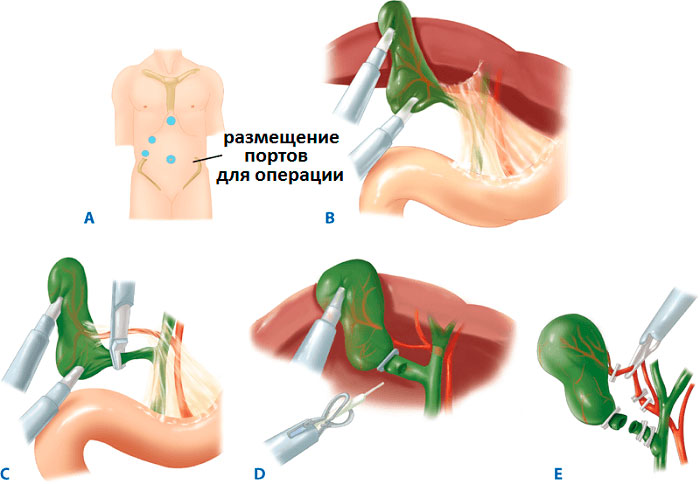
Если выявлен калькулезный холецистит с перитонитом, операция делается экстренно. В остальных случаях необходимо лечение медикаментами с дальнейшим проведением операции после затухания острых симптомов. При неэффективности лечения, появлении желтухи и развитии деструктивной формы патологии, операция проводится в течение 2-3 суток. Основные виды лечения бывают оперативными или консервативными. Среди оперативного вмешательства выделяется холецистэктомия и эндоскопическая сфинктеротомия.
Холецистэктомия
Выполняется лапароскопически и открыто, причем лапароскопический метод более популярен и проводится в 97% случаев. Ранее применялся как плановый способ операции, сейчас же стало возможным и экстренное вмешательство.
Противопоказано выполнение операции при абсцессах в желчных путях или наличии воспалительного инфильтрата, при сморщенном органе, высоком уровне билирубина и амилазы, при утолщении стенок желчных путей более 1 см, на поздних срока беременности, при портальной гипертензии, перитоните и аномальном строении шейки желчного пузыря.
Холецистостомия
Представляет собой первый этап оперативного вмешательства у пациентов с сепсисом. В итоге врачи выясняют структуру и строение желчевыводящих путей, что необходимо для дальнейшего лечения. Делается через край печени путем надреза кожи пациента, под обязательным контролем на УЗИ оборудовании. Выполняется санация брюшины, что крайне важно при перитоните. В сочетании с общим лечением позволяет приостановить разрушение стенок органа и протоках, выводит человека из тяжелой интоксикации за 5 дней.
Эндоскопическая сфинктеротомия
В случаях, когда камни в желчных протоказ не удается удалить при операции, выполняется ретроградная сфинктеротомия, эндоскопический метод. Основан он на электрокоагуляции и показан всем пациентам с выявленным холангитом восходящего типа. Также эффективность сфинктеротомии доказана при удалении оставленных камней после холецистэктомии, чистке камней перед операцией, во избежание рецидивов патологии холедохолитиаза или панкреатита с плохим прогнозом.
YouTube responded with an error: Daily Limit Exceeded. The quota will be reset at midnight Pacific Time (PT). You may monitor your quota usage and adjust limits in the API Console: https://console.developers.google.com/apis/api/youtube.googleapis.com/quotas?project=726317716695
Острый холецистит – это воспалительная патология, поражающая ткани желчного пузыря. Патология формируется на фоне бактериальной инвазии или нарушения желчеоттока. Характеризуется стремительно прогрессирующей воспалительной реакцией. Патология распространена в хирургической практике и по частоте встречаемости уступает только острому аппендициту.
С возрастом вероятность развития острых холециститов увеличивается: пик заболеваемости приходится на 45–60 лет. Женщины с гормональными особенностями имеют высокий риск развития воспаления желчного.

Причины
Формирование патологических процессов в желчном пузыре обусловлено продолжительным воздействием на его оболочки провоцирующих факторов. Среди них значение отводится застою желчи и присоединению бактериальной инфекции.
Среди причин острого холецистита в первую выделяют:
- желчнокаменные патологии, ведущие к закупорке выводного протока камнями и, как следствие, к нарастанию давления в его полости (происходит формирование прогрессирующей желчной гипертензии);
- врожденные аномалии развития органа и желчевыводящих протоков, которые обуславливают нарушение оттока содержимого;
- ДЖВП (дискинезия желчевыводящих путей), характеризующаяся снижением моторики желчного пузыря и формированием застойных явлений;
- перегиб или патологический изгиб желчного, приводящий к нарушению оттока желчи;
- формирование бактериальных холециститов вследствие заражения желчи патогенными микроорганизмами из желудка, кишечника и другого источника инфекции (например, хронические панкреатиты);
- попадание поджелудочных энзимов в полость желчного, или так называемый ферментативный холецистит;
- атеросклеротические поражения сосудов;
- нерегулярное, несбалансированное питание или длительное голодание;
- паразитарные инвазии;
- сдавление желчного пузыря или желчевыводящих путей опухолью.
Проявления острых холециститов

Симптомы острого холецистита развиваются внезапно. Пациенты связывают развитие симптоматики с перееданием, употреблением в пищу жирной или жареной пищи, алкоголя. Еще одним провоцирующим фактором может послужить сильное эмоциональное перенапряжение.
К распространенным проявлениям холецистита у взрослых относят:
- Появление интенсивных болей в животе постоянного характера, нарастающих с течением времени. Боль локализована в правом подреберье, но может отдавать в зону правой ключицы, плеча и лопатки. У женщин данный признак холецистита может проявляться сильнее и имеет выраженную эмоциональную окраску.
- Тошноту и рвоту, которая повторяется и не облегчает состояние больного. В рвотных массах могут выявляться примеси желчи.
- Метеоризм.
- Лихорадочную симптоматику, которая отражает степень тяжести заболевания. Для опасных форм острого холецистита типичен сильный озноб.
- Увеличение частоты пульса и нарушения артериального давления.
- Появление желтой окраски кожи и склер – развитие механической желтухи.
- Нарушения стула по типу диареи или запора.
- Не резкое напряжение мышц живота в верхнем правом квадрате.
- Общие симптомы интоксикации (слабость, легкое головокружение и др.).
Обнаружение данных признаков у больного должно послужить немедленным сигналом к вызову врача или бригады скорой медицинской помощи, поскольку лечение острой патологии в домашних условиях невозможно.
Медицинский работник обязан проверить у пациента наличие признаков:
- Кера – болевая симптоматика возникает на вдохе во время пальпирования органа в правом подреберье;
- Мерфи – у больного проявляется рефлекторная задержка вдоха во время надавливания на зону правого подреберья;
- Ортнера – болевая симптоматика усиливается при легком поколачивании по правой реберной дуге;
- Мюсси-Георгиевского или френикус-симптом – болевые симптомы прогрессируют при надавливании между волокнами правой грудино-ключично-сосцевидной мышцы, расположенной на переднебоковой поверхности шеи;
- Щеткина-Блюмберга (отмечается, если в патологический процесс вовлечены ткани брюшины) характеризуется усилением болевых ощущений после того, как врач резко убирает руку, которой надавливал на живот.
Методы диагностики
Чтобы достоверно отличить острый холецистит от других заболеваний, протекающих с подобной клинической картиной, врачом назначаются такие методы диагностики:
- общие анализы крови, которые отражают базовые показатели воспаления (нарастание числа лейкоцитов, ускорение СОЭ);
- биохимические исследования крови (определение концентрации билирубиновых фракций, ферментативной функции печени, щелочной фосфатазы и воспалительных маркеров);
- анализы мочи;
- электрокардиография;
- ультразвуковое исследование органов брюшной полости;
- рентгенографическое исследование.

Центральное место в диагностике холецистита занимает УЗИ. Данный метод легко доступен, высоко информативен и существует возможность повторного проведения исследования, что позволяет отслеживать состояние пациента в динамике.
Признаками, свидетельствующими об остром холецистите на УЗИ будут: изменение размеров органа, утолщение и деформация его стенок, мутность желчи и наличие в ней хлопьев, наличие конкрементов или деформированных желчных путей.
Вспомогательные методики обследования назначаются при необходимости проведения дифференциальной диагностики с другими заболеваниями либо при подозрении на осложненное течение воспаления. Особое значение имеют:
- КТ желчного пузыря, печени и поджелудочной;
- эндоскопические ретроградные холангиопанкреатографии (ЭРХПГ);
- холангиографии.
Лечение острого холецистита
При острой форме патологии требуется экстренная госпитализация в стационар.
Лечение в домашних условиях без контроля специалиста приведет к стремительному усугублению самочувствия пациента, что впоследствии способствует развитию осложнений.
Однако даже на доврачебном этапе больному оказывается определенная помощь. Неотложная помощь при остром холецистите включает:
- Полный покой. Больного следует успокоить и уложить, обеспечив доступ свежего воздуха.
- Прикладывание холода на живот.
- Вызов скорой медицинской помощи.

Недопустимым также является использование тепловых процедур, которые способствуют прогрессированию воспалительных явлений и могут привести к развитию гнойных осложнений.
В условиях хирургического отделения лечащий врач выбирает тактику ведения больного, основываясь на имеющихся данных о состоянии пациента. При отсутствии перитонита, камней в желчном или других осложнений, угрожающих жизни больного, начинают консервативное лечение острого холецистита.
Курс медикаментозной терапии применяется как для уменьшения воспалительных явлений на начальных стадиях заболевания, так и в качестве подготовки к оперативному вмешательству.
Тактика консервативного ведения больного основывается на таких принципах:
- строгий постельный режим;
- голодание в первые 2–3 дня госпитализации с переводом больного на парентеральное питание;
- после стихания острых явлений больного переводят на специализированное диетическое питание (стол номер пять по Певзнеру);
- создание локальной гипотермии: прикладывания пузыря со льдом на правую подреберную область;
- лечение медикаментами.
Препараты в терапии острого холецистита
Важно! Препараты могут иметь противопоказания и побочные действия. Перед применением проконсультируйтесь со специалистом и внимательно ознакомьтесь с инструкцией.
Терапия болевого синдрома:
- ненаркотические анальгетики (дексалгин, кетанов и др.);
- препараты комбинированного действия (баралгин, спазмалгон);
- наркотические анальгетики – при стойком некупируемом болевом синдроме (промедол, трамадол).
Спазмолитическая терапия:
- спазмолитические средства (но-шпа, папаверин);
- антихолинергические средства (платифиллин, питофенон).
Десенсибилизирующая терапия:
- антигистаминные препараты (димедрол, супрастин).
Регидратационная терапия:
- глюкозо-солевые растворы;
- электролитные растворы.
Антибиотикотерапия:
- цефалоспорины (цефтриаксон, цефпиром);
- фторхинолоны (ципрофлоксацин, левофлоксацин).
Хирургическое лечение
При отсутствии эффекта может потребоваться хирургическое лечение.
Показания к операции:
- острые холециститы, осложненные перитонитом либо другими угрожающими жизни патологиями, считаются показанием к экстренной операции;
- прогрессирование и распространение воспалительных процессов, сочетающееся с тяжелой лихорадочной и интоксикационной симптоматикой;
- неэффективность консервативных мер в течении 1–3 суток;
- калькулезные холециститы.
Холецистэктомия (резекция желчного пузыря) признана золотым стандартом в хирургической терапии неосложненных холециститов. При наличии сопутствующих патологий желчевыделительной системы данную операцию сочетают с вмешательствами на общем желчном протоке и большом дуоденальном сосочке.
Прогноз лечения
Неосложненные варианты холециститов при грамотном и своевременном лечении заканчиваются быстрым выздоровлением.
Важно! Неправильная терапия без индивидуального подхода к пациенту способствует переходу острых холециститов в хроническую форму или развитию серьезных осложнений.
Развитие осложнений при несвоевременном обращении за медицинской помощью или попытках самолечения резко ухудшает прогноз для жизни пациента. Запущенное течение заболевания в половине случаев заканчивается летальным исходом.
Чем опасно заболевание?
Прогрессирование воспаления в стенках желчного без медицинской помощи приводит к возникновению угрожающих жизни патологий. Среди наиболее распространенных осложнений острого холецистита различают:
- разрывы органа;
- гнойные холангиты;
- механические желтухи;
- распространенные перитониты;
- образование перипузырных инфильтратов или абсцессов;
- формирование желчных свищевых ходов.
В послеоперационном периоде у некоторых пациентов возникает постхолецистэктомический синдром. Данное нарушение связано с адаптацией организма на изменение функционирования желчевыделительной системы. Синдром проявляется болевыми приступами, нарушениями пищеварения и изменением характера стула. Лечение осуществляет врач-гастроэнтеролог, подбирая соответствующую диету и медикаменты.
Профилактические меры
Комплекс мероприятий по профилактике острого холецистита включает постоянное соблюдение диетического режима питания, отказ от употребления спиртных напитков и курения. Подчеркивается важность регулярного выполнения дозированных физических нагрузок для предотвращения застойных процессов в желчном пузыре.
Систематическое наблюдение у гастроэнтеролога достоверно снижает риск развития заболеваний органов системы пищеварения.