Как по другому называют рак желудка

Рак желудка — злокачественная опухоль, происходящая из эпителия слизистой оболочки желудка. Является одним из наиболее распространённых онкологических заболеваний. Может развиваться в любом отделе желудка и распространяться на другие органы, особенно пищевод, лёгкие и печень. От рака желудка в мире ежегодно погибает до 800.000 человек (данные на 2008 год).
Эпидемиология
Рак желудка занимает в мире четвёртое место среди злокачественных образований, в 2002 году диагностировано 930.000 случаев заболевания.. Это заболевание имеет высокий показатель смертности (более 700.000 в год), что делает его вторым в структуре онкологической смертности после рака лёгких. Чаще рак желудка возникает у мужчин.
В России рак желудка стабильно занимает второе место в структуре онкологических заболеваний (15,8 % у мужчин и 12,4 % у женщин), заболевание широко распространено в Корее, Японии, Великобритании, Южной Америке и Исландии. В Корее рак желудка занимает первое место в структуре онкологической заболеваемости (20,8 %) и второе место по смертности.
Метастазы возникают у 80—90 % больных раком желудка, шестимесячная выживаемость составляет 65 % в случае ранней диагностики заболевания и менее 15 % — на поздних стадиях процесса. В среднем самая высокая выживаемость при раке желудка отмечается в Японии — 53 %, в других странах она не превышает 15—20 %.
В одном случае из 50 у пациентов, обращающихся с жалобами на диспепсию, выявляется рак желудка.
Этиология
Среди факторов, способствующих развитию рака желудка, называются особенности диеты и факторы окружающей среды, курение, инфекционный и генетический факторы.
Доказана зависимость частоты возникновения рака желудка от недостатка употребления аскорбиновой кислоты, избыточного употребления соли, маринованных, пережаренных, копчёных продуктов, острой пищи, животного масла. Среди причин рака желудка называется злоупотребление алкоголем, особенно водкой. Отмечается прямая корреляционная связь частоты возникновения рака желудка с содержанием в почве меди, молибдена, кобальта и обратная — цинка и марганца.
Важным фактором развития рака желудка является дуоденогастральный рефлюкс, приводящий к хроническому рефлюкс-гастриту. Так, риск рака желудка увеличивается через 5—10 лет после операций на желудке, особенно после резекции по Бильрот II в модификации Гофмейстера-Финстерера, способствующих развитию рефлюкса.
Имеются убедительные данные о зависимости рака желудка от инфицированности Helicobacter pylori. Считается статистически доказанным, что у инфицированных этой бактерией повышен риск развития рака желудка (относительный коэффициент 2,5). В 1994 г. Международным агентством по изучению рака (IACR) ВОЗ H. Pylori отнесен к канцерогенам 1 группы. Эта бактерия вызывает гистологические изменения, приводящие к развитию рака — атрофию слизистой оболочки, кишечную метаплазию и дисплазию эпителия. Большинству случаев рака желудка предшествует длительный предраковый процесс, включающий в себя цепь событий: хронический гастрит — мультифокальная атрофия — кишечная метаплазия — интраэпителиальная неоплазия (подробнее см. в статье Helicobacter pylori).
Вместе с тем, имеются сведения, противоречащие инфекционной теории — так, в эндемичных по Helicobacter pylori районах северной Нигерии рак желудка развивается редко. Также обращает на себя внимание разница в частоте возникновения рака желудка у мужчин и женщин при равной инфицированности хеликобактером среди обоих полов.
Симптомы
Рак желудка на ранних стадиях, как правило, имеет невыраженные клинические проявления и неспецифические симптомы (диспепсия, снижение аппетита). Другие симптомы рака желудка (так называемый синдром «малых признаков») — астения, отвращение к мясной пище, анемия, потеря веса, «желудочный дискомфорт» чаще наблюдаются при распространённых формах процесса. Раннее насыщение, чувство переполнения желудка после принятия малого количества пищи наиболее характерно для эндофитного рака, при котором желудок становится ригидным, не растяжимым пищей. Для рака кардии характерна дисфагия; рак пилорического отдела может нарушать эвакуацию содержимого желудка, приводя к рвоте.
На поздних стадиях присоединяются боли в эпигастрии, рвота, кровотечения при изъязвлении и распаде опухоли (изменение кала — мелена, рвота «кофейной гущей» или кровью). Характер болей может свидетельствовать о прорастании в соседние органы: опоясывающие боли характерны для прорастания опухоли в поджелудочную железу, схожие со стенокардией — при прорастании опухоли в
диафрагму, вздутие живота, урчание в животе, задержка стула — при прорастании в поперечную ободочную кишку.
Макроскопическая картина
Наиболее часто применяемой классификацией рака желудка по макроскопической форме роста является классификация по Bormann (1926):
- Полипоидный рак — солитарная опухоль вдается в просвет желудка, хорошо отграничена от здоровых тканей, не имеет изъязвления. Встречается в 5 % случаев рака желудка. Прогноз относительно благоприятный.
- Изъязвленная карцинома, или «Рак-язва» — изъязвлённый рак с блюдцеобразно приподнятыми и чётко очерченными краями. Визуально малоотличима от язвы желудка, для достоверной дифференциальной диагностики необходимо гистологическое исследование, желательно из нескольких участков язвы. Отличается относительно доброкачественным течением, составляет 35 % случаев.
- Частично изъязвленная карцинома с приподнятыми краями и частичным инфильтративным прорастанием глубоких слоев желудка, без четкого отграничения от здоровых тканей. Отличается ранним метастазированием.
- Диффузно-инфильтративный рак (скирр) — растет эндофитно, инфильтрируя подслизистый слой, захватывает значительный участок желудка. Макроскопически плохо распознается при гастроскопии. Диффузное прорастание стенки желудка часто приводит к нарушению его моторики и возникновению соответствующих диспепсических жалоб.
Последние две формы рака особенно агрессивно протекают, очень рано дают метастазы и имеют чрезвычайно плохой прогноз.
Гистологические типы
- Классификация ВОЗ
- Аденокарцинома (железистый рак):
- Папиллярная;
- Тубулярная;
- Муцинозная;
- Аденокарцинома (железистый рак):
Каждый тип разделяется по степени дифференцировки на высоко-, умеренно- и низкодифференцированную аденокарциному.
- Перстневидноклеточный рак;
- Железисто-плоскоклеточный рак;
- Плоскоклеточный рак;
- Мелкоклеточный рак и
- Недифференцированный рак.
- Классификация по Лаурену:
- Кишечный тип;
- Диффузный тип.
Локализация опухоли
- Антральный и пилорический отделы — 60-70 % случаев;
- Малая кривизна тела желудка — 10-15 %;
- Кардия — 8-10 %;
- Передняя и задняя стенки тела желудка — 2-5 %.
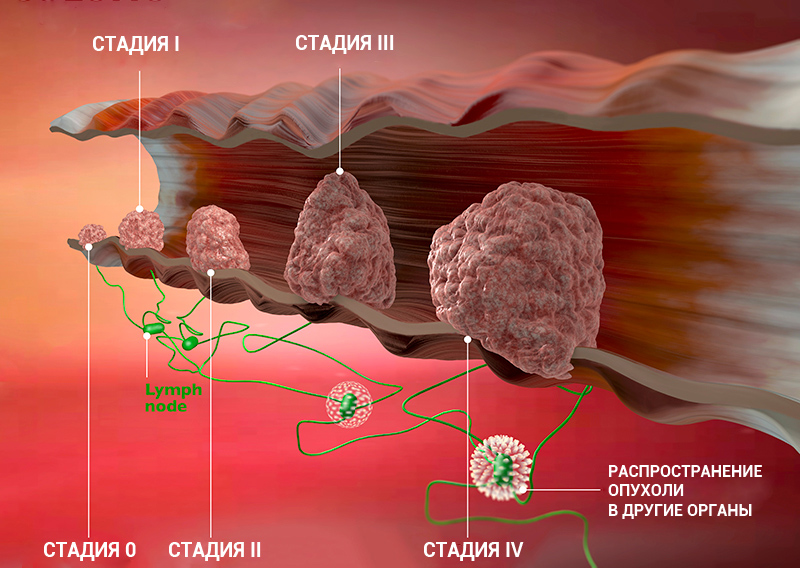
Классификация по системе TNM
T — первичная опухоль
- Tx — недостаточно данных для оценки первичной опухоли;
- Tis — carcinoma in situ, поражена только слизистая оболочка без прорастания базальной мембраны;
- T0 — первичная опухоль не определяется;
- T1 — поражение слизистой оболочки и подслизистой основы желудка;
- T2 — поражение мышечного слоя и субсерозного (Т2а — инфильтрация мышечной пластинки, Т2b — инфильтрация субсерозного слоя);
- T3 — поражение всех слоев, включая серозный;
- T4 — прорастание за пределы желудка;
N — метастазы в регионарные лимфатические узлы
- Nx — недостаточно данных для оценки пораженности лимфоузлов;
- N0 — лимфоузлы не поражены;
- N1 — поражены лимфоузлы не далее 3 см от опухоли по малой или большой кривизне;
- N2 — метастазами поражены более удаленные узлы;
M — отдаленные метастазы
- Mx — недостаточно данных для определения отдаленных метастазов;
- M0 — нет признаков отдаленных метастазов;
- M1 — имеются отдаленные метастазы.
Метастазирование
Имплантационное метастазирование
Для рака желудка характерны метастазы в виде канцероматоза плевры, перикарда, диафрагмы, брюшины, сальника.
Лимфогенное метастазирование
Метастазы рака желудка обнаруживаются в регионарных лимфатических узлах: по ходу левой и правой желудочных артерий, правой и левой желудочно-сальниковых, селезеночной — регионарных узлах первого этапа лимфооттока; чревных узлах (второго этапа лимфооттока); парааортальных, паракавальных и других.
Выделяют специфические формы лимфогенного метастазирования:
- Метастазы Вирхова («Вирховские узлы») — поражение лимфатических узлов левой надключичной области, между ножками грудино-ключично-сосцевидной мышцы;
- Метастазы Шницлера — в параректальные лимфоузлы;
- Метастазы Айриша — в подмышечные лимфоузлы;
- Метастаз сестры Марии Джозеф — в пупок по ходу круглой связки печени;
- Метастазы Крукенберга — в яичники.
Первые два вида можно выявить пальпаторно и при УЗИ; для подтверждения используется пункционная биопсия. Рак Крукенберга выявляется при УЗИ и лапароскопии, может быть произведена лапароскопическая УЗИ и пункция.
Указанные виды метастазов свидетельствуют о поздней стадии рака, когда резектабельность опухоли сомнительна.
Гематогенное метастазирование
Наиболее часто происходит метастазирование в печень, по ходу воротной вены; при этом печень становится бугристой, развивается портальная гипертензия, печеночно-клеточная недостаточность. Возможны метастазы в лёгкие и другие органы (почки, кости, головной мозг, реже в надпочечники и поджелудочную железу).
Диагностика
Методами диагностики рака желудка являются:
- гастроскопия — диагностический метод выбора (благодаря возможности не только визуализировать изменённые участки слизистой желудка, но и осуществлять биопсию ткани для последующей оценки)
- рентгеноскопия желудка с пероральным введением контрастного препарата (сульфат бария). Один из основных методов определения локализации и протяжённости поражения стенки желудка. Наиболее важными рентгенологическими признаками рака желудка являются:
- наличие дефекта наполнения или ниши в пределах тени желудка
- потеря эластичности и растяжимости желудочной стенки
- локальное отсутствие или уменьшение перистальтики в районе опухоли
- изменение рельефа слизистой оболочки в месте расположения опухоли
- изменение формы и размеров желудка
- ультразвуковое исследование — УЗИ органов брюшной полости, забрюшинного пространства и лимфатических коллекторов шейно-надключичной области — обязательный метод обследования больных раком желудка, применяемый для выявления метастазов.
- компьютерная томография в некоторых случаях позволяет выявить рак желудка, однако основной целью исследования является оценка распространённости злокачественного процесса, наличия метастазов.
- лапароскопия не столько помогает в диагностике рака (что возможно лишь в поздних стадиях), сколько используется для определения стадии заболевания и выявления мелких субкапсулярных метастазов в печени и на париетальной брюшине, не видимых при УЗИ и КТ. Тем самым лапароскопия сводит до минимума число эксплоративных лапаротомий.
- онкомаркеры высокоспецифичны (95%), но малочувствительны. Наиболее распространенные онкомаркеры СА72.4, РЭА и СА19.9 по чувствительности варьируют в 40-50% случаев и повышаются при метастазах на 10-20%.
Дифференциальная диагностика
Следует проводить с гастритом, язвенной болезнью, доброкачественными опухолями (полипами, лейомиомой, фибромой), другими злокачественными опухолями — MALT-лимфомой, саркомами (лейомиосаркома, фибросаркома), гастоинтестинальной стромальной опухолью (GIST) желудка. Клиническая картина начальных излечимых стадий рака желудка мало отличается от проявлений большинства заболеваний системы пищеварения, поэтому первостепенное значение в дифференциальной диагностике принадлежит эндоскопии с гистологическим исследованием биоптата из стенки желудка.
Лечение
В настоящее время основной и практически единственный метод радикального лечения рака желудка — хирургическая операция. Резекция желудка также обеспечивает и лучшее паллиативное лечение: устраняется причина болей, дисфагии и кровотечений, уменьшается количество опухолевых клеток в организме, что способствует увеличению продолжительности жизни и значительному облегчению состояния больного. Лучевое воздействие и химиотерапия имеют вспомогательное значение.
Обычно удаляется весь желудок (гастрэктомия). Показанием к ней служит расположение опухоли выше угла желудка, субтотальном или тотальном поражении желудка.
Реже производится (на ранних стадиях болезни) его резекция (как правило, субтотальная): при раке антрального отдела — дистальная, при раке кардиального и субкардиального отделов I—II стадий — проксимальная. Помимо этого производится удаление большого и малого сальника, регионарных лимфатических узлов; при необходимости частично или полностью удаляются другие органы: яичники при метастазах Крукенберга, хвост поджелудочной железы, селезенка, левая доля или сегмент печени, поперечная ободочная кишка, левая почка и надпочечник, участок диафрагмы и т. д.
При раке желудка показано удаление лимфатических узлов. По объему различают следующие виды лимфодиссекции:
- D0 — лимфоузлы не удаляются;
- D1 — резекция узлов, расположенных вдоль малой и большой кривизны, супра- и инфрапилорических, малого и большого сальников;
- D2 — удаление вышеуказанных узлов и узлов второго уровня;
- D3 — то же + резекция лимфоузлов по ходу чревного ствола;
- D4 — включает удаление тех же узлов, что при D3, с удалением парааортальных узлов;
- Dn — резекция всех регионарных лимфатических узлов, удаление пораженных опухолью желудка органов.
Радикальность операции обеспечивают варианты D2-D4.
Диспансеризация
Для ранней диагностики рака большое значение имеет диспансеризация лиц, имеющих повышенный риск развития этого заболевания. В группу наблюдения должны быть включены больные старше 40 лет, имеющие следующие заболевания:
- язвенная болезнь желудка
- полипы желудка
- неэпителиальные опухоли желудка
- хронический атрофический гастрит с кишечной метаплазией
- больные, перенёсшие резекцию желудка
За этими пациентами необходимо вести активное наблюдение с ежегодным эндоскопическим и рентгенологическим контролем и исследованием кала на скрытую кровь каждые 6 месяцев.
Прогноз и выживаемость
Как и при многих других видах рака, исход и эффективность лечения рака желудка в настоящее время зависит от стадии заболевания.
В большинстве случаев рак желудка выявляется только на поздних стадиях и является уже распространённым, в этом случае общая 5-летняя выживаемость составляет лишь 15 %. Если человек прожил первые 5 лет, то дальнейшая выживаемость повышается — 10-летняя выживаемость составляет 11 %, что лишь на 4 % ниже 5-летней выживаемости.
Для лиц молодого возраста показатели выживаемости выше, чем у пожилых людей. У пациентов младше 50 лет пятилетняя выживаемость составляет 16-22 %, в то время как среди пациентов старше 70 лет этот показатель равен 5-12 %.
Первая стадия
У пациентов с раком желудка I стадии высок шанс на полное выздоровление. Пятилетняя выживаемость составляет 80 %, из них 70 % полностью выздоравливают. На I стадии рак желудка выявляется очень редко и как правило случайно.
Вторая стадия
У пациентов с раком желудка II стадии пятилетняя выживаемость составляет 56 %, из них 48-50 % полностью выздоравливают. На момент диагностики только шесть случаев рака из ста (6 %) имеют вторую стадию.
Третья стадия
У пациентов с раком желудка III стадии пятилетняя выживаемость составляет 38 %, из них около 26 % полностью выздоравливают. У пациентов с раком желудка стадии III b (метастазы) пятилетняя выживаемость составляет лишь 15 %, из них выздоравливают лишь 10 %. На III стадии выявление рака желудка встречается довольно часто.
Четвёртая стадия
У пациентов с раком желудка IV стадии пятилетняя выживаемость обычно не превышает 5 %, а 10-летняя выживаемость составляет 2,3 %. Из них только 1,4 % полностью выздоравливают. На IV стадии выявление рака желудка происходит у 80 % пациентов и является самым распространённым.
Литература
- В. С. Савельев, Н. А. Кузнецов. Хирургические болезни. Том 1. Москва. 2006 г.
- М. И. Кузин, Н. М. Кузин, О. С. Шкроб и др.; под редакцией М. И. Кузина. Хирургические болезни. М.: Медицина, 2002. — 784 с.:
- Хирургические болезни: учебник / под редакцией А. Ф. Черноусова. М.: ГЭОТАР-МЕДИА, 2010. — 664 с.: ил. + CD
- С. С. Харнас, В. В. Левкин, Г. Х. Мусаев. Рак желудка: клиника, диагностика, лечение
- Курс лекций по патологической анатомии. Частный курс. Часть II, книги 1,2. / Под ред. академика РАН и РАМН, профессора М. А. Пальцева. — М.: ООО «Издательский дом «Русский врач», 2003. — 210 с.

Критериев для классификации и систематизации знаний об онкологической болезни желудка множество. Разделяют в зависимости от локализации процесса, от типа клеток, из которых он формируется, от стадий, от осложнений, от формы.
Классификация видов рака желудка
1. В зависимости от локализации и места формирования в органе:
- опухоль дна желудка;
- тела желудка;
- кардиальной части;
- большой кривизны;
- малой кривизны;
- рак антрального отдела желудка;
- кардиоэзофагеальный;
- части привратника;
- слизистый рак;
- тотальный рак – когда в процесс вовлечён весь орган;
- рак привратника желудка.
2. По гистологической форме и клеточному составу изменённого участка:
- эпителиальный;
- железистый;
- аденокарцинома;
3. Если установить клеточный состав на морфологическом уровне удаётся, тогда говорят о:
- высокодифференцированной форме;
Если же, распознавание элементов не возможно, речь идёт о:
- недифференцированный раке.
4. По типу проявления болезни:
- кишечная форма – состав опухоли можно спутать с поражением кишечного типа, маскировка элементов под кишечную метаплазию;
- диффузная форма – характеризуется быстрым и прогрессивным поражением других органов.
- смешанный тип – когда встречаются элементы вышеописанных форм.
5. По характеру роста:
- экзофитный – рост вне зоны органа;
- эндофитный – формирование опухоли в просвет желудка;
- инфильтративный – с высокой степенью инфильтративных и воспалительных процессов;
5. По форме опухоли:
- грибовидный – напоминает своими очертаниями гриб;
- папиллярный – формируется в виде папиллом, отростков на ножке:
- полиповидный – напоминает строение полипа;
- перстневидный или перстевидноклеточный – принимает форму перстня или кольцевидную;
- блюдцеобразный – похож на плоское блюдце, незначительно возвышается над стенкой органа;
- скиррозный – в виде толстой уплотнённой ленты;
- в виде цветной капусты.
Для заболевании онкологического генеза принята во всём мире специализированная классификация TNM. Она удобна тем, что отображает процесс болезни со всех сторон, формы, степени, стадии рака и метастазирования.
Первичный очаг злокачественной опухоли принято обозначать латинской буквой T.
TХ – нет полных сведений для постановки диагноза рак;
Т0 – первичный очаг установить не удалось;
TIS – предраковая форма, или карцинома на месте ( in situ );
Т1 — процесс локализуется в слизистой до мышечного слоя;
Т2 – поражение мышечного слоя;
Т2а – изменения мышечной пластинки до базального слоя;
Т2 в – глубже базального слоя;
Т3 – поражение всех слоёв органа без повреждения близлежащих соседних органов;
Т4 – вовлечение в процесс других органов и систем.
Латинская буква N отражает стадийность и охваченность в процесс регионарных лимфатических узлов.
NХ – не хватает информации для оценки состояния лимфатического аппарата;
N0 – лимфоузлы не поражены;
N1 – в близлежащей группе имеются признаки онкологического поражения;
N2 – изменения в 2х и более группах;
N3 – в процесс метастазирования вовлечены отдалённые группы лимфатических узлов;
Латинская M информирует о наличии метастазов.
Мх – недостаточно информации для уточнения;
М0 – метастатических очагов не выявлено;
М1 – обнаружено метастатическое поражение других органов.
Обозначение G – расшифровывается как степень злокачественности.
Бывает средней, высокой и недифференцированной степени.
Поговорим поподробнее о некоторых видах рака желудка.
Железистый рак желудка или аденокарцинома
Это самый встречающийся тип онкологического поражения органа. На долю этой формы приходится около 80% от всех случаев заболеваемости. Почему болезнь носит такое название. Всё это зависит от того, из какого типа ткани оно сформировалось.
При данной форме патологии первичным очагом трансформации послужила клетка железистой ткани, которая в последующем дала рост и поражение других клеток этой же группы.
Выделяют две его разновидности:
- Тубулярная аденокарцинома, которая формируется из протоков желёз.
- Недифференцированный аденогенный рак желудка. Когда морфологи не могут разобраться, из какого именно элемента первично развился очаг.
Причины патологии до конца не известны, однако, принято считать, что к заболеванию приводят такие предраковые процессы, как: язва желудка, полипы, болезнь Менетрие, атрофический и гопоацидный гастриты.
Клинические проявления болезни очень долгое время могут оставаться скрыты и никак себя не проявлять. На более поздних стадиях всё это может сопровождаться симптомами:
- постоянная тошнота;
- исчезновение аппетита;
- рвота съеденной пищей;
- резкое похудание;
- общая слабость;
- галлюцинации, головокружения, обмороки;
- анемический синдром неясного происхождения.
Лечение зависит от формы, тяжести, течение болезни. Выделяют методы радикальные (хирургические) и консервативные (химиотерапия, лучевая терапия). Обычно эти две группы комбинируют. Если опухоль не поддаётся оперативному вмешательству, то прибегают к паллиативной химиотерапии.
Прогнозы выживаемости
При неоперабельном раке желудка продолжительность жизни как правило составляет не более 1 года. Так же прогноз зависит от дифференцировки ткани. При высокодиффиринцированной форме тенденция к выздоровлению выше.
Пятилетняя выживаемость составляет более 70%. При недифференцированном раке желудка прогнозы на данном этапе медицины неблагоприятны. Выживаемость составляет не более 2х – 3х лет.
Плоскоклеточный рак желудка или эпителиальный рак
Данная форма заболевания формируется из эпителиальных клеток, которые формируют и выстилают слизистый слой органа. На практике этот вид встречается достаточно редко.
Отличительной особенность при данной патологии является синдром нарушения проходимости органа. Пациенты жалуются на нарушение прохождения пищи, чувство инородного тела, боли в виде спазма, рвоту с примесью крови.
Диагностировать эпителиальный рак возможно при помощи фиброгастроскопии, ультразвукового исследования, рентгенологических методов. Однако, подтверждает диагноз только гистологическое и патоморфологическое исследование кусочка ткани из поражённого участка.
Прогноз при плоскоклеточном раке желудка
Если заболевание выявлено на раннем сроке, то прогнозы на жизнь и трудоспособность благоприятные. Комбинированная терапия в виде хирургического лечения и химиотерапии позволяют в 85% случаев достигнуть ремиссии и выздоровления.
При выявлении рака на 2 – 3 степени уменьшают прогнозы на ремиссию, однако комбинированное лечение даёт шансы на выживаемость и выздоровление.
При 4 степени выживаемость минимальна, всё лечение направлено на улучшение качества жизни больного и паллиативную помощь.
Рак антрального отдела желудка
Довольно частая патология в наше время. Болезнь характеризуется локализацией опухоли в антральной части органа. По гисто-морфологическим характеристикам в этой части желудка могут встречаться процессы из разных типов тканей.
- Аденокарцинома. Как упомяналось ранее, она образуется из клеток железистого типа.
- Солидный или эпительальный тип.
- Скиррозный рак желудка. Для него характерно формирование из разных пластов соединительной ткани внешней оболочки и стенки желудка. Данная форма встречается более реже, чем все остальные.
В зависимости от роста и границ принято выделять инфильтративную форму рака. Это сильно агрессивная форма, которая не имеет чётких границ, способна к быстрому росту и прогрессированию.
Имеет высокую склонность и тенденцию к метастазированию. Подвидом является диффузноинфильтративный рак. Прогноз при инфильтративной форме крайне неблагоприятный.
Симптомы заболевания
Делятся они на ранние и поздние.
Самыми первыми и часто встречающимися симптомами болезни являются:
- постоянное чувство изжоги;
- ощущение того, что желудок постоянно чем-то наполнен;
- некупируемые болезненные ощущения;
- тошнота;
- рвота,
- снижение аппетита вплоть до его полного исчезновения.
К поздним относят:
- анорексия;
- примесь крови в рвоте;
- чёрный дегтеобразный стул;
- анемический синдром;
- постоянная лихорадка.
Как выявить этот недуг
В первую очередь, если появляются вышеперечисленные жалобы, нужно срочным образом обращаться к врачу. На приёме он соберёт анамнез, всю необходимую информацию, жалобы.
Проведёт внешний осмотр и пальпацию брюшной стенки. При выраженных размерах опухоль может прощупываться.
Затем специалист может назначать необходимые анализы крови, в которых косвенные признаки могут указывать на течение патологии. Самым информативным методом в последнее время является фиброгастроскопия с прицельной биопсией.
В ходе этой манипуляции врач визуально может осмотреть стенку органа изнутри и отщипнуть поражённый кусочек на исследование. Затем, патоморфологи под микроскопом изучают клеточный состав данного кусочка и делают своё заключение.
Менее информативными, но в то же время вспомогательнымии методами являются ультразвуковое исследование органов брюшной полости и рентгенконтрастное обследование.
При явных подозрениях на онкологический процесс осуществляют диагностическую лапараскопию с экстренным биоптированием онкологического участка.
Прогноз при аденокарциноме антральной части так же зависит от стадии. На низких стадиях хорошо поддаётся хирургическому и консервативному лечению. В иных случаях прогноз менее благоприятный.
Перстневидный или перстневидноклеточный рак
Болезнь называют так не из-за того, что рост опухоли напоминает вид кольца. Тут всё намного глубже. Механизмы заложены в клетке. Всё дело в том, что при опухолевом поражении происходят нарушения обменных процессов на самом низшем уровне.
В клетку поступает особое вещество – муцин, которое способно притеснять ядро. Под микроскопом это явление выглядит в форме перстня. Отсюда и название.
Клиническая картина схожа с предыдущими формами. Всё отличие находится только на морфологическом уровне.
Выделяют 4 стадии процесса. Самая опасная и критичная из них – 4 степень. При ней формируются отдалённые очаги метастазирования, поражение всего органа, нарушение других жизненно-важных систем.
При этой форме обязательно должно проводится оперативное вмешательство. Если этого невозможно, осуществляют цитостатическую терапию. Прогноз при 4 стадии перстневидного рака критичен.
Считается, что его вылечить невозможно. Поэтому врачи для статистических оценок берут срок выживаемости в 5 лет. Из этого промежутка на долю выживаемости при 4 стадии приходится не более 4 %.
Кардиоэзофагеальный рак
Заболевание является не изолированным. В процесс вовлекаются нижние отделы пищевода и верхние отделы желудка.
Предраковым заболеванием чаще всего является гасроэзофагеальная рефлюксная болезнь с долгим и хроническим течением, особенно если не проводилась адекватная терапия.
Предрасполагающими факторами являются:
- бактериальные поражения желудочно-кишечного тракта, особенно обсеменённость слизистой хеликобактерной инфекцией;
- приём вредной несбалансированной пищи;
- частые стрессовые ситуации;
- чрезмерные голодания;
- хронические заболевания;
- генетическая семейная предрасположенность.
Симптомы болезни
Клинические проявления сильно не отличаются от иных форм рака. Особое внимание на себя обращает изнуряющая изжога, отрыжка тухлым воздухом, зловонный запах изо рта.
Всё это сопровождается признаками общей интоксикации, слабости, астеновегетативного синдрома. Пациент становится не в состоянии работать, долгое время проводить на ногах, а в крайних случаях – встать с постели.
Диагностически значимой процедурой является фиброгастродуоденоскопия с последующим гистоморфологическим анализом.
Лечение заключает в себе различные виды оперативных вмешательств, установку гастростомы, кишечных анастомозов. Совмещают всё это в химиопрепаратами. На ранних сроках эффективным методом лечения является лучевая терапия.
На опухоль осуществляется пагубное воздействие гамма-лучами. После чего она распадается и удаляется из организма. Прогноз для жизни на 1 и 2 степени выявления – положительный.
При позднем обнаружении опухоли лечебные манипуляции не всегда достаточно эффективны. Главная цель – создать для человека благоприятные условия жизни.