Игла для пункции желчного пузыря

Для наведения иглы применяют линейные, конвексные и секторные ультразвуковые датчики.
Многообразие возможных чрескожных вмешательств под контролем УЗИ сводится к выполнению двух основных манипуляций: пункции и дренированию. Дренирование ЖП рассмотрено ниже.
Для чрескожной пункции под контролем УЗИ используют различные иглы длиной 15-20 см и диаметром 16-18G, что соответствует 1-1,25 мм. У нетучных больных можно использовать иглы, предназначенные для пункции подключичной вены.
Используемые методики чрескожной пункции ЖП основываются на соблюдении двух правил: 1) пункционный канал должен проходить через ткань печени; 2) пункция стенки ЖП должна производиться в ее внебрюшинной части со стороны ложа ЖП. Соблюдение этих условий необходимо для исключения подтекания желчи из отверстия в стенке ЖП.
Чрескожную пункцию ЖП выполняют с соблюдением всех правил асептики и антисептики под местной анестезией (раствором новокаина или лидокаина с учетом аллергического анамнеза больного). При необходимости проводят премедикацию седативными препаратами.
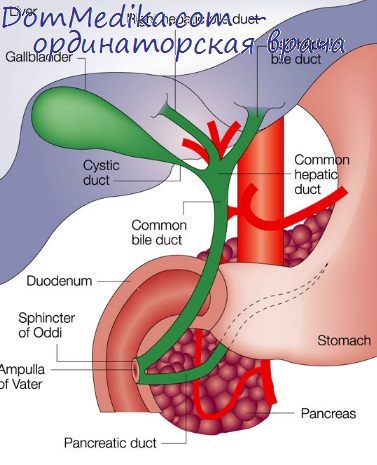
Манипуляцию с помощью линейного пункционного датчика начинают с выбора точки прокола. Кожные покровы обрабатывают раствором спирта или хлоргексидина. Применение йодсодержащих препаратов нежелательно, так как они отрицательно влияют на активную поверхность датчика. С помощью стерильного датчика выбирают точку на коже, из которой траекторию иглы через минимальную толщину паренхимы печени направляют к наиболее широкой части ЖП. Этот момент очень важен, ибо от правильного выбора траектории иглы зависит успех манипуляции. Место пункции выбирают индивидуально, руководствуясь только вышеуказанными принципами. Чаще всего точка пункции на коже расположена в восьмом-девятом межреберье по передней подмышечной линии. Однако она может располагаться и в подреберье. При пункции ЖП это не столь важно.
В точке пункции на коже проводят местную анестезию мягких тканей. Затем пункционную иглу или стилет-катетер вводят через просвет в направляющий адаптер и под постоянным визуальным контролем проводят через паренхиму печени в максимальный просветЖП. Непременным условием проведения иглы является постоянный одновременный контроль на экране монитора кончика иглы и максимального продольного просвета ЖП на всем протяжении манипуляции. Для правильного выбора места введения иглы в забрюшинную часть ЖП полезно 1 раз повернуть датчик так, чтобы был виден поперечный срез ЖП в виде круга.
После фиксации датчика в таком положении и проведения местной анестезии иглу вставляют в просвет направляющей съемной пункционной приставки и постепенно поступательными движениями продвигают вглубь. Обычно кончик иглы хорошо виден в виде яркого линейного эхосигнала на экране монитора.
При пункции ЖП могут возникнуть следующие сложные ситуации или осложнения.
При желчной гипертензии при пункции ЖП из-за повышенного давления в билиарной системе возможно подтекание желчи из пункционного отверстия. Поэтому прежде чем решиться на пункцию ЖП, надо убедиться, что нет желчной гипертензии, внутри- и внепеченочные желчные протоки не расширены.
— Читать «Кровотечение после пункции желчного пузыря. Гангрена желчного пузыря»
Оглавление темы «Патология желчных путей»:
1. Результаты расширенной холецистэктомии. Эффективность операций при расширенной холецистэктомии
2. Комбинированное лечение рака желчного пузыря. Химиотерапия и лучевая терапия рака желчного пузыря
3. Полипы желчного пузыря. Пункционная санация и декомпрессия желчного пузыря
4. Методика чрескожной пункции желчного пузыря. Техника УЗИ навигации на желчный пузырь
5. Кровотечение после пункции желчного пузыря. Гангрена желчного пузыря
6. Холедохолитиаз. Причины и механизмы развития желчекаменной болезни
7. Диагностика желчекаменной болезни. Стеноз большого сосочка двенадцатиперстной кишки
8. Патологическая анатомия стеноза большого сосочка. Классификация стеноза большого сосочка двенадцатиперстной кишки
9. Диагностика стеноза большого сосочка. Осложнения стеноза большого сосочка двенадцатиперстной кишки
10. Кисты желчных протоков. Причины и распространенность кист желчных протоков
Микрохолецистостомия – это мини-инвазивная (малотравматичная) операция, заключающаяся в ведении специальной трубки (дренажа) в просвет желчного пузыря. Эта операция не является радикальной лечебной процедурой, т.е. с ее помощью болезнь полностью не излечивается. Однако она позволяет купировать воспаление в желчном пузыре и вылечить осложнения, что дает возможность для всестороннего обследования и в большинстве случаев создает максимально благоприятные условия для дальнейшего радикального оперативного лечения.

Показаниями к выполнению данного оперативного вмешательства являются:
- Острый калькулезный холецистит (острое воспаление желчного пузыря на фоне наличия в нем камней) в сочетании с другими осложнениями желчекаменой болезни
- Холедохолитиаз (попадание камней в просвет желчных протоков) и механическая желтуха;
- Острый панкреатит (воспаление поджелудочной железы);
- Перивезикальный абсцесс (переход воспаления на прилежащие ткани с формированием гнойника);
- Острый калькулезный холецистит у пациентов, которым выполнить радикальное оперативное вмешательство в данный момент не представляется возможным из-за выраженных сопутствующих заболеваний (крайне высокий риск общей анестезии).
- Механическая желтуха, вызванная опухолевым заболеванием (при невозможности дренирования желчных протоков).
Противопоказания к микрохолецистостомии под УЗИ-контролем:
- Перитонит;
- Асцит (наличие свободной жидкости в животе);
- Нарушение свертывания крови (гипокоагуляция);
- Невозможность выполнения (при полном заполнении просвета желчного пузыря камнями);
Методика выполнения.
Специальной предоперационной подготовки манипуляция не требует. Необходимо, чтобы пациент не принимал пищу и жидкость за 4-6 часов до операции. За 30-40 минут до вмешательства пациенту выполняется премедикация, включающая обезболивающие и седативные (успокоительные) препараты. Чаще всего данная операция проводится под местной анестезией и не требует выполнения наркоза. Единственное показание к общей анестезии – поливалентная лекарственная аллергия с непереносимостью местных анестетиков (Новокаин, Лидокаин). Длительность процедуры варьирует от 3 до 15 минут.
Технически существует два способа выполнения микрохолецистостомии:
- Одноэтапный под УЗИ-контролем с использованием стилет-катетера
- Трехэтапный под УЗИ и Рентген-контролем.
Одноэтапная микрохолецистостомия. Для одноэтапной микрохолецистостомии используют специальный одноразовый инструмент – стилет-катетер. Он представляет собой дренажную трубку, выполненную из специального гидрофильного (очень скользкого) пластика. Конец его обладает эффектом памяти и в свободном состоянии сворачивается в виде завитка. Такой дренаж называется Pig Tail (поросячий хвост). Этот завиток необходим для того, чтобы фиксировать дренаж в просвете желчного пузыря. В комплекте с трубкой имеется специальная игла-стилет, которая вставляется внутрь трубки, выпрямляет ее. Кончик иглы выходит через конец трубки. Таким образом собирается стилет-катетер.

Перед выполнением операции производится ультразвуковое исследование и выбирается место для пункции желчного пузыря (так называемое «акустическое окно»). Обязательно при выборе «акустического окна» учитывается расположение сосудов печени и желчных протоков с целью выбора правильной траектории проведения стилет-катетера без повреждения этих структур. Стилет-катетер должен пройти через ткань печени в просвет желчного пузыря. Далее производится местная анестезия кожи, тканей передней стенки и капсулы печени. Сама ткань печени болевыми рецепторами не обладает, и т.о. введение в нее анестетиков не требуется. После проведения анестезии производится надрез кожи 3-4 мм. Через этот надрез под постоянным контролем УЗИ производится прокалывание стилет-катетером передней стенки, ткани печени и стенки желчного пузыря. После введения дренажной трубки в просвет желчного пузыря стилет извлекается, а конец трубки самостоятельно скручивается в полости и не дает ей самостоятельно выйти. Трубка дополнительно фиксируется к коже (подшивается, либо приклеевается при помощи специальных фиксаторов). К трубке снаружи присоединяется специальный мешок для сбора отделяемого. На этом операция заканчивается.

Трехэтапная микрохолецистостомия. Для трехэтапной микрохолецистостомии требуется специальный набор инструментов: пункционная игла, струна-проводник, бужи (расширители) и дренажная трубка. Также, как и при одноэтапной микрохолецистостомии, вначале производится поиск оптимального «акустического окна» при помощи УЗИ. Далее производится местная анестезия кожи, тканей передней стенки и капсулы печени. После проведения анестезии производится надрез кожи 3-4 мм. Через этот надрез под постоянным контролем УЗИ производится прокалывание передней стенки, ткани печени и стенки желчного пузыря пункционной иглой. Далее под рентгенологическим контролем производится контрастирование желчного пузыря (введение специального рентген-контрастного препарата в просвет желчного пузыря) для определения его размеров и границ. После этого под рентгенологическим контролем в полость желчного пузыря через пункционную иглу вводится струна-проводник. Данная струна имеет очень мягкий и гибкий кончик, что не позволяет ей проколоть стенку пузыря. После введения струны игла извлекается и производится расширение пункционного канала до необходимого диаметра (соответствующего диаметру устанавливаемого дренажа). Это производится при помощи пластиковых бужей-расширителей разной толщины. Когда диаметр канала становится достаточным, по струне-проводнику в просвет желчного пузыря проводится дренаж. После этого струна извлекается и конец трубки самостоятельно скручивается в полости. Трубка дополнительно фиксируется к коже. К трубке снаружи присоединяется специальный мешок для сбора отделяемого. На этом операция заканчивается.
Чаще на практике выполняется одноэтапная микрохолецистостомия. Это занимает меньше времени и не требует использования рентгеновского излучения. Показаниями к выбору трехэтапного способа операции являются:

- Конституциональные особенности пациента (наличие ожирения, существенное увеличение размеров печени — гепатомегалия);
- Выполнение операции по поводу механической желтухи вследствие опухолевого заболевания.
Послеоперационный период после микрохолецистостомии протекает как правило благоприятно. В течение 2-3 часов после процедуры рекомендован строгий постельный режим и запрет на прием пищи и жидкости. В дальнейшем пациенту разрешается вставать, двигаться и принимать пищу. Наличие дренажа в желчном пузыре дает ряд лечебных и диагностических возможностей. Помимо общего лечения, через дренаж производится промывание полости желчного пузыря антисептическими растворами, что позволяет в максимально короткие сроки вылечить воспаление. На 5-7-е сутки после операции выполняется рентгенологическое исследование – фистулография. При этом под контролем рентгена через дренаж производится заполнение полости желчного пузыря и далее желчных протоков рентген-контрастным препаратом. Это дает возможность диагностировать многие осложнения и заболевания, такие как холедохолитиаз (попадание камней в желчный проток), папилостеноз (рубцовое сужение выходного отдела желчного протока), опухолевое поражение желчного протока, поджелудочной железы, 12-перстной кишки и пр. Диагностическая ценность данного исследования чрезвычайно высока и позволяет построить дальнейшую программу обследования и лечения пациента не опасаясь за прогрессирование воспалительного процесса в желчном пузыре и/или нарастания желтухи (при наличии таковой), т.к. микрохолецистостома позволяет длительно и адекватно декомпрессировать желчный пузырь и через него весь желчный тракт.

Осложнения микрохолецистостомии под УЗИ-контролем достаточно редки, встречаются в 0,5-3% случаев. Среди них встречаются: кровотечение из ткани печени, желчеистечение в брюшную полость, перфорация желчного пузыря и миграция дренажа из желчного пузыря в брюшную полость. Из приведенных осложнений только перфорация желчного пузыря может послужить показанием к экстренной открытой операции. Остальные осложнения успешно лечатся консервативными и мини-инвазивными методами.
Альтернативные методы лечения:
— Лапароскопическая микрохолецистостомия;
— Хирургическая холецистостомия.
Наряду с применением в медицинской практике довольно высокоинформативных инвазивных и рентгенологических методов исследования, которые, к сожалению, не безопасны для здоровья человека, значительный прогресс в распознавание очаговых образований (плотных и жидкостных) привнесла эхография, особенно в реальном масштабе времени. Она оказалась самым дешевым, безопасным, быстрым и высокоинформативным методом исследования, превосходящим во многих случаях инвазивные методы. Однако следует отметить, что эхография не стала панацеей, на практике оказалось, что эхографическая информация о локализации, размере, форме и структуре выявленного патологического образования может быть сходной при объемных образованиях различного генеза, в том числе злокачественных, что продолжает затруднять дифференциальную диагностику.
Биопсия под контролем УЗИ
До внедрения УЗИ для уточнения диагностики различных заболеваний внутренних органов широко применялся слепой метод пункционной биопсии при помощи лапароскопии, который нередко приводит к серьезным осложнениям, или метод под контролем рентгенологической компьютерной томографии, который сложен в исполнении, особенно при пункции очаговых изменений, расположенных глубоко в паренхиматозных органах и смещающихся при дыхании. Его использование ограничено также из-за лучевой нагрузки на врача.
Престиж эхографии значительно возрос, когда под ее визуальным контролем стали широко проводить диагностические и лечебные пункции разных органов и на различных глубинах. Преимущество эхографического визуального метода контроля пункции перед другими методами очевидно и заключается в том, что он позволяет широко маневрировать и довольно точно получать биопсийный материал из нужного патологического участка.
Эта методика совершенствуется вместе с ультразвуковой техникой. Так, на первых УЗ приборах можно было получить только статическое изображение исследуемого органа, и оно служило ориентиром для пункции. Основными недостатками были невозможность наблюдения за продвижением иглы в тканях и значительные трудности в дифференциации сосудистых образований, пункция которых могла привести к кровотечениям.
С внедрением современных УЗ приборов, работающих в реальном масштабе времени, оснащенных различными датчиками, имеющими различные частоту генерации ультразвука и зону обзора, получена возможность визуализировать на экране монитора пунктирную траекторию продвижения иглы в тканях и при необходимости также пунктиром обозначать границу зоны пораженного участка, где будут перемещаться игла и производиться пункция. Методика получила широкое применение лишь с внедрением тонких, почти атравматических пункционных игл типа Chiba.
Их диаметр не превышает 1 мм. Эти иглы ценны тем, что позволяют получить одновременно материал для цитологического и гистологического исследования.
Пункция под визуальным контролем УЗ проводится с терапевтической и диагностической целями. Многие современные приборы оснащены специальными адаптерами, которые позволяют фиксировать положение иглы в зоне видимости.
При отсутствии таковых можно их изготовить самостоятельно.
Пункционная аспирационная биопсия под контролем УЗИ проводится с диагностической и терапевтической целями.
Показания:
- применение с диагностической целью при наличии очаговых жидкостных и плотных изменений:
— в мягких тканях (кожа, подкожная жировая клетчатка, лимфоузлы и др.);
— в поверхностно расположенных органах (щитовидная, паращитовидные, молочные и слюнные железы, мошонка, яичко и его придатки);
— в органах брюшной полости (печень, желчный пузырь, поджелудочная железа, селезенка и опухоли, расположенные на наружной стенке кишечника);
— в органах малого таза (мочевой пузырь, матка, придатки);
— в органах забрюшинного пространства (почки и надпочечники);
— в анатомических пространствах (брюшное, плевральное, забрюшинное и перикардиальное, заматочное);
- при проведении рентгенологических исследований, чрескожной и чреспеченочной холангиографии, фистулографии, контрастного исследования протока поджелудочной железы, а также лоханок и чашечек почек и др.;
- с терапевтической целью;
- при дренировании абсцессов, нагноившихся гематом, кист и других образований;
- при проведении склерозирующей терапии кист почек, поджелудочной железы, яичников и других органов, декомпрессии желчных путей у больных с механической желтухой давностью не более одного месяца и др.
Противопоказания:
- абсолютные:
— повышенная чувствительность или непереносимость новокаина, йода или контрастных веществ;
— отсутствие согласия больного на проведение процедуры;
— коматозное состояние больного;
— гемофилия, болезнь Верльгофа и другие заболевания, протекающие с нарушением свертывающей системы крови, повышенная проницаемость кровеносных сосудов, больным с протезированными клапанами сердца, постоянно принимающим антикоагулянтные препараты;
- относительные:
— сосудистая опухоль (гемангиома);
— активная эхинококковая киста (хотя в последнее время эта процедура осуществляется с лечебной целью).
Методика проведения ПАБ (пункционная аспирационная биопсия) под контролем УЗИ
Перед проведением ПАБ необходимо побеседовать с больным для получения согласия и разъяснения всех этапов пункции, возможных осложнений и для выявления аллергологического анамнеза. При необходимости проводится проба на переносимость анестетиков, определяются группа крови и время свертывания, АД и проводится электрокардиографическое исследование. Перед проведением пункции необходимо повторное ультразвуковое исследование для уточнения расположения патологического очага, его эхоотражения и взаимоотношения с соседними органами. Процедура проводится в стерильных условиях в помещении, доступном для санобработки, со стерилизацией инструментов и рук врача.
Аппаратура
В обязательный набор инструментов для проведения пункции входят:
УЗ прибор с набором датчиков от 3.5 до 7.5 МГц, оснащенных адаптерами, иглы с мандренами различного калибра, диаметра и длины, шприцы для эвакуации содержимого и введения склерозирующих средств, стерильные марлевые салфетки, скальпель, щипцы и дренажные трубки. Для фиксации биопсийного материала необходимы флаконы с формалином и обезжиренные предметные стекла, центрифуга и пробирка. Выбор датчика зависит от глубины расположения патологического очага.
Так, для пункции кожи, подкожной жировой клетчатки и поверхностно расположенных органов применяются датчики в 5 и 7.5 МГц, обладающие максимальной разрешающей способностью и лишенные мертвой зоны, позволяющие визуализировать ткани, непосредственно соприкасающиеся с акустической линзой.
Для ПАБ глубоко расположенных патологических очагов органов брюшной полости, малого таза и забрюшинного пространства применяются датчики с частотой 3.5-4 МГц.
Выбор диаметра иглы зависит от размера очага, глубины расположения от поверхности тела, акустической картины и применяемой методики.
Первый вариант (метод свободной руки)
Метод заключается в том, что в одной руке специалист держит датчик и определяет зону поражения, а в другой — иглу. Из-за большой маневренности иглы во время пункции некоторые специалисты используют эту методику довольно широко. Однако метод имеет ряд недостатков:
— отсутствие возможности фиксировать иглу, в связи с чем чаще применяются толстые и жесткие иглы;
— невозможность визуализировать иглу на всем протяжении процедуры в плоскости сканирования датчиком;
— невозможность фиксирования угла вхождения иглы, нельзя пользоваться меткой биопсийного канала, воспроизводимой на экране монитора, для выбора оптимального доступа.
Точность метода ниже, чем при применении адаптера. Он дает возможность пунктировать лишь образования более 4 см в диаметре. Метод в основном применяется для пункции плевральных полостей, мягких тканей, молочной и щитовидной желез.
Второй вариант
Это метод ПАБ под контролем УЗИ с применением специальных датчиков, оснащенных адаптерами с центральным каналом введения иглы или адаптером, крепящимся на боковой поверхности датчика. Впервые Helm, потом Polloch и Gdaberg (1972) предложили технику перфорирования датчика, на котором эхосканирование проводилось в Б-режиме, а наблюдение за иглой во время пункции — в А-режиме.
Данная методика оказалась оптимальной лишь для пункции кистозных образований и малодоступной для плотных образований. Внедрение электронно-линейного датчика с центральным каналом введения иглы дало возможность наблюдать за иглой в проекции пункции в реальном масштабе времени в виде усиленного эхосигнала в конце выбранной траектории. Для проверки места пункции перед введением иглы некоторые авторы рекомендуют впрыскивать 0.5-0.7 мл воздуха, который хорошо визуализируется на экране в виде эхопозитивного включения, указывающего на место, достигнутое иглой.
При проведении ПАБ под контролем УЗИ, особенно глубоко расположенных органов, следует соблюдать следующие правила:
— для пункции обеспечивается самое короткое, доступное и информативное эхографическое окно;
— позиция датчика должна быть оптимальна во избежание попадания иглы в петли кишечника или в крупные сосуды;
— метку введения иглы необходимо располагать таким образом, чтобы игла шла навстречу пунктированному органу;
— для пункции выбирается оптимальное положение больного, при котором перемещение органа из-за мобильности связующего аппарата, сосудов, клетчатки и дыхательных движений будет минимальным.
Биопсия под контролем УЗИ — Печень
При пункции печени в основном применяются два вида уклада: положение на спине и на левом боку.
Положение на спине применяется, если очаг расположен в левой доле и в 4-5-м сегментах правой доли. При этом датчик всегда располагается в поперечном положении.
Положение на левом боку применяется при расположении очага в правой доле печени. В этом положении под собственным весом печень выходит больше из-под реберной дуги. Датчик располагается косо по ходу межреберных промежутков, что уменьшает риск повреждения петель кишечника, стенки желчного пузыря и диафрагмы.
Биопсия под контролем УЗИ — Желчный пузырь и желчные протоки
Пункция желчного пузыря как с диагностической, так и с лечебной целью проводится только через печень, чтобы избежать истечения желчи в брюшную полость и возникновения желчного перитонита.
С диагностической целью аспирационную пункцию желчного пузыря проводят при наличии опухоли. Для этого под эхоскопическим контролем пунктируется шейка пузыря и вводится рентгеноконтраст.
С лечебной целью ПАБ применяется при острых деструктивных формах холецистита (эмпиеме и гангрене) желчного пузыря у ослабленных больных с повышенным операционным риском для декомпрессии и промывания пузыря.
Биопсия под контролем УЗИ — Поджелудочная железа
Методика проведения пункции поджелудочной железы не отличается от таковой при пункции печени и проводится с целью дифференциальной диагностики очаговых изменений доброкачественного и злокачественного характера и с лечебной целью при декомпрессии и санации больших псевдокист. Положение больного при ПАБ поджелудочной железы зависит от места расположения очага поражения.
Так, при расположении опухоли в области головки и тела поджелудочной железы датчик помещается в эпигастральной области в поперечном положении, а при расположении опухоли в области хвоста поджелудочной железы больной ложится на правый бок, а датчик располагается в косой плоскости под углом 45% по ходу межреберных промежутков.
Биопсия под контролем УЗИ — Селезенка
ПАБ селезенки может быть осуществлена в положении больного на спине, если селезенка больших размеров, и на правом боку — при нормальных или уменьшенных размерах селезенки.
Биопсия под контролем УЗИ — Желудочно-кишечный тракт
Пункция проводится только с диагностической целью при инфильтративных процессах стенок желудочно-кишечного тракта невыясненной природы, а также неподдающихся противовоспалительному лечению. В большинстве случаев прицельная биопсия тонкой иглой является решающей в распознавании злокачественного новообразования в стенках желудочно-кишечного тракта.
Биопсия под контролем УЗИ — Лимфатические узлы брюшной полости
Показанием для пункции являются увеличенные лимфатические узлы в брюшной полости с целью верификации злокачественного образования или наличия в них метастазов при рецидивах рака. Методика проведения пункции ничем не отличается от таковой при пункции любого плотного образования брюшной полости.
ПАБ почек осуществляется в основном в положении больного на животе.
При ПАБ органов малого таза больной укладывается на спину.
При ПАД мягких тканей, щитовидной, молочных желез, лимфоузлов и других областей туловища больной укладывается на спину или в другое удобное положение в зависимости от расположения опухоли.
При проведении ПАБ у больных с плевритами больной находится в положении сидя, а игла вводится на одно межреберье выше или ниже уровня жидкости, так как при ее эвакуации легкое несколько расправляется и увеличивается риск повреждения диафрагмы и получения пневмоторакса.
Обработка полученного пункционного материала проводится по общепринятой методике. Многие авторы считают, что при ПАБ положительные цитологические результаты наиболее вероятно получить из участков опухоли повышенной эхогенности, которая обусловлена, по-видимому, живыми опухолевыми клетками.
Наименьшая вероятность получения положительных результатов из слабо- или эхонегативных участков (некротизированные зоны). Это правило в основном подходит для плотных опухолей. В литературе приводятся данные о получении раковых клеток из чисто жидкостных образований (кист) яичников или других органов, которые эхографически не отличаются от простых ретенциозных кист.
Следует отметить, что, к сожалению, современная эхография не позволяет произвести качественную дифференциальную оценку опухоли. Все попытки качественной дифференциации опухолей при помощи современной эхографии в основном сводятся к наличию каких-либо ультразвуковых признаков, якобы специфичных и приближенных к гистологическому описанию, на самом же деле в большинстве случаев желаемое выдается за действительное.
Поэтому на сегодняшний день наиболее эффективным и достоверным методом диагностики опухолей следует считать ПАБ под контролем УЗИ. Точность диагностики довольно высока — от 67% для начинающего специалиста до 100% для специалиста с большим опытом, при незначительных осложнениях, не требующих лечебного вмешательства.
Биопсия под контролем УЗИ — ПАБ с лечебной целью
Пункции с лечебной целью под контролем УЗИ могут осуществляться во всех случаях, когда можно избежать оперативного вмешательства или альтернативной операции, особенно если по состоянию здоровья операция не показана. Противопоказания такие же, как при ПАБ с диагностической целью.
Пункция с использованием тонких игл под контролем УЗИ может быть применена для достижения конечного лечебного результата или полиативной разгрузки при многих патологических состояниях, при дренировании и санации брюшной, плевральных полостей, забрюшинного и заматочного пространств, абсцессах органов брюшной полости, малого таза, забрюшинного пространства, щитовидной и молочной желез, яичка и его придатков и др. В последние годы эта методика особенно часто применяется при санации кистозных образований почек, поджелудочной железы и яичников, диаметр которых более 4 см.
Для проведения пункции кисты почек с лечебной целью необходимо провести детальное эхографическое исследование топографии кисты, состояния паренхимы и чашечно-лоханочной системы, а также степени подвижности почек в положении больного лежа и стоя. Методика склерозирования кист почек заключается в определении объема содержимого по формуле эллипосоида для уточнения количества аспирированной из кисты жидкости. Так, Е. Раку (1990) предлагает при размере кисты 4 см аспирировать из нее 40 мл, 5 см — 70 мл, 6 см — 80 мл, 7 см — 100 мл, 8 см — 150 мл, 9 см и более — 200 мл. Склерозирующий раствор (1 часть 5% раствора йода и 9 частей 96% этилового спирта) вводят в зависимости от объема кисты в соотношении 1:10. Хотя предлагаются и другие виды склерозирующих жидкостей, наиболее безопасным является введение 96% этилового спирта, а самый надежный способ — дренажный, однако этот способ неудобен тем, что может быть применен лишь в стационарных условиях. Эффективность склерозирующего метода, по сведениям разных авторов, — от 10.6 до 85%. Доказано, что при размере кист до 6 см достаточно однократного проведения процедуры, свыше 6 см — возможны повторные процедуры через 3-6 месяцев.
Методика склерозирования кист в других органах не отличается от таковой в почках. Однако следует остановиться на проведении таких процедур при кистах поджелудочной железы. В подавляющем большинстве случаев кисты поджелудочной железы воспалительного характера, и простая аспирация редко приводит к лечебному эффекту. Поэтому при наличии в цитологическом исследовании признаков воспаления после аспирации содержимого в полость следует ввести антибиотики и 10000 ед. контрикала, что часто приводит к полному рассасыванию. Если киста не подверглась полному рассасыванию, следует ввести 3-4 мл 96% раствора этилового спирта.
При абсцессах различных органов и полостей лучшие результаты дает дренирование с многократными промываниями фурацелином и последующим введением антибиотиков ш ирокого спектра действия. После цитологического исследования больных с экссудативным плевритом также вводятся соответствующие антибиотики.
Пункция под контролем УЗИ с успехом применяется и для полиативных разгрузок, при гидронефрозах третьей стадии с резким болевым синдромом, при поликистозе почек с резким увеличением одной из кист с болевым синдромом от ее перерастяжения, при разгрузке желчных путей, сопровождаемой механической желтухой, связанной с блоком на уровне фатерова сосочка, при разгрузке вирзунгова протока поджелудочной железы при его блоке, связанном с раковым поражением головки поджелудочной железы, и другом механическом сдавлении.
Биопсия под контролем УЗИ — осложнения при пункции органов
При проведении ПАБ возможны различные осложнения, вплоть до летального исхода. Наиболее часто встречаются:
— болевой синдром,
— умеренное кровотечение,
— макрогематурии,
— пневмоторакс,
— локальная инфекция,
— бактериемия,
— лихорадка,
— желчный перитонит,
— обострение панкреатита,
— некротический панкреатит,
— острая сердечно-сосудистая недостаточность,
— рассеивание раковых клеток по пункционному каналу и др.
Ряд авторов отмечают прямую зависимость между частотой осложнений и диаметром иглы, применяемой при пункции, в связи с чем появилась методика пункции органов и структур только тонкими иглами. Однако оказалось, что и эта методика, особенно если ПА Б проводит неопытный специалист, также может привести к вышеперечисленным осложнениям. Следовательно, необходимо работать над дальнейшим усовершенствованием методики и пункционных игл.
Несмотря на все недостатки, ПАБ под контролем УЗИ является высокоинформативным, атравматичным методом диагностики опухолевидных образований различной локализации, позволяющим эффективно проводить лечебные и разгрузочные процедуры при патологических состояниях, связанных с накоплением жидкости.


