Функция строение желчного пузыря
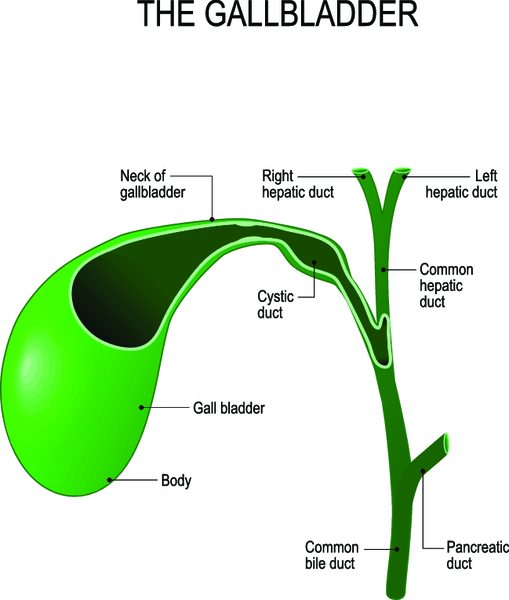
Жёлчным пузырем (ЖП) называется мешкообразный орган, который служит резервуаром жёлчи, вырабатывающейся клетками печени. Расположен он в углублении нижней поверхности печени, в области правого подреберья. По форме пузырь напоминает грушу, но в зависимости от степени наполнения жёлчью и растяжения стенок его конфигурация может изменяться, становясь овальной или цилиндрической. У новорожденных форма пузыря веретенообразная.
Строение органа

Желчный пузырь расположен под печенью. В нем выделяют дно, тело и шейку, которая переходит в пузырный проток.
В строении жёлчного пузыря анатомы выделяют 3 части:
- дно;
- тело (основная часть);
- шейку.
Последняя переходит в пузырный проток длиною около 3,5 см. Пузырный проток соединяется с печеночным, образуя общий жёлчный проток, который в свою очередь сливается с протоком поджелудочной железы.
Вместе они образуют печеночно-поджелудочную ампулу, открывающуюся в просвет двенадцатиперстной кишки. Устье ампулы (Фатеров сосок) снабжено гладкомышечным сфинктером Одди, регулирующим поступление в кишечник жёлчи в смеси с секретом поджелудочной железы. Иногда панкреатический проток не соединяется с общим жёлчным, а открывается чуть в кишку отдельным отверстием; аномалией это не считается.
Стенка ЖП состоит из трех слоев:
- слизистого (внутреннего);
- мышечного (среднего);
- серозного (наружного).
Слизистая оболочка не гладкая, а складчатая, что увеличивает ее общую площадь. Мышечный слой утолщен в области шейки органа. В целом стенки ЖП эластичны и легко могут растягиваться и сжиматься, увеличивая или уменьшая объем органа при переполнении его жёлчью или, напротив, при опустошении.
Кровоснабжение органа осуществляется портальной артерией (ответвлением правой печеночной артерии). Отток крови происходит по жёлчной вене.
Размеры ЖП
Размеры и объем жёлчного пузыря у детей значительно меньше, чем у взрослых людей. Эти параметры зависят от возраста ребенка, а также от его роста и веса.
| Возраст | Длина ЖП | Ширина ЖП |
| Взрослый человек | 70-100 мм | 20-30 мм |
| Новорожденный ребенок | 34-40 мм | 10 мм |
| Ребенок 2-5 лет | 29−52 мм | 14−23 мм |
| Ребенок 6-8 лет | 34−65 мм | 10−24 мм |
| Ребенок 9-12 лет | 38−74 мм | 12−32 мм |
| Подросток 12-16 лет | 44−80 мм | 13−28 мм |
Объем ЖП у взрослого человека – около 50 мл, у двухлетнего ребенка – около 8 мл, у ребенка в 9 лет – 33-35 мл.
Функции жёлчного пузыря
ЖП имеет несколько функций:
- Сбор и накопление жёлчи, поступающей из печени по главному жёлчному протоку.
- Концентрация жёлчи. В течение суток печеночные клетки вырабатывают около полутора литров этого вещества. В ЖП происходит обратное всасывание воды из жёлчи, в результате чего ее объем сильно уменьшается, а концентрация значительно увеличивается. Таким образом, в пищеварении участвует смесь густой (зрелой) жёлчи из ЖП и более жидкой (молодой) печеночной жёлчи.
- Вывод содержимого в кишечник (моторная функция). Отток жёлчи из ЖП происходит постоянно, но усиливается при поступлении в пищеварительный тракт жирной пищи. Такое ускоренное изгнание жёлчи осуществляется за счет сокращения мышц, входящих в состав пузырной стенки.
Нарушение моторной функции ЖП называется дискинезией. Такое расстройство может протекать по гипокинетическому или гиперкинетическому типу.
- В первом случае жёлчный пузырь сокращается вяло, и в кишечник поступает недостаточное количество жёлчи.
- Во втором случае вследствие слишком активного сокращения пузыря жёлчь изливается в двенадцатиперстную кишку в избыточном количестве.
И тот, и другой варианты дисфункции негативно отражаются на процессе пищеварения, проявляясь болями в правом подреберье, ощущением горечи во рту, неустойчивым стулом и другими симптомами.
Дискинезия ЖП не сопровождается какими-либо органическими изменениями; это функциональное расстройство. У детей (подростков) причиной такой дисфункции чаще всего является вегетососудистая дистония.
В случае удаления жёлчного пузыря (в ходе операции по поводу желчнокаменной болезни или травмы брюшной полости) его функцию по накоплению жёлчи берет на себя двенадцатиперстная кишка. На процессе пищеварения удаление ЖП существенно не отражается.
Состав и функции жёлчи
Эта жидкость желтого цвета и горького вкуса вырабатывается клетками печени непрерывно. В процессе концентрации в ЖП жёлчь приобретает коричневато-зеленый цвет, становится более темной.
- Под воздействием жёлчи жиры, поступающие с пищей, эмульгируются (расщепляются на мельчайшие капли, которые могут всасываться в кровь через слизистую кишечника).
- Жёлчь активизирует деятельность пищеварительных ферментов поджелудочной железы и нейтрализует действие пепсина.
- Она предотвращает развитие в кишечнике процессов гниения, усиливает кишечную моторику.
- С жёлчью выводятся из организма излишки билирубина, холестерина и различные токсины.
В состав этой биологически активной жидкости входят:
- жёлчные кислоты и их соли;
- жёлчные пигменты;
- вода;
- холестерин;
- билирубин;
- лецитин;
- ионы металлов;
- витамины и др.
Таким образом, жёлчь является незаменимым компонентом в процессе кишечного пищеварения.
Диагностические методики для исследования ЖП
При заболеваниях жёлчного пузыря чаще всего применяется диагностика с помощью УЗИ. Эта методика позволяет определить размеры ЖП, толщину его стенок, наличие или отсутствие камней в полости пузыря, проходимость жёлчных протоков.
Если данных УЗИ недостаточно для установления диагноза или по каким-то причинам выполнить это исследование невозможно, используются такие методы:
- холецистография;
- холесцинтиграфия;
- КТ;
- МРТ;
- тонкоигольная биопсия;
- дуоденальное зондирование.
Заболевания ЖП у детей
 Если отток желчи из пузыря по какой-то причине нарушается и концентрация ее увеличивается, развивается холелитиаз и образуются камни.
Если отток желчи из пузыря по какой-то причине нарушается и концентрация ее увеличивается, развивается холелитиаз и образуются камни.
У детей заболевания жёлчного пузыря можно разделить на несколько групп в зависимости от причины, их вызвавшей:
- врожденные аномалии развития: отсутствие или нетипичное расположение ЖП, недоразвитие его (гипоплазия), внутрипузырные перегородки и др.;
- функциональные нарушения: дискинезии;
- воспалительные заболевания: холецистит, холангит;
- обменные нарушения: желчнокаменная болезнь;
- опухоли ЖП (у детей встречаются редко);
- паразитарные инвазии: лямблиоз, фасциолез, описторхоз, клонорхоз и др.
Резюме для родителей
Даже такой небольшой по размерам орган, как жёлчный пузырь, играет важную роль в пищеварительном процессе. Неполадки в работе ЖП могут доставить ребенку значительный дискомфорт. Именно поэтому следует внимательно относиться к жалобам детей на боли в животе и обращаться в таких случаях за консультацией к педиатру или гастроэнтерологу.
Первый городской канал Одессы, полезная информация о строении и функциях желчного пузыря:
У 75% людей после 70 лет выявляются различные заболевания желчного пузыря. Распространенность желчнокаменной болезни и холецистита растет с каждым годом. Особенности питания, малоподвижный образ жизни, невнимание к собственному здоровью приводят к сбою работы билиарного дерева: печени, желчного пузыря и желчевыводящих протоков.
Особенности строения
Желчный пузырь (ЖП) – это полый орган, напоминающий по строению мешочек грушевидной или овальной формы. В среднем в пузырь помещается 50 мл жидкости. Желчный пузырь условно делят на три части: дно, тело и шейка. Стенки органа состоят из мышечных, эластичных волокон. Полость внутри выстлана слизистой тканью, которая образует нежные складки. С внешней стороны желчный пузырь покрыт серозной оболочкой.
Дно – самая широкая и эластичная часть органа. У худых людей его можно пальпировать в области правого подреберья. Тело переходит в самое узкое место – шейку, откуда начинается пузырный проток. В этом месте слизистая образует спиральные складки (заслонку Хайстера). В области шейки есть небольшое расширение, Карман Хартмана, где часто застаивается желчь, образуются камни. Слизистая оболочка местами проникает в мышечную ткань. Эта особенность усугубляет течение холецистита (воспаления ЖП). В желчном пузыре и желчных протоках много нервных окончаний.
Функции ЖП
За сутки печень вырабатывает около 1,5 литров желчи, которую называют печеночной. Секрет скапливается в желчном пузыре. Во время приема пищи орган сокращается, выбрасывая концентрированную желчь в двенадцатиперстную кишку.
В желчном пузыре изменяется состав секрета. В нем в 10 раз возрастает концентрация желчных кислот, билирубина и холестерина, для которых стенки пузыря непроницаемы. Происходит это за счет всасывания воды, натрия, хлора и других веществ. Такую желчь называют пузырной.
В процессе пищеварения используются оба вида секрета. Во время приема пищи в двенадцатиперстной кишке вырабатывается гормон холецистокинин, который вызывает сокращение ЖП. Стимулирующим воздействием обладает мотилин, производимый в тонком кишечнике. Концентрированная пузырная желчь первая поступает в двенадцатиперстную кишку. Функции секрета:
- нейтрализация кислотной среды желудочного сока;
- бактерицидное действие;
- активизация ферментов поджелудочной железы;
- участие в усвоении жиров.
Затем в кишечник поступает печеночная желчь. Между приемами пищи секрет вновь накапливается и концентрируется, особенно активно этот процесс происходит ночью.
Причины болезней
В норме желчный пузырь должен полностью освобождаться от желчи при сокращении. Любые застойные явления постепенно приводят к различным патологиям органа. Распространенные причины болезней билиарного дерева:
- врожденные аномалии строения пузыря, перегиб пузыря, желчных протоков;
- изменение состава желчи, повышение литогенных свойств – способности образовывать твердый осадок и камни;
- нарушение моторики билиарного тракта.
Причины часто взаимосвязаны. Застойная желчь негативно влияет на слизистую органа, нарушает способность мышечного слоя к сокращению и растяжению.
Сбой моторики билиарного тракта приводит к неполному сокращению органа, что вызывает застой желчи.
Факторы, которые увеличивают риск развития заболеваний:
- гормональные сбои;
- прием гормональных препаратов, пероральных контрацептивов;
- многократная беременность;
- ожирение, сахарный диабет;
- употребление продуктов с высоким содержанием холестерина, простых углеводов;
- малоподвижный образ жизни;
- стрессы;
- паразиты;
- злоупотребление алкоголем, курение.
Симптомы нарушений
Основной признак заболеваний ЖП – боль разного характера в правом подреберье. Сила и характер симптома могут быть различными. При остром воспалении пузыря, желчной колике больной жалуется на нестерпимую, резкую или тупую боль. В случае хронических болезней неприятные ощущения терпимы, связаны с тяжестью, дискомфортом в этой области.
Проявление симптомов обычно связано с питанием: боль возникает через 15–20 минут после еды и в ночное время. У пожилых людей, пациентов с сахарным диабетом болевой синдром может проявляться слабо даже при остром воспалении. Симптомы стерты при гангренозном холецистите из-за отмирания нервных окончаний в стенках ЖП.
Боль может иррадиировать в другие части тела: спину, правую лопатку, плечо, шею, область сердца. При постановке диагноза необходимо исключить заболевания сердца, легких, почек.
Болевой синдром ярко проявляется при пальпации. Живот у пациента рефлексивно напрягается при обследовании правого подреберья. Человек вынужденно занимает позу лежа на боку с подогнутыми ногами. В этом случае необходимо вызвать скорую медицинскую помощь.
Второй синдром связан с нарушением выброса желчи в кишечник. Это приводит к сбою пищеварительных процессов и проявляется диспепсическими явлениями: вздутием, отрыжкой, тошнотой, рвотой, которая не приносит облегчения.
При хронических заболеваниях нарушается усвоение жирорастворимых витаминов. В кишечнике развиваются гнилостные процессы, что приводит к вздутию, повышается риск инфекций.
Нарушения стула могут проявляться в виде диареи и запора. Нередко пациент жалуется на непереносимость жирной пищи и молочных продуктов. При забросе желчи в желудок человек ощущает горький привкус, тошноту.
При нарушении оттока желчи проявляются признаки механической желтухи, связанные с накоплением билирубина в организме. Основные признаки:
- пожелтение кожи, белков глаз, налет на языке;
- потемнение мочи, кал становится светлым;
- кожный зуд;
- постепенная потеря массы тела;
- головные боли, быстрая утомляемость.
Желтуха может развиваться постепенно, пока признаки не станут явными или протекать быстро при полной обструкции желчевыводящих путей.
Воспалительные процессы обычно сопровождаются повышением температуры до 38,5. Более высокий показатель свидетельствует о развитии осложнений. У пациентов с ослабленным иммунитетом, пожилых людей температура тела может оставаться нормальной.
Диагностика заболеваний билиарной системы
Основными методами обследования являются:
- ультразвуковое исследование (УЗИ);
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- рентгенологическое исследование.
При болезнях желчного пузыря наиболее доступный и информативный метод – УЗИ. Точность исследования достигает 96%, что объясняется особенностями строения органа.
Признаками заболевания желчного пузыря является утолщение стенок, увеличение или уменьшение размера, наличие жидкости, газа. С помощью УЗИ устанавливается форма органа, выявляются аномалии строения. Исследование позволяет обнаружить камни от 3 мм в диаметре.
Для выявления нарушения моторики проводят два сеанса обследования: утром натощак и через 20 минут после желчегонного завтрака или препарата.
При обследовании желчевыводящих путей применяют различные виды рентгенологического обследования. В билиарный тракт вводят контрастное вещество, с помощью которого удается установить сократительную способность желчного пузыря, проходимость желчных протоков, наличие препятствий: камней, образований, стриктур. Специальный препарат вводится разными способами: пероральным, с помощью эндоскопа и через прокол.
При проявлении симптомов заболеваний желчного пузыря назначают лабораторные анализы крови, мочи, кала.
Основные заболевания
К распространенным патологиям желчного пузыря относят желчнокаменную болезнь, дискинезию, холецистит.
Дискинезия желчного пузыря
Нарушение моторики пузыря, а также желчных протоков составляет около 70% всех патологий билиарной зоны. Точные данные невозможно установить из-за стертой симптоматики заболевания и сложности диагностики. При дискинезии выявляются функциональные нарушения у желчного пузыря, протоков и сфинктеров, что приводит к нарушению оттока желчи. Основной симптом при болезнях желчного пузыря – боль в правом подреберье, которая обычно возникает после приема еды.
10–15% случаев патологии являются первичными. Основной причиной функциональных нарушений являются психоэмоциональные перегрузки, невроз.
Чаще дискинезия имеет вторичное происхождение и является осложнением гормональных сбоев, цирроза и гепатита, желчнокаменной болезни, воспалительных процессов, сахарном диабете, ожирении. Спровоцировать нарушение моторики желчного пузыря может многократная беременность.
Причины развития дискинезии:
- изменение мышечной ткани желчного пузыря;
- снижение чувствительности органа к гормонам;
- дискоординация моторики желчного пузыря и сфинктеров желчных протоков;
- нарушение проходимости желчных протоков.
Выделяют два типа нарушения моторики ЖП. Дискинезия по гипертоническому типу связана с повышенным тонусом мышечной ткани. Выброс желчи происходит нерегулярно, самопроизвольно, пациент жалуется на резкие боли после приема пищи. Желчный пузырь чаще всего сморщен, стенки утолщены. Орган быстро опорожняется.
Гипотоническая дискинезия характеризуется неполным опорожнением желчного пузыря. Около 40% желчи остается в полости органа. Пациенты жалуются на постоянный дискомфорт в области желчного пузыря, чувство распирания в этой области. Боли не связаны с приемом пищи. На УЗИ желчный пузырь увеличен, расширен просвет желчных протоков. Орган опорожняется медленно, иногда требуется увеличенная доза желчегонных препаратов. Желчь вязкая, концентрированная.
Помимо болевого синдрома, дискинезия сопровождается расстройством пищеварения, повышенной раздражительностью, быстрой утомляемостью. Чаще заболевание встречается у женщин до 50 лет.
Признаки желчной колики
При попадании камня в область шейки возникает сильная резкая боль. Этот симптом называют желчной коликой. Болевой синдром локализуется в области правого подреберья, отдает в нижнюю часть угла лопатки, правое плечо, реже – в левую сторону туловища.
Колика возникает ночью или рано утром. Боль постепенно усиливается до нестерпимой и продолжается до 60 минут. Внешний вид человека говорит о страдании: гримаса боли на лице, вынужденное положение на боку с поджатыми ногами. Живот болезненно напряжен. Если боль продолжается дольше полутора-двух часов, то подозревают более грозные осложнения.
Желчная колика может быть вызвана употреблением жирной, пряной еды, алкоголя. Стрессовые ситуации провоцируют боли. Иногда приступ возникает после незначительных причин: зевоты, тряской еды, тугого пояса или одежды, неудачного движения, бега.
Холецистит
В зависимости от выраженности симптомов и характера протекания патологии выделяют острое и хроническое воспаление желчного пузыря. К симптомам первого вида холецистита относится нестерпимая резкая боль, лихорадка, механическая желтуха. Иногда острая форма быстро переходит к осложнениям: перфорации стенок, перитониту, панкреатиту. В 50 % случаев заболевание успешно поддается медикаментозной терапии. При повторных приступах рекомендуют холецистэктомию – операцию по удалению желчного пузыря.
Хроническая форма холецистита проявляется терпимыми болями, нарушением пищеварения. Человек в течение долгого времени может не обращать внимания на заболевание. Однако в любой момент хроническая форма может перейти в острую или вызвать другие осложнения.
Выделяют два вида холецистита: калькулезный и бескаменный. Первая форма встречается в 80% случаев и является осложнением желчнокаменной болезни. Бессимптомное течение ЖКБ продолжается долгое время, пока камни находятся на дне желчного пузыря. При миграции камней повреждается слизистая оболочка, шейка, желчные протоки, что приводит к развитию воспаления пузыря. Калькулезный холецистит чаще встречается у женщин. Бескаменная форма более опасна, чаще поражает мужчин.
Классификация холецистита:
| Название формы | Проявление |
| Катаральная | Воспаление слизистой оболочки |
| Флегмонозная | Гнойное воспаление с образованием язв, попаданием жидкости в околопузырное пространство |
| Гангренозная | Некроз части или целого органа. Часто осложняется перфорацией стенок |
| Эмфизематозная | Воспаление с выделением и накоплением газов |
Холецистит осложняется перитонитом, желчной коликой, холангитом (воспалением общего желчного протока), острым панкреатитом, свищами. Хроническое воспаление внешней оболочки желчного пузыря (перихолецистит) приводит к образованию спаек, которые могут деформировать орган.
Желчнокаменная болезнь
Конкременты образуются в результате изменения состава желчи. Повышение концентрации холестерина и билирубина в сочетании с уменьшением количества желчных кислот приводит к выпадению твердого осадка. Развитию ЖКБ способствует дискинезия.
Желчнокаменная болезнь в группе людей до 60 лет преимущественно встречается у женщин. После 70 лет заболевание одинаково встречается у обоих полов.
Стадии ЖКБ:
- сладж;
- бессимптомное камненосительство;
- калькулезный холецистит.
Сладж представляет собой концентрированную густую замазку, в которой образуется твердый осадок. Такое явление встречается у беременных женщин и в 70% случаев проходит самостоятельно.
Образовавшиеся камни могут долгое время не проявляться. Обычно они расположены на дне желчного пузыря. В среднем бессимптомный период продолжается 12 лет, но в любой момент заболевание может проявиться.
При миграции камней в область шейки желчного пузыря возникает желчная колика. После первого приступа у 6% больных случаются рецидивы в течение года. У 2% больных с клиническим проявлением развивается острый калькулезный холецистит, который повторяется у 30% пациентов в течение последующего месяца. Заболевание может перейти в хроническую форму, осложниться холангитом, панкреатитом, механической желтухой. У 0.08% людей после 70 лет с клиническими проявлениями ЖКБ обнаруживается рак ЖП.
Рак желчного пузыря
Точные причины развития злокачественной опухоли желчного пузыря остаются невыясненными. У 75% онкобольных выявляют ЖКБ. Повышается риск при фарфоровом ЖП, хроническом холецистите.
Спровоцировать возникновение рака могут полипы ЖП, особенно опасно сочетание доброкачественных образований с конкрементами.
Злокачественные опухоли ЖП агрессивны, быстро растут и дают метастазы. Из-за стертости симптомов рак выявляют на поздних стадиях. Когда уже образовались метастазы.
Гистология злокачественных опухолей ЖП:
- карцинома;
- лейомиосаркома;
- рабдомиосаркома;
- овсяноклеточная карцинома;
- карциноидные опухоли.
Прогноз при раке ЖП неблагоприятный. Заболевание мало поддается лучевой и химиотерапии. Попытки хирургического лечения разочаровывают. В связи с опасностью развития онкологических заболеваний пациентам с ЖКБ предлагают сделать холецистэктомию.
Как вылечить желчный пузырь
При проявлении симптомов заболевания желчного пузыря необходимо обратиться к терапевту, гастроэнтерологу. В случае острого воспаления больного направляют в хирургическое отделение.
Лечение желчного пузыря может включать:
- медикаментозную терапию;
- хирургические операции;
- диетотерапию;
- физиопроцедуры;
- лечебную физкультуру;
- санаторно-курортное лечение.
Лекарства при заболеваниях ЖП зависят от характера патологии. Для снятия воспаления назначают курс антибиотиков. Для коррекции моторики – холекинетики и холелитики используются для усиления желчевыделения. Обезболивающие средства помогают уменьшить болевой синдром. Для лечения желчнокаменной болезни применяют длительные курсы препаратов с желчными кислотами, которые способствуют растворению конкрементов.
Стандартом хирургического лечения является холецистэктомия, операция по удалению ЖП. При противопоказаниях или несогласии больного проводят холецистэктомию – введение лекарства непосредственно в орган через прокол.
При заболеваниях билиарной системы назначают специальную лечебную диету №5. Питание ограничивает употребление жиров, желчегонной пищи. Основные принципы диеты: дробность и рациональность. Есть необходимо каждые 2,5 часа без переедания и голодания. Предпочтительны отварные или паровые блюда. В случае острого воспаления желчного пузыря показан голод. Затем назначают более щадящий вариант диеты №5А.
Показания для оперативного лечения
Основным методом лечения желчнокаменной болезни является холецистэктомия. В настоящее время операция проводится с помощью эндоскопического оборудования через проколы в животе. У пациента не остается грубых шрамов, уже через один-два дня он может покинуть больницу и продолжить лечение амбулаторно.
Показания к проведению хирургической операции:
- ЖКБ с клиническими проявлениями: рецидивирующими коликами, острым холециститом;
- рецидивирующий некалькулезный холецистит;
- если пузырь более чем наполовину набит желчными камнями;
- при камнях более 3 см;
- отключенный ЖП;
- фарфоровый ЖП;
- полипы ЖП более 2 см или образования сочетаются с камнями.
После удаления желчного пузыря возможен рецидив ЖКБ. Холецистэктомия не снижает уровень литогенности желчи.
Профилактика болезней желчного пузыря
Для предупреждения развития патологии билиарной зоны важно следовать правилам здорового образа жизни. Профилактика включает и регулярное обследование для выявления болезни на начальной стадии.
Особенно актуальные вопросы профилактики для многорожавших женщин, пациентов с сахарным диабетом, пожилых людей.
Питание
Для профилактики заболеваний желчного пузыря необходимо есть дробно: 5–6 раз в день, не переедать. Особенно вредны строгие диеты и голодание, быстрое снижение веса. Рацион должен быть разнообразным, включать овощи и фрукты. Достаточное количество клетчатки благоприятно сказывается на процессе пищеварения, увеличивает скорость прохождения пищи, выводит лишний холестерин. Не стоит злоупотреблять жирной пищей и сладостями.
Упражнения
Ежедневные легкие физические нагрузки являются профилактикой дискинезии ЖП. Достаточно выполнять стандартный комплекс утренней гимнастики. Хороший вариант – прогулка на свежем воздухе. Стандартное упражнение на пресс стимулирует работу всех органов брюшной полости.
При заболеваниях желчного пузыря следует избегать изнуряющих тренировок, бега. Неудачное упражнение может вызвать желчную колику. Пациентам назначают курс лечебной физкультуры, который включает физические упражнения и дыхательную гимнастику. Все задания выполняются медленно, без резких движений.
Примеры упражнений:
- лежа на правом боку, подгибать поочередно ноги к груди;
- стоя на четвереньках, по очереди поднимать каждую руку вперед и в сторону;
- стоя на четвереньках, выгибать спину вверх и вниз;
- лежа на животе, приподнимать грудь и ноги, фиксировать положение на несколько секунд;
- медленно вдыхать так, чтобы поднимался только живот;
- медленно вдыхать так, чтобы грудь и живот поднимались одновременно.
Лечебная физкультура выполняется на стадии ремиссии заболевания.
Заключение
Желчный пузырь обеспечивает накопление необходимого количества концентрированной желчи. Для поддержания нормального функционирования билиарного дерева необходимо дробно питаться, вести активный образ жизни, избегать стрессовых ситуаций. Женщины чаще страдают от патологий желчного пузыря. Это связано с гормональными сбоями, беременностью, использованием пероральных контрацептивов. В зону риска попадают больные сахарным диабетом и ожирением.
Ежегодное УЗИ органов брюшной полости позволит вовремя выявить патологию желчного пузыря. При первых симптомах: если начал болеть правый бок, наблюдаются частые расстройства пищеварения, необходимо обращаться к терапевту.

