Документы для удаления желчного пузыря
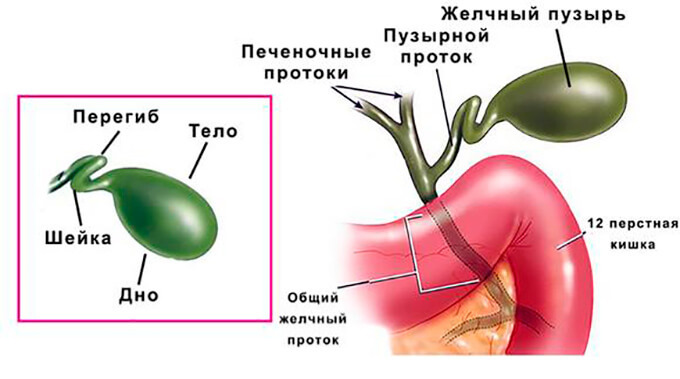
Желчный пузырь представляет собой полый резервуар грушевидной формы, расположенный под печенью и служащий для накопления вырабатываемой ею желчи, доведения её до необходимой концентрации и подачи в двенадцатиперстную кишку при попадании пищи в ЖКТ. Желчь участвует в расщеплении пищи (особенно – тяжелых животных жиров), стимулирует секрецию поджелудочной железы и оказывает антибактериальное действие на кишечную микрофлору.
Как и любой другой внутренний орган, желчный пузырь так же подвержен разного рода патологиям, некоторые из которых, увы, можно вылечить только хирургическим путем.
Такое оперативное вмешательство называется холецистэктомия, в процессе которой жёлчный пузырь удаляется полностью.
Такая операция помогает удалению камней из желчного пузыря (если вывести их из органа естественным путем не представляется возможным). Также её назначают при наличии в желчном пузыре полипов большого размера, при закупорке желчных протоков, хроническом калькулезном холецистите и некоторых других патологиях этого органа.
Холецистэктомия является довольно распространенным видом хирургического вмешательства, и технология её проведения хорошо отработана. Выполняется эта операция либо традиционным полостным способом, либо с помощью малоинвазивной методики – лапароскопии.
Первый способ используется, как правило, в экстренных случаях или тогда, когда лапароскопия пациенту по каким-либо причинам противопоказана. Лапароскопическое вмешательство используется при плановых операциях такого рода и заключается в резекции органа с помощью специальных трубчатых инструментов, вводимых в операционное поле через небольшие (около сантиметра) проколы в стенках брюшины. Хирург контролирует ход операции посредством видеокамеры, так же вводимой в операционное поле.
Более щадящая лапароскопическая методика является основным способом удаления этого органа, который позволяет значительно сократить срок реабилитации и свести к минимуму риск возникновения послеоперационных осложнений. Далее мы поговорим о том, в чем заключается подготовка к лапароскопии желчного пузыря.
Сразу скажем, что каждому пациенту, в зависимости от индивидуальных особенностей его организма, врач назначает свою предоперационную подготовку, однако есть общие для всех моменты, которым мы и уделим основное внимание в этой статье.
Необходимые стандартные исследования перед проведением холецистэктомии
Перед любым оперативным вмешательством (в том числе и перед удалением желчного пузыря) необходимо сдать некоторые виды лабораторных анализов.
К таким анализам относятся:
- анализ крови (развернутый, с отражением скорости оседания эритроцитов);
- развернутый анализ мочи;
- биохимические анализы (на содержание общего белока, показатель уровня билирубина и общего холестерина, на концентрацию мочевины, глюкозы, креатинина и так далее);
- анализы, призванные исключить ВИЧ-инфекцию и сифилис;
- маркеры на гепатиты, определение группы крови и её резус-фактора;
- гемостазиограмма (позволяет определить свертываемость крови пациента).
Кроме этих анализов, перед операцией по удалению желчного пузыря необходимо пройти обследование у терапевта и стоматолога и получить их заключения.
Если показанием к удалению желчного пузыря явилась желчнокаменная болезнь, то предоперационная подготовка потребует особенно тщательного подхода не только со стороны медперсонала, но также и со стороны пациента. Нужно со всей серьезностью отнестись к сдаче лабораторных анализов и обязательно пройти ряд инструментальных исследований, которые дают возможность определить количество, природу, размеры и места локализации камней в желчном пузыре и желчевыводящих путях, что позволяет подобрать соответствующую методику лечения. В некоторых случаях хирург при проведении лапароскопии вынужден прервать малоинвазивную операцию и перейти к традиционному полостному вмешательству. Чтобы максимально снизить вероятность такой процедуры, необходимо как можно тщательнее обследовать пациента.
Перед холецистэктомией используются следующие инструментальные методы исследований:
- УЗИ брюшной полости. Эта методика позволяет оценить текущее состояние не только желчного пузыря, но и печени, поджелудочной железы и прочих органов. При желчнокаменной болезни или полипозе с его помощью можно определить количество, локализацию и размеры новообразований в полости органа. Однако такая методика не во всех случаях позволяет обнаружить все камни или полипы, особенно если они расположены в конце желчевыводящего протока;
- МРТ (магнитно-резонансная томография). Это более точный метод диагностики, который не только позволяет определить локализацию, размеры и количество конкрементов, но также дает информацию о прочих патологиях (воспалительные процессы, рубцевание, сужение протоков и так далее);
- КТ (компьютерная томография). Используется в случаях, когда после проведения предыдущих исследований у врача остались сомнения в точности и полноте полученных данных. С помощью КТ можно оценить состояние околопузырных тканей, обнаружить наличие спаек, а также уточнить текущее состояние внутренних органов;
- обязательно назначаются обследования сердечно-сосудистой системы и органов дыхания (ЭКГ, рентген легких и так далее).
Если все показатели в норме, до пациента допускают к лапароскопии. Если же есть какие-либо отклонения, то назначается терапия, цель которой – нормализовать состояние пациента перед проведением операции.
Процедура подготовки к лапароскопической холецистэктомии в стационаре
Первым делом необходимо предупредить врачей об имеющейся у Вас аллергии на какие-либо медикаменты.
Перед тем, как выполнить эту операцию, с больным обязательно должны побеседовать анестезиолог и хирург. В ходе этой беседы специалисты должны рассказать пациенту о предстоящей операции, о применяемом наркозе, а также проинформировать его о возможных осложнениях и последствиях резекции жёлчного пузыря. Кроме того, пациент должен быть проинформирован о специальном режиме и рационе питания, которые ему нужно будет соблюдать после холецистэктомии. Окончанием такой беседы является подписание пациентом согласия на лапароскопическое вмешательство и применение общего наркоза.
Подготовку к резекции желчного пузыря лучше всего начать еще до поступления в стационар. Как правило, она заключается в соблюдении диеты №5 и лечебной гимнастике.
Эти мероприятия позволяют лучше подготовить организм к предстоящему хирургическому вмешательству, а, следовательно, и саму операцию будет перенести легче.
Рекомендуется за три-четыре дня до госпитализации перейти на питание продуктами, исключающими появление метеоризма. Основу рациона должны составлять нежирные кисломолочные продукты, диетические виды мяса (курица, индейка, крольчатина или телятина) и нежирная рыба. Продукты, способные вызвать брожение (фрукты, овощи, бобовые культуры, зерновые продукты и хлеб) следует из рациона исключить.
Перед операцией врач должен знать все о:
| № | Полезная информация |
|---|---|
| 1 | наличии у пациента аллергических реакций на какие-либо медикаменты, включая средства анестезии и антисептические препараты |
| 2 | случаях, при которых у пациента случалась кровопотеря, или о приеме им повышающих кровоточивость препаратов (к примеру, варфарина или аспирина) |
| 3 | беременности (текущей или планируемой) |
В стационаре подготовка к этой операции заключается в следующем:
Сразу после госпитализации пациенту назначается легкое питание. Последний ужин – в семь вечера дня, предшествующего холецистэктомии. После этого ничего есть больше нельзя.
В день проведения операции, кроме еды, нужно отказаться и от питья. Отсутствие в желудке пищи минимизирует риск появления рвоты в процессе вмешательства и после него.
Если пациент принимает какие-либо лекарства, необходимо обязательно проконсультироваться с врачом о возможности их приема в день операции. Поскольку людям со слабыми мышцами живота или лишним весом после операции часто назначается ношение бандажа, лучше позаботиться о его приобретении заранее.
Вечером перед днем операции и утром в день её проведения пациенту ставят очистительные клизмы. Вечером перед и утром в день вмешательства нужно искупаться со специальным антибактериальным мылом и побрить живот и лобок.
Перед помещением больного в операционную нужно убедиться, что он снял с себя все украшения, контактные линзы, очки, а также съемные протезы зубов. Перед самой операцией медицинский персонал должен забинтовать эластичными бинтами нижние конечности оперируемого больного (от пальцев до самых паховых складок). Это позволит избежать осложнений тромбоэмболического характера.
Как подготовиться к постоперационной реабилитации?
Как и к самой холецистэктомии, так и к восстановлению после неё, необходимо заранее подготовиться.
После лапароскопии пациентов часто выписывают из стационара уже на второй-третий день, но если возникают осложнения (повышенная температура, кровотечение и так далее), то срок госпитализации может быть продлен.
В некоторых случаях бывает необходимо повторное вмешательство, и тогда срок пребывания в стационаре увеличивается на неопределенное время. Заранее предсказать результат любой операции – невозможно, поэтому надо быть готовым к любому повороту событий. Возьми с собой в больницу умывальные принадлежности, одежду, в которой Вам наиболее комфортно, книги или планшет, чтобы в случае увеличения длительности пребывания в стационаре Вам было удобно и нескучно.
В первый день после операции нельзя будет ни есть, ни пить. А поскольку после наркоза во рту ощущается сильная сухость, нужно заранее позаботиться о приготовлении травяных отваров (шалфей, ромашка и т.п.) или воды с лимоном, чтобы смачивать губы и полоскать рот. Также приготовьте тампоны для смачивания губ.
После лапароскопической холецистэктомии пациент ощущает холод. Это нормальное явление, поэтому нужно заранее приготовить теплые вещи и одеяла.
Нужно быть готовым к тому, уже спустя непродолжительное время после лапароскопии желчного пузыря необходимо будет начать трудиться на благо своего выздоровления. Для ускорения реабилитации организма Вам придется начать двигаться. Выполнять дыхательную гимнастику, выполнять различные несложные движения ногами и руками, вставать и ходить. Полезен также легкий массаж области грудной клетки для восстановления нормального дыхания, который легко могут сделать Ваши родные и близкие.
Через 12 часов (или через сутки) можно начинать дыхательную гимнастику, сидя на кровати. Делайте это не спеша, прерываясь на отдых. Полезно дышать через трубочку. Опустите один её конец в стакан с водой, а другой возьмите в рот.
Через половину суток после лапароскопии может употреблять несладкую и негазированную воду. Пить следует не торопясь, маленькими глоточками.
Через 24-36 часов, если нет никаких осложнений, можно и даже нужно вставать и стоять, опираясь на кровать. С помощью родственников можно пробовать ходить, соблюдая при этом максимальную осторожность. Постоянно лежать – не рекомендуется.
Даже если операция прошла успешно и Вас быстро выписали из стационара, не следует забывать о врачебных рекомендациях касательно приема медикаментов и правильного питания. Диету №5 в отсутствии желчного пузыря лучше всего соблюдать всю оставшуюся жизнь, постепенно расширяя рацион с разрешения лечащего врача. Ограничьте физические нагрузки. Их интенсивность можно увеличивать только после консультации со специалистом.
В заключении хочется сказать, что мы описали только общие принципы подготовки к удалению желчного пузыря. Конкретные требования к до- и послеоперационному периоду назначает лечащий врач. Соблюдайте все его рекомендации – и Ваша жизнь после холецистэктомии быстро вернется в норму. Будьте здоровы!
YouTube responded with an error: Daily Limit Exceeded. The quota will be reset at midnight Pacific Time (PT). You may monitor your quota usage and adjust limits in the API Console: https://console.developers.google.com/apis/api/youtube.googleapis.com/quotas?project=726317716695
Камни в желчном пузыре, полипы или другие серьезные проблемы обычно находят при проведении УЗИ внутренних органов. Для некоторых пациентов это становится полной неожиданностью. Так бывает, что люди годами лечат поясницу, а причина недомоганий – болезни желчного пузыря.
Каков алгоритм ваших действий после обнаружения неприятностей? Итак, вам предстоят следующие шаги.
Необходимо найти специалистов в вашем городе. Стандартный путь – пойти на прием к участковому терапевту. Он даст направление к хирургу. Есть вариант попасть к гастроэнтерологу. Что, возможно, замедлит ваше движение к операции.
Дело в том, что, например, в вопросе камней, образовавшихся в желчном пузыре, существует два мнения – пытаться растворить или удалить. Хирурги, как правило, дают однозначное направление на операционный стол. Наличие у больного нескольких приступов, постоянной ноющей боли являются неоспоримыми фактами необходимости операции.
Гастроэнтерологи пытаются выяснить состав камней, выписывают довольно дорогие лекарства, которые, по их мнению, способны повлиять на камни. Опасность такого рода экспериментов в следующем: камни, под действием препаратов, рассыпаются на разного диаметра осколки, которые, в свою очередь, могут привести к закупорке желчных протоков, к разрыву самих протоков. В таких случаях есть большая вероятность не успеть довести больного.
Хирург либо гастроэнтеролог дает направление в хирургическое отделение больницы. В крупных городах есть возможность выбрать медицинское учреждение. Следует учитывать, что на подобные операции в бюджетных клиниках очередь расписана на пару месяцев. Врач после первичного анамнеза выдает пациенту перечень анализов и список врачей, консультацию которых вам необходимо получить.
В поликлинике по месту жительства участковый терапевт выдает вам направления к узким специалистам. Чаще всего, это кардиолог, ангиохирург, флеболог, невропатолог, эндокринолог. Состав врачей варьируется. Он зависит от возраста больного, ранее перенесенных заболеваний и хирургических вмешательств.
ВАЖНО: самостоятельно следите за перечнем всех анализов. При отсутствии одного анализа вас могут не допустить до операции.
Старайтесь оградить себя от сезонных инфекций (при сборе анализов надевайте защитную маску, принимайте повышенную дозу витамина С, больше гуляйте на свежем воздухе). Неприятно, если операцию придется отменить из-за банального насморка (наркоз, в таком случае, противопоказан). Увы!
- ФГДС (фиброгастродуоденоскопия) – обследование желудка и слизистой двеннадцати-перстной кишки с помощью видеоэндоскопа.
- УЗИ брюшной полости;
- Флюорография;
- ЭКГ, спирография.
- кровь на Вич, RW;
- маркеры гепатитов В,С.
- общий анализ крови с формулой
- общий анализ мочи
- длительность кровотечения;
- время свертывания крови.
- креатинин;
- амилаза;
- АлАТ
- АсАТ;
- билирубин и его фракции;
- сахар крови;
- общий белок;
- мочевина;
- электролиты (Na, K, Cl);
- ПТИ;
- фибриноген;
- группа крови, Rh
Важно: не лишним будет уточнить у терапевта сроки действия анализов. Некоторые анализы можно сдать за месяц до дня приема в больницу, большинство — за 10 дней!
В назначенный день перед операцией необходимо прийти в приемный покой больницы с результатами анализов, обследований, заключений специалистов.
Кроме того, взять с собой:
- паспорт
- СНИЛС
- Страховой полис
- по две ксерокопии каждого документа.
Важно: заранее уточните, что нужно взять с собой в палату (постель, посуда, одноразовые пеленки).
И самое главное, чрезвычайно важен психологический настрой пациента. Будьте уверены, при плановых операциях, с полным пакетом предварительных обследований, риск возникновения внештатных ситуаций на операционном столе близок к нулю. Холицестэктомия – рядовая операция для хирурга.
Лапароскопия желчного пузыря, или лапароскопическая холецистэктомия – самый малоинвазивный (нетравматичный) способ резекции. Как известно, желчный расположен в брюшной полости. Это важное звено в пищеварительной цепи организма. Его основная задача заключается в сборе секрета (желчи), вырабатываемого печенью, для дальнейшей транспортировки в двенадцатиперстную кишку. Желчь туда поступает сразу после появления еды в желудке.
Этот орган очень важен для человека: он сохраняет ферментативную функцию желудочно-кишечного тракта, обеспечивая нормальный пищеварительный процесс. При ряде патологий, не поддающихся консервативному лечению, он удаляется. Организм способен функционировать и без ЖП: он важен, но не является жизненно необходимым для человека. Когда встает необходимость извлечения больного органа, медицинские специалисты рекомендуют использовать самую современную и безопасную методику удаления.
Что такое лапароскопия желчного пузыря?
Эта процедура отличается высокой эффективностью и одновременно невысокой травматичностью тканей малого таза и брюшины. За последние годы данный вид хирургического вмешательства в полость брюшины стал самым востребованным и часто используемым. Процедура показана при желчнокаменной болезни, поскольку имеет минимум осложнений и позволяет восстанавливаться в короткие сроки.
Хирургическая операция осуществляется с применением специального оборудования (лапароскопа) и инструментов (троакаров). Лапароскоп — это трубка с камерой на конце, оснащенная небольшим фонариком. Оборудование внедряется в полость живота через небольшое отверстие на передней стенке брюшины. Камера транслирует изображение на монитор для врача, проводящего манипуляцию. Благодаря микроскопическому оборудованию специалист видит происходящее внутри тела человека, не делая большой полостной разрез скальпелем.
После операции остается незаметный рубец, поскольку для введения лапароскопа необходим прокол до 2 см длиной.
Кроме транслирующего оборудования, в брюшную полость через проколы вводятся трубки-манипуляторы. С их помощью хирург управляет инструментами. Эти трубок три штуки, они полые. Через них к месту манипуляции доставляются принадлежности, которыми медик иссекает и удаляет сам орган или полипы/камни из него.
Когда требуется проведение лапароскопии?
Желчнокаменная болезнь — главное показание к оперативному вмешательству с использованием методики лапароскопии. На фоне данной патологии нередко развиваются осложнения:
- острый болевой синдром, сопутствующий желчнокаменной болезни. Это показание к срочной операции, потому что при возникновении второго болевого приступа могут развиться серьезные осложнения, при которых методика противопоказана;
- бессимптомное течение ЖКБ. Операция делается при выявлении камней большого размера, поскольку они могут стать причиной формирования пролежней на одной из стенок пузыря;
- при прохождении курса терапии от ожирения у пациентов с большим лишним весом также удаляется желчный, так как при резком снижении жировой прослойки камнеобразование увеличивается;
- холедохолитиаз, при котором наряду с желчнокаменной болезнью происходит закупорка и последующее воспаление протоков. Лапароскопическая холецистэктомия в этом случае сопровождается санацией путей. Необходимо установить дренаж по окончании процедуры;
- холецистит в острой фазе. Патология требует срочной операции, поскольку чревата грозными осложнениями – сепсис, разрыв стенки органа, перитонит;
- холестероз. При данном заболевании на стенках откладывается холестерин. Этот процесс серьезно нарушает работу органа;
- полипоз ЖП. Если размеры новообразований превышают 1 см или они похожи на злокачественные разрастания (с сосудистой ножкой), требуется удаление.
Где и кем проводится лапароскопическое удаление ЖП?
Процедура хирургического удаления из брюшной полости проводится в отделении гастроэнтерологии или общей хирургии городской или районной больницы. Помимо этого, операцию на желчном пузыре можно сделать в одном из научно-исследовательских институтов или частных клиник, специализирующихся по пищеварительной системе.
Проводит процедуру оперирующий хирург, который иначе называется лапароскопическим хирургом. Манипуляция с малоинвазивным проникновением в брюшную полость занимает 45–90 минут. Среднее время проведения составляет один час.
Противопоказания к проведению резекции желчного пузыря
Для данной процедуры существует ряд противопоказаний. К ним относятся абсолютные:
- серьезные нарушения работы мочевыводящей и сердечно-сосудистой систем;
- плохая свертываемость крови.
Существуют и относительные противопоказания к проведению процедуры лапароскопическим методом:
- перитонит;
- заболевания инфекционного характера;
- острая форма холецестита, приступ при которой не проходит несколько дней;
- атрофический желчный пузырь;
- полостные операции в прошлом;
- грыжа больших размеров на передней стенке брюшной полости;
- абсцесс ЖП;
- беременность (последний триместр);
- аномальное расположение органов в животе;
- панкреатит в острой фазе;
- желтуха, вызванная закупориванием желчевыводящих протоков;
- подозрение на онкологию;
- наличие свищей между двенадцатиперстной кишкой и желчевыводящими путями;
- встроенный кардиостимулятор.
Во время пребывания в стационаре и в послеоперационный период пациенту должен быть предоставлен больничный лист. При наличии тяжелой физической работы человеку положены более легкие условия труда в течение всего восстановительного периода (до полугода).
Анестезия или наркоз?
Операция по удалению с использованием лапароскопа подразумевает использование общего наркоза. Другие варианты анестезии не рассматриваются, поскольку не позволяют полностью расслабить брюшные мышцы и полноценно обезболить.
Преимущества лапароскопии перед лапаротомией
Лапароскопическое удаление желчного пузыря имеет много положительных сторон в сравнении с лапаротомией (открытой полостной операцией):
- минимальная кровопотеря (30-40 мл) за счет сохранения большого числа кровеносных сосудов брюшной полости;
- малоинвазивность. Доступ к внутренностям осуществляется через несколько небольших проколов в животе, а не посредством разреза брюшной стенки;
- короткий восстановительный период: при отсутствии осложнений пациента выписывают через 1-3 суток;
- спустя всего 7 дней он имеет среднюю работоспособность;
- после операции присутствует незначительная боль, которая быстро купируется анестетиками из домашней аптечки;
- низкий риск возникновения осложнений: спайки практически не появляются после оперативного вмешательства, поскольку отсутствует прямой контакт рук хирурга и салфеток с внутренностями.
Подготовка к лапароскопии желчного пузыря
Перед резекцией необходимо провести правильную подготовку. Она включает в себя необходимые диагностические и лабораторные исследования с целью определения точного состояния организма больного. Во время подготовки обнаруживаются особенности строения оперируемого органа, протоков и пограничных тканей, выявляются возможные осложнения.
Перед хирургическим вмешательством требуется сдать крови на выявление:
- ВИЧ;
- сифилиса;
- гепатитов;
- свертываемости крови.
Также необходимы клинические анализы крови и мочи, биохимия, ультразвуковое исследование малого таза и брюшины, рентгенография грудной клетки, электрокардиограмма, ЭФГДС.
Дополнительно по рекомендации хирурга проводятся эндоскопическая холангиопанкреатография или МР-холангиография, позволяющие увидеть состояние желчных протоков.
Пациент накануне хирургической манипуляции должен тщательно вымыться и удалить волосяной покров в нижней части живота и на лобке. Медик, который будет проводить процедуру, в обязательном порядке доводит до пациента общие сведения: этапы проведения, время, возможные риски и осложнения.
Что можно есть накануне процедуры?
За несколько дней до процедуры следует изменить режим питания. Новый принцип употребления пищи заключается в следующих правилах:
- прием легкой и низкокалорийной еды накануне;
- последний раз можно поесть за 18 часов до хирургической манипуляции;
- кишечник вечером и утром в назначенный день очищается при помощи клизмы;
- употребление лекарств перед процедурой разрешается только под строгим контролем лечащего специалиста.
Как проходит лапароскопическое удаление желчного пузыря?
Мероприятие проводится под общей анестезией. Основные этапы заключаются в следующем:
- пациент вводится в сон при помощи общего наркоза. Это задача врача-анестезиолога;
- интеграция зонда в полость желудка для отвода газов и выведения лишней жидкости. Эта манипуляция позволяет исключить риск возникновения рвоты и последующей асфиксии из-за попадания переваренной пищи в дыхательные пути. Желудочный зонд остается в пищеводе вплоть до окончания работы специалиста;
- наложение маски на нос и рот пациента, которая соединена с оборудованием для искусственной вентиляции легких. ИВЛ обеспечивает под наркозом полноценное дыхание во время оперативного вмешательства. Работа аппарата жизненно необходима для оперируемого, потому что стерильный углекислый газ, нагнетаемый в брюшину, оказывает сильное давление на диафрагму. По причине сдавливания легкие не способны работать в полной мере, и без ИВЛ человек может задохнуться;
- введение троакара с осветительным прибором и камерой через небольшой разрез в пупочной складке. Врач внимательно осматривает брюшину, обращая особое внимание на оперируемый пузырь. Соседние органы в брюшной полости практически не задеваются троакарами за счет нагнетания газа;
- в районе правого подреберья делается еще 3 небольших надреза, через них интегрируются полые трубки для последующих хирургических манипуляций внутри живота;
Если специалист замечает образовавшиеся спайки, возникшие в результате хронического воспалительного процесса, он сначала рассекает их, после чего извлекает пузырь; - добравшись до конечной точки, врач производит оценку желчного. Если он излишне наполнен и перенапряжен, перед удалением необходимо убрать часть жидкости;
- орган зажимается специальным приспособлением, после чего медицинский специалист выделяет из желчнопузырных тканей проток, при помощи которого он соединен с ДК. Его требуется иссечь и выделить пузырную артерию из находящихся вокруг тканей;
- просвет артерии зашивается;
- когда ЖП полностью освобожден, врач приступает к его извлечению из печеночного ложа. Манипуляция проводится очень аккуратно и медленно. В ходе процесса каждый кровоточащий сосуд коагулируется;
- после полного удаления из ложа ЖП очень аккуратно извлекают наружу через прокол в складке пупка;
- на этом работа хирурга не закончена. После извлечения больного органа специалист производит осмотр брюшины. Он должен определить, не осталось ли в полости желчи, кровоточащих сосудов, видоизмененных тканей;
- после осмотра все сосуды прижигаются током, чтобы они не кровоточили. Подозрительно измененные ткани убираются, внутренность промывается антисептическим раствором. После этой манипуляции остатки раствора отсасываются из полости живота;
- как только все манипуляции закончены, троакары убираются, а проколы заклеиваются или зашиваются.
Иногда в случае необходимости в одном из проколов врач может оставить дренаж. Через специальную трубку наружу должен вытечь оставшийся антисептический раствор. Дренаж не ставится, если у пациента не выходила желчь во время хирургического вмешательства и не обнаружилось сильного воспалительного процесса в ЖП.
Как производится лапароскопия камней желчного пузыря?
При извлечении камней в ЖП соблюдаются те же правила погружения человека в искусственный сон, введения в желудок специального зонда, подключения к аппарату ИВЛ, проколов в животе и введения через них зондов для хирургических действий. Когда стерильный углекислый газ запущен в брюшину и туда же внедрены троакары, хирург осматривает брюшину. При обнаружении спаек он производит их отсечение. Далее разрезается стенка и через надрез посредством отсоса выводится наружу содержимое с камнями или полипами.
Как только ЖП опорожнен, разрез зашивается, изнутри брюшины все промывается введенным антисептическим раствором, троакары удаляются, проколы заклеиваются или зашиваются.
В случае возникновения осложнений во время проведения лапароскопического удаления камней из ЖП хирург переходит на лапаротомию.
На какой день после хирургического вмешательства снимаются швы?
Швы накладываются с использованием специального саморассасывающегося материала. Такие шовные нити не нужно снимать, они рассасываются самостоятельно на 5-7-е сутки после оперативного вмешательства. При использовании съемного материала нити необходимо удалить, как только рана затянется.
Хирург решает, когда снимать швы после лапароскопии, в каждом случае индивидуально. Многое зависит от состояния организма пациента, его возраста и других факторов. В среднем, швы при отсутствии осложнений принято снимать на 5-7-й день после возвращения из операционной. В отдельных случаях рана затягивается медленно, поэтому хирург может ждать несколько недель. Тогда рекомендуется нанесение специальных заживляющих мазей.
Послеоперационный период
По окончании хирургических манипуляций по удалению наступает послеоперационный период. Он включает в себя пребывание в реанимационном отделении в течение 3-4 часов. Сотрудники реанимации внимательно следят за состоянием поступившего пациента, в частности, как он выходит из наркоза. После перехода в удовлетворительное состояние врачи отделения интенсивной терапии переводят прооперированного человека в палату. Здесь ему предстоит провести несколько следующих дней.
Первые 4-5 часов больной должен лежать в абсолютном покое, желательно не двигаясь. Пить, есть и пытаться подняться запрещено. Примерно через 6 часов пациенту разрешается пить обычную воду без газа и добавок. Жидкость должна поступать в организм небольшими порциями, то есть можно пить маленькими глотками. Интервал между питьем составляет 7-10 минут. Приступать к приему пищи разрешается только спустя сутки после оперативного вмешательства.
На вторые сутки после процедуры пациенту разрешается встать. Это следует делать только под контролем медицинского персонала больницы. Через 2 дня разрешается принимать жидкую пищу и ходить самому.
В чем заключается реабилитация и восстановление после лапароскопии ЖП?
Восстановительный период не занимает много времени и протекает без осложнений. Примерно через полгода наступает полная реабилитация (психологическое и физическое восстановление организма). На протяжении этого времени пациент не ощущает себя плохо или неполноценно — он может вести привычный образ жизни, работать. Ему требуется отказаться лишь от чрезмерных физических нагрузок и пересмотреть режим питания.
Уже через пару недель можно выходить на работу и включаться в социальную жизнь. Но спорт и тяжелую работу необходимо на время исключить.
После выхода из клиники, где проводилась лапароскопия ЖП, требуется соблюдать ряд правил:
- в течение 14-30 дней исключается половая жизнь;
- во избежание запоров пересматривается принцип питания;
- возобновлять спортивные тренировки разрешается не раньше чем через месяц после лапароскопической холецистэктомии. На первых порах допустимы только минимальные нагрузки на организм;
- тяжелый физический труд противопоказан как минимум месяц после процедуры;
- поднимать тяжести запрещено! Первые 3 месяца — максимум 3 кг, далее в течение следующих 3 месяцев — максимум 5 кг;
- последующие 3-5 месяцев после хирургической манипуляции необходимо питаться по диете №5.
Кроме этих требований, восстановительный процесс реабилитации не требует дополнительных мер. Если соблюдать все правила, то уже через полгода можно вернуться к полноценной жизни. Скорейшему заживлению швов способствуют физиотерапевтические процедуры. Лечащий врач прописывает курс физиотерапии спустя 30-40 дней после удаления. Ускоряет реабилитацию прием витаминных комплексов, таких как Мульти-Табс, Витрум, Супрадин, Центрум и другие.
Отзывы после операции
Алевтина:
У нас методом лапароскопии оперировали бабушку 75 лет. У нее все началось банально: резкая боль под ребрами справа, далее рвота желчью, появление желтизны глаз и кожи. Вызванный по скорой помощи врач быстро поставил предварительный диагноз и бабушку срочно госпитализировали. В больнице после очищения при помощи капельницы было сделано УЗИ брюшной полости, которое показало наличие камней