Что такое функциональный желчный пузырь
 Маленький бунтарь
Маленький бунтарь
Заболевания желчевыделительной системы являются самыми распространёнными среди заболеваний органов брюшной полости. В настоящее время ими страдают до 20 процентов взрослого населения развитых стран, и эти заболевания имеют тенденцию к дальнейшему росту. Рассказывает профессор кафедры терапии ФУВ Красноярского медицинского университета, гастроэнтеролог Елена ГРИЩЕНКО.
Среди заболеваний желчевыделительной системы выделяют функциональные расстройства желчного пузыря и сфинктера Одди, бескаменный воспалительный холецистит и желчекаменную болезнь. Эти состояния являются растянувшимся во времени одним патологическим процессом: вначале возникает нарушение моторики желчного пузыря — дискинезия, затем присоединяется воспалительный процесс — формируется бескаменный холецистит, который со временем трансформируется в желчекаменную болезнь
Функциональные расстройства желчного пузыря — это нарушения тонуса и моторики билиарной системы. Нет органических изменений в билиарной системе, а функционирует она неправильно: или отток желчи слишком быстрый, или, наоборот, желчь вовремя не эвакуируется и застаивается в желчном пузыре.
Причин расстройства много. Чаще всего нарушена регулирующая система оттока желчи: симпатическая и парасимпатическая нервная системы расбалансированы, проще сказать — это невроз. Нарушения в эндокринной системе тоже приводят к дисфункции. Известно, что при ожирении, сахарном диабете, у женщин, принимающих пероральные контрацептивы, часто развивается гипофункция билиарной системы. На моторику желчного пузыря могут влиять профессиональные вредности, приём препаратов, различные диеты, алкоголь и табак.
При повышенном оттоке желчи отмечаются достаточно интенсивные приступообразные боли в правом подреберье, напоминающие колику. Желчи много, она усиливает перистальтику кишечника — начинаются диспептические нарушения, проще — поносы.
Для застоя желчи характерно ощущение тяжести, распирания в области правого подреберья, выраженный кишечный дискомфорт и частые запоры.
Боли могут быть постоянными, умеренными или интенсивными. Они нарушают физическую активность пациента, заставляют обращаться к врачу. Особенно если мешают спать или сопровождаются тошнотой, а порой и рвотой.
Диагноз “Функциональное расстройство желчного пузыря” выставляется, когда имеются характерные боли и данные лабораторно-инструментального обследования, исключающие наличие органической патологии в билиарной системе, например, камни или воспаление желчного пузыря. А также отсутствуют функциональные нарушения других органов желудочно-кишечного тракта, способных имитировать подобные боли. Для этого берут клинический и биохимический анализ крови, делают УЗИ органов брюшной полости и забрюшинного пространства, проводят микроскопическое исследование желчи, полученной во время дуоденального зондирования или ретроградной холангиопанкреатографии.
Дуодена́льное зонди́рование. Сначала в организм вводят различные раздражители (например тёплый раствор магнезии) для стимуляции сокращений желчного пузыря и расслабления сфинктера общего жёлчного протока, что приводит к выходу жёлчи в двенадцатиперстную кишку. Выделившуюся желчь собирают через введённый в ДПК зонд и исследуют в лаборатории.
Ретроградная холангиопанкреатография — метод, комбинирующий эндоскопию с одновременным рентгеноскопическим обследованием.
Золотым стандартом диагностики дисфункции желчного пузыря является динамическая холесцинтиграфия — метод исследования движения желчи в организме.
О функциональном расстройстве желчного пузыря говорят, если
— уровень печеночных ферментов, билирубина, амилазы/липазы в биохимическом анализе крови в норме;
— воспалительной реакции в исследуемой желчи не обнаружено;
— камней в желчном пузыре не обнаружили;
— фракция изгнания при холесцинтиграфии меньше 40 процентов, то есть норма.
Застой желчи, даже временный, приводит к развитию воспалительных изменений стенки желчного пузыря, а в дальнейшем — желчекаменной болезни, поэтому необходима коррекция функциональных расстройств билиарной системы.
Холецистит — воспаление желчного пузыря. Бывает острый и хронический.
Острый холецистит является наиболее опасной формой данного заболевания. В большинстве случаев он сопровождается образованием конкрементов (камней) в самом желчном пузыре или его протоков. Такая болезнь еще называется желчекаменной болезнью или калькулезным холециститом.
Опасность калькулезного холецистита заключается в чрезмерном накоплении в полости желчного пузыря холестерина, кальциевых солей и билирубина. Эти составляющие сначала откладываются на стенках пузыря в виде кальцинатов — небольших похожих на хлопья отложений. Но со временем отложения увеличиваются в размерах, мешая нормальной работе органа. Нередки случаи попадания камней в желчные протоки, где они создают серьёзное препятствие для оттока желчи из пузыря. Все это приводит сначала к определённому дискомфорту и тяжести в области живота, а потом появляется острая интенсивная боль в правом подреберье, тошнота, рвота, температура повышается до 38 градусов, может появиться озноб. Часто воспаление желчного пузыря переходит на окружающие ткани, что приводит к перитониту. Течение калькулезного холецистита носит острый характер, поэтому требует срочного медицинского лечения, часто оперативного вмешательства
Острый бескаменный холецистит встречается редко, протекает обычно без осложнений и заканчивается выздоровлением, иногда может перейти в хроническую форму.
Хронический бескаменный холецистит. Это хроническое рецидивирующее воспаление стенки желчного пузыря, сопровождающееся нарушением его моторно-тонической функции.
Хронический холецистит рассматривают как физико-химическую стадию желчнокаменной болезни, при которой необходимо назначать превентивную терапию с целью предотвращения образования истинных камней.
Факторы, приводящие к развитию хронического холецистита, можно разделить на основные и дополнительные.
Основные факторы:
— инфекция: кишечная палочка, кокки, иногда другие микробные факторы;
— хронические заболевания печени, поджелудочной железы, которые часто приводят к несостоятельности или повышенному тонусу сфинктера Одди;
— нарушения микрофлоры кишечника.
Дополнительные факторы включают:
— функциональные нарушения нервно-мышечного аппарата билиарной системы, как правило, развиваются при хроническом холецистите, приводят к нарушению оттока и застою желчи;
— врождённые аномалии желчного пузыря;
— всевозможные стрессовые ситуации;
— малоподвижный образ жизни;
— нерегулярный приём пищи и несбалансированное питание, избыточное употребление богатой животными жирами пищи: жирного мяса, яиц, масла — что нарушается нормальный состав желчи;
— наследственные факторы;
— паразитарные заболевания: лямблиоз, описторхоз, аскаридоз;
— атеросклероз, гипертоническая болезнь приводят к нарушению кровоснабжения билиарной системы;
— эндокринные расстройства: ожирение, сахарный диабет, нарушения менструальной функции, нерегулярная половая жизнь;
— аллергические и иммунологические реакции.
Все дополнительные факторы создают условия для развития воспаления и готовят благоприятную почву для внедрения микробной флоры.
Справка:
Печень — самая большая и очень важная железа нашего организма. Клетки печени непрерывно день и ночь вырабатывают желчь до одного литра в сутки. Желчь необходима для переваривания пищи, в основном жиров. Из печени желчь попадает в общий желчный проток и выделяется в двенадцатиперстную кишку (ДПК). Поступление желчи из этого протока в ДПК регулируется мышцей — сфинктером Одди , которая расположена на выходе протока в ДПК. Когда пищи в ДПК нет, сфинктер закрыт и желчь не может поступать в ДПК. Она из главного протока поступает в желчный пузырь. Это резервуар желчи. Он вмещает около 50 миллилитров желчи, которая может храниться в нём длительное время и тогда становится более концентрированной, поскольку часть воды всасывается из желчи. Когда после еды пищевая масса из желудка попадает в ДПК, сфинктер Одди расширяется и желчь из общего желчного протока попадает в ДПК. Желчный пузырь при этом сокращается и выталкивает накопившуюся желчь в общий желчный проток и далее в ДПК. С этой системой тесно сотрудничает поджелудочная железа, которая выделяет собственный панкреатический сок – полтора-два литра в сутки. Этот сок богат мощнейшими пищеварительными ферментами и играет ведущую роль в переваривании пищи. Сок поступает в ДПК через проток поджелудочной железы, который соединяется с общим желчным протоком у самой ДПК. Таким образом, сфинктер Одди регулирует поступление в ДПК как желчи, так и панкреатического сока. Общая регуляция согласованной работы указанных органов осуществляется нервной и эндокринной системами организма.
Надо понимать, что эта модель упрощена и лишена деталей. У каждого конкретного человека она имеет свои особенности — свои размеры печени и желчного пузыря, различные формы, длину, ширину пузырного и других протоков. Желчный пузырь и желчные протоки объединяют в билиарную систему.
Нюанс
В западных клиниках рекомендуют для больных с гипомоторной дисфункцией желчного пузыря холецистэктомию — удаление желчного пузыря — как наиболее приемлемый метод лечения. В России этот метод воспринимают настороженно, и широко применяют медикаментозную коррекцию этих расстройств. В лечении гипермоторной дисфункции используются спазмолитики, холиноблокаторы, седативные препараты. С целью коррекции гипокинетической дисфункции назначаются желчегонные препараты, ферменты, содержащие желчные кислоты.
***
Холециститы делятся на две большие группы: калькулёзные (лат. Calculus — камень) и некалькулёзные (бескаменные). О проявлениях и лечении некалькулёзного холецистита рассказывает профессор кафедры терапии ФУВ Красноярского медицинского университета, гастроэнтеролог Елена Грищенко.
Заболевание начинается постепенно, нередко в юношеском возрасте. Жалобы возникают под влиянием нарушения диеты, психоэмоционального перенапряжения. Проявления хронического холецистита многообразны и не имеют специфических черт. Классическим считается “симптом правого подреберья”: тупая, ноющая боль в области правого подреберья постоянного характера или возникающая через один-три часа после приёма обильной и особенно жирной и жареной пищи. Боль отдаёт вверх, в область правого плеча и шеи, правой лопатки. Периодически может возникать резкая боль, напоминающая желчную колику.
При длительном течении заболевания в воспалительный процесс вовлекается солнечное сплетение, и тогда появляется жгучая боль в области пупка, отдающая в спину.
Нередки диспепсические явления: ощущение горечи и металлического вкуса во рту, отрыжка воздухом, тошнота, метеоризм, нарушение дефекации: нередко чередование запора и поноса. Раздражительность, бессонница часто возникает из-за кожного зуда. Он появляется, когда желчные пигменты, скопившиеся в крови, начинают раздражать кожные рецепторы. А если человек страдает аллергией, может развиться аллергическая реакция, вплоть до отёка Квинке. Болевые приступы могут сопровождаться слабостью, потливостью, серцебиением, головной болью, ознобом, повышением температуры.
Течение холецистита в большинстве случаев длительное, с чередованием периодов ремиссии и обострений; последние часто возникают в результате нарушений питания, приёма алкогольных напитков, тяжёлой физической работы, присоединения острых кишечных инфекций, переохлаждения.
Для подтверждения диагноза обострение хронического некалькулёзного холецистита врач-гастроэнтеролог назначит лабораторные и инструментальные исследования.
1. Общий анализ крови — выявляет воспаление.
2. Биохимический анализ крови — количественные изменения билирубина, щелочной фосфатазы и других показателей укажут на нарушения функционирования билиарной системы.
3. Основным диагностическим критерием хронического холецистита является УЗИ желчного пузыря. Прежде всего исключается наличие камней в желчном пузыре и в протоках. О степени выраженности воспалительного процесса свидетельствует толщина и плотность стенки желчного пузыря . А также так называемый “сладж” — застой и сгущение желчи и деформация желчного пузыря.
4. В некоторых случаях проводят УЗИ с желчегонным завтраком — возможность определить, как функционирует желчный пузырь в динамике. В качестве завтрака используют желтки от яйца, жирную сметану или сливки.
5. Дуоденальное зондирование — проводится только при отсутствии камней в желчном пузыре. Забор желчи через зонт, введенный в ДПК, проводится каждые десять минут. Это позволяет определить тип моторики пузыря (гипер- или гипо-), тонус сфинктера Одди. При исследовании желчи выявляют воспалительные элементы — слизь, лейкоциты, а также наличие бактериальной флоры, например яица сибирской двуустки.
6. Медикаментозные тесты с желчегонными препаратами.
7. ЭКГ — для исключения заболеваний сердечно-сосудистой системы.
8. Компьютерная томография и ядерно-магнитный резонанс — исследования проводят в сложных для диагностики случаях.
Под маской холецистита часто “выступают” дисфункции желчных путей. Поэтому для постановки диагноза хронического холецистита требуется тщательное сопоставление и скрупулезный анализ всех исследований. Этим будет заниматься врач-гастроэнтеролог. При необходимости он проконсультирует пациента с другими специалистами — хирургом, кардиологом, гинекологом, психотерапевтом.
Когда обострение хронического некалькулёзного холецистита подтверждено лабораторными исследованиями, назначают антибактериальное лечение. Выбор антибиотиков осуществляет врач, учитывая способности данного препарата концентрироваться в желчи.
Для нормализации функции желчевыводящих путей и устранения боли назначают миоспазмолитики, холинолитики, анальгетики.
В фазе затухающего обострения и в фазе ремиссии, при выявленной гипомоторики желчного пузыря назначают желчегонные препараты — холеретики. Они, повышая секрецию желчи, усиливают ток её по желчным ходам, что уменьшает интенсивность воспалительного процесса и предупреждает распространение восходящей инфекции. Холеретики нельзя применять в разгар воспаления и при сопутствующей патологии печени, поджелудочной железы; после удаления желчного пузыря.
Для коррекции кишечных расстройств желчегонные препараты применяют вместе с ферментами.
В качестве желчегонного средства в период ремиссии используют минеральную воду. Она стимулирует сокращение желчного пузыря. Обладает противовоспалительным действием. Какую минеральную воду пить, в тёплом или горячем виде, до еды или после, подбирает врач индивидуально каждому пациенту.
Физиотерапия и санаторно-курортное лечение является важным компонентом комплексной реабилитации пациентов. Курсы физиопроцедур подбирает врач-физиотерапевт индивидуально каждому больному Санаторно-курортное лечение показано не раньше, чем через два — четыре месяца после обострения холецистита. Пациенты направляются на бальнеогрязевые курорты: Ессентуки, Железноводск, Трускавец, Моршин.
Адекватная терапия хронического холецистита и коррекция моторно-эвакуаторных нарушений желчного пузыря дают хорошие результаты и предупреждают развитие желчнокаменной болезни.
Питание
В период обострения, в первые два дня, назначаются только приём тёплой жидкости: некрепкий сладкий чай, соки из фруктов и овощей, разведённые водой, минеральная вода без газа небольшими порциями до 1,5 литра в день и несколько сухариков. По мере стихания боли и улучшения общего состояния расширяется диетический стол. Рекомендуют:
— протертые супы из овощей и круп,
— каши: овсяная, рисовая, манная, гречневая,
— кисели, муссы, желе, нежирный творог,
— нежирная отварная рыба,
— протёртое и отварное мясо, паровые котлеты: телятина, курица, индейка, кролик,
— белые сухари.
После купирования обострения холецистита пациентам рекомендуют следующую диету:
— супы молочные, фруктовые, на овощном отваре с крупами, лапшой;
— отварное мясо, паровые котлеты, фрикадельки: говядина, кролик, курица, индейка;
— нежирные сорта рыбы морской или речной в отварном или запечённом виде, без корки;
— яйца, до одного-двух в день — всмятку, в виде паровых омлетов;
— молочные продукты: нежирное молоко, творог, кефир, йогурт, простокваша;
— овощи в отварном, запечённом виде, частично — сырые.
— фрукты и ягоды;
— каши — гречневая, овсяная, рисовая, манная, с добавлением молока, при переносимости;
— сладкие блюда — пастила, мармелад, м д, джемы, варенье, желе;
— мучные изделия — пшеничный и ржаной хлеб, вчерашний, сухари из белого хлеба, сухое несдобное печенье.
Принимать пищу необходимо небольшими порциями, не спеша, пять-шесть раз в день. Не рекомендуются длительные перерывы между приёмами пищи, голодание. Завтрак обязателен, ужин за два-три часа до сна, необильный.
Не рекомендуются продукты:
— с высоким содержанием жиров животного происхождения: жареные блюда, жирная рыба, свинина, баранина, утка, колбасы, копчёности, майонез, кремы, торты, пирожные;
— сырой лук, чеснок, редис, щавель, шпинат, грибы, горох, фасоль;
— холодные и газированные напитки, концентрированные соки, кофе, какао, алкогольные напитки.
В тему
Если не лечиться, то заболевание прогрессирует, начинаются осложнения.
1. Перихолецистит возникает при вовлечении в патологический процесс всех стенок желчного пузыря и серозной оболочки (брюшины). При этом состоянии болевой синдром носит постоянный и интенсивный характер, распространяется на правый бок, усиливается при повороте и наклоне туловища.
2. Холангит — воспалительный процесс в желчных протоках. Основным симптомом является повышение температуры до 40 градусов с потрясающими повторными ознобами, тошнота, рвота, схваткообразные боли в правом подреберье.
3. Когда в патологический процесс вовлекаются другие органы пищеварительной систем, наряду с болью в правом подреберье появляются болевые ощущения “опоясывающего” характера, послабление стула — возможно вовлечение в патологический процесс поджелудочной железы. Если боль распространяется на всю область печени и сопровождается её увеличением — присоединение реактивного гепатита. Возникновение поздних, голодных болей в верхней половине живота свидетельствует о наличии дуоденита воспаления двенадцатиперстной кишки.
Осложнения не только обуславливают утрату трудоспособности, но и представляют угрозу жизни пациента, поэтому при появлении первых симптомов заболевания нужно сразу обратиться к врачу — терапевту или гастроэнтерологу.
У 75% людей после 70 лет выявляются различные заболевания желчного пузыря. Распространенность желчнокаменной болезни и холецистита растет с каждым годом. Особенности питания, малоподвижный образ жизни, невнимание к собственному здоровью приводят к сбою работы билиарного дерева: печени, желчного пузыря и желчевыводящих протоков.
Особенности строения
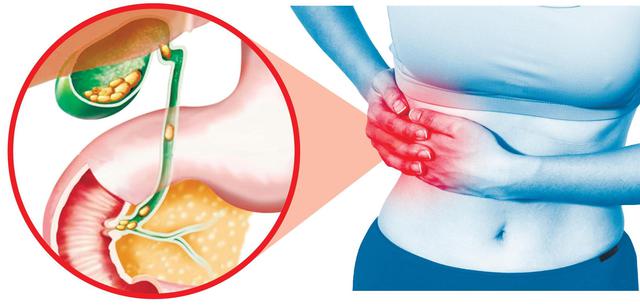
Желчный пузырь (ЖП) – это полый орган, напоминающий по строению мешочек грушевидной или овальной формы. В среднем в пузырь помещается 50 мл жидкости. Желчный пузырь условно делят на три части: дно, тело и шейка. Стенки органа состоят из мышечных, эластичных волокон. Полость внутри выстлана слизистой тканью, которая образует нежные складки. С внешней стороны желчный пузырь покрыт серозной оболочкой.
Дно – самая широкая и эластичная часть органа. У худых людей его можно пальпировать в области правого подреберья. Тело переходит в самое узкое место – шейку, откуда начинается пузырный проток. В этом месте слизистая образует спиральные складки (заслонку Хайстера). В области шейки есть небольшое расширение, Карман Хартмана, где часто застаивается желчь, образуются камни. Слизистая оболочка местами проникает в мышечную ткань. Эта особенность усугубляет течение холецистита (воспаления ЖП). В желчном пузыре и желчных протоках много нервных окончаний.
Функции ЖП
За сутки печень вырабатывает около 1,5 литров желчи, которую называют печеночной. Секрет скапливается в желчном пузыре. Во время приема пищи орган сокращается, выбрасывая концентрированную желчь в двенадцатиперстную кишку.
В желчном пузыре изменяется состав секрета. В нем в 10 раз возрастает концентрация желчных кислот, билирубина и холестерина, для которых стенки пузыря непроницаемы. Происходит это за счет всасывания воды, натрия, хлора и других веществ. Такую желчь называют пузырной.
В процессе пищеварения используются оба вида секрета. Во время приема пищи в двенадцатиперстной кишке вырабатывается гормон холецистокинин, который вызывает сокращение ЖП. Стимулирующим воздействием обладает мотилин, производимый в тонком кишечнике. Концентрированная пузырная желчь первая поступает в двенадцатиперстную кишку. Функции секрета:
- нейтрализация кислотной среды желудочного сока;
- бактерицидное действие;
- активизация ферментов поджелудочной железы;
- участие в усвоении жиров.
Затем в кишечник поступает печеночная желчь. Между приемами пищи секрет вновь накапливается и концентрируется, особенно активно этот процесс происходит ночью.
Причины болезней
В норме желчный пузырь должен полностью освобождаться от желчи при сокращении. Любые застойные явления постепенно приводят к различным патологиям органа. Распространенные причины болезней билиарного дерева:
- врожденные аномалии строения пузыря, перегиб пузыря, желчных протоков;
- изменение состава желчи, повышение литогенных свойств – способности образовывать твердый осадок и камни;
- нарушение моторики билиарного тракта.
Причины часто взаимосвязаны. Застойная желчь негативно влияет на слизистую органа, нарушает способность мышечного слоя к сокращению и растяжению.
Сбой моторики билиарного тракта приводит к неполному сокращению органа, что вызывает застой желчи.
Факторы, которые увеличивают риск развития заболеваний:
- гормональные сбои;
- прием гормональных препаратов, пероральных контрацептивов;
- многократная беременность;
- ожирение, сахарный диабет;
- употребление продуктов с высоким содержанием холестерина, простых углеводов;
- малоподвижный образ жизни;
- стрессы;
- паразиты;
- злоупотребление алкоголем, курение.
Симптомы нарушений
Основной признак заболеваний ЖП – боль разного характера в правом подреберье. Сила и характер симптома могут быть различными. При остром воспалении пузыря, желчной колике больной жалуется на нестерпимую, резкую или тупую боль. В случае хронических болезней неприятные ощущения терпимы, связаны с тяжестью, дискомфортом в этой области.
Проявление симптомов обычно связано с питанием: боль возникает через 15–20 минут после еды и в ночное время. У пожилых людей, пациентов с сахарным диабетом болевой синдром может проявляться слабо даже при остром воспалении. Симптомы стерты при гангренозном холецистите из-за отмирания нервных окончаний в стенках ЖП.
Боль может иррадиировать в другие части тела: спину, правую лопатку, плечо, шею, область сердца. При постановке диагноза необходимо исключить заболевания сердца, легких, почек.
Болевой синдром ярко проявляется при пальпации. Живот у пациента рефлексивно напрягается при обследовании правого подреберья. Человек вынужденно занимает позу лежа на боку с подогнутыми ногами. В этом случае необходимо вызвать скорую медицинскую помощь.
Второй синдром связан с нарушением выброса желчи в кишечник. Это приводит к сбою пищеварительных процессов и проявляется диспепсическими явлениями: вздутием, отрыжкой, тошнотой, рвотой, которая не приносит облегчения.
При хронических заболеваниях нарушается усвоение жирорастворимых витаминов. В кишечнике развиваются гнилостные процессы, что приводит к вздутию, повышается риск инфекций.
Нарушения стула могут проявляться в виде диареи и запора. Нередко пациент жалуется на непереносимость жирной пищи и молочных продуктов. При забросе желчи в желудок человек ощущает горький привкус, тошноту.
При нарушении оттока желчи проявляются признаки механической желтухи, связанные с накоплением билирубина в организме. Основные признаки:
- пожелтение кожи, белков глаз, налет на языке;
- потемнение мочи, кал становится светлым;
- кожный зуд;
- постепенная потеря массы тела;
- головные боли, быстрая утомляемость.
Желтуха может развиваться постепенно, пока признаки не станут явными или протекать быстро при полной обструкции желчевыводящих путей.
Воспалительные процессы обычно сопровождаются повышением температуры до 38,5. Более высокий показатель свидетельствует о развитии осложнений. У пациентов с ослабленным иммунитетом, пожилых людей температура тела может оставаться нормальной.
Диагностика заболеваний билиарной системы
Основными методами обследования являются:
- ультразвуковое исследование (УЗИ);
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- рентгенологическое исследование.
При болезнях желчного пузыря наиболее доступный и информативный метод – УЗИ. Точность исследования достигает 96%, что объясняется особенностями строения органа.
Признаками заболевания желчного пузыря является утолщение стенок, увеличение или уменьшение размера, наличие жидкости, газа. С помощью УЗИ устанавливается форма органа, выявляются аномалии строения. Исследование позволяет обнаружить камни от 3 мм в диаметре.
Для выявления нарушения моторики проводят два сеанса обследования: утром натощак и через 20 минут после желчегонного завтрака или препарата.
При обследовании желчевыводящих путей применяют различные виды рентгенологического обследования. В билиарный тракт вводят контрастное вещество, с помощью которого удается установить сократительную способность желчного пузыря, проходимость желчных протоков, наличие препятствий: камней, образований, стриктур. Специальный препарат вводится разными способами: пероральным, с помощью эндоскопа и через прокол.
При проявлении симптомов заболеваний желчного пузыря назначают лабораторные анализы крови, мочи, кала.
Основные заболевания
К распространенным патологиям желчного пузыря относят желчнокаменную болезнь, дискинезию, холецистит.
Дискинезия желчного пузыря
Нарушение моторики пузыря, а также желчных протоков составляет около 70% всех патологий билиарной зоны. Точные данные невозможно установить из-за стертой симптоматики заболевания и сложности диагностики. При дискинезии выявляются функциональные нарушения у желчного пузыря, протоков и сфинктеров, что приводит к нарушению оттока желчи. Основной симптом при болезнях желчного пузыря – боль в правом подреберье, которая обычно возникает после приема еды.
10–15% случаев патологии являются первичными. Основной причиной функциональных нарушений являются психоэмоциональные перегрузки, невроз.
Чаще дискинезия имеет вторичное происхождение и является осложнением гормональных сбоев, цирроза и гепатита, желчнокаменной болезни, воспалительных процессов, сахарном диабете, ожирении. Спровоцировать нарушение моторики желчного пузыря может многократная беременность.
Причины развития дискинезии:
- изменение мышечной ткани желчного пузыря;
- снижение чувствительности органа к гормонам;
- дискоординация моторики желчного пузыря и сфинктеров желчных протоков;
- нарушение проходимости желчных протоков.
Выделяют два типа нарушения моторики ЖП. Дискинезия по гипертоническому типу связана с повышенным тонусом мышечной ткани. Выброс желчи происходит нерегулярно, самопроизвольно, пациент жалуется на резкие боли после приема пищи. Желчный пузырь чаще всего сморщен, стенки утолщены. Орган быстро опорожняется.
Гипотоническая дискинезия характеризуется неполным опорожнением желчного пузыря. Около 40% желчи остается в полости органа. Пациенты жалуются на постоянный дискомфорт в области желчного пузыря, чувство распирания в этой области. Боли не связаны с приемом пищи. На УЗИ желчный пузырь увеличен, расширен просвет желчных протоков. Орган опорожняется медленно, иногда требуется увеличенная доза желчегонных препаратов. Желчь вязкая, концентрированная.
Помимо болевого синдрома, дискинезия сопровождается расстройством пищеварения, повышенной раздражительностью, быстрой утомляемостью. Чаще заболевание встречается у женщин до 50 лет.
Признаки желчной колики
При попадании камня в область шейки возникает сильная резкая боль. Этот симптом называют желчной коликой. Болевой синдром локализуется в области правого подреберья, отдает в нижнюю часть угла лопатки, правое плечо, реже – в левую сторону туловища.
Колика возникает ночью или рано утром. Боль постепенно усиливается до нестерпимой и продолжается до 60 минут. Внешний вид человека говорит о страдании: гримаса боли на лице, вынужденное положение на боку с поджатыми ногами. Живот болезненно напряжен. Если боль продолжается дольше полутора-двух часов, то подозревают более грозные осложнения.
Желчная колика может быть вызвана употреблением жирной, пряной еды, алкоголя. Стрессовые ситуации провоцируют боли. Иногда приступ возникает после незначительных причин: зевоты, тряской еды, тугого пояса или одежды, неудачного движения, бега.
Холецистит
В зависимости от выраженности симптомов и характера протекания патологии выделяют острое и хроническое воспаление желчного пузыря. К симптомам первого вида холецистита относится нестерпимая резкая боль, лихорадка, механическая желтуха. Иногда острая форма быстро переходит к осложнениям: перфорации стенок, перитониту, панкреатиту. В 50 % случаев заболевание успешно поддается медикаментозной терапии. При повторных приступах рекомендуют холецистэктомию – операцию по удалению желчного пузыря.
Хроническая форма холецистита проявляется терпимыми болями, нарушением пищеварения. Человек в течение долгого времени может не обращать внимания на заболевание. Однако в любой момент хроническая форма может перейти в острую или вызвать другие осложнения.
Выделяют два вида холецистита: калькулезный и бескаменный. Первая форма встречается в 80% случаев и является осложнением желчнокаменной болезни. Бессимптомное течение ЖКБ продолжается долгое время, пока камни находятся на дне желчного пузыря. При миграции камней повреждается слизистая оболочка, шейка, желчные протоки, что приводит к развитию воспаления пузыря. Калькулезный холецистит чаще встречается у женщин. Бескаменная форма более опасна, чаще поражает мужчин.
Классификация холецистита:
| Название формы | Проявление |
| Катаральная | Воспаление слизистой оболочки |
| Флегмонозная | Гнойное воспаление с образованием язв, попаданием жидкости в околопузырное пространство |
| Гангренозная | Некроз части или целого органа. Часто осложняется перфорацией стенок |
| Эмфизематозная | Воспаление с выделением и накоплением газов |
Холецистит осложняется перитонитом, желчной коликой, холангитом (воспалением общего желчного протока), острым панкреатитом, свищами. Хроническое воспаление внешней оболочки желчного пузыря (перихолецистит) приводит к образованию спаек, которые могут деформировать орган.
Желчнокаменная болезнь
Конкременты образуются в результате изменения состава желчи. Повышение концентрации холестерина и билирубина в сочетании с уменьшением количества желчных кислот приводит к выпадению твердого осадка. Развитию ЖКБ способствует дискинезия.
Желчнокаменная болезнь в группе людей до 60 лет преимущественно встречается у женщин. После 70 лет заболевание одинаково встречается у обоих полов.
Стадии ЖКБ:
- сладж;
- бессимптомное камненосительство;
- калькулезный холецистит.
Сладж представляет собой концентрированную густую замазку, в которой образуется твердый осадок. Такое явление встречается у беременных женщин и в 70% случаев проходит самостоятельно.
Образовавшиеся камни могут долгое время не проявляться. Обычно они расположены на дне желчного пузыря. В среднем бессимптомный период продолжается 12 лет, но в любой момент заболевание может проявиться.
При миграции камней в область шейки желчного пузыря возникает желчная колика. После первого приступа у 6% больных случаются рецидивы в течение года. У 2% больных с клиническим проявлением развивается острый калькулезный холецистит, который повторяется у 30% пациентов в течение последующего месяца. Заболевание может перейти в хроническую форму, осложниться холангитом, панкреатитом, механической желтухой. У 0.08% людей после 70 лет с клиническими проявлениями ЖКБ обнаруживается рак ЖП.
Рак желчного пузыря
Точные причины развития злокачественной опухоли желчного пузыря остаются невыясненными. У 75% онкобольных выявляют ЖКБ. Повышается риск при фарфоровом ЖП, хроническом холецистите.
Спровоцировать возникновение рака могут полипы ЖП, особенно опасно сочетание доброкачественных образований с конкрементами.
Злокачественные опухоли ЖП агрессивны, быстро растут и дают метастазы. Из-за стертости симптомов рак выявляют на поздних стадиях. Когда уже образовались метастазы.
Гистология злокачественных опухолей ЖП:
- карцинома;
- лейомиосаркома;
- рабдомиосаркома;
- овсяноклеточная карцинома;
- карциноидные опухоли.
Прогноз при раке ЖП неблагоприятный. Заболевание мало поддается лучевой и химиотерапии. Попытки хирургического лечения разочаровывают. В связи с опасностью развития онкологических заболеваний пациентам с ЖКБ предлагают сделать холецистэктомию.
Как вылечить желчный пузырь
При проявлении симптомов заболе

