Беременность при заболевании печени и желчного пузыря

Во время беременности существенно возрастает нагрузка на печень в связи с изменением углеводного, жирового и белкового обмена. В печени усиливается инактивация стероидных гормонов. Несколько снижается ее дезинтоксикационная функция.
Функциональные изменения, происходящие в печени во время беременности, так же как и изменения в других органах и системах организма направлены прежде всего на обеспечение нормального течения беременности.
В том случае, если во время беременности возникает обострение хронического заболевания печени или впервые отмечается острое ее заболевание, то это, безусловно, оказывает негативное влияние и на характер течения беременности.
Вирусные гепатиты
К этой группе относятся заболевания, вызванные вирусной инфекцией и протекающие с явлениями острого диффузного воспаления печени. Различают гепатиты А (НАV), В (НВV), С (НСV), D (НDV), Е (НЕV), F (НFV), G (НGV).
Основным путем передачи вирусов гепатитов А (НАV) и Е (НЕV) является фекально-оральный при заражении питьевой воды или при плохих санитарно-гигиенических условиях. Передача вирусов гепатитов В (НВV), С (НСV), D (НDV), F (НFV), G (НGV) происходит при переливании зараженной консервированной крови и ее продуктов, гемодиализе, инъекциях, при стоматологических операциях, при половых контактах с лицом, инфицированным вирусами гепатитов В, С, D. Вирусы гепатитов В, С, D, G передаются плоду.
Клинические симптомы гепатитов, их течение и частота осложнений у беременных не имеют никаких особенностей и отличий от таковых у небеременных женщин.
При возникновении подозрения на наличие гепатита у беременной для уточнения его характера необходимо проведение исследований крови для определения соответствующих антигенов и антител. Правильное и своевременное выявление причины заболевания имеет важное значение для решения вопросов о тактике
ведения беременности
и прогнозирования ее исхода.
Новорожденному, который родился у матери c HbsAg-положительной кровью, проводят вакцинацию против гепатита В, которая позволит избежать у него хронического носительства вируса.
Беременные с явлениями острого гепатита обязательно должны быть госпитализированы в акушерский стационар инфекционной больницы или в специализированный родильный дом.
Наличие острого вирусного гепатита любого типа не является обязательным показанием для прерывания беременности. Кроме того, в остром периоде заболевания
прерывание беременности
вообще противопоказано независимо от ее срока, медицинских показаний и желания женщины. Прерывание беременности возможно только при исчезновении клинических признаков заболевания и нормализации лабораторных показателей.
В процессе лечения соблюдают постельный режим, диету. Назначение лекарственной терапии и тактика ведения беременной осуществляются совместно врачом инфекционистом и акушером-гинекологом с учетом степени тяжести гепатита, стадии его течения и акушерской ситуации.
При наличии острой стадии гепатита роды целесообразно вести через естественные родовые пути, но при необходимости по акушерским показаниям возможно родоразрешение путем кесарева сечения.
Хронический гепатит
Данное заболевание может проявляться в двух основных формах —
персистирующей и агрессивной
. Хронический гепатит может быть вирусной, аутоиммунной, алкогольной или лекарственной природы. Чаще всего, около 2/3 наблюдений хронический гепатит развивается вследствие перенесенных ранее гепатитов В, С и D.
Хронический гепатит формируется, в основном, в детстве после перенесенного острого гепатита, и впоследствии хроническую форму заболевания распознают только через много лет. В основном обострение гепатита или ухудшение его течения происходит в начале беременности и через 1-2 месяца после ее окончания. После 20 недель беременности состояние беременной улучшается под влиянием повышения активности
коры надпочечников
, характерной для этого срока беременности.
Персистирующий хронический гепатит
редко переходит в острую форму и у большинства беременных протекает доброкачественно. Беременность при этой форме заболевания также характеризуется благоприятным течением.
При
агрессивной форме хронического гепатита
состояние беременной ухудшается, нарушаются основные функции печени, возможно развитие печеночной недостаточности. При этой форме заболевания в целом ряде случаев беременность осложняет гестозом, угрозой прерывания беременности, фетоплацентарной недостаточностью, отслойкой нормально расположенной плаценты, кровотечениями в последовом и послеродовом периоде. У плода развивается хроническая кислородная недостаточность, он может отставать в развитии.
Дети при хроническом гепатите у матери могут быть инфицированы только во время родов. Во время беременности или
после родов
передача вируса к ребенку невозможна. Грудное вскармливание также не увеличивает риск заражения новорожденных.
Основные клинические признаки хронического гепатита у беременных такие же, как и у небеременных женщин. Однако во время беременности симптомы заболевания более выражены, особенно при хроническом агрессивном гепатите. Диагностика хронического гепатита основывается на результатах клинико-лабораторных исследований и данных УЗИ. В крови отмечается существенное повышение активности АСТ и АЛТ в сочетании с увеличением уровня g-глобулина и иммуноглобулинов. У большинства беременных имеет место повышение уровня билирубина в крови. Нередко отмечается снижение уровня белка в крови,
анемия
, повышение количества лейкоцитов и увеличение СОЭ.
В стадии ремиссии заболевания все клинические и лабораторные признаки частично или полностью исчезают. При персистирующей форме хронического гепатита, а также при стойкой ремиссии агрессивной формы заболевания лекарственную терапию беременным не проводят.
Пациенткам следует придерживаться 4-5-разового питания с содержанием достаточного количества белков, витаминов и минералов. Исключаются алкогольные напитки, жирные сорта мяса, копчености, консервы, шоколад. Пациентки должны избегать значительных физических нагрузок, стрессовых ситуаций, переутомления, переохлаждения, негативно влияющих на состояние защитных сил организма. При обострении заболевания лечение осуществляется совместно врачом инфекционистом и акушером-гинекологом.
Беременность при персистирующем гепатите протекает в большинстве случаев благоприятно, осложнения возникают редко, поэтому она может быть сохранена. Женщины должны находиться на диспансерном учете у акушера и
терапевта
. При ухудшении состояния пациенток госпитализируют независимо от срока беременности.
При агрессивной форме хронического гепатита не рекомендуется сохранение беременности. Однако ее прерывание не всегда улучшает течение заболевания. При наступлении беременности у больных с агрессивной формой гепатита необходимо также принимать во внимание возможность его обострения после прерывания беременности в любые сроки и возможность инфицирования детей вирусом в том случае, когда гепатит имеет вирусную природу.
Беременность при агрессивной форме в стадии стойкой ремиссии может быть пролонгирована. Показанием к прерыванию беременности является печеночная недостаточность, выявление сывороточных маркеров активной репликации вируса, необходимость применения больших доз кортикостероидов (преднизолона).
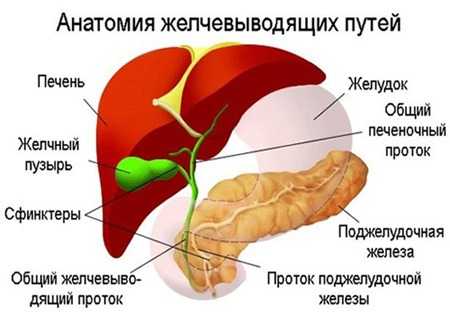
Желчнокаменная болезнь
Желчнокаменная болезнь характеризуется образованием желчных камней в печени, желчных протоках и желчном пузыре. Образованию камней способствуют нейрогормональные изменения, происходящие во время беременности. Обострение заболевания в подавляющем большинстве наблюдений происходит во II триместре. Почти в половине случаев первые приступы во время беременности являются следствием скрыто протекавшей ранее желчнокаменной болезни. У больных женщин явления раннего
токсикоза
могут продолжаться до 22-30 недель беременности с развитием холестатического гепатоза.
Клинически заболевание проявляется в виде печеночной колики. Диагностика заболевания основывается на результатах клинико-лабораторных исследований с использованием УЗИ.
Данное заболевание следует отличать от
язвенной болезни
желудка, острого
пиелонефрита
, острого аппендицита,
панкреатита
, правосторонней пневмонии, инфаркта миокарда, раннего токсикоза.
Лечение заболевания должно быть направлено на уменьшение воспалительного процесса, улучшение оттока желчи, нормализации функции желчного пузыря и желчных протоков. Препараты для растворения камней во время беременности противопоказаны, так как доказана их тератогенность.
При наличии камня в общем желчном протоке, симптомах острого холецистита и, если не удается восстановить отток желчи в течение 2-3 недель, то следует решить вопрос об оперативном хирургическом лечении (холецистэктомия).
Желчнокаменная болезнь не является противопоказанием для сохранения беременности и, соответственно, она может быть пролонгирована. Родоразрешение проводят через естественные родовые пути. При необходимости проведения холецистэктомии операцию более целесообразно выполнить во II триместре беременности. При доношенной беременности сначала проводят родоразрешение через естественные родовые пути с последующей холецистэктомией.
Холецистит
Воспаление стенки желчного пузыря чаще всего развивается на фоне желчнокаменной болезни и в подавляющем числе наблюдений (90%) сочетается с закупоркой пузырного протока камнем. Наиболее вероятными осложнениями в этой ситуации могут быть: перфорация желчного пузыря с развитием перитонита, возникновение гнойного очага в области желчного пузыря, реактивный гепатит, механическая желтуха, абсцесс печени и др.
Клиническая картина заболевания во время беременности характеризуется наличием и усилением болей в правом подреберье. Боли могут сочетаться с тошнотой и рвотой. Диагноз уточняют при помощи УЗИ или лапароскопии. Заболевание следует отличать от острого аппендицита, панкреатита,
мочекаменной болезни
, прободной язвы желудка и двенадцатиперстной кишки, пневмонии.
Пациентка с явлениями острого холецистита должна быть госпитализирована в хирургический стационар для решения вопроса об оперативном лечении, которое допустимо во время беременности с ее сохранением.
Выжидательная тактика возможна только при катаральной форме острого холецистита. Вначале проводят попытку консервативной терапии: выполняют аспирацию содержимого желудка и двенадцатиперстной кишки через зонд, назначают адсорбенты, обволакивающие, желчегонные средства, препараты желчи, спазмолитические и болеутоляющие препараты. Проводят также дезинтоксикационную и антибактериальную терапию. Препараты для растворения желчных камней при беременности противопоказаны. Если в течение 4 дней улучшения не наступает, показано оперативное лечение независимо от срока беременности.
При деструктивных формах острого холецистита необходима срочная операция — холецистэктомия. Вариантом оперативного лечения может быть
лапароскопия
.
Хронический холецистит представляет собой рецидивирующее заболевание, обусловленное наличием воспалительных изменений в стенке желчного пузыря. В связи с наличием инфекции и застоем желчи. При беременности течение ранее существовавшего хронического холецистита, как правило, ухудшается. С другой стороны, хронический холецистит также нередко приводит к осложненному течению беременности. Наиболее типичными осложнениями являются
гестоз
, преждевременное прерывание беременности, холестатический гепатоз, острый панкреатит. Обострения хронического холецистита чаще возникают в
III триместре беременности
.
Клиническая картина заболевания сходна с таковой при остром холецистите. Диагноз хронического холецистита во время беременности устанавливают на основании жалоб больной, анамнеза, объективных данных и дополнительных методов обследования. У пациенток отмечается повышенное содержание билирубина и холестерина в крови. Для подтверждения диагноза выполняют дуоденальное зондирование и
УЗИ желчного пузыря
. Возможно использование и диагностической лапароскопии.
Хронический холецистит следует отличать от хронического
гастродуоденита
, язвенной болезни двенадцатиперстной кишки, хронического панкреатита. При обострении хронического холецистита необходимо также исключить острый панкреатит, аппендицит, холестатический гепатоз, ранний токсикоз, гестоз.
В рамках лечения хронического холецистита у беременных рекомендуется щадящий режим и диета (стол № 5), постоянный прием желчегонных средств, в основном растительного происхождения. Пациенткам также назначают адсорбенты и обволакивающие средства, витамины. Используют также препараты для нормализации функции кишечника.
Для снятия болевых ощущений применяют спазмолитические и болеутоляющие средства. При необходимости противомикробного лечения в I триместре используют антибиотики пенициллинового ряда, а со II триместра антибиотики из группы цефалоспоринов.
Заболевание не является противопоказанием для беременности. Роды проводят через естественные родовые пути.
Внутрипеченочный холестаз беременных
Данное заболевание связано только с беременностью и обусловлено действием на нормальную печень высокого уровня женских половых гормонов, стимулирующих процессы желчеобразования и подавляющих желчевыделение. Ведущая роль в развитии данного заболевания принадлежит генетическим дефектам метаболизма половых гормонов, что проявляется только во время беременности. Холестаз может передаваться по наследству и наблюдается примерно у 1 из 500 беременных.
Заболевание может развиться при любом сроке беременности, но чаще возникает в III триместре и проходит через 1-3 недели после родов. Основными симптомами заболевания являются кожный зуд, к которому в последующем присоединяется желтуха. В ряде случаев могут иметь место
тошнота
,
рвота
, боли в эпигастральной области, чаще в правом подреберье. В крови пациенток отмечается повышение уровня билирубина, холестерина, триглицеридов, фосфолипидов, активности трансаминаз (АЛТ, АСТ) и ряда других показателей.
Заболевание следует отличать от: острого и хронического гепатита; холестаза, который вызван приемом лекарственных препаратов; первичного билиарного цирроза печени; острой жировой дистрофии печени; механической желтухи.
Лечение внутрипеченочного холестаза беременных симптоматическое. Назначают препараты, уменьшающие зуд кожи, проводят инфузионную терапию кристаллоидами с дезагрегантами. Применяют также желчегонные средства.
Прогноз для беременных при данной патологии благоприятный. Остаточных нарушений в печени при повторении его при последующих беременностях не бывает. Прогноз для ребенка может быть неблагоприятным. Необходимо следить за состоянием функции печени и состоянием плода.
Запись к специалистам по телефону единого колл-центра:
+7(495)636-29-46 (м. «Щукинская» и «Улица 1905 года»). Вы можете также записаться к врачу на нашем сайте, мы Вам перезвоним!
Гепатит (воспаление печени). Обычно причиной тяжелых осложнений беременности являются острые формы болезни. Например, острый гепатит на пике заболевания при тяжелой интоксикации (высокая температура, озноб, тяжелое общее состояние) у беременных может быть причиной выкидыша или преждевременных родов.
У большинства больных хроническим гепатитом C или B беременность не оказывает влияния на течение заболевания и не представляет риска для матери. Течение хронического вирусного гепатита у беременных характеризуется, как правило, низкой активностью и редкостью обострений. Беременность и рождение здорового ребенка вполне возможны, но есть ряд условий. Гепатит может быть причиной структурных изменений в плаценте, приводящих к кислородной недостаточности и замедлению развития плода. К счастью, ни один из вирусов гепатитов не обладает тератогенным действием, т.е. не вызывает пороки развития у плода. Передача инфекции плоду присуща гепатитам, связанным с кровью (В, С, D и G). Преимущественно, дети инфицируются в родах, поэтому часто женщине с гепатитом рекомендуют кесарево сечение. Специфическое противовирусное лечение гепатитов ИНТЕРФЕРОНОМ и РИБАВИРИНОМ при беременности строго запрещено. Это обусловлено тем, что РИБАВИРИН обладает тератогенным свойством, а действие ИНТЕРФЕРОНОВ на развитие плода не изучалось. Во время беременности таким женщинам назначают безопасные гепатопротекторы (ЭССЕНЦИАЛЕ, ХОФИТОЛ, КАРСИЛ), которые оказывают защитное действие на печень. Особое внимание уделяется специальной диете, которая при гепатите обогащается овощами и фруктами, из рациона исключаются сильные стимуляторы секреции желудка и поджелудочной железы, жареные блюда и продукты, богатые холестерином.
Роды у рожениц с вирусными гепатитами проводят в специализированных родильных домах или специализированных отделениях роддомов со строгим соблюдением противоэпидемиологических мероприятий.
Холецистит – воспаление желчного пузыря. При холецистите женщину беспокоят боли или чувство тяжести в правом подреберье. Боли усиливаются при нарушении диеты, могут сопровождаться ощущением горечи во рту, тошнотой, отрыжкой, изжогой, вздутием живота.
При беременности прогестерон расслабляет все гладкомышечные органы (главное действие этого гормона – расслабление мышцы матки), что приводит к недостаточному, вялому опорожнению желчного пузыря и застою желчи в нем.
При наличии камней в желчном пузыре у беременной возможно развитие печеночной (желчной) колики. Она сопровождается сильными болями в правом подреберье, отдающими в правое плечо, лопатку, шею. Боль сопровождается тошнотой, рвотой, горечью во рту, изжогой, вздутием живота. Приступ продолжается от 15 – 40 минут до 12 часов. Обычно колика развивается поздним вечером или ночью, как правило, после погрешностей в диете, вследствие переживаний, тряской езды.
Беременность часто ухудшает течение холецистита и желчекаменной болезни, обострение заболевания случается у половины будущих мама, страдающих этим заболеванием, причем в большинстве своем в третьем триместре. Хронический холецистит в свою очередь отражается на течении беременности. Часто наблюдаются мучительная тошнота, токсикоз, выражающийся рвотой, чуть реже – слюнотечение. Причем ранний токсикоз затягивается до 16–20, а иногда и 28–29 недель беременности.
Основой лечения заболеваний печени и холецистита является диетотерапия.
Ограничивается употребление тугоплавких жиров, грубой пищи, исключаются пряности, соления, маринады, жареные блюда, копчености. Пища принимается дробными порциями не менее 5–6 раз в день. Полезно включать в рацион минеральную воду (ессентуки № 4 и № 17, смирновская, нарзан) творог, белковый омлет (приготовленный только из белков яиц), треску.
При острых болях в правом подреберье можно принять но-шпу, папаверин. Если в течение часа боль не успокаивается, женщина должна обратиться к врачу (вызвать бригаду скорой медицинской помощи) для проведения более интенсивных лечебных мер. В случае крайней необходимости во время беременности может быть проведено оперативное лечение — операция холецистэктомии (удаления желчного пузыря).
Для коррекции работы печении и желчевыводящих путей во время беременности применяют препараты, ускоряющие выведение желчи. Предпочтение отдается средствам растительного или животного происхождения (ХОЛОСАС, УРЗОФАЛЬК, ХОЛИВЕР, ЭКСТРАКТ БЕССМЕРТНИКА, «КУКУРУЗНЫЕ РЫЛЬЦА»). Синтетические препараты (НИКОДИН, ЦИКВАЛОН, ОКСИФЕНАМИД) требуют замены. При присоединении инфекции назначают антибактериальные препараты. При их выборе следует учитывать срок беременности (в 1-ом триместре используют АНТИБИОТИКИ ПЕНИЦИЛЛИНОВОГО РЯДА, а во 2-ом и 3-м триместрах — группы ЦЕФАЛОСПОРИНОВ).
Другие хронические заболевания при беременности:
 36
36  11
11
 5235
5235 
Новые
Данная статья и комментарии к ней не являются учебником по медицине и не могут быть использованы для самодиагностики или самолечения. Все рекомендации должны быть согласованы с лечащим врачом.
© 2007-2020 Гинекология.инфо. Все права защищены.
Перепечатка либо частичное копирование материалов сайта допускается только по согласованию.