Желчный пузырь удаление екатеринбург

Холецистэктомия — хирургическая операция по удалению желчного пузыря, который представляет собой грушеобразный орган, расположенный непосредственно под печенью в правой части брюшной полости. В желчном пузыре накапливается желчь — образующаяся в печени жидкость, которая принимает участие в процессе пищеварения.
Холецистэктомия необходима если больной испытывает болезненные ощущения из-за того, что желчные камни препятствуют нормальному току желчи. Холецистэктомия — достаточно простая операция, которая редко влечет за собой осложнения. В большинстве случаев, пациент может отправиться домой через 1-2 дня после проведения операции.
Холецистэктомия чаще всего выполняется с использованием специальных хирургических инструментов для удаления желчного пузыря и небольшой видеокамеры с помощью которой, можно увидеть органы брюшной полости. Врачи называют эту операцию лапароскопической холецистэктомей.
Зачем делать операцию?
 Холецистэктомия применяется для удаления желчных камней и борьбы с осложнениями, которые они вызывают. Лечащий врач может рекомендовать проведение холецистэктомии в следующих случаях:
Холецистэктомия применяется для удаления желчных камней и борьбы с осложнениями, которые они вызывают. Лечащий врач может рекомендовать проведение холецистэктомии в следующих случаях:
- Камни в желчном пузыре (желчнокаменная болезнь)
- Камни в желчном протоке (холедохолитиаз)
- Воспаление желчного пузыря (холецистит)
- Воспаление поджелудочной железы (панкреатит)
Послеоперационные осложнения.
Существует очень малая вероятность возникновения следующих осложнений:
- Подтекание желчи
- Кровотечение
- Образование тромбов
- Смерть
- Возникновение проблем с сердцем
- Инфекционное заболевание
- Повреждение ближайших органов: желчного протока, печени и тонкого кишечника
- Панкреатит
- Пневмония
Риск возникновения осложнений зависит от общего состояния здоровья и причин возникновения холецистита. Риск возникновения осложнений при срочном проведении холецистэктомии выше, чем когда операция выполняется в плановом порядке.
Подготовка к операции.
Перед проведением плановой холецистэктомии хирург может рекомендовать:
Выпить специальный медицинский препарат (по назначению врача, например, фортранс) для того чтобы промыть кишечник. За несколько часов до операции больному могут назначить раствор, который выведет кал из кишечника.
Воздержаться от еды за ночь до операции. Можно запить лекарства небольшим количеством воды, однако за четыре часа до операции следует воздержаться от еды и питья.
Прекратить приём некоторых лекарств и добавок. Необходимо сообщить врачу названия всех принимаемых лекарств и добавок и продолжить принимать лишь те, которые скажет врач. Врач может запретить приём некоторых лекарств и добавок, так как они могут повысить вероятность возникновения кровотечения.
Принять душ иди ванну используя специальное мыло. Врач может рекомендовать специальное антибактериальное мыло, чтобы помыться им перед операцией.
Подготовка к восстановлению после операции.
Следует заранее подготовиться к послеоперационному восстановлению:
Подготовиться к пребыванию в больнице. Большинство людей отправляется домой на следующий день после проведения холецистэктомии, но возникновение осложнений может увеличить срок пребывания в больнице. В некоторых случаях для удаления желчного пузыря хирургу приходится сделать разрез брюшной стенки. Больному в таком случае придется остаться в больнице на более длительный срок. Не всегда можно точно сказать, как будет проходить операция. В случае если придется остаться в больнице дольше, стоит сразу взять с собой личные вещи, например, зубную щетку, удобную одежду, книги или журналы, чтобы не было скучно.
Договоритесь с кем-нибудь, кто бы мог отвезти Вас домой присмотреть за Вами. Попросите друга или члена семьи отвезти Вас домой и остаться с Вами в первую ночь после операции.
Как проходит операция (холецистэктомия).
Холецистэктомия проводится под общим наркозом, так что пациент находится без сознания и ничего не чувствует. Анестезия вводится внутривенно в руку. После того, как анестезия начнет действовать, в трахею вводится трубка для помощи дыханию. Затем хирург проводит лапароскопическую или открытую холецистэктомию.
Минимально инвазивная (лапароскопическая) холецистэктомия.
При проведении лапароскопической холецистэктомии хирург делает от двух до четырех небольших проколов брюшной стенки. Через один из проколов вводится трубка с небольшой видеокамерой. Хирург смотрит на монитор в операционной и управляет специальными хирургическими инструментами, которые вводятся через остальные проколы, и удаляет желчный пузырь.
Затем проводится холангиография — специальное рентгеновское исследование желчного протока на наличие отклонений. Если хирург обнаруживает камни или другие патологии в желчном протоке, также может быть проведено медицинское вмешательство. После этого накладываются швы и после полного пробуждения пациента его переводят в послеоперационное отделение. Лапароскопическая холецистэктомия длится один-два часа.
Лапароскопическая холецистэктомия назначается не всем пациентам. В некоторых случаях хирург может начать проведение лапароскопической холецистэктомии и решить сделать более широкий разрез из-за наличия рубцовой ткани от предыдущих операций или осложнений.
Традиционная (открытая) холецистэктомия.
При открытой холецистэктомии в правой части брюшной полости под ребрами делается разрез длиной от 3 до 10 см. Мышцы и ткани приподнимаются для освобождения печени и желчного пузыря. Затем хирург удаляет желчный пузырь. Проводится контрольная холангиография. Накладываются швы и после полного пробуждения пациента его переводят в послеоперационное отделение. Открытая холецистэктомия длится один-два часа.
После проведения холецистэктомии.
Пациент находится в операционной или в реанимации до тех пор, пока анестезия не прекратит своё действие. Затем его помещают в больничную палату для восстановления. Длительность восстановления варьируется в зависимости от типа операции.
Лапароскопическая холецистэктомия. Пациентов обычно отпускают домой на следующий день после проведения операции, однако некоторым требуется остаться в больнице дольше. Пациент сможет отправиться домой после того как сможет есть и пить без болезненных ощущений и самостоятельно передвигаться. Для полного восстановления требуется примерно неделя.
Открытая холецистэктомия. Для восстановления потребуется провести в больнице два-три дня. После этого требуется от четырех до шести недель для полного восстановления.
Результаты.
Благодаря проведению холецистэктомии боль и дискомфорт, которые доставляют желчные камни, пройдут. Консервативное лечение как, например, изменение режима питания не предотвращает появление желчных камней. Холецистэктомия — единственный способ предотвратить образование желчных камней.
После проведения холецистэктомии у некоторых пациентов возникает диарея в легкой степени, которая затем проходит. Большинство пациентов не сталкиваются с проблемами пищеварения после холецистэктомии. Желчный пузырь не является органом необходимым для здорового пищеварения.
То, насколько быстро пациент сможет вернуться к своей обычной деятельности после холецистэктомии, зависит от типа проводимой операции и общего состояния здоровья. Пациенты, перенесшие лапароскопическую холецистэктомию, могут вернуться к работе через несколько дней. Пациентам, перенесшим открытую холецистэктомию, требуется неделя или больше для того, чтобы восстановиться и вернуться к работе.
Более подробную информацию о холецистэктомии Вы можете получить у хирурга клиники «Здоровье 365» г. Екатеринбурга.
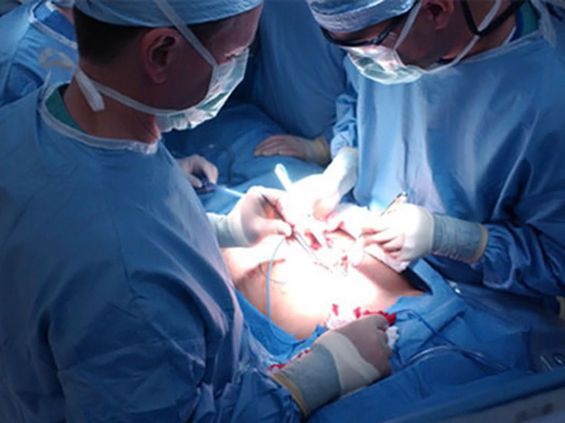 В нашем медицинском центре проводится удаление желчного пузыря разными способами. Операция, направленная на удаление желчного пузыря носит название холецистэктомии.
В нашем медицинском центре проводится удаление желчного пузыря разными способами. Операция, направленная на удаление желчного пузыря носит название холецистэктомии.
Основные виды операций, проводимые в Екатеринбургском Медицинском Центре:
- Лапароскопическая холецистэктомия
- Холецистэктомия из минидоступа
- Холецистэктомия с холедохотомией, интраоперационным УЗИ, удалением камней из холедоха и дренированием холедоха по Керу и Пиковскому
Лапароскопическая холецистэктомия
Хирургами медицинского центра чаще всего используется лапароскопическая холецистэктомия, как наиболее новый и перспективный метод удаления желчного пузыря. Этот метод сложнее в осуществлении, чем метод классической открытой холецистэктомии, но имеет ряд преимуществ.
Что представляет собой лапароскоп?
Лапароскоп используется для лапароскопических операций, представляя собой, по сути, эндоскоп для проведения манипуляций в брюшной полости. Он состоит из трубки, оснащенной системой линз, оптическим кабелем и галогеновой лампой. Для проведения лапароскопической холецистэктомии хирургом наряду с лапароскопом используется комплект эндоскопической аппаратуры: эндовидеосистема, осветитель, аспиратор, электрохирургический аппарат, монитор. Также необходим лапароскопические инструменты — троакары, зажимы, захваты, щипцы, ножницы, электрокоагуляторы.
Преимущества лапароскопических операций
- небольшая травматичность операции и быстрое восстановление
- меньшая кровопотеря
- отсутствие необходимости в применении анальгетиков после операции
- малозаметность послеоперационных рубцов
Показания для проведения операции
- острый холецистит, не поддающийся медикаментозному лечению
- хронический холецистит
- желчекаменная болезнь
- желчный пузырь, блокированный камнями
Противопоказания к лапароскопической холецистэктомии
- спаечная болезнь с локализацией в брюшной полости
- заболевания органов брюшной полости
- хронические заболевания органов и систем в стадии декомпенсации
Ход операции по удалению желчного пузыря
Хирург при проведении лапароскопической холецистэктомии в первую очередь производит проколы в четырех местах:
- в подложечной области ниже мечевидного отростка размером до 5мм
- в правом подреберье размером 5 мм
- два прокола в околопупочной области — для введения видеокамеры и извлечения желчного пузыря размером до 10 мм
Сквозь проколы хирург проводит специальные инструменты – троакары, через троакары можно вводить инструменты, необходимые для манипуляций. В брюшную полость необходимо ввести углекислый газ, чтобы хирург хорошо видел все органы на мониторе.
Хирург проводит выделение шейки желчного пузыря, протока и пузырной артерии, которую он пересекает инструментом. Затем производится отсечение от печени желчного пузыря с помощью электрокоагулятора, что делает операцию бескровной. После иссечения желчного пузыря осматривается его ложе, останавливается кровотечение и сам пузырь удаляется хирургом через разрез в околопупочной области. Накладываются швы. Иногда возникает необходимость в наложении дренажа, который удаляется на второй – третий день после операции. Вся операция длится около 40 – 50 минут и проходит под общей анестезией.
Последствия удаления желчного пузыря
Осложнения после проведения лапароскопической холецистэктомии возникают довольно редко, но возможны. К ним относятся:
- ранение случайным образом органов брюшной полости
- повреждение желчевыводящих путей
- истечение желчи из желчных ходов
- незначительные кровотечения ложа удаленного пузыря
Хирургами нашего медицинского центра проводятся мероприятия по профилактике развития послеоперационных осложнений, главными из которых, несомненно, являются выполнение операции со строгим соблюдением методики и техники выполнения.
Реабилитационный период
Многие пациенты нашего центра могут выписаться из стационара на третий день после операции, имея силы вернуться к обыденным делам. Швы снимаются на седьмой день после операции, косметические швы рассасываются самостоятельно. Через две недели пациент может приступить к труду.
В многопрофильном Медицинском Центре наши врачи-хирурги проводят операции удаления желчного пузыря, используя и другие методики ведения операций.
Холецистэктомия из минидоступа
При этой методике применяется ранорасширитель-манипулятор, использование которого позволяет уменьшить глубину операционного доступа и увеличить угол операционного действия почти в четыре раза. Хирург производит разрез длиной в 4см в области правого подреберья и вводит в рану ранорасширитель-манипулятор, затем разводит бранжи инструмента и фиксирует их винтом. Затем ранорасширитель-манипулятор перемещается до дна желчного пузыря к его телу и шейке. Хирург производит холецистэктомию с одновременным ушиванием ложа и подведением дренажной трубки, что значительно сокращает время операции.
В этой методике углекислый газ не применяется, и операция производится через микроразрез, что значительно расширяет показания для холецистэктомии для пациентов, страдающих хроническими заболеваниями органов дыхания и сердечнососудистой системы.
Холецистэктомия с холедохотомией
Часто хирургам нашего медицинского центра приходится оперировать пациентов с острым холециститом и механической желтухой. В этом случае применяется операция холедохотомия, при которой хирургом выделяется холедох. Желчь из него удаляется отсосом, нащупываются камни и проталкиваются к отверстию в протоке. Если возможно, они удаляются инструментом. В конце операции обязательно проверяется проходимость выводных протоков.
Холецистэктомия с холедохотомией и удалением камней из холедоха, интраоперационным УЗИ, дренированием холедоха по Керу, Пиковскому
Завершающим этапом холедохотомии является: ушивание холедоха наглухо, дренирование протоков, а также создание желчно-кишечного соустья. Часто при этом применяется метод интраоперационного УЗИ.
При наличии гнойного воспаления желчных протоков хирург заканчивает холедохотомию наружным дренированием протоков по способу Кера или Пиковского. При гнойном холангите дренажи используются для выведения инфицированной желчи, а также для их санации.
Врач хирург Екатеринбургского Медицинского Центра — это опытнейший специалист, выполняющий самый широкий спектр оперативных вмешательств. Хирург, отзывы о котором Вы можете найти в различных источниках, опытный и дальновидный — образ специалиста нашего медицинского центра.
Имеются противопоказания. Ознакомьтесь с инструкцией или проконсультируйтесь у специалиста.
| Óäàëåíèå æåë÷íîãî ïóçûðÿ | #643952 |
Àâòîð: regia Çäðàâñòâóéòå!Ïîñîâåòóéòå â êóäà ëó÷øå îáðàòèòüñÿ â êàêóþ áîëüíèöó? | |
| 3/0 | Îòâåòèòü | Ïîäåëèòüñÿ: | |
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #643957 |
Àâòîð: ISM Åñëè ïëàòíî — òî ÓÃÌÊ. À òàê â ëþáîé áîëüíèöå äåëàþò. Îïåðàöèÿ ïðîñòàÿ, åñëè êîíå÷íî âñå íå çàïóùåíî. ×åòûðå íåáîëüøèõ ïðîêîëà äåëàþò. ×åðåç íåäåëþ âûïèñûâàþò. | |
| 3/0 | Îòâåòèòü | Ïîäåëèòüñÿ: | |
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #643960 |
Àâòîð: Barbara12 â ÷àñòíîé ñäåëàþò âñå ãîðàçäî ëó÷øå. äà, ñòîèòü áóäåò äîðîæå. íî íå äóìàéòå, ÷òî â ãîñ áåñïëàòíî êòî-òî ÷òî-òî áóäåò äåëàòü | |
| 3/12 | Îòâåòèòü | Ïîäåëèòüñÿ: | |
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #643963 | |
Àâòîð: Dock
Âîò â ìîåé çàõóäàëîé — ïîòîê. Îñëîæíåíèé — ïðàêòè÷åñêè íåò. | ||
| 16/0 | Îòâåòèòü | Ïîäåëèòüñÿ: | ||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #643964 | ||
Àâòîð: parapetu1989
Ìíå óäàëèëè â 40-îé áåñïëàòíî è âñå óäà÷íî ïðîøëî
Ýòî è åñòü îáëàñòíàÿ. Îïåðàöèÿ áûëà ïëàíîâàÿ, ÿ æäàëà [Ñîîáùåíèå èçìåíåíî ïîëüçîâàòåëåì 03.12.2017 18:37] | |||
| 1/9 | Îòâåòèòü | Ïîäåëèòüñÿ: | |||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #643965 | |
Àâòîð: Vl_d
Òàê âñ¸-òàêè ñîðîêîâàÿ — ýòî ïåðâàÿ îáëàñòíàÿ èëè ïåðâàÿ îáëàñòíàÿ ýòî ñîðîêîâàÿ? | ||
| 8/2 | Îòâåòèòü | Ïîäåëèòüñÿ: | ||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #643969 | |
Àâòîð: parapetu1989
×åñòíî íå çíàþ, ÿ åå ñ÷èòàëà âñåãäà îáëàñòíîé, ñåé÷àñ óæå äóìàþ, ÷òî íåò, íî âî âñÿêîì ñëó÷àå òàì õîðîøèå ñïåöèàëèñòû ðàáîòàþò | ||
| 1/9 | Îòâåòèòü | Ïîäåëèòüñÿ: | ||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #643972 |
Àâòîð: Ramzay Îòíîñèòåñü ê ñîðîêîâîé — äåëàéòå òàì îïåðàöèþ, â îáëàñòíóþ — òîëüêî èç îáëàñòè ïàöèåíòîâ áåðóò. Ýòî äâå ðàçíûå áîëüíèöû. Îòíîñèòåñü ê ëþáîé äðóãîé áîëüíèöå ãîðîäà — äåëàéòå ïî ìåñòó æèòåëüñòâà, ýòî ñòàíäàðòíàÿ îïåðàöèÿ, äåëàþò åå íà ïîòîêå, îñëîæíåíèé ïðàêòè÷åñêè íåò. Îñëîæíåíèÿ ìîãóò âîçíèêíóòü è â | |
| 8/0 | Îòâåòèòü | Ïîäåëèòüñÿ: | |
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #643973 | ||
Àâòîð: Nevzorova_E
ýòî íå ïðàâäà, íî òóäà î÷åðåäü àä è äàæå ïðîñòî âñòàòü íà î÷åðåäü áóäåò î÷åíü è î÷åíü ñëîæíî. äîáðîâîëüíî æèòåëåé åêàòåðèíáóðãà (õîòÿ ìû òîæå Ñâåðäëîâñêàÿ îáëàñòü) îíè ïðèíèìàòü
ñëåâà áëèæå ê ÿñíîé ýòî îáëàñòíàÿ. ñïðàâà áëèæå ê ñåðàôèìå ñîðîêîâàÿ. | |||
| 8/1 | Îòâåòèòü | Ïîäåëèòüñÿ: | |||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #643975 | |
Àâòîð: ***vladmir***
íè÷îñå, àìïóòàöèÿ æèçíåííî-âàæíîãî îðãàíà è äàæå íå ïîãîðåâàòü? | ||
| 8/1 | Îòâåòèòü | Ïîäåëèòüñÿ: | ||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644114 |
Àâòîð: Tistel ß áû íå ñïåøèë, æåë÷ü áóäåò ðàçäðàæàòü æåëóäîê ÷òî ìîæåò ïðèâåñòè ê ðàêó | |
| 0/6 | Îòâåòèòü | Ïîäåëèòüñÿ: | |
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644115 | |
Àâòîð: parapetu1989
Ïîñëå óäàëåíèÿ æåë÷íîãî ïóçûðÿ íàäî ïîæèçíåííî ïðèíèìàòü Óðññîñàí èëè Óðäîêñó è äî æåëóäêà òîãäà æåë÷ü íå äîéäåò | ||
| 0/9 | Îòâåòèòü | Ïîäåëèòüñÿ: | ||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644117 | |
Àâòîð: Dock
Ýòî Âàì êòî ñêàçàë? À ðåôëþêñ-ãàñòðèòû òîãäà êóäà äåâàòü? | ||
| 7/0 | Îòâåòèòü | Ïîäåëèòüñÿ: | ||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644121 | |
Àâòîð: ÊîðèZà
Àáñîëþòíàÿ) | ||
| 0/6 | Îòâåòèòü | Ïîäåëèòüñÿ: | ||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644138 | |
Àâòîð: Dock
ïî ýêñòðåííûì ïîêàçàíèÿì. Ïëàíîâî — õðåíóøêè | ||
| 8/2 | Îòâåòèòü | Ïîäåëèòüñÿ: | ||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644143 | |
Àâòîð: ÊîðèZà
Íå áóäó ñïîðèòü | ||
| 0/3 | Îòâåòèòü | Ïîäåëèòüñÿ: | ||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644150 |
Àâòîð: N@t@ Ly Ìîæåò ó ìåíÿ óñòàðåâøàÿ èíôîðìàöèÿ, íî íå áåðóò áåñïëàòíî íà ïëàíîâóþ îïåðàöèþ. È ãîòîâèòüñÿ ê ïëàíîâîé íå ïðîñòî, î÷åíü ìíîãî àíàëèçîâ íàäî ñäàòü. ÝÊÃ, ôëþðîãðàôèÿ, ãèíåêîëîã, âñÿêèå àíàëèçû êðîâè, âïëîòü äî ãðóïïû êðîâè. Áåñïëàòíî, ïî ñêîðîé èëè íàïðàâëåíèå îò õèðóðãà ïî ìåñòó æèòåëüñòâà. Íó ïî | |
| 6/2 | Îòâåòèòü | Ïîäåëèòüñÿ: | |
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644171 | ||
Àâòîð: Ramzay
Óñòàðåâøàÿ. Áåðóò áåñïëàòíî ïî ïîëèñó ÎÌÑ.
Ïðîñòî. Âñåãî ëèøü íàäî ñäàòü: ÝÊÃ, ÔÃÊ (ôëþðîãðàôèþ ÃÊ ìîæíî âçÿòü èç åæåãîäíîãî ìåäîñìîòðà íà ðàáîòå), ÎÀÊ, ÎÀÌ, Á/Õ êðîâè, èíîãäà ïðîñÿò îïðåäåëèòü ãðóïïó êðîâè, ÂÈ×, Ãåïàòèòû. | |||
| 0/3 | Îòâåòèòü | Ïîäåëèòüñÿ: | |||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644173 | |
Àâòîð: Dock
Ïðÿì ñðàçó â Êðåìëåâêó ìîæíà? | ||
| 6/2 | Îòâåòèòü | Ïîäåëèòüñÿ: | ||
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644174 |
Àâòîð: Ramzay Ïðî Êðåìëåâêó íå çíàþ, íî ñäàòü íåñêîëüêî àíàëèçîâ — ýòî íå ïðîáëåìà, òåì áîëåå âñå íåîáõîäèìûå àíàëèçû êðîâè èç âåíû çà îäèí ðàç ))) Êàê â ëó÷øèõ äîìàõ áîëüíèöàõ Ïàðèæà. ))) | |
| 0/4 | Îòâåòèòü | Ïîäåëèòüñÿ: | |
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644180 |
Àâòîð: ]|[ek@ Ïîäñêàæèòå, ïîæàëóéñòà, êàê ïîïàñòü â ÓÃÌÊ íà ïëàíîâóþ îïåðàöèþ? | |
| 0/2 | Îòâåòèòü | Ïîäåëèòüñÿ: | |
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644181 |
Àâòîð: grandgoogle [Ñîîáùåíèå óäàëåíî ïîëüçîâàòåëåì 13.12.2017 15:52] | |
| 0/1 | Îòâåòèòü | Ïîäåëèòüñÿ: | |
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644197 |
Àâòîð: ArNicka (Î ïîëüçîâàòåëå) ñäåëàëà â ñåíòÿáðå â 41îé, ïëàòíî. â ïåðâûé äåíü ñäàëè âñå àíàëèçû òàì , âêëþ÷àÿ ìðò. 2 äåíü îïåðàöèÿ, íî÷ü â ïîñëåîïåðàöèîííîé ïàëàòå, íà 4 äåíü ñíèìàþò äðåíàæ. ïî òîì â òåîðèè ìîæíî åõàòü äîìîé åñëè íàñòîé÷èâî ïðîñèòü. à âîîáùå îíè âûïèñûâàþò íà 7 äåíü. | |
| 1/0 | Îòâåòèòü | Ïîäåëèòüñÿ: | |
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644198 |
Àâòîð: Diàmanta (Î ïîëüçîâàòåëå) Ìû â ïðîøëîì ãîäó îáðàòèëèñü ñ äàííîé ïðîáëåìîé â êëèíèêó ÓÃÌÊ. Ãîòîâû áûëè ïëàòèòü, íî î, ÷óäî, íà ðåñåïøåíå ñêàçàëè, ÷òî ó íèõ åñòü åæåìåñÿ÷íûå áåñïëàòíûå êâîòû íà ïðîâåäåíèå îïåðàöèè ïî ïîëèñó.  àïðåëå îáðàòèëèñü, â ìàå ïðîîïåðèðîâàëèñü. Ïðèøëîñü îïëàòèòü òîëüêî ïðåáûâàíèå. Óñëîâèÿ è | |
| 2/1 | Îòâåòèòü | Ïîäåëèòüñÿ: | |
| Re: Óäàëåíèå æåë÷íîãî ïóçûðÿ | #644199 | |
Àâòîð: Dock
Çà÷åì? | ||
| 2/0 | Îòâåòèòü | Ïîäåëèòüñÿ: | ||
Âíèìàíèå! ñåé÷àñ Âû íå àâòîðèçîâàíû è íå ìîæåòå ïîäàâàòü ñîîáùåíèÿ êàê çàðåãèñòðèðîâàííûé ïîëüçîâàòåëü.
×òîáû àâòîðèçîâàòüñÿ, íàæìèòå íà ýòó ññûëêó (ïîñëå àâòîðèçàöèè âû âåðíåòåñü íà ýòó æå ñòðàíèöó)



