Желчный пузырь симптомы у беременных

 Холецистит – это воспаление желчного пузыря. Острый и хронический холецистит, возникший во время беременности, может стать причиной токсикоза и других осложнений. Как справиться с проявлениями болезни без вреда для ребенка?
Холецистит – это воспаление желчного пузыря. Острый и хронический холецистит, возникший во время беременности, может стать причиной токсикоза и других осложнений. Как справиться с проявлениями болезни без вреда для ребенка?
Причины
Воспаление желчного пузыря может быть острым и хроническим. Острая патология во время беременности встречается достаточно редко. Чаще всего в ожидании малыша происходит обострение хронического холецистита. По статистике такая проблема возникает у 3% всех будущих мам.
Выяснить точную причину холецистита удается далеко не всегда. Выделяют несколько факторов, способствующих возникновению этой патологии:
- инфекционный процесс;
- нерациональное питание;
- переедание;
- стрессы;
- гиподинамия;
- врожденная деформация желчных путей;
- травмы желчного пузыря;
- опухоли брюшной полости;
- нарушения метаболизма (сахарный диабет и др.).
Беременность сама по себе может стать провоцирующим фактором для развития холецистита. Под влиянием прогестерона гладкие мышцы пищеварительного тракта расслабляются. Нарушается отток желчи, возникает ее застой. Все эти приводит к развитию воспаления в желчном пузыре и появлению всех симптомов заболевания.
На фоне имеющегося воспаления желчного пузыря и протоков нередко присоединяется бактериальная инфекция. При посеве желчи обнаруживаются стафилококки, стрептококки и другие представители условно-патогенной флоры. Возникает вялотекущий воспалительный процесс. Заболевание длится годами с периодическими обострениями и ремиссиями.
Симптомы
Холецистит может дать о себе знать на любом сроке. Провоцирующим фактором является переедание, употребление острой, жареной или жирной пищи. Воспаление желчного пузыря нередко сочетается с другими заболеваниями пищеварительного тракта.
Признаки острого холецистита:
- приступообразные боли в правом подреберье;
- распространение болей в правую лопатку, правое плечо;
- тошнота;
- рвота;
- желтуха;
- зуд кожи;
- лихорадка.
Приступ острого холецистита возникает внезапно и всегда сопровождается сильной болью под правым ребром. Рвота может быть многократной, с примесью желчи. Желтуха и зуд кожи возникают при сопутствующем поражении желчных протоков и перекрытии их просвета. Температура тела может оставаться в пределах нормы или повышаться до 38 градусов.
Признаки хронического холецистита:
- умеренная болезненность в правом подреберье;
- чувство тяжести в эпигастрии после еды;
- тошнота;
- отрыжка горечью или воздухом;
- привкус горечи во рту.
Хронический холецистит протекает с периодическими приступами, во время которых состояние женщины существенно ухудшается. Обострение болезни может проходить на фоне высокой температуры тела или без признаков лихорадки. У части будущих мам хроническое воспаление желчного пузыря протекает бессимптомно.
У 80% всех женщин обострение хронического холецистита возникает в III триместре беременности. После 20 недель многие будущие мамы отмечают появление болей в правом подреберье в ответ на активные шевеления плода. У трети женщин холецистит сочетается с гастритом и другими заболеваниями пищеварительного тракта.
Осложнения беременности и последствия для плода
В первой половине беременности на фоне хронического холецистита развивается токсикоз. Как и при всей патологии пищеварительного тракта, токсикоз протекает тяжело и продолжается до 16-18 недель. Отмечается сильная тошнота, многократная рвота в течение всего дня, потеря аппетита, снижение массы тела. Возможно развитие сильного слюнотечения. Характерно отвращение к определенным видам пищи. Признаки токсикоза усиливаются после употребления жирных и острых блюд.
Затянувшееся обострение хронического холецистита может негативно сказаться на развитии плода. Постоянная рвота приводит к вымыванию полезных элементов из организма женщины. Малыш не получает достаточного количества витаминов и минералов. Нехватка питательных веществ приводит к задержке развития ребенка в утробе матери, что сказывается на его здоровье после появления на свет.
Гиповитаминоз влияет и на состояние беременной женщины. Дефицит важных элементов не способствует нормальному функционированию организма. Нарушается обмен веществ, возникают слабость, апатия, упадок сил. Снижается иммунитет, что приводит к развитию различных инфекционных заболеваний.
Диагностика
Фиброгастродуоденоскопия – лучший метод диагностики патологии желчного пузыря. Во время беременности ФГДС выполняется только на ранних сроках и по строгим показаниям. Во время процедуры берется желчь для исследования. Посев желчи на питательные среды позволяет выявить возбудителя заболевания и его чувствительность к известным антибиотикам. Во многих случаях при посеве желчи не удается добиться роста болезнетворных бактерий.
УЗИ – ведущий метод диагностики холецистита во время беременности. Исследование считается безопасным для женщины и плода и проводится на любом сроке беременности. По результатам УЗИ выставляется диагноз и разрабатывается тактика ведения пациентки.
Методы лечения
Лечение острого холецистита проводится в стационаре. При появлении сильной боли в правом подреберье, отдающей в плечо, руку и лопатку, следует вызвать «скорую помощь». Дальнейшая тактика будет зависеть от тяжести воспалительного процесса и срока беременности.
Терапией хронического холецистита занимается врач-гастроэнтеролог. Цель лечения – снять болезненные ощущения и улучшить состояние будущей мамы. Вся терапия назначается с учетом срока беременности и проводится под постоянным контролем состояния плода.
Немедикаментозная терапия
Немедикаментозным методам воздействия уделяется особое внимание. В первую очередь назначается диета, улучшающая отток желчи из желчного пузыря и препятствующая ее застою. Строгая диета показана в первые дни заболевания до полного стихания симптомов.
Принципы диетотерапии:
- Частое дробное питание (6 раз в день малыми порциями).
- Исключение из рациона жирной, жареной, острой пищи, пряностей.
- Отказ от газированных напитков и алкоголя.
- Приоритет отдается пище, приготовленной на пару.
- Ограничивается употребление соли.
На время лечения исключаются такие продукты:
- маринады;
- копчености;
- свежая выпечка;
- сырые овощи и фрукты;
- крепкий чай и кофе;
- орехи.
Все блюда подаются в теплом виде. Употребление холодных продуктов может спровоцировать дискинезию желчевыводящих путей и привести к новому застою желчи.
В первые дни болезни вся пища должна быть простой и легкоусвояемой. При стихании симптомов холецистита рацион расширяется за счет некрепких бульонов, овощных блюд, каш. Свежие фрукты включаются в меню постепенно небольшими порциями. При сопутствующих запорах рекомендуется употребление кураги, чернослива и изюма.
Медикаментозная терапия
Желчегонные препараты назначаются на любом сроке беременности. Приоритет отдается растительным средствам, не влияющим на развитие плода («Хофитол», «Холебил» и др.). При наличии признаков угрожающего выкидыша в I триместре желчегонные препараты назначаются по строгим показаниям и под присмотром врача.
Выраженный болевой синдром при холецистите снимается спазмолитиками (папаверин, дротаверин). Использование этих препаратов разрешено на любом сроке беременности. Анальгетики назначаются при неэффективности спазмолитиков коротким курсом не более 5 дней.
Для нормализации моторики желчного пузыря применяются противорвотные препараты (метоклопрамид) с ранних сроков беременности. В I триместре подобные средства помогают справиться с проявлениями сильного токсикоза и уменьшить частоту рвоты.
Вне обострения показано физиолечение. Для улучшения оттока желчи назначается УВЧ, микроволновая терапия, иглорефлексотерапия. Физиопроцедуры проводятся только при удовлетворительном состоянии женщины.
Роды при холецистите ведутся через естественные родовые пути при отсутствии других осложнений беременности. Дородовая госпитализация показана на сроке 38-39 недель. При удовлетворительном состоянии женщины и плода можно дожидаться развития схваток дома. При соблюдении всех рекомендаций врача весьма высоки шансы на благополучный исход беременности и предстоящих родов. Послеродовый период при холецистите протекает без особенностей.

Во время беременности в женском организме происходит немало изменений, к которым ему трудно приспособиться, особенно при наличии хронических болезней. В итоге, находившееся в стадии ремиссии хроническое заболевание, обостряется. Одним из таких заболеваний может стать холецистит.
Холецистит — воспаление желчного пузыря — частое осложнение желчнокаменной болезни. По статистике проблема возникает у 3% беременных.
Причины холецистита при беременности
Точную причину воспаления желчного пузыря выяснить не всегда удается. Выделяют факторы, оказывающие влияние на развитие патологии:
- образование камней, повреждающих слизистую пузыря и препятствующие нормальному оттоку желчи;
- неправильное питание (употребление жирной, жареной, острой пищи, бесконтрольное питание);
- психоэмоциональное перенапряжение (стресс, тревожные и депрессивные состояния);
- наследственность;
- расстройство иммунной системы;
- врожденная неправильная форма желчного пузыря или протока, затрудняющая отток желчи;
- гормональный дисбаланс, прием гормональных лекарств;
- пищевая аллергия;
- проникновение и размножение в желчном пузыре паразитов, вирусов, бактерий.
Кроме того, сама беременность может стать причиной развития холецистита. Гормон прогестерон, вырабатывающийся в этот период, оказывает расслабляющее действие на гладкие мышцы желудочно-кишечного тракта, в результате нарушается отток желчи, а это вызывает воспаление в желчном пузыре.
Характерные симптомы
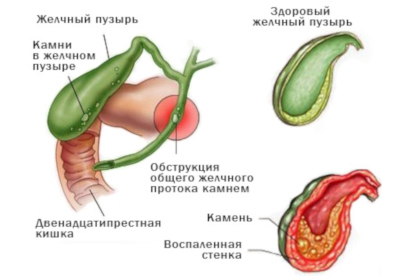 Заболевание может проявиться на любом сроке. Однако чаще обострение происходит в третьем триместре. Провоцирующим фактором становится злоупотребление острыми, жирными, жареными блюдами, а также переедание. Часто болезнь сочетается с болезнями желудочно-кишечного тракта (гастрит, дуоденит).
Заболевание может проявиться на любом сроке. Однако чаще обострение происходит в третьем триместре. Провоцирующим фактором становится злоупотребление острыми, жирными, жареными блюдами, а также переедание. Часто болезнь сочетается с болезнями желудочно-кишечного тракта (гастрит, дуоденит).
Симптомы острого холецистита:
- острая коликообразная боль, отдающая в плечо, лопатку, шею с правой стороны;
- тошнота и рвота с желчью;
- горький привкус во рту;
- повышение температуры тела до 38 °С;
- самопроизвольная задержка вдоха при надавливании на правое подреберье;
- боль на вдохе при прощупывании подреберья справа;
- желтуха (пожелтение слизистых и кожных покровов).
Симптомы хронического холецистита:
- умеренная боль в подреберной зоне справа;
- чувство тяжести после приема пищи в зоне эпигастрии;
- тошнота, рвота;
- отрыжка горечью или постоянный горький привкус во рту.
Диагностика холецистита
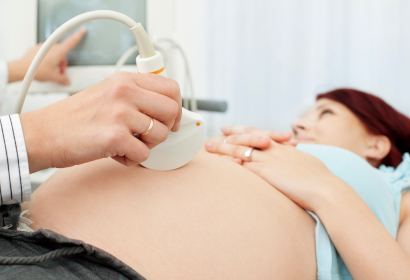 Диагноз ставится на основе жалоб и результатов обследования. При прощупывании живота ощущается болезненность в области желчного пузыря, усиливающаяся при вдохе. Ощущение боли при постукивании ребром ладони по реберной дуге справа. Но данные симптомы проявляются не всегда.
Диагноз ставится на основе жалоб и результатов обследования. При прощупывании живота ощущается болезненность в области желчного пузыря, усиливающаяся при вдохе. Ощущение боли при постукивании ребром ладони по реберной дуге справа. Но данные симптомы проявляются не всегда.
В некоторых ситуациях, в анализе крови отмечается увеличение количества лейкоцитов (нейтрофильный лейкоцитоз) и повышение СОЭ (скорость оседания эритроцитов). Однако нейтрофильный лейкоцитоз может быть реакцией на беременность.
УЗИ — основной способ, позволяющий диагностировать воспаление. Ультразвуковое исследование покажет патологические изменения в желчном пузыре и наличие в нем камней.
Метод лечения подбирается врачом-гастроэнтерологом индивидуально, и зависит от тяжести течения заболевания и от срока гестации. Цель терапии — снять боль, улучшить состояние, снять воспалительный процесс и восстановить функции желчного пузыря.
Различают консервативное (препараты, диета) и оперативное лечение холецистита.
Будущей маме назначают желчегонные препараты (Холебил, Хофитол, Аллохол), спазмолитики (Дротаверин, Папаверин, Но-шпа, Спазмалгон) для снятия болевого синдрома. Возможно назначение анальгетиков, если спазмолитики неэффективны, курсом не более 5 дней. Для нормализации работы желчного пузыря показаны противорвотные медикаменты (Метоклопрамид).
Информация о препаратах представлена для ознакомления. Нельзя применять препараты без консультации врача. Самолечение и бесконтрольный их прием во время беременности опасен для плода. При первых подозрениях на холецистит необходимо посетить врача.
Важным этапом в лечении является соблюдение диеты, которая способствует устранению застоя желчи и воспаления. Беременная должна питаться 5-6 раз в день небольшими порциями. Из рациона следует исключить жареные, жирные, соленые, копченые, острые блюда, алкоголь и газированные напитки. Желательно употреблять пищу, приготовленную на пару, рыбные и мясные бульоны, огранить потребление соли, чеснока, лука, шоколада, кофе, грибов, бобовых. Все блюда употребляются в теплом виде. Холодная и горячая пища может спровоцировать новый застой желчи.
Оперативное лечение (холецистэктомия) показано, если:
- неэффективна консервативная терапия (спустя 3-4 дня);
- приступ повторный;
- есть подозрение на разрыв желчного пузыря;
- возникло воспаление брюшины;
- развилось воспаление желчных протоков;
- появились разрушительные изменения в стенке желчного пузыря.
По возможности холецистэктомию проводят во втором триместре, так как в первом — высок рис выкидыша, а в третьем — провести операцию технически сложнее. Удаление желчного пузыря проводится по общим наркозом, путем лапаротомии. Лапароскопия беременным не проводится, ввиду того, что увеличенная матка изменяет анатомию внутренних органов. После удаления органа ставят сквозные дренажи. Во время операции, врачи внимательно следят за состоянием плода. Если появляются признаки дистресса (гипоксия, синдром дыхательных расстройств) плода показано кесарево сечение.
Осложнения
 На фоне ослабленного иммунитета, свойственного в период беременности, холецистит опасен распространением инфекции в брюшную полость. В результате этого могут развиться осложнения — перитонит (воспаление брюшины), пилефлебит (гнойное воспаление воротной вены и ее ответвлений).
На фоне ослабленного иммунитета, свойственного в период беременности, холецистит опасен распространением инфекции в брюшную полость. В результате этого могут развиться осложнения — перитонит (воспаление брюшины), пилефлебит (гнойное воспаление воротной вены и ее ответвлений).
Также возможны и такие осложнения, как:
- токсикоз до 22-30 недели;
- повышенное слюнотечение;
- нарушение функции почек в третьем триместре, водянка желчного пузыря (частичная или полная непроходимость пузырного протока);
- угроза выкидыша на ранних сроках;
- тяжелая преэклампсия (повышение артериального давления, отеки всего тела, ухудшение самочувствия);
- болевой синдром может стать причиной преждевременных родов;
- задержка внутриутробного развития плода.
Своевременно начатое и квалифицированное лечение холецистита позволяет избежать осложнений.
Холецистит при беременности — патология, требующая своевременной диагностики и проведения лечебной терапии, иначе это чревато неблагоприятным последствиями, как для матери, так и плода. Лечение подбирается индивидуально и зависит от течения болезни, а также от срока гестации. При своевременном обращении к врачу для диагностики и назначения лечения, прогноз болезни благоприятный.
Просмотров: 2345.

Желчнокаменная болезнь у беременных — это патологическое состояние с образованием камней в желчном пузыре, возникшее до зачатия, во время беременности или после родов. В половине случаев протекает без клинических симптомов. Может проявляться приступами сильных болей в правом подреберье, тошнотой, рвотой, вздутием живота, горечью во рту, изжогой, желтушностью кожи и слизистых. Диагностируется на основании данных УЗИ брюшной полости, дуоденального зондирования, биохимического исследования крови. Для лечения используют желчегонные средства, холекинетики, спазмолитики, антибактериальные препараты. При наличии показаний выполняют холецистэктомию.
Общие сведения
Одним из традиционных факторов риска желчнокаменной болезни (ЖКБ, холелитиаза) является гендерный. Изменения, происходящие в системе желчевыделения при гестации, большинство исследователей в сфере современной гастроэнтерологии, акушерства и гинекологии считают ключевой причиной возникновения заболевания у пациенток репродуктивного возраста. Согласно статистическим данным, холелитиазом страдает до 6,5-8,3% нерожавших женщин.
Среди больных, которые имели 2 беременности и более, распространенность желчнокаменной патологии почти втрое выше и достигает 18,4-19,3%. Билиарный сладж впервые диагностируется у 15-30% беременных, конкременты — у 2-8% женщин до родов и у 10% —на 4-6 неделях послеродового периода. Частота холецистэктомий при гестации составляет 0,1-3%. Повышенный риск холелитиаза сохраняется на протяжении 5 лет после родов, при этом у 0,8% пациенток удаляется желчный пузырь.
Желчнокаменная болезнь у беременных
Причины
В развитии желчнокаменной болезни у беременных, как и вне периода гестации, определенную роль играют генетическая предрасположенность, в том числе наследственные и дизэмбриогенетические аномалии развития желчевыделительной системы, нерегулярное питание с употреблением большого количества сладостей и животных жиров, избыточная масса тела, заболевания двенадцатиперстной кишки, ухудшающие пассаж желчи. Специалисты в сфере акушерства выявили ряд специфических факторов, способствующих возникновению желчнокаменной болезни именно у беременных. Основными из них являются:
- Повышение литогенности желчи. Под влиянием эстрогенов, концентрация которых в период беременности постепенно нарастает, в желчи увеличивается уровень холестерина. Эстрогены также угнетают синтез хенодезоксихолевой кислоты, что способствует преципитации кристаллов холестерина и образованию билиарного сладжа — взвеси нерастворимых компонентов желчи.
- Нарушение моторики желчевыделительных путей. На фоне вызванной прогестероном релаксации гладкомышечных волокон снижается сократительная функция желчного пузыря, замедляется его опорожнение. В результате уже с I триместра у беременных возникает застой желчи, что проявляется увеличением натощакового и остаточного объема органа на 30%, повышает риск камнеобразования.
- Механическое смещение желчного пузыря. Под давлением матки изменяется анатомическое расположение органов верхней части брюшной полости, которые поджимаются к диафрагме и частично сдавливаются. Давление на шейку желчного пузыря, пузырный и общий протоки нарушает эвакуацию желчи, провоцирует ее застой и осаждение кристаллов холестерина.
- Изменение характера питания. Увеличение калорийности рациона беременных, особенно при употреблении продуктов, богатых углеводами и холестерином, сопровождается прибавкой веса с увеличением объема жировой ткани и повышением инсулинорезистентности. Это приводит к еще большему насыщению желчи холестерином и уменьшению общего пула желчных кислот, нарушает моторику органов желчевыделения.
Ранее одним факторов, повышающих риск желчнокаменной болезни при беременности, традиционно считалась гиподинамия. Однако последние исследования свидетельствуют, что при увеличении физической активности частота появления билиарного сладжа и холестериновых камней не уменьшается, а метаболические показатели (содержание липидов, адипонектина, инсулина, глюкозы, лептина) не улучшаются.
Патогенез
Механизм развития желчнокаменной болезни у беременных связан с действием двух независимых факторов — повышением концентрации литогенного холестерина в желчи и ее застоем. В поддержании стабильного коллоидного состояния пузырной желчи также играют роль другие факторы — ее насыщение лецитином, желчными кислотами и др. Дисбаланс основных компонентов содержимого желчного пузыря, характерный для беременных, на фоне замедления опорожнения органа способствует нуклеации холестерина, осаждению микрокристаллов и дальнейшему росту камней. Дополнительным звеном патогенеза желчнокаменного расстройства становится компенсаторное усиление реабсорбции воды и, как следствие, дальнейшее повышение концентрации желчи.
Классификация
Систематизация клинических форм желчнокаменной болезни учитывает особенности течения заболевания, выраженность симптоматики, наличие или отсутствие осложнений. Правильное определение варианта холелитиаза играет решающую роль в прогнозировании исхода гестации, выборе тактики ведения беременной пациентки и оптимального способа родоразрешения. Различают следующие типы желчнокаменной болезни:
- Бессимптомный холелитиаз. В полости желчного пузыря обнаруживаются конкременты, однако клиническая симптоматика отсутствует. Наиболее благоприятный вариант, при котором для нормального течения гестации достаточно откорректировать диету.
- Неосложненный холецистит. В зависимости от морфологических особенностей и характера изменений холецистит бывает катаральным и деструктивным (флегмонозным, гангренозным), бескаменным и калькулезным, первичным и обострившимся рецидивирующим.
- Осложненный холецистит. Воспаление желчного пузыря может осложниться обтурацией (окклюзией) протоков, прободением с развитием клиники местного или разлитого перитонита, пропотным перитонитом, поражением желчных ходов и сочетанным панкреатитом.
Отечественные врачи-гастроэнтерологи выделяют несколько стадий желчнокаменной болезни. На I (начальной, предкаменной) стадии из густой неоднородной желчи формируется билиарный сладж. О переходе заболевания во II стадию свидетельствует камнеобразование. Камни могут быть одиночными и множественными, холестериновыми, пигментными и смешанными, локализованными внутри желчного пузыря, печеночных или общем протоках. На этом этапе желчнокаменная болезнь бывает латентной, болевой с характерными коликами, диспепсической, атипичной, имитирующей другие заболевания. Для III стадии характерно рецидивирующее течение калькулезного холецистита, для IV — возникновение осложнений. У беременных заболевание чаще выявляется на I и II, реже — III стадиях.
Симптомы ЖКБ у беременных
Более чем у половины пациенток холелитиаз протекает бессимптомно и становится случайной находкой при ультразвуковом исследовании органов брюшной полости, выполненном по другим показаниям. В 45% случаев желчнокаменная болезнь, существовавшая до гестации, обостряется и манифестирует клинически. При латентном безболевом прогрессировании расстройства беременная может периодически испытывать тяжесть в правом подреберье, изжогу, привкус горечи во рту, отмечать изменившийся характер стула — склонность к запорам или послаблению, которые обычно расцениваются больной как ранний токсикоз.
У некоторых женщин заболевание проявляется транзиторной желтухой с иктеричностью кожи, склер, слизистых, кратковременным потемнением мочи и обесцвечиванием кала. Наиболее характерным симптомом патологии является приступ желчной колики, возникающий у 88% беременных с манифестным течением. Во время колики пациентка ощущает интенсивную боль в эпигастрии и правом подреберье, которая иррадиирует в правые плечо, лопатку, надплечье, половину шеи, межлопаточное пространство. Болевой синдром чаще возникает в вечернее и ночное время, длится от 15 минут до 5 часов.
Боль обычно сопровождается тошнотой, не приносящей облегчения рвотой, изжогой, горечью в полости рта, горькой отрыжкой, вздутием, чувством распирания в животе. Возможна рефлекторная кратковременная лихорадка до 38° С с ознобом и липким холодным потом. Провоцирующими факторами становятся физическая нагрузка, стрессы, инфекционные заболевания, интенсивное шевеление ребенка на поздних сроках беременности, пищевые погрешности (употребление больших количеств яиц, сливок, сладкой выпечки, жирного жареного мяса, газированных напитков).
Осложнения
У 33% женщин с желчнокаменной болезнью возникает угроза прерывания гестации. Риск спонтанных самопроизвольных выкидышей или преждевременных родов возрастает после операции по удалению желчного пузыря в 1 и 3 триместрах. У 13% пациенток отмечаются выраженные признаки раннего токсикоза с мучительной тошнотой, неукротимой рвотой, реже — интенсивным слюнотечением, которые затягиваются до 16-20-й и даже 28-29-й недель гестационного срока. У 8% больных развиваются гестозы. В каждых четвертых родах диагност ируются аномалии родовой деятельности.
В редких случаях холелитиаз у беременных осложняется экстрагенитальной хирургической патологией. В 0,01-0,1% случаев формируется типичная клиника острого холецистита из-за вклинения камня в пузырную шейку. У 0,03% женщин возможно возникновение острого билиарного панкреатита, обусловленного отхождением образовавшегося конкремента по общему протоку, причем у половины больных аналогичные приступы отмечались до наступления беременности. Еще реже при сочетании желчнокаменной болезни с гестацией наблюдаются холангит, гепатоз, кишечная непроходимость и перитонит.
Диагностика
Постановка диагноза желчнокаменной болезни у беременных зачастую затруднена бессимптомным течением заболевания. При характерных жалобах на ощущение горечи в ротовой полости, частую изжогу, особенно связанную с употреблением жирных и жареных продуктов, пациентке назначают комплексное обследование, направленное на выявление холелитиаза. Наиболее информативными методами являются:
- УЗИ желчного пузыря. Сонография считается золотым стандартом диагностики желчнокаменной болезни. Конкременты имеют вид гиперэхогенных образований разной формы с дистальной акустической тенью. Пузырные стенки нередко утолщены до 2 мм и более. Чувствительность эхографического метода достигает 95%. С помощью УЗИ определяются включения диаметром от 2 мм.
- Дуоденальное зондирование. Исследование применяют только в сложных диагностических случаях при отсутствии угрозы прерывания беременности. Зондирование позволяет оценить динамику отхождения и состав порции В (пузырной желчи). В дуоденальном содержимом могут обнаруживаться кристаллы холестерина, билирубината кальция. Возможно проведение бактериологического анализа.
- Исследование крови. При холелитиазе часто увеличивается уровень связанного билирубина. При локализации камней в общем желчном протоке, наличии лихорадки и желтухи могут повышаться активность щелочной фосфатазы, АлТ, АсТ, ГГТ, изменяться другие печеночные пробы. Зачастую растет содержание холестерина в плазме крови. В общем анализе крови возможны лейкоцитоз и повышение СОЭ.
Дифференциальная диагностика ЖКБ проводится с острым аппендицитом, панкреатитом, гастродуоденитом, пиелонефритом, почечной коликой при мочекаменной болезни и гломерулонефрите, прободением язвы желудка или двенадцатиперстной кишки, внематочной беременностью. При необходимости кроме акушера-гинеколога и гастроэнтеролога пациентку осматривают хирург, уролог, гепатолог.
Лечение ЖКБ у беременных
Выбор врачебной тактики при холелитиазе зависит от клинической формы заболевания, ведущей симптоматики и наличия осложнений. При бессимптомном варианте болезни беременным назначают динамическое наблюдение и исключение факторов, которые провоцируют колику (обильной еды, жареных и жирных продуктов, тряской езды.). В послеродовом периоде таким женщинам может быть показана холецистэктомия, поскольку желчнокаменное расстройство зачастую манифестирует в течение первого года после родов.
Чтобы уменьшить застой желчи и предотвратить формирование билиарного сладжа на начальной стадии ЖКБ, беременной рекомендованы частое дробное питание, питье высокоминерализованных минеральных вод, прием растительных желчегонных средств — отваров бессмертника, кукурузных рылец, перечной мяты, семян укропа или фармацевтических препаратов на их основе. Медикаментозная терапия латентных субклинических вариантов желчнокаменной болезни включает следующие группы препаратов:
- Холеретики. Желчегонные препараты, стимулирующие желчеобразование в печени, показаны при выявлении гиперкинетической дисфункции желчного пузыря. Такое расстройство чаще наблюдается в I триместре беременности. Назначение комбинированных средств, содержательных в составе пищеварительные ферменты, также позволяет нормализовать функции ЖКТ.
- Холекинетики. Медикаменты этой группы обладают мягким спазмолитическим эффектом, облегчают отхождение пузырной желчи. Наиболее безопасными для плода и беременной холекинетическими препаратами являются миотропные спазмолитики, флавоновые агликоны, гипертонический раствор магнезии, сахарозаменители (ксилит, сорбит, маннит).
- Антибиотики. При холелитиазе антибактериальные средства применяют ограниченно (только при достоверном подтверждении инфекционного процесса). В 1 триместре возможно назначение препаратов из группы пенициллинов, во 2-3 триместрах чаще вводят цефалоспорины. При выборе конкретного антибиотика следует учитывать чувствительность микрофлоры.
Чтобы купировать желчную колику, обычно используют спазмолитики. За рубежом для снятия болевого синдрома широко применяют анальгетики, однако отечественные специалисты воздерживаются от назначения препаратов, способных смазать клиническую картину при неясных болях в животе. При отсутствии эффекта от медикаментозной терапии в течение 5 часов беременную с печеночной коликой необходимо срочно госпитализировать в хирургический стационар.
Хирургические методы лечения показаны при наличии осложнений. Консервативная выжидательная тактика с постоянной аспирацией содержимого двенадцатиперстной кишки и желудка, применением обволакивающих средств, желчегонных препаратов, адсорбентов, спазмолитиков, массивной дезинтоксикационной и антибактериальной терапии допустима только при остром катаральном холецистите. При неэффективности медикаментозного лечения, проводимого в течение 4-х суток, на любом гестационном сроке выполняется холецистэктомия. В ургентном порядке операция проводится при диагностике деструктивных форм воспаления.
Плановое удаление пузыря осуществляется при манифестном течении ЖКБ спустя 3-4 недели после приступа колики из-за высокой вероятности ее рецидива. Вмешательство обычно производят лапароскопическим или открытым методом во II триместре, поскольку этот срок является наиболее безопасным для подобного хирургического вмешательства. Экстракорпоральную ударноволновую литотрипсию при беременности не используют, что связано с высокой частотой рецидивирования холелитиаза. Беременным с ЖКБ рекомендуют естественные роды с укороченным периодом изгнания. Кесарево сечение выполняют при наличии акушерских показаний.
Прогноз и профилактика
При неосложненных формах желчнокаменной болезни прогноз для беременной и ребенка благоприятный. Адекватная консервативная терапия, использование современных техник оперативного лечения и анестезии с удалением желчного пузыря во 2 триместре (при выявлении показаний) позволили минимизировать вероятность экстрагенитальных, акушерских и перинатальных осложнений. В 60-80% случаев билиарный сладж, возникший у беременной, самостоятельно регрессирует после родов.
Спонтанная резорбция конкрементов, образовавшихся при гестации, наблюдается только у 20-30% пациенток. С профилактической целью женщинам, которые планируют беременность и страдают ЖКБ, рекомендуется заблаговременно пройти курс медикаментозного или хирургического лечения. На этапе беременности следует строго соблюдать диету, отказаться от длительных перерывов между приемами пищи, уменьшить потребление сладостей, жирного и жареного, выполнять врачебные рекомендации.



