Желчный пузырь и дерматиты
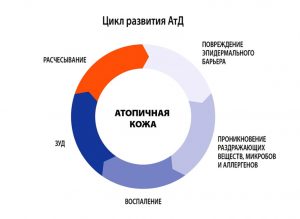
Атопический дерматит (АД) – хроническое рецидивирующее заболевание кожи, проявляющееся интенсивным зудом, высыпаниями в сочетании другими многочисленными признаками атопии (необычностью) – атопический ринит, бронхиальная астма, мигрень, гастродуоденит и др.
Атопический дерматит — симптомы
АД в мире страдают 5-15 % детей и 2-10 % взрослых, впервые выявленный в детстве АД продолжается у 45- 60 % взрослых пациентов. АД отличается хроническим рецидивирующим течением с возрастной динамикой клинических проявлений. По проявлениям заболевание возможно разделить на три периода.
- В младенческом возрасте (до 1.5-2 лет) заболевание носит острый характер, преобладают явления покраснения, отечности, мокнутия и коркообра
 зования.
зования. - В период от 2 лет до полового созревания болезнь носит характер хронического воспаления, на коже на первый план выступают явления гиперемии (эритемы) и шелушения, признаки вегетососудистой дистонии. Кожа в очагах поражения гиперпигментирована, из-за сильного зуда появляются множественные расчесы.
- У детей старшего возраста и взрослых преобладают явления инфильтрации (уплотнения) на фоне гиперемии застойного характера. На коже могут появляться зудящие высыпания, имеющие цвет нормальной кожи, которые сливаются в очаги сплошной папулезной инфильтрации. Обычно к 50 годам заболевание самостоятельно регрессирует.
Атопический дерматит – многофакторное заболевание, характеризующееся аномальным иммунным ответом на аллергены природного происхождения, наследственной предрасположенностью к заболеванию, хроническим рецидивирующим течением. Большое внимание уделяется различным факторам, запускающим процесс в коже и длительно поддерживающим хроническое течение заболевания. К таким факторам относятся бактериальные, вирусные, грибковые, паразитарные и кишечные инфекции, продукты питания и химические вещества (добавки к пище, лекарства), клещи из домашней пыли.
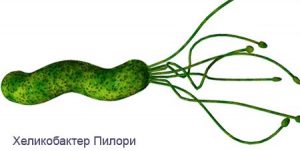
Атопический дерматит и хеликобактер пилори
В последние годы доказана связь атопического дерматита с болезнями органов пищеварения. Установлено, что большинство больных, страдающих АД, имеют хронический гастрит, гастродуоденит, синдром раздраженного кишечника с запорами, заболевания печени и желчного пузыря, нарушение микрофлоры кишечника и др. Нередко существование этих сопутствующих болезней является пусковым фактором атопического дерматита, как у детей, так и у взрослых.
 Так, в последние десятилетия в возникновении заболеваний желудка доказана роль специфического микроорганизма – Helicobacter pylori (НР), повреждающего слизистую оболочку желудка. Его наличие способствует активному поступлению токсинов и аллергенов в организм, развитию хронического воспаления слизистой желудка. У больных атопическим дерматитом в 90% случаев при проведении эндоскопического обследования желудка выявляется хронический гастрит и в 82.5% ассоциированный с НР. Отмечена связь между степенью обсеменения бактериями слизистой желудка, активностью хронического гастрита и степенью тяжести АД, что явилось обоснованием к включению в план обследования больных АД на хеликобактериоз и лечебных мероприятий антихеликобактерной терапии. Клинически гастриты у большей части больных АД протекают бессимптомно.
Так, в последние десятилетия в возникновении заболеваний желудка доказана роль специфического микроорганизма – Helicobacter pylori (НР), повреждающего слизистую оболочку желудка. Его наличие способствует активному поступлению токсинов и аллергенов в организм, развитию хронического воспаления слизистой желудка. У больных атопическим дерматитом в 90% случаев при проведении эндоскопического обследования желудка выявляется хронический гастрит и в 82.5% ассоциированный с НР. Отмечена связь между степенью обсеменения бактериями слизистой желудка, активностью хронического гастрита и степенью тяжести АД, что явилось обоснованием к включению в план обследования больных АД на хеликобактериоз и лечебных мероприятий антихеликобактерной терапии. Клинически гастриты у большей части больных АД протекают бессимптомно.
Эрадикация хеликобактера приводит к разрешению заболевания почти у трети больных АД, к улучшению течения АД у остальных пациентов, и самое главное, удлинению периода ремиссии заболевания АД и перехода непрерывного течения заболевания к рецидивирующему.
Обязательным условием профилактики АД у больных хроническим гастритом, ассоциированным с НР, учитывая оральный путь инфицирования, является обследование на хеликобактериоз контактных лиц в семье и вне ее!
Защитная роль кишечника
Здоровье невозможно без нормального функционирования кишечника, которому принадлежит большая роль в детоксикации и иммунологических процессах, которые протекают в организме человека. Слизистая кишечника представляет собой место контакта организма с окружающей средой. Для сравнения: поверхность кожи составляет около 2 квадратных метров, площадь же слизистой оболочки желудочно-кишечного тракта – около 400 квадратных метров. Поэтому слизистую кишечника считают самой большой частью защитной системы организма.
Для надежной защиты от внешнего вмешательства в пищеварительном тракте важнейшим оказался микробиологический барьер.
- Защитная микрофлора кишечника наиболее многочисленная (95%) и представлена в основном бифидобактериями, лактобактериями и кишечной палочкой. Эти микроорганизмы выделяют молочную и уксусную кислоты и другие вещества, которые обладают антимикробным действием и препятствуют проникновению и закреплению на слизистой кишечника вредных микроорганизмов, которые не свойственны человеку. Они стимулируют иммунную систему организма человека, являются сорбентами, которые способны накапливать значительное количество тяжелых металлов и других токсических веществ.
- Сапрофитная микрофлора кишечника представлена стафилококками, энтерококками и другими микроорганизмами, основная роль которых — утилизация конечных продуктов обмена организма человека.
- Оппортунистическая микрофлора представлена различными микроорганизмами (стрептококки, золотистый стафилококк, грамотрицательные энтерококки, грибы рода кандид и др.), которые при определенных условиях вызывают патологический процесс.
Для человеческого организма исключительно важно поддержание требуемого состава и количества кишечных бактерий. Оптимальные условия могут быть нарушены вследствие неправильного питания, возбудителями диареи (бактерии и паразиты), дополнительными отрицательными факторами могут быть токсические вещества, поступающие из окружающей среды, например, тяжелые вещества – кадмий, свинец, ртуть, а также путешествия в другие страны с иными микроорганизмами. Отрицательным действием на флору обладают многие лекарственные средства и методы лечения, непереносимость продуктов питания, вредно одностороннее и несбалансированное питание, недостаточность пищеварительных ферментов.
Атопический дерматит и дисбактериоз
Многие кожные болезни, и в том числе Атопический дерматит, сопровождаются дисбактериозом, и при этом считается, что отягощающим фактором при АД является недостаточное количество лактобактерий. Именно лактобактерии в значительной степени снижают всасывание аллергенов в кишечнике и стимулируют образование иммуноглобулинов класса А, которые, особенно в раннем возрасте, являются основными антителами против пищевых аллергенов.
В настоящее время считают, что возникновение кожных заболеваний в определенной мере связано с нарушением микроэкологического баланса кишечника. У 80-95% больных атопическим дерматитом отмечается дисбактериоз кишечника, при этом наряду с дефицитом лактобактерий и бифидобактерий наблюдается избыточный рост золотистого стафилококка, кишечной палочки с измененными свойствами, грибов роста кандид, выделяющих токсины.
Эти нарушения требуют санации кишечника от вредных бактерий, проведения детоксикационной терапии (энтеросорбции) и создания условий для развития собственной микрофлоры пациента, регуляции работы кишечника (борьба с запорами). Энтеросорбция – неинвазивный метод детоксикации и направлена она на выведение из организма различных эндогенных и экзогенных аллергенов, токсинов, условно-патогенных микроорганизмов и продуктов их жизнедеятельности. Одним из самых эффективных сорбентов являются природные органические на основе пищевых волокон, таких как лигнин, который не усваивается в пищеварительной системе и обладает высокой сорбционной активностью.
Новое направление лечения АД представляет собой применение пребиотиков (лактулоза), полученных из естественных источников и выступающих в качестве питательной среды для развития своей собственной нормальной флоры кишечника. Сочетание сорбента и пребиотика представлено в препарате Лактофильтрум, который производится из компонентов природного происхождения в таблетированной форме, прост в употреблении — по 2 таблетки 3 раза в день в течение 3-4 недель.
В клинической практике выявлена корреляция между степенью выраженности дисбактериоза и проявлений АД. Кроме прямого влияния дисбактериоза на сенсибилизацию организма при АД, в настоящее время доказано опосредованное влияние на состав аутомикрофлоры кожи у больного АД.
Образование токсических веществ в кишечнике в дальнейшем действует не только на иммунную систему, но и нарушает детоксикационную функцию печени, образование и выделение желчи из печени, желчевыводящих путей и желчного пузыря.
Атопический дерматит и желчный пузырь
При обследовании больных, страдающих атопическим дерматитом, в 60% случаев определяется дискинезия желчевыводящих путей, у взрослых по гипотоническому типу, т.е. желчный пузырь плохо сокращается, и не выводятся токсические вещества из организма.
У 31% пациентов в желчном пузыре определяется густая желчь, с хлопьями или мягкими конкрементами (сладж желчи), что свидетельствует о нарушении качественного состава желчи, продуцируемой печенью. Таким образом, нарушается еще одна функция органов пищеварения, осуществляющая детоксикационную функцию организма.
При этом в комплекс лечения больных АД добавляются желчегонные препараты (желчегонные сборы трав, Хофитол, Гепабене, настой шиповника или Холосас, Холит и др.), а также назначаются препараты, улучшающие функцию печени и качество желчи, продуцируемой печенью (Урсофальк, Урсосан, Уролесан), препараты расторопши, гептрал, гепатосан и др., проводятся гуманные тюбажи желчного пузыря (с растительными маслами, медом, минеральной водой).
Клинический опыт показывает, что улучшение состояния микрофлоры кишечника, регуляция работы кишечника без запоров и улучшение работы печени и желчевыводящей системы и желчного пузыря способствует более эффективному лечению больных с атопическим дерматитом.
Питание при атопическом дерматите
Несколько слов о питании у больных АД. Питание для больных АД во многих случаях не играет настолько большой роли, как часто полагают. Существует огромное количество продуктов питания, для которых выявлена взаимосвязь с АД, но в конечном счете реальным фактором является только индивидуальная чувствительность. Существует целый спектр потенциально опасных продуктов, и каждый пациент должен составить индивидуальный рацион питания. Пациентам с АД необходимо соблюдать полноценное питание, избегать строгих диет, особенно в детском возрасте.
Продукты питания, которые могут оказывать негативное воздействие на Атопический дерматит:
- Острые, копченые продукты,
- пряности,
- алкоголь,
- овощи (перец, редис, квашеная капуста, сельдерей, помидоры),
- орехи,
- сладости (мед, сахар, сушеные фрукты, шоколад),
- крепкие мясные бульоны,
- маринады,
- кофе, какао,
- яйца, молоко,
- рыба,
- пищевые добавки, консерванты, пищевые красители.
Пациент и сам должен активно участвовать в процессе оздоровления своего организма. Особенно следует обратить внимание на такие важные мероприятия как:
- полноценное питание,
- отказ от сахара,
- употребление в пищу пищевых волокон (отруби, пектины, сложные углеводы),
- употребление кисломолочных продуктов, заквашенных лактобактериями, или препараты с лактобактериями,
- отказ от свинины.
Атопический дерматит — фитотерапия
Важное место в лечении и профилактике обострений играет фитодиетология. Она включает использование соков из клюквы, черной смородины, красной и черноплодной рябины, свекольный, сливовый, яблочный, черничный, тыквенный, капустный соки.
Лечение Атопического дерматита травяными сборами
Несколько прописей травяных сборов, применяемых при АД.
- Сбор 1. Трава череды 10.0, листья подорожника 10.0, листья крапивы 10.0, трава полыни 5.0, трава тысячелистника 5.0, трава зверобоя 15.0, трава хвоща 10.0, листья толокнянки 20.0. Смешать, приготовить настой из 1 чайной/столовой ложки (в зависимости от возраста). Принимать по 1/3 стакана 3 раза в день до еды, прием 1-2 месяца.
- Сбор 2. Трава трехцветной фиалки 20.0, корень девясила 10.0, трава зверобоя 15.0, трава хвоща 10.0, шишки хмеля 10.0, трава душицы 10.0, цветки ромашки 15.0, трава мяты перечной 5.0. Смешать. Доза и способ приготовления настоя. Принимать по 1/3 стакана 3 раза в день после еды в течение 1-2 месяцев.
- Атопический дерматит с сопутствующими запорами. К 1и 2 настою добавить слабительный сбор, настой плодов фенхеля (5.0:200.0), настой листьев подорожника (10.0:200.0), настой плодов тмина (5.09:200.0) или препараты лактулозы (Дюфалак, Нормаза, лактусан)
- Атопический дерматит при длительном течении процесса, особенно в зимне-весеннем периоде. Используются растительные лекарственные препараты с витаминными свойствами. Это настой листьев крапивы (15.0:200.), плодов шиповника (10.0:200.0), листьев черной смородины и ее плодов.
- Атопический дерматит с выраженными мокнутиями, отечностью и инфильтраций кожных покровов. Полезны настои плодов можжевельника (5.0:200.0), листьев почечного чая (3.5:200.0), травы хвоща полевого (10.0:200.0), мочегонного сбора.
- В целях улучшения показателей неспецифического иммунитета применяют настой цветков черной бузины (5.0:200.0), настой корня солодки (10.0:200.0), экстракт элеутерококка или настойку аралии по 2-3 капли (в зависимости от возраста ребенка) утром и вечером в течение 2 недель.
- Сбор для нормализации углеводного обмена. Настой листьев крапивы (10.0:200.0), отвар корня одуванчика (10.0:200.), настой листьев черники (10.0:200.0), отвар корня лопуха (5.0:200.0). Эти настои обладают противовоспалительным, противозудным свойством, оказывают нормализующее действие на желчевыводящие пути и поджелудочную железу.
Местное лечение Атопического дерматита
Для регенерации кожи используется и наружная терапия, принципом которой является: «влажное наносится на влажное». Рекомендуется использовать проницаемые воздухом влажные повязки. Компрессы накладываются трижды в день, каждая процедура продолжается 1 час. В качестве используемых средств используется черный и зеленый чай, ромашковый чай.
Примеры повязок на мокнущие поверхности:
- Повязка с настоем коры дуба: 2 столовые ложки дубовой коры разводятся в 500 мл воды и кипятятся в течение 15 минут, после чего настой процеживают, остужают, в него опускают ткань для компресса и неплотно накладывают на больное место. Достаточно применять такие компрессы 3-4 дня, но ежедневно нужно готовить свежий отвар.
- С этой же целью можно использовать отвар лапчатки (15г:200.0), настой травы зверобоя или тысячелистника (15г:200.0).
- Компресс из трехцветных фиалок: 2 чайные ложки сухих фиалок настаивают в чашке кипятка, получившийся настой сливают, остужают и используют для компрессов на пораженные места.
- Очень широко используются растворы соли, например ванны с солями Мертвого моря. При правильном комплексном лечении мучительный зуд исчезает быстро, но если он сохраняется, то втирание разведенного яблочного уксуса может в значительной степени облегчить зуд.
- После прекращения мокнутий применяются мази, кремы. Пример мази следующего состава: сок подорожника 15 мл, настойка ландыша 5 мл, настойка валерианы 5 мл, настойка календулы 5 мл, димедрол 1 г, паста цинковая 79 г. Смешать. Наносить на пораженные участки 2-3 раза в день тонким слоем после удаления ранее нанесенной мази растительным маслом.
Для очистки кожи не использовать мыло! Можно использовать масляно-молочную ванну: 1 столовая ложка оливкового масла и 200 мл молока добавляются в ванну.
Следует придерживаться правила: каждые 3-4 дня препараты наружной терапии следует менять между собой для предупреждения развития побочных эффектов.
Здоровья вам, дорогие читатели! Если остались или возникли вопросы, задавайте.
13 июля 20162085,9 тыс.
Содержание:
Хронический холецистит является весьма распространенным заболеванием желчного пузыря, характеризующееся воспалением его стенок. Чаще всего причиной этого недуга становятся образование в просвете желчного протока камней и инфицирование.
Желчный пузырь – полый орган, расположенный возле нижней поверхности печени. Главной функцией пузыря является накопление вырабатываемой печенью желчи. В процессе пищеварения этот секрет играет очень важную роль:
- уничтожает болезнетворных бактерий, попадающих в кишечник с пищей;
- стимулирует перистальтику кишечника;
- способствует расщеплению жиров;
- участвует в выведении избытков холестерина и токсических веществ.
В результате образования камней, инфицирования и воспаления стенки желчного пузыря постепенно разрушаются, способность его накапливать желчь все более снижается. Это, естественно, неизменно отражается на качестве усвоения и переработки пищи. Страдает в итоге вся пищеварительная система организма больного человека. Согласно данным, хроническим холециститом в настоящее время страдает до 20% населения планеты.
Причины хронического холецистита
Непосредственное участие в развитии заболевания играет инфекция паразитарной, вирусной либо бактериальной природы. Чаще всего это условнопатогенная микрофлора – то есть микроорганизмы, постоянно присутствующие в кишечнике здорового человека и участвующие в пищеварении: стрептококк, стафилококк, энтерококк, эшерихия, синегнойная палочка и др. Опасными они становятся при наличии факторов, приводящих к нежелательному увеличению их количества – чаще всего этим фактором является неправильное питание.
Реже хронический холецистит вызывают патогенные бактерии – микроорганизмы, которых в организме здорового человека нет и попадающие в него извне: дрожжевые клетки, шигелла, палочка брюшного тифа, паратифозная палочка и др.
В ряде случаев причиной холецистита являются анатомические аномалии развития протоков и желчного пузыря (сдавление, перегибы), а также нарушение тонуса желчных путей и их двигательных функций на фоне:
- эндокринных расстройств;
- хронических воспалительных процессов в ЖКТ;
- эмоциональных стрессов.
Изменение и состав желчи (дисхолия) также является одним из значимых факторов возникновения хронического холецистита. Возникает оно по причине избытка холестерина в пище, нарушении обменных процессов в организме и дискинезии (снижении двигательных функций) желчевыводящих путей и желчного пузыря. Способствуют развитию перечисленных нарушений:
- малоподвижный образ жизни;
- ожирение;
- несбалансированное, высококалорийное питание;
- прием некоторых лекарственных препаратов, побочным явлением которых является сгущение желчи;
- у женщин – изменение гормонального фона во время беременности, прием оральных контрацептивов;
- травмы желчного пузыря;
- снижение иммунитета;
- атеросклероз артерий, осуществляющих кровоснабжение желчного пузыря;
- наличие очагов хронической инфекции в организме;
- паразитарные заболевания.
В некоторых случаях воспаление стенок желчного пузыря может возникнуть без участия патогенной микрофлоры. Это возможно при аутоиммунных заболеваниях, аллергиях и атопическом дерматите и вызвано реакцией организма на аллергены различного происхождения. Замечено также, что хронический холецистит чаще поражает женщин.
Виды хронического холецистита
Заболевание характеризуется хроническим течением и склонностью к чередованию обострений и ремиссий. Учитывая их количество на протяжении года, специалисты определяют характер болезни: легкой, средней либо тяжелой формы.
Существуют 2 основных вида хронического холецистита:
- некалькулезный (безкаменный) – (воспаление стенок желчного пузыря без образования камней);
- калькулезный (с образованием твердых конкрементов – камней).
В зависимости от течения болезни различают 3 формы заболевания – вялотекущую, рецидивирующую и гнойноязвенную.
Безкаменный холецистит
Причинами возникновения безкаменного холецистита являются застой желчи и изменение ее состава, а также наличие инфекции. Оба эти фактора взаимно усиливают друг друга. Застой желчи способствует проникновению инфекции в желчный пузырь, а возникающее воспаление выводного протока и его стенок, в свою очередь, еще более усиливает это явление. Поверхность стенок постепенно разрушается.
Однако благодаря бактериостатическим свойствам желчи патогенная микрофлора в желчном пузыре человека может привести к развитию заболевания только при наличии факторов, ослабляющих организм:
- дистрофия слизистой оболочки;
- изменение состава желчи;
- снижение иммунитета;
- нарушение функций печени;
- воспалительные заболевания двенадцатиперстной кишки.
Поверхность стенок желчного пузыря при безкаменном хроническом холецистите постепенно разрушается. Этот процесс может сопровождаться нарушением тонуса желчного пузыря, а в тяжелых случаях – наличием таких сопутствующих заболеваний, как панкреатит, перихолецистит, реактивный гепатит.
Калькулезный хронический холецистит
Несмотря на то, что безкаменный хронический холецистит встречается значительно чаще, чем желчекаменная болезнь, застой желчи в любом случае приводит к появлению конкрементов – это лишь вопрос времени. Способствуют этому процессу изменение состава желчи и наличие воспаления.
Желчь состоит из желчных кислот, липидов, пигментов и минеральных веществ. При изменении соотношения этих составляющих поступающий в организм с пищей холестерин выпадает в осадок и кристаллизуется – образуются твердые конкременты. Причинами таких изменений являются постоянные погрешности в питании и некоторые состояния:
- избыток в пище жиров, холестерина, авитаминоз;
- избыточный вес;
- сахарный диабет;
- инфекционные заболевания.
Величина камней может быть различной – от 1-2 мм до размеров куринного яйца, количество их может колебаться от единиц до десятков и даже сотен. Весьма разнообразна и форма конкрементов.
Различают и несколько видов калькулезного холецистита: типичный, атипичный, эзофагалгический, кардиалгический и кишечный. Заболевание может иметь острую и хроническую формы, нередко сопровождается нарушением функций желчного пузыря и появлением тяжелых осложнений, среди которых:
- нарушение проходимости протоков желчного пузыря;
- водянка;
- склерозирование;
- хронический абсцесс;
- хронический холангит;
- биллиарный цирроз печени;
- гепатит;
- рак желчного пузыря.
Существует четыре стадии развития калькулезного холецистита. Первая, предкаменная стадия характеризуется сгущением желчи и наличием микролитов в желчном пузыре. На последующих этапах происходит образование конкрементов (2 стадия), переход заболевания в хроническое (3 стадия) и появление осложнений (4 стадия).
Симптомы хронического холецистита
Основным симптомом хронического холецистита является боль в правом подреберье – длительная либо приступообразная, отдающая в лопатку и правое плечо. Она может распространяться на достаточно широкую область грудной клетки и спины. Иногда боль сопровождается слабостью, кардиалгией, лихорадкой и другими признаками:
- боли в животе;
- тошнота, рвота;
- метеоризм, тяжесть в брюшной полости;
- хронический запор либо диарея (понос);
- металлический, горьковатый привкус во рту.
Вне обострений больной время от времени испытывают тупую боль в эпигастральной области и в правом подреберье. Во время обострений симптомы хронического холецистита сходны с признаками острой формы заболевания, поэтому рецидив рассматривают и лечат соответствующим образом.
Течение заболевания
Хронический холецистит чаще всего появляется как самостоятельное заболевание (первичный), особенно при наличии способствующих его развитию факторов. Случается также, что возникает оно после проявлений острого холецистита – воспаления стенок желчного пузыря (вторичный). Причиной его становятся:
- инфекция,
- закупорка протока камнем.
После эпизодов острого воспаления нормальное функционирование желчного пузыря ухудшается – он становится плотным, сжатым и утрачивает способность сохранять желчь, что в итоге приводит к хроническому течению заболевания.
Протекает хронический холецистит длительно, долгие годы. Если адекватное лечение было назначено вовремя, можно добиться длительной ремиссии болезни, в противном случае она приводит к сморщиванию желчного пузыря и, соответственно, утрате его функций.
Клинические варианты
Специалисты выделяют несколько различных клинических вариантов заболевания, отличающихся течением и симптомами:
- кардиальный – характеризуется нарушением сердечного ритма;
- субфебрильный – длительное повышение температуры тела до 37-38 градусов, озноб, признаки интоксикации;
- артритический – болезненность в суставах;
- гипоталамический – повышение артериального давления, тахикардия, слабость, стенокардия, гипергидроз;
- неврастенический – вегетососудистая дистония, недомогание, бессонница, раздражительность.
В некоторых случаях может наблюдаться некоторая желтушность слизистых оболочек и кожных покровов больного, напряженность мышц в области правого подреберья, болезненность в области печени, желчного пузыря, их увеличение.
Диагностика хронического холецистита
В диагностике заболевания главная роль принадлежит дуоденальному зондированию и ультразвуковому исследованию. Зондирование позволяет получить для цитологического и бактериального исследования желчь, кишечный и панкреатический сок. УЗИ же дает возможность определить размеры желчного пузыря, состояние его стенок, выявить наличие конкрементов и других образований.
После осмотра и обследования гастроэнтерологом и хирургом проводятся также обязательные лабораторные исследования:
- общий анализ мочи;
- анализ крови (общий, на билирубин, на печеночные фрагменты, на холестерин, на содержание белка);
- анализ кала.
В случае необходимости проводятся дополнительные исследования, такие как томография, рентгенологическое и радиоизотопное исследования.
Лечение безкаменного хронического холецистита
Лечение хронического холецистита комплексное. Оно включает в себя:
- антибактериальную терапию;
- диету;
- желчегонные и спазмолитические препараты;
- физиотерапия;
- фитотерапию.
В амбулаторных условиях лечение хронического холецистита возможно в случае легкого течения болезни, однако в период выраженных обострений больной должен находиться в стационаре. В первую очередь ставится цель купировать болевой синдром и снять воспалительный процесс. После достижения нужного эффекта для нормализации функций образования, выделения желчи и продвижения ее по желчным путям врач назначает желчегонные и спазмолитические средства.
Достаточно широко в лечении хронического холецистита применяются и лекарственные растения – фитотерапия. Их использование в виде отваров и настоев желчегонных сборов позволяет усиливать и продлевать эффект принимаемых больным препаратов.
Лечение калькулезного холецистита
При лечении калькулезного холецистита консервативная терапия неэффективна. Поэтому основным методом лечения в данном случае является удаление желчного пузыря вместе с конкрементами хирургическим путем – холицистэктомия. В настоящее время для этого все чаще применяется лапароскопия – операция, выполняемая с использованием видеооборудования и специальных инструментов, вводимых в брюшную полость через небольшие отверстия (до 1 см). Такой метод имеет важные преимущества: отсутствие следов на коже, короткий послеоперационный период (3-4 дня) и, соответственно, быстрое возвращение к обычной жизни. В подавляющем большинстве случаев холицестэктомия позволяет избавиться от болезни.
Диета при хроническом холецистите
При хроническом холецистите показан дробный режим питания (4-5 раз в день), небольшими порциями. Для улучшенного желчеотделения прием пищи должен осуществляться приблизительно в одно и то же время. Суточный питьевой рацион составляет 2-2,5 литра жидкости. Температура блюд не должна превышать 60 С, и быть не ниже 15 С. Норма дневного потребления соли — не более 8-10 граммов.
В пищевой рацион пациента, страдающего хроническим панкреатитом, должны входить мучные изделия (черствый пшеничный хлеб, галетное печенье, белые сухари), творожные и крупяные запеканки. Разрешаются нежирные сорта мяса (отварного или запеченного), овощные, молочные и крупяные супы, мармелад, не шоколадные конфеты, нежирные и не острые сорта сыра, яйца (не более 1 в день), молочные продукты, свежие фрукты и овощи.
Продукты, запрещенные при холецистите
- Сдобное, слоеное тесто, свежий и ржаной хлеб;
- Жирные сорта мяса;
- Бульоны (грибные, мясные, рыбные);
- Жирные сорта рыбы, рыбья икра и рыбные консервы;
- Субпродукты;
- Макароны, бобы, пшено, рассыпчатые каши;
- Острый, соленый и жирный сыр;
- Молочные продукты высокой жирности;
- Маринованные, соленые и квашеные овощи;
- Редис, редька, капуста, шпинат, грибы, чеснок, лук, щавель;
- Пряности;
- Копчености;
- Жареные блюда;
- Холодные и газированные напитки;
- Кофе, какао;
- Мороженое, кремовые изделия;
- Шоколад;
- Кислые фрукты.


