Заболевания печени и желчного пузыря у кошек

Ïî ìàòåðèàëàì ñàéòà www.merckmanuals.com
Ïå÷åíü èñïîëíÿåò â îðãàíèçìå êîøêè íåñêîëüêî ôóíêöèé. Îíà îáëàäàåò áîëüøèì çàïàñîì ïðî÷íîñòè, ñïîñîáíà ê ðåãåíåðàöèè, èìååò ôóíêöèîíàëüíûå ðåçåðâû, ÷òî îáåñïå÷èâàåò å¸ îïðåäåë¸ííóþ çàùèòó îò íåîáðàòèìûõ ïîâðåæäåíèé. Îäíàêî, ïå÷åíü ïîäâåðæåíà çàáîëåâàíèÿì, ñâÿçàííûì ñ å¸ ðîëüþ â ìåòàáîëèçìå — äåòîêñèêàöèè è õðàíåíèþ ðàçëè÷íûõ òîêñè÷íûõ ñîåäèíåíèé.

Ñèìïòîìû áîëåçíåé ïå÷åíè ìîãóò áûòü ðàçëè÷íûìè. Ñðåäè íèõ — ïîòåðÿ àïïåòèòà, òîøíîòà, ÿçâû æåëóäêà, äèàðåÿ, ëèõîðàäêà, ïðîáëåìû ñî ñâ¸ðòûâàåìîñòüþ êðîâè, æåëòóõà, âçäóòèå æèâîòà, ÷ðåçìåðíûå ìî÷åâûäåëåíèå, æàæäà, èçìåíåíèÿ ðàçìåðîâ ïå÷åíè, ïîòåðÿ âåñà, à èíîãäà æåëóäî÷íî-êèøå÷íûå êðîâîòå÷åíèÿ.
Ïå÷åíî÷íàÿ ýíöåôàëîïàòèÿ — íåâðîëîãè÷åñêèé ñèíäðîì, êîòîðûé íàáëþäàåòñÿ ïðè ìíîãèõ çàáîëåâàíèÿõ ïå÷åíè. Ñèìïòîìû ïå÷åíî÷íîé ýíöåôàëîïàòèè ó êîøåê âêëþ÷àþò â ñåáÿ ãîëîâîêðóæåíèå, áåñöåëüíûå ïåðåìåùåíèÿ, ñëàáîñòü, íàðóøåíèå êîîðäèíàöèè, ñëåïîòó, ÷ðåçìåðíîå ñëþíîòå÷åíèå, àãðåññèþ, äåìåíöèþ, ñóäîðîãè.
Àñöèò — çàáîëåâàíèå, ïðè êîòîðîì â áðþøíîé ïîëîñòè êîøêè ñêàïëèâàåòñÿ æèäêîñòü. Ïðè çàáîëåâàíèÿõ ïå÷åíè ê àñöèòó ïðèâîäèò ñî÷åòàíèå âûñîêîãî êðîâÿíîãî äàâëåíèÿ â ïå÷åíè è ðàññòðîéñòâî ñîëåâîãî è âîäíîãî îáìåíà. Îò¸ê ìîæíî êîíòðîëèðîâàòü ñ ïîìîùüþ äèóðåòèêîâ (ëåêàðñòâ, ñíèæàþùèõ êîëè÷åñòâî âîäû, âûâîäèìîé ñ ìî÷îé), îòñîñó æèäêîñòè ÷åðåç ñïåöèàëüíóþ èãëó, êîìáèíàöèåé ýòèõ ìåòîäîâ.
Ïå÷åíî÷íûé ëèïèäîç ó êîøåê.
Ïå÷åíî÷íûé ëèïèäîç îòíîñèòñÿ ê ðàñïðîñòðàí¸ííûì ó êîøåê çàáîëåâàíèÿì ïå÷åíè. Èçáûòî÷íîå íàêîïëåíèå æèðà (òðèãëèöåðèäîâ) â ïå÷åíè âûçûâàåò ïå÷¸íî÷íóþ íåäîñòàòî÷íîñòü. Ïðè÷èíà ïîêà íåèçâåñòíà, íî âûÿâëåíà ñâÿçü áîëåçíè ñ ïåðèîäîì ïëîõîãî àïïåòèòà (îò íåñêîëüêèõ äíåé äî íåñêîëüêèõ íåäåëü), îñîáåííî ó êîøåê ñ îæèðåíèåì. Ñðåäè ôàêòîðîâ, âûçûâàþùèõ ïîòåðþ àïïåòèòà — èçìåíåíèå äèåòû (âåäóùåå ê ñíèæåíèþ âåñà) èëè äðóãèå ñòðåññîâûå ñîáûòèÿ, òàêèå êàê ïåðååçäû, ïóòåøåñòâèÿ, ãèáåëü äðóãèõ æèâîòíûõ èëè ñìåíà õîçÿèíà. Ïå÷åíî÷íûé ëèïèäîç áûâàåò ñâÿçàí ñ áîëåçíÿìè îáìåíà âåùåñòâ (íàïðèìåð, ñàõàðíûé äèàáåò) èëè ñ íàðóøåíèÿìè ïèùåâàðåíèÿ, âûçûâàþùèìè ïîòåðþ àïïåòèòà.
Ñèìïòîìû ïå÷åíî÷íîãî ëèïèäîçà ó êîøåê ïðîÿâëÿþòñÿ â øèðîêèõ ïðåäåëàõ, âêëþ÷àÿ â ñåáÿ ñèëüíîå ïîõóäåíèå (ñâûøå 30 — 40% âåñà) èç-çà ïîòåðè àïïåòèòà, ðâîòó, âÿëîñòü, äèàðåþ. Îáû÷íî íàáëþäàþòñÿ ïðèçíàêè ïå÷åíî÷íîé ýíöåôàëîïàòèè, ðåäêî êðîâîòå÷åíèÿ (÷àùå íà ïîçäíèõ ñòàäèÿõ áîëåçíè). ×àñòî íàáëþäàþòñÿ ïîæåëòåíèå èëè áëåäíîñòü ñëèçèñòûõ îáîëî÷åê, ÷ðåçìåðíîå ñëþíîòå÷åíèå, óâåëè÷åííàÿ ïå÷åíü, óõóäøåíèå îáùåãî ñîñòîÿíèÿ ïðè ñîõðàíåíèè æèðà â áðþøíîé ïîëîñòè.
Ëå÷åíèå ïå÷åíî÷íîãî ëèïèäîçà ó êîøåê, â îñíîâíîì, ïîääåðæèâàþùåå, ïîêà íå áóäåò íàéäåíî ïåðâè÷íîå çàáîëåâàíèå. Äëÿ óñòðàíåíèÿ îáåçâîæèâàíèÿ êîøêàì ââîäÿò æèäêîñòü. Âàæíî, êàê ìîæíî áûñòðåå âîññòàíîâèòü ðåæèì ïèòàíèÿ, ïîýòîìó èíîãäà âåòåðèíàðû ïðîïèñûâàþò ñòèìóëÿòîðû àïïåòèòà. Îäíàêî, ÷àùå òðåáóåòñÿ óñòàíîâêà òðóáî÷êè äëÿ ïèòàíèÿ. Êîãäà êîøêà ñìîæåò åñòü, íàçíà÷àåòñÿ ñáàëàíñèðîâàííàÿ áîãàòàÿ áåëêîì, êàëîðèéíàÿ äèåòà.  òåõ ñëó÷àÿõ, êîãäà íàáëþäàþòñÿ ïðèçíàêè ïå÷åíî÷íîé ýíöåôàëîïàòèè, äèåòà äîëæíà áûòü, íàïðîòèâ, íèçêîïðîòåèíîâîé.  ïåðâîå âðåìÿ êîøêó êîðìÿò ÷àñòî, íî ìàëûìè äîçàìè. Åñëè çàáîëåâàíèå âûÿâëåíî âîâðåìÿ è ëå÷åíèå íà÷àòî áåç ïðîìåäëåíèÿ, à ïåðâè÷íîå çàáîëåâàíèå óäàëîñü âûÿâèòü (è îíî èçëå÷èìî) — ïðîãíîç âûçäîðîâëåíèÿ ñ÷èòàåòñÿ õîðîøèì.
Âîñïàëèòåëüíûå çàáîëåâàíèÿ ïå÷åíè ó êîøåê.
Âîñïàëèòåëüíûå çàáîëåâàíèÿ ïå÷åíè — âòîðûå ïî ÷àñòîòå èç âñòðå÷àþùèõñÿ ó êîøåê. ×àùå âñåãî âñòðå÷àþòñÿ äâà çàáîëåâàíèÿ — Õîëàíãèîãåïàòèò (îñòðûé è õðîíè÷åñêèé) è Ëèìôîöèòàðíûé ïîðòàëüíûé ãåïàòèò.
Õîëàíãèîãåïàòèò ó êîøåê.
Õîëàíãèîãåïàòèò — ýòî âîñïàëåíèå æåë÷åâûâîäÿùèõ ïóòåé (ïðîòîêîâ, ñîåäèí¸ííûõ ñ æåë÷íûì ïóçûð¸ì) ïðîõîäÿùèõ â ïå÷åíü êîøêè. Ïðè õîëàíãèîãåïàòèòå êîøêè ìîãóò ñòðàäàòü îò äðóãèõ ðàññòðîéñòâ ïèùåâàðèòåëüíîé ñèñòåìû, òàêèõ êàê âîñïàëåíèå êèøå÷íèêà èëè ïàíêðåàòèò.
Îñòðûé (êðàòêîâðåìåííûé) õîëàíãèîãåïàòèò ÷àñòî ñâÿçàí ñ áàêòåðèàëüíîé, ãðèáêîâîé èëè ïðîòîçîàëüíîé èíôåêöèåé, ðåæå çàðàæåíèåì ïå÷åíè òðåìàòîäàìè. Ñèìïòîìû, êàê ïðàâèëî, ïîÿâëÿþòñÿ íà êîðîòêèé ñðîê. Îíè âêëþ÷àþò â ñåáÿ ëèõîðàäêó, óâåëè÷åíèå ïå÷åíè, áîëè â æèâîòå, æåëòóõó, âÿëîñòü, ðâîòó, ïëîõîé àïïåòèò, ïîòåðþ âåñà. Ëå÷åíèå ñîñòîèò âî ââåäåíèè æèäêîñòåé äëÿ óñòðàíåíèÿ îáåçâîæèâàíèÿ è äëèòåëüíûé êóðñ ïðè¸ìà àíòèáèîòèêîâ (îò 3 äî 6 ìåñÿöåâ), ÷òîáû âûëå÷èòü èíôåêöèþ. Ïðè íàëè÷èè íåïðîõîäèìîñòè ìåæäó ïå÷åíüþ è æåë÷íûì ïóçûð¸ì, äëÿ âîññòàíîâëåíèÿ íîðìàëüíûõ ôóíêöèé òðåáóåòñÿ ïðîâåäåíèå õèðóðãè÷åñêîé îïåðàöèè.
Õðîíè÷åñêèé (äîëãîâðåìåííûé) õîëàíãèîãåïàòèò ìîæåò áûòü ðàçíîâèäíîñòüþ îñòðîãî õîëàíãèîãåïàòèòà, èììóíîîïîñðåäîâàííûì çàáîëåâàíèåì, à òàêæå áîëåçíüþ, âûçâàííîé íåêîòîðûìè òÿæ¸ëûìè èíôåêöèÿìè — êîøà÷üèì èíôåêöèîííûì ïåðèòîíèòîì, ëåéêåìèåé, òîêñîïëàçìîçîì èëè òðåìàòîäàìè. Õðîíè÷åñêèé õîëàíãèîãåïàòèò ÷àùå âñòðå÷àåòñÿ ñðåäè Ïåðñèäñêèõ êîøåê, ÷åì äðóãèõ ïîðîä. Íàèáîëåå ðàñïðîñòðàí¸ííûì ñèìïòîìîì ÿâëÿþòñÿ âçäóòèå æèâîòà, æåëòóõà, à òàêæå âîñïàëåíèå ëèìôàòè÷åñêèõ óçëîâ. Äðóãèå ïðèçíàêè ñîâïàäàþò ñ ñèìïòîìàìè îñòðîãî õîëàíãèîãåïàòèòà. Çàáîëåâàíèå ìîæåò ïðîãðåññèðîâàòü äî öèððîçà ïå÷åíè (êîíå÷íàÿ ñòàäèÿ çàáîëåâàíèÿ). Ëå÷åíèå ïðîâîäèòñÿ âëèâàíèåì ïèòàòåëüíûõ æèäêîñòåé, àíòèáèîòèêàìè è äðóãèìè ìåäèêàìåíòàìè ïî íàçíà÷åíèþ âåòåðèíàðà. ×àñòî íàçíà÷àåòñÿ ëå÷åíèå êîðòèêîñòåðîèäíûìè ïðåïàðàòàìè, ÷òîáû óñòðàíèòü èììóííóþ ÷àñòü çàáîëåâàíèÿ. Íà íà÷àëüíûõ ýòàïàõ ìíîãèå êîøêè õîðîøî ðåàãèðóþò íà ëå÷åíèå, ó äðóãèõ íàáëþäàþòñÿ ðåöèäèâû, íåêîòîðûì ëå÷åíèå, ê ñîæàëåíèþ, íå ïîìîãàåò — îíè ãèáíóò.
Ëèìôîöèòàðíûé ïîðòàëüíûé ãåïàòèò ó êîøåê.
Ëèìôîöèòàðíûé ïîðòàëüíûé ãåïàòèò — ýòî âîñïàëèòåëüíîå çàáîëåâàíèå ïå÷åíè, íå ñâÿçàííîå ñ õîëàíãèîãåïàòèòîì. Ïðè÷èíû áîëåçíè íåÿñíû, íî, âåðîÿòíî, ñâÿçàíû ñ íàðóøåíèåì èììóííûõ ôóíêöèé îðãàíèçìà. Áîëåçíü ÷àùå íàáëþäàåòñÿ ó êîøåê, ñòðàäàþùèõ îò ãèïåðòèðåîèäèçìà. Ñèìïòîìû âêëþ÷àþò â ñåáÿ ïîòåðþ àïïåòèòà, ïîõóäåíèå, ÷àñòóþ ðâîòó, äèàðåþ, âÿëîñòü è ëèõîðàäêó. Ó ïðèìåðíî ïîëîâèíû æèâîòíûõ ïðè ëèìôîöèòàðíîì ïîðòàëüíîì ãåïàòèòå óâåëè÷èâàåòñÿ ïå÷åíü. Ëå÷åíèå, ïðîâîäèìîå àíòèáèîòèêàìè è èììóíîïîäàâëÿþùèìè ñðåäñòâàì, ïðîõîäèò ñ ïåðåìåííûì óñïåõîì, ïîýòîìó âåòåðèíàð êîððåêòèðóåò ëå÷åíèå ñ ó÷¸òîì ñàìîé àêòóàëüíîé èíôîðìàöèè î ñîñòîÿíèè êîøêè.
Âîçäåéñòâèå îòðàâëÿþùèõ âåùåñòâ íà ïå÷åíü êîøêè.
Òàê êàê ïå÷åíü ó÷àñòâóåò â ìåòàáîëèçìå ëåêàðñòâ, íåêîòîðûå ïðåïàðàòû ìîãóò âûçûâàòü ó êîøåê äèñôóíêöèè ïå÷åíè. Ñïåöèôè÷åñêèå ïðèçíàêè è ýôôåêòû ñâÿçàíû ñ êîíêðåòíûìè ìåäèêàìåíòàìè è èõ äîçàìè. Âî ìíîãèõ ñëó÷àÿõ âåòåðèíàð ïðè íàçíà÷åíèè ëå÷åíèÿ äîëæåí ó÷èòûâàòü ïîòåíöèàëüíóþ îïàñíîñòü ëåêàðñòâà äëÿ ïå÷åíè. Íåîáõîäèìî íàáëþäàòü çà êîøêîé äëÿ âûÿâëåíèÿ êàêèõ-ëèáî ïðèçíàêîâ ñíèæåíèÿ èëè èçìåíåíèÿ ôóíêöèé ïå÷åíè. Ñðåäè âåùåñòâ, ÿâëÿþùèõñÿ äëÿ ïå÷åíè òîêñè÷íûìè — òÿæ¸ëûå ìåòàëëû, íåêîòîðûå ãåðáèöèäû, ôóíãèöèäû, èíñåêòèöèäû, ÿäû äëÿ ãðûçóíîâ, àôëàòîêñèíû (âûðàáàòûâàåìûå ãðèáêàìè), íåêîòîðûå ãðèáû è ñèíå-çåëåíûõ âîäîðîñëè.
Åñëè êîøêà ñëó÷àéíî ïîëó÷èëà ïîâûøåííóþ äîçó ëåêàðñòâà èëè ïëîõî ðåàãèðóåò íà ïðåäïèñàííóþ äîçó, èëè ïðîãëîòèëà ÿäîâèòûå âåùåñòâà — íåîáõîäèìî íåìåäëåííî îáðàòèòüñÿ ê âðà÷ó. Ïðè íåîáõîäèìîñòè âåòåðèíàð ïðåäïðèìåò äåéñòâèÿ, íàïðàâëåííûå íà ñíèæåíèå àáñîðáöèè îòðàâëÿþùèõ âåùåñòâ.  çàâèñèìîñòè îò ñèòóàöèè ó êîøêè âûçûâàþò ðâîòó, ïðèìåíÿþò àêòèâèðîâàííûé óãîëü, ïðîìûâàþò æåëóäîê, èëè íàçíà÷àþò ñîîòâåòñòâóþùåå ïðîòèâîÿäèå. Ëþáàÿ èíôîðìàöèÿ ñâÿçàííàÿ ñ âîçìîæíûì òîêñèíîì ïîìîãàåò âðà÷ó âûáðàòü ïðàâèëüíûé ñïîñîá ëå÷åíèÿ.
Ïîðòîñèñòåìíûå øóíòû ó êîøåê.
Ïîðòîñèñòåìíûå (èëè ïîðòîêàâàëüíûå) øóíòû ÿâëÿþòñÿ âðîæä¸ííûìè äåôåêòàìè ïå÷åíè. Îäíàêî, â íåêîòîðûõ ñëó÷àÿõ îíè ìîãóò îáðàçîâûâàòüñÿ âñëåäñòâèå íåêîòîðûõ áîëåçíåé — â òàêèõ ñëó÷àÿõ èõ íàçûâàþò ïðèîáðåò¸ííûìè øóíòàìè. Ñèìïòîìû ïîðòîñèñòåìíûõ øóíòîâ ó êîøåê âêëþ÷àþò â ñåáÿ ñèëüíóþ æàæäó, ðâîòó è ïîíîñ. Îáû÷íî íàáëþäàåòñÿ ñêîïëåíèå æèäêîñòè â áðþøíîé îáëàñòè (àñöèò). Ëå÷åíèå îñíîâíîãî çàáîëåâàíèÿ, íàðÿäó ñ íàëîæåíèåì ñïåöèàëüíîé ëåíòû âîêðóã êàóäàëüíîé ïîëîé âåíû (÷òîáû ñëåãêà ïîäíÿòü äàâëåíèå êðîâè âíå ïå÷åíè, óìåíüøèâ øóíòèðîâàíèå), ìîæåò äàòü ïîëîæèòåëüíûé ýôôåêò äëÿ íåêîòîðûõ êîøåê.
Èíôåêöèîííûå çàáîëåâàíèÿ ïå÷åíè ó êîøåê.
Âûçûâàòü çàáîëåâàíèÿ ïå÷åíè ó êîøåê ìîãóò òàêæå íåêîòîðûå âèðóñíûå, áàêòåðèàëüíûå, ãðèáêîâûå è ïàðàçèòè÷åñêèå èíôåêöèè.
Êîøà÷èé èíôåêöèîííûé ïåðèòîíèò âûçûâàþò âèðóñû. Çàðàæåíèå âåäåò îáøèðíûì âîñïàëåíèÿì â áðþøíîé îáëàñòè, âêëþ÷àÿ ïå÷åíü, êðîâåíîñíûå ñîñóäû (âàñêóëèò). Îáû÷íûìè ñèìïòîìàìè ÿâëÿþòñÿ æåëòóõà, àáäîìèíàëüíûé âûïîò (ñêîïëåíèå æèäêîñòè), ðâîòà, äèàðåÿ è ëèõîðàäêà.
Áîëüøèíñòâî ñëó÷àåâ ãðèáêîâûõ èíôåêöèé, âûçûâàþùèõ íàðóøåíèå ôóíêöèé ïå÷åíè, ïðèõîäÿòñÿ íà êîêöèäèîìèêîç è ãèñòîïëàçìîç. Ïðè ïîðàæåíèè ïå÷åíè ñèìïòîìû âêëþ÷àþò â ñåáÿ âçäóòèå áðþøíîé îáëàñòè, æåëòóõó è óâåëè÷åíèå ïå÷åíè. Êîêöèäèîìèêîç ëå÷àò àíòèãðèáêîâûìè ïðåïàðàòàìè (êóðñ — îò 6 äî 12 ìåñÿöåâ), íî ðåöèäèâû èíîãäà ñëó÷àþòñÿ. Ãèñòîïëàçìîç òàêæå ëå÷àò ïðîòèâîãðèáêîâûìè ñðåäñòâàìè. Ïðîãíîç ëå÷åíèÿ çàâèñèò îò òÿæåñòè áîëåçíè è ìîæåò áûòü ïëîõèì.
Òîêñîïëàçìîç — ïàðàçèòè÷åñêîå çàáîëåâàíèå, êîòîðîå ìîæåò âûçûâàòü îñòðóþ ïå÷¸íî÷íóþ íåäîñòàòî÷íîñòü èç-çà ãèáåëè êëåòîê ïå÷åíè. Òîêñîïëàçìîç ó êîøåê âûçûâàþò ïðîñòåéøèå ïàðàçèòû Toxoplasma gondii, ðàñïðîñòðàí¸ííûå âî âñåõ ñòðàíàõ. Èíôåêöèÿ ÷àùå ïîðàæàåò êîøåê ñ ïîëîæèòåëüíûì àíàëèçîì íà âèðóñ êîøà÷üåãî èììóíîäåôèöèòà. Ñèìïòîìàìè ÿâëÿþòñÿ æåëòóõà, ëèõîðàäêà, âÿëîñòü, ðâîòà, ïîíîñ, â äîïîëíåíèå ê íèì ïðèñóòñòâóþò ïðèçíàêè ðàññòðîéñòâ öåíòðàëüíîé íåðâíîé ñèñòåìû è áîëåçíè ãëàç. Ïðîãíîç ëå÷åíèÿ çàâèñèò îò òÿæåñòè áîëåçíè.
Ýíäîêðèííûå çàáîëåâàíèÿ ïå÷åíè ó êîøåê.
Íåêîòîðûå çàáîëåâàíèÿ, çàòðàãèâàþùèå ýíäîêðèííûå æåëåçû ìîãóò áûòü ïðè÷èíîé ïðîáëåì ñ ïå÷åíüþ ó êîøåê. Ñðåäè òàêèõ áîëåçíåé — ñàõàðíûé äèàáåò è ãèïåðòèðåîèäèçì.
Äëÿ êîøåê ñ ñàõàðíûì äèàáåòîì óâåëè÷èâàåòñÿ ðèñê ðàçâèòèÿ ïå÷¸íî÷íîãî ëèïèäîçà, òàê êàê äèàáåò óâåëè÷èâàåò ìåòàáîëèçì è ìîáèëèçàöèþ ëèïèäîâ.  òîì ÷èñëå è íåêîòîðûõ ëèïèäîâ èç ãðóïïû âîäîðàñòâîðèìûõ æèðîâ è æèðîïîäîáíûõ õèìè÷åñêèõ âåùåñòâ, ÿâëÿþùèõñÿ òîïëèâîì äëÿ îðãàíèçìà. Îäíàêî, êîãäà â ïå÷åíè ñîáèðàåòñÿ ñëèøêîì ìíîãî ëèïèäîâ, å¸ ôóíêöèè íàðóøàþòñÿ. Ýòó ïðîáëåìó èíîãäà óäà¸òñÿ èñïðàâèòü ñ ïîìîùüþ çàìåíèòåëåé èíñóëèíà.
Ó êîøåê ñ ãèïåðòèðåîèäèçìîì â ïå÷åíè ïîâûøàåòñÿ óðîâåíü îïðåäåë¸ííûõ ýíçèìîâ è, â íåêîòîðûõ ñëó÷àÿõ, ÷ðåçìåðíî âîçðàñòàåò êîëè÷åñòâî áèëèðóáèíà (æåëòûé æåë÷íûé ïèãìåíò). Ó òàêèõ êîøåê çàìåòíà æåëòóõà. Óðîâåíü ýíçèìîâ â ïå÷åíè ïî÷òè âñåãäà âîçâðàùàåòñÿ ê íîðìå, ïîñëå èçëå÷åíèÿ îñíîâíîãî çàáîëåâàíèÿ.
Ãåïàòîêîæíûé ñèíäðîì ó êîøåê.
Ãåïàòîêîæíûé ñèíäðîì (Hepatocutaneous syndrome) — ðåäêîå, õðîíè÷åñêîå, ïðîãðåññèðóþùåå è îáû÷íî ôàòàëüíîå äåðìàòîëîãè÷åñêîå çàáîëåâàíèå. ×àñòî îäíîâðåìåííî ñ íèì ó êîøåê íàáëþäàåòñÿ ñàõàðíûé äèàáåò. Òèïè÷íûìè ïðèçíàêàìè ÿâëÿþòñÿ îáðàçîâàíèå êîðî÷åê è íàðóøåíèé êîæè íà ñòóïíÿõ, óøàõ, âîêðóã ãëàç. Ó êîøåê òàêæå îòìå÷àåòñÿ ïëîõîé àïïåòèò, ïîòåðÿ âåñà è âÿëîñòü. Ëå÷åíèå ìîæåò âêëþ÷àòü â ñåáÿ ïðîòèâîãðèáêîâûå ñðåäñòâà è àíòèáèîòèêè äëÿ ëå÷åíèÿ èíôåêöèé êîæè, äîáàâêè öèíêà è âèòàìèíîâ, äèåòó ñ âûñîêèì ñîäåðæàíèåì ïðîòåèíîâ, èíñóëèí äëÿ êîíòðîëÿ ñàõàðíîãî äèàáåòà è î÷èùåíèå ïîâðåæäåííîé êîæè. Ê ñîæàëåíèþ, â íàñòîÿùåå âðåìÿ ëå÷åíèå ìàëîýôôåêòèâíî è ïðîãíîç âûçäîðîâëåíèÿ — îò ìàëîâåðîÿòíîãî äî ïëîõîãî.
Êèñòû â ïå÷åíè ó êîøåê.
Êèñòû â ïå÷åíè ìîãóò áûòü ïðèîáðåò¸ííûìè (îáû÷íî îäèíî÷íûå) èëè ïðèñóòñòâîâàòü ñ ðîæäåíèÿ (îáû÷íî ìíîæåñòâåííûå). Âðîæä¸ííûé ïîëèêèñòîç ïå÷åíè ÷àùå îòìå÷àåòñÿ ó Ïåðñèäñêèõ êîøåê. Êèñòû ÷àñòî îñòàþòñÿ íåçàìå÷åííûìè, íî èíîãäà îíè íà÷èíàþò óâåëè÷èâàòüñÿ, âûçûâàÿ âçäóòèå â áðþøíîé îáëàñòè è äðóãèå ïðèçíàêè áîëåçíè — âÿëîñòü, ðâîòó è ïîâûøåííóþ æàæäó. Èíîãäà âåòåðèíàðó óäà¸òñÿ íàùóïàòü áåçáîëåçíåííûå îáðàçîâàíèÿ â áðþøíîé îáëàñòè. Êèñòû îïðåäåëÿþòñÿ ñ ïîìîùüþ ðåíòãåíà èëè ÓÇÈ, íî äëÿ òî÷íîé äèàãíîñòèêè íåîáõîäèìà áèîïñèÿ. Õèðóðãè÷åñêîå óäàëåíèå êèñò îáû÷íî äà¸ò ïîëîæèòåëüíûé ðåçóëüòàò.
Ðàê ïå÷åíè ó êîøåê.
Îïóõîëè, èçíà÷àëüíî îáðàçóþùèåñÿ â ïå÷åíè (ïåðâè÷íûå îïóõîëè) ó êîøåê âñòðå÷àþòñÿ ãîðàçäî ðåæå, ÷åì ðàñïðîñòðàíèâøèåñÿ íà ïå÷åíü èç äðóãèõ îðãàíîâ òåëà. Ïåðâè÷íûå îïóõîëè ÷àùå âîçíèêàþò ó êîøåê ñòàðøå 10 ëåò è ìîãóò áûòü êàê äîáðîêà÷åñòâåííûìè, òàê è çëîêà÷åñòâåííûìè. Ìåòàñòàçèðóþùèå îïóõîëè ïå÷åíè ó êîøåê âñòðå÷àþòñÿ çíà÷èòåëüíî ðåæå, ÷åì ó ñîáàê. Îïóõîëè, îáðàçóþùèåñÿ â ïå÷åíè, îòíîñÿòñÿ ê âèäàì, ðàñïðîñòðàíÿþùèìñÿ èç ïîäæåëóäî÷íîé æåëåçû, êèøå÷íèêà, à òàêæå ê ïî÷å÷íî-êëåòî÷íûì êàðöèíîìàì. Ìåòàñòàòè÷åñêèå îïóõîëè îáû÷íî âîçíèêàþò â íåñêîëüêèõ ìåñòàõ.
Êîøêè ñ îïóõîëÿìè ïå÷åíè îáû÷íî îòêàçûâàþòñÿ îò åäû è ìàëîïîäâèæíû. Èç-çà ïå÷åíî÷íîé ýíöåôàëîïàòèè, íèçêîãî óðîâíÿ ñàõàðà â êðîâè, èëè ðàñïðîñòðàíåíèå ðàêà íà ìîçã ìîãóò ðàçâèâàòüñÿ ñóäîðîãè. Ïðè ôèçèêàëüíîì îáñëåäîâàíèè ìîæåò áûòü îáíàðóæåíî óâåëè÷åíèå ïå÷åíè èëè áðþøíîé ïîëîñòè. Ñëèçèñòûå îáîëî÷êè ìîãóò áûòü áëåäíûìè (èç-çà êðîâîòå÷åíèé èëè àíåìèè, âûçâàííûìè õðîíè÷åñêîé ïî÷å÷íîé íåäîñòàòî÷íîñòüþ) èëè æåëòóøíûìè. Äëÿ ïîäòâåðæäåíèÿ äèàãíîçà ïðîâîäÿò áèîïñèþ. Åñëè ïîðàæåíà îäèíî÷íàÿ äîëÿ ïå÷åíè, ðåêîìåíäóåòñÿ å¸ õèðóðãè÷åñêîå óäàëåíèå. Õèìèîòåðàïèÿ ìîæåò äàòü ðåçóëüòàò äëÿ íåêîòîðûõ âèäîâ ðàêà. Äëÿ ïåðâè÷íûõ îïóõîëåé, ïðè êîòîðûõ ïîðàæåíû íåñêîëüêî äîëåé — íåáëàãîïðèÿòíûé, òàê êàê ýôôåêòèâíîå ëå÷åíèå ïîêà íåäîñòóïíî.
Ãåïàòè÷åñêèé àìèëîèäîç ó êîøåê.
Àìèëîèä — ýòî áåëîê, êîòîðûé èìååò íåïðàâèëüíîå ñòðîåíèå. Òàêîé áåëîê âûçûâàåò ïîâðåæäåíèÿ, âûòåñíÿÿ íîðìàëüíûå êëåòêè. Àìèëîèäîç — íàñëåäñòâåííîå çàáîëåâàíèå Àáèññèíñêèõ, Ñèàìñêèõ è Îðèåíòàëüíûõ êîøåê. Ó íåêîòîðûõ êîøåê ñèìïòîìîâ àìèëîèäîçà ìîæåò íå áûòü, ó äðóãèõ âîçìîæíî óõóäøåíèå àïïåòèòà, ïîâûøåííàÿ æàæäà è ìî÷åèñïóñêàíèå, òîøíîòà, æåëòóõà è óâåëè÷åíèå ïå÷åíè. Ïîðàæ¸ííûå êîøêè ìîãóò òåðÿòü ñîçíàíèå, ó íèõ áëåäíûé öâåò ñëèçèñòûõ îáîëî÷åê èç-çà ðàçðûâîâ ïå÷åíè è ïîñëåäóþùèõ êðîâîòå÷åíèé. Äèàãíîñòèêà àìèëîèäîçà ïðîâîäèòñÿ ïî èäåíòèôèêàöèè àìèëîèäîâ â îáðàçöàõ òêàíåé ïå÷åíè, âçÿòûõ íà áèîïñèþ. Àìèëîèäîç ÿâëÿåòñÿ ïðîãðåññèðóþùèì çàáîëåâàíèåì, ïðîãíîç ëå÷åíèÿ — ïëîõîé, îñîáåííî, åñëè çàáîëåâàíèå îáíàðóæåíî ïîçäíî.
Áîëåçíè æåë÷íîãî ïóçûðÿ ó êîøåê.
Ïå÷åíü âûäåëÿåò æåë÷ü, ñóáñòàíöèþ, ïîìîãàþùóþ ïèùåâàðåíèþ, àáñîðáöèè æèðîâ è âûâîäó íåêîòîðûõ âðåäíûõ âåùåñòâ èç îðãàíèçìà. Æåë÷ü ñîõðàíÿåòñÿ â æåë÷íîì ïóçûðå êîøêè è ïîïàäàåò â äâåíàäöàòèïåðñòíóþ êèøêó ÷åðåç æåë÷íûé ïðîòîê.
Æåëòóõà (æåëòûé îòòåíîê, çàìåòíûé íà êîæå, ñëèçèñòûõ îáîëî÷êàõ è ãëàçàõ) ÷àñòî ÿâëÿåòñÿ ãëàâíûì ïðèçíàêîì çàáîëåâàíèé æåë÷íîãî ïóçûðÿ è æåë÷íûõ ïðîòîêîâ ó êîøåê. Èñêëþ÷åíèåì ÿâëÿåòñÿ ðàê æåë÷íîãî ïóçûðÿ, êîòîðûé íå ñîïðîâîæäàåòñÿ æåëòóõîé.
Íåïðîõîäèìîñòü æåë÷íûõ ïðîòîêîâ ó êîøåê.
Íåïðîõîäèìîñòü æåë÷íûõ ïðîòîêîâ ÷àñòî âûçûâàåòñÿ çàáîëåâàíèÿìè ïîäæåëóäî÷íîé æåëåçû. Îïóõîëè, âîñïàëåíèÿ èëè ôèáðîç ïîäæåëóäî÷íîé æåëåçû ìîãóò îêàçûâàòü ñæèìàþùåå âîçäåéñòâèå íà ïðîòîêè. Äèàãíîñòèêà îñíîâûâàåòñÿ íà ëàáîðàòîðíûõ àíàëèçàõ, ðåíòãåíîâñêèõ è ÓÇÈ ñíèìêàõ, ñâèäåòåëüñòâóþùèõ î ïðîáëåìàõ ñ ïîäæåëóäî÷íîé æåëåçîé êîøêè. Óñïåøíîå ëå÷åíèå ïàíêðåàòèòà ÷àñòî ïîçâîëÿåò óñòðàíèòü íåïðîõîäèìîñòü æåë÷íûõ ïðîòîêîâ. Åñëè íåïðîõîäèìîñòü îñòà¸òñÿ, ìîæåò ïîòðåáîâàòüñÿ õèðóðãè÷åñêàÿ îïåðàöèÿ äëÿ ñîåäèíåíèÿ æåë÷íîãî ïóçûðÿ ñ êèøå÷íèêîì. Íåïðîõîäèìîñòü ÷àñòî âûçûâàþò êàìíè, îáðàçóþùèåñÿ â æåë÷íîì ïóçûðå, â áîëüøèíñòâå òàêèõ ñëó÷àåâ æåë÷íûé ïóçûðü ïðèõîäèòñÿ óäàëÿòü. Ðàê ïîäæåëóäî÷íîé æåëåçû, æåë÷íûõ ïðîòîêîâ, ïå÷åíè, êèøå÷íèêà è ëèìôàòè÷åñêèõ óçëîâ òàêæå ìîæåò âûçûâàòü íåïðîõîäèìîñòü. Äëÿ ïîäòâåðæäåíèÿ äèàãíîçà òðåáóåòñÿ ïðîâåäåíèå áèîïñèè. Õèðóðãè÷åñêèå ìåòîäû ëå÷åíèÿ ðàêà ìîãóò äàâàòü âðåìåííûé ýôôåêò, íî âûçäîðîâëåíèÿ äîáèòüñÿ íå ïîçâîëÿþò.
Âîñïàëåíèå æåë÷íîãî ïóçûðÿ ó êîøåê.
Âîñïàëåíèå æåë÷íîãî ïóçûðÿ (õîëåöèñòèò) îáû÷íî ïðîèñõîäèò èç-çà áàêòåðèàëüíûõ èíôåêöèé, íà÷èíàþùèõñÿ â êèøå÷íèêå è ïîäíèìàþùèõñÿ ïî æåë÷íûì ïðîòîêàì èëè ðàçíîñèìûõ ñ êðîâüþ. Ïîòåðÿ àïïåòèòà, áîëè â áðþøíîé îáëàñòè, æåëòóõà, ëèõîðàäêà è òîøíîòà ÿâëÿþòñÿ îáû÷íûìè ñèìïòîìàìè âîñïàëåíèÿ æåë÷íîãî ïóçûðÿ ó êîøåê. Ïðè âîñïàëåíèè ó êîøêè âîçìîæåí øîê.
Âîñïàëåíèå òàêæå ìîæåò ðàñïðîñòðàíèòüñÿ íà îêðóæàþùèå âåòâè æåë÷íûõ ïðîòîêîâ è ïå÷åíü. Äèàãíîç ïîäòâåðæäàåòñÿ ïî ðåçóëüòàòàì áèîïñèè íà áàêòåðèàëüíûå êóëüòóðû è àíàëèçó îáðàçöîâ òêàíåé. Ëå÷åíèå îáû÷íî îñóùåñòâëÿåòñÿ óäàëåíèåì æåë÷íîãî ïóçûðÿ è íàçíà÷åíèåì êóðñà àíòèáèîòèêîâ, ÷òîáû óñòðàíèòü èíôåêöèþ. Åñëè ëå÷åíèå íà÷àòî âîâðåìÿ — ïðîãíîç áëàãîïðèÿòíûé, íà ïîçäíèõ ñòàäèÿõ áîëåçíè ïðîãíîç óõóäøàåòñÿ.
Êàìíè â æåë÷íîì ïóçûðå ó êîøåê.
Êàìíè â æåë÷íîì ïóçûðå ðåäêî âûçûâàþò çàáîëåâàíèÿ ó êîøåê, îíè îáû÷íî îáðàçóþòñÿ ïðè âîñïàëåíèÿõ æåë÷íûõ ïðîòîêîâ. Ñèìïòîìû âêëþ÷àþò â ñåáÿ ðâîòó, æåëòóõó, áîëè â áðþøíîé îáëàñòè è ëèõîðàäêó. Ëå÷åíèå ñîñòîèò â óäàëåíèè êàìíåé è íàçíà÷åíèè ñîîòâåòñòâóþùèõ àíòèáèîòèêîâ.
Ïàðàçèòû ïå÷åíè ó êîøåê.
Òðåìàòîäû Platynosomum concinnum èíîãäà âûçûâàþò çàáîëåâàíèÿ æåë÷íûõ ïðîòîêîâ ó êîøåê, òàêèå ñëó÷àè ôèêñèðîâàëèñü â Ìàëàéçèè, íà Ãàâàÿõ, þãî-âîñòîêå ÑØÀ, Êàðèáàõ, Þæíîé Àìåðèêå è çàïàäíîé Àôðèêå. Æèçíåííûé öèêë ïàðàçèòà âêëþ÷àåò ÿùåðèö è æàá â êà÷åñòâå ïðîìåæóòî÷íûõ õîçÿåâ. Çàðàæåíèå ïðîèñõîäèò ïðè ñúåäàíèè òàêèõ èíôèöèðîâàííûõ çåìíîâîäíûõ. Ïàðàçèòû ìîãóò íèêàê ñåáÿ íå ïðîÿâëÿòü, íî ó íåêîòîðûõ êîøåê ïðèâîäÿò ê íåïðîõîäèìîñòè æåë÷íûõ ïðîòîêîâ, âûçûâàþùèõ òÿæåëûå íàðóøåíèÿ ôóíêöèé ïå÷åíè. Ñèìïòîìû î÷åíü çàâèñÿò îò êîëè÷åñòâà ïàðàçèòîâ, ýòî ìîãóò áûòü òîøíîòà, äèàðåÿ, æåëòóõà, äåïðåññèÿ, ïëîõîé àïïåòèò è óâåëè÷åíèå ïå÷åíè. Ïàðàçèòû ìîãóò òàêæå ïîðàæàòü ïîäæåëóäî÷íóþ æåëåçó êîøêè. Äëÿ ëå÷åíèÿ èñïîëüçóþò ïðîòèâîïàðàçèòíûå ïðåïàðàòû.  ñëó÷àå ñâîåâðåìåííîãî íà÷àëà ëå÷åíèÿ ïðîãíîç âûçäîðîâëåíèÿ — õîðîøèé.
Ðàçðûâ æåë÷íîãî ïóçûðÿ ó êîøåê.
Ðàçðûâ æåë÷íîãî ïóçûðÿ èëè æåë÷íûõ ïðîòîêîâ îáû÷íî ñâÿçàí ñ îáðàçîâàíèåì â æåë÷íîì ïóçûðå êàìíåé, âîñïàëåíèåì æåë÷íîãî ïóçûðÿ èëè òðàâìîé. Ðàçðûâ æåë÷íûõ ïðîòîêîâ ìîæåò ïðîèçîéòè â ðåçóëüòàòå ðàçâèòèÿ ðàêîâûõ îïóõîëåé èëè çàðàæåíèÿ íåêîòîðûìè ïàðàçèòàìè. Ðàçðûâû ïðèâîäÿò ê ïîïàäàíèþ æåë÷è â áðþøíóþ ïîëîñòü, ÷òî âûçûâàåò ñåðü¸çíîå çàáîëåâàíèå — æåë÷íûé ïåðèòîíèò, êîòîðîå âåä¸ò ê ãèáåëè êîøêè, åñëè ðàçðûâ ñðàçó æå íå óñòðàíèòü. Ëå÷åíèå — õèðóðãè÷åñêîå, çàêëþ÷àþùååñÿ â ñøèâàíèè æåë÷íûõ ïðîòîêîâ, óäàëåíèè æåë÷íîãî ïóçûðÿ èëè ñîåäèíåíèè æåë÷íîãî ïóçûðÿ ñ òîíêèì êèøå÷íèêîì.
Äîïîëíèòåëüíàÿ èíôîðìàöèÿ.
- Áîëåçíè ïå÷åíè.
- Ïàðàçèòû êèøå÷íèêà. Âûçûâàåìûå èìè çàáîëåâàíèÿ.
- Ñîñòàâ êîøà÷üèõ êîðìîâ.
- Ïî÷åìó êîøêè òàê ðàíî âñòàþò?
Одними из наиболее распространенных причин обращения к ветеринарному врачу являются проблемы с органами желудочно-кишечного тракта. В последнее время болезни печени у кошек регистрируется все чаще. Такая ситуация связана с тем, что многие производители кормов делают некачественную продукцию, а хозяева желают сэкономить на питании животного. Но существуют и другие причины и факторы риска развития заболеваний гепатобилиарной системы.
Основные признаки болезней печени у кошек
Печень — жизненно важный орган, который выполняет множество функций:
- дезинтоксикационную — перерабатывает метаболиты, в частности аммиак, который образуется в ходе белкового обмена;
- участие в пищеварении, вырабатывает желчь;
- синтез белков.
Нарушение функционирование органа приводит к различным нарушениям как со стороны желудочно-кишечного тракта, так и других органов.
Клиническая картина печеночных болезней зависит от этиологии и патогенеза.
- При наличии воспалительного процесса или замещения органа соединительной тканью наблюдается увеличение печени в размерах — гепатомегалия, иногда присоединяется и увеличение селезенки.
- Диспепсические расстройства проявляются тошнотой, рвотой, нарушением стула — может развиться как диарея, так и запоры.
- Изменение цвета слизистых оболочек наблюдается при желтухе. Патологию классифицируют на следующие виды:
- гемолитическая — не связана с болезнями паренхиматозного органа, возникает в результате массивного разрушения красных кровяных клеток по разным причинам;
- паренхиматозная развивается на фоне выраженного поражения структуры печени, при этом появление желтушности видимых слизистых оболочек обуславливается потерей способности печеночными клетками захватывать свободный билирубин из крови;
- механическая развивается в результате затруднения оттока желчи по желчевыводящим путям, например, при наличии конкрементов или опухоли в печени, желчном пузыре.
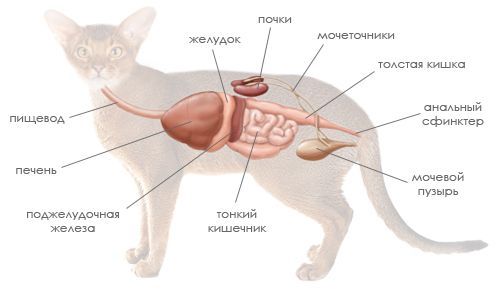
- Асцит возникает при развитии портальной гипертензии — повышенного давления в портальной вене. При этом происходит выход жидкости в брюшную полость и ее накопление. Кроме того, формированию патологии способствует низкое содержание в крови белков-альбуминов, в результате которого снижается онкотическое давление крови. Синдром проявляется увеличением окружности живота кошки, а при положении животного на задних лапах асцитическая жидкость стекает в нижние отделы, вследствие чего живот приобретает форму груши.
- Некоторые болезни сопровождаются развитием холестатического синдрома, для которого характерен интенсивный зуд кожи. Такой симптом обусловлен раздражением желчными кислотами, вышедшими в кровь, рецепторов кожи.
- При желтухе наблюдается изменение окраски мочи в сторону темных оттенков, а приобретает светлый цвет.
- В результате выраженного нарушения функции печени происходит развитие множественных кровоизлияний на коже. В тяжелых случаях может открыться внутреннее кровотечение.
 Симптомы асцита у кота
Симптомы асцита у кота
Наиболее распространенные заболевания печени
К наиболее частым патологиям печени у кошек относят гепатит, цирроз, лимфоцитарный, нейтрофильный холангит, которые входят в общую группу синдрома холангита у кошек, онкологические болезни и другие недуги.
Нейтрофильный холангит
Патология характеризуется поражением желчных протоков в результате инфицирования патогенной бактериальной флорой. Специалисты предполагают, что источником инфекции становится кишечник, но до конца этиология болезни не ясна.
Болезнь манифестирует, как правило, остро — у животного появляется многократная рвота, желтеют слизистые оболочки и кожные покровы, наблюдается общее недомогание и признаки интоксикации — снижение активности и аппетита, вялое состояние.
Возникновению заболевания подвержены молодые особи. Лечение приводит к полному выздоровлению в течение одной-полторы недели. Рецидивы наблюдаются в редких случаях, не характерна хронизация болезни.
Лимфоцитарный холангит
В отличие от нейтрофильного не связан с инфекционным процессом. Специалисты предполагают, что большую роль в патогенезе недуга играет нарушение иммунного ответа. Чаще всего патологии подвержены животные среднего и пожилого возраста.
Образовавшиеся аутоиммунные комплексы поражают желчные ходы, в результате чего происходит постепенное увеличение печени в размерах, нарушение ее функции, накопление асцитической жидкости в брюшной полости. В терминальной стадии патологический процесс вовлекает и паренхиму печени. Существуют большие риски перехода нейтрофильного холангита в цирроз.
Как правило, животные хорошо поддаются лечению, но курс терапии составляет несколько недель. Выздоровление нередко сменяется рецидивами болезни и острое течение нейтрофильного холангита переходит в хроническое.
Печеночный липидоз
Печеночный липидоз — болезнь, обусловленная отложением в гепатоцитах липидов. Жировая дистрофия печени проявляется диспепсическими расстройствами — развивается тошнота, рвота, нарушение стула, животное длительное время отказывается от приема пищи. Возможно появление желтухи.
Тяжелая степень печеночной недостаточности развивается при отсутствии адекватной терапии. При этом у кошки наблюдаются признаки угнетения центральной нервной системы — изменяется поведение, отмечается заторможенность и повышенное выделение слюны, может появиться необычный наклон головы.
Причины появления болезни неизвестны. Во многих случаях развитию недуга предшествует голод питомца или перенесенный стресс, болезни кишечника, воспаление поджелудочной железы.
Отравления
Отравление пищевыми продуктами, а также токсическими веществами, может произойти, например, на прогулке, когда животное съедает пищу с земли или из мусорного бака. Интоксикация солями тяжелых металлов, промышленными соединениями и другими токсическими веществами нередко приводят к формированию гепатита, цирроза и смерти питомца.
Гепатит
Гепатит — воспаление ткани печени, при котором не наблюдается нарушение ее архитектоники. Этиологическим фактором выступают инфекционные агенты, а также отравление токсическими соединениями.
Патогенез заключается в инфильтрации печени вирусными метаболитами, продуктами жизнедеятельности бактерий или токсинами, в результате чего происходит местное воспаление ткани. Массивное отравление может привести к развитию цирроза.
Симптоматика обычно представлена пожелтением слизистых и кожных покровов, тошнотой, рвотой, нарушением стула, общим плохим самочувствием животного.
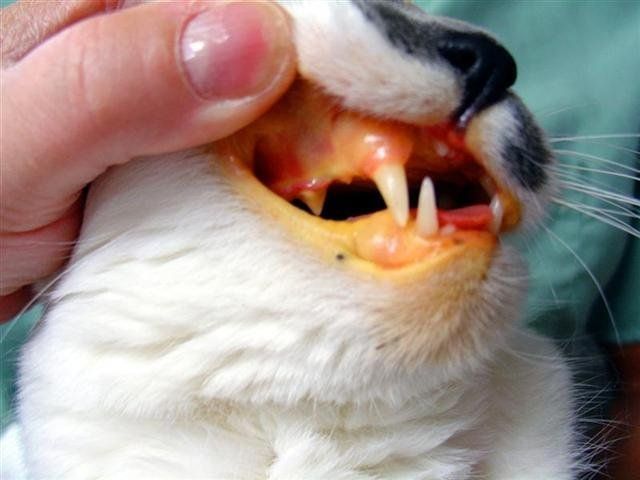 Желтая слизистая у кота
Желтая слизистая у кота
Гепатоз
Развивается вследствие накопления липидов в печени. Гепатоз может возникнуть на фоне имеющегося панкреатита, холецистита и других недугов. Чаще всего возникает жировая форма, реже — пигментная, при которой нарушен метаболизм билирубина.
У питомца наблюдаются диспепсические расстройства, потеря аппетита и веса, угнетенное состояние.
Цирроз
Цирроз — хроническое заболевание печени, при котором происходит структурное нарушение архитектоники органа и формирование узлов-регенератов на фоне фиброза, то есть замещения паренхимы соединительной тканью. Болезнь характеризуется тяжелым течением, не поддающимся терапии. Как правило, она развивается на фоне гепатита, который может возникнуть из-за нехватки витаминов, неправильного питания, отравления токсинами, наличия конкрементов в желчевыводящих протоках, инвазии гельминтами.
Симптомы цирроза у кошек включают признаки интоксикации, потерю аппетита, появление асцита, желтухи. В терминальной стадии проявляется печеночная недостаточность в результате токсического поражения головного мозга — животное может стать агрессивным, беспокойным, нарушается походка.
Рак печени
Кошки подвержены онкологическим заболеваниям. Нередко развивается рак печени. Происхождение атипичных клеток опухоли может брать начало как из самих гепатоцитов, так и желчных протоков и других структур печени. Чаще всего злокачественные новообразования печени являются метастазами, при этом их занос возможен как гематогенным, так и лимфогенным путем. Заболевание характеризуется тяжелым течением, заканчивающимся летальным исходом.
Гельминтозы
Гельминтозы — группа инфекционных заболеваний, вызванных паразитарными червями. Существует большое количество гельминтов, способных поражать внутренние органы кошек. Наиболее излюбленным местом обитания является печень. Инвазия паразитами органа приводит к постепенному разрушению его структуры. Без приема медикаментов формируется цирроз печени. Читайте статью о дегельминтизации кошек и котов.
Инфекционные болезни
Кошки подвержены заражению бактериями лептоспирами. В результате инфицирования развивается лептоспироз. Болезнь поражает печень и другие внутренние органы. Заражение происходит через контакт с другими животными и их биологическими выделениями.
Клиническая картина представлена гепатомегалией, асцитом, но, как правило, отсутствует желтуха.
Диагностика, лечение
При появлении первых симптомов заболевания печени у питомца следует обратиться в ветеринарную клинику. Специалист сперва проводит внешний и физикальный осмотр. На данном этапе можно обнаружить наличие асцитической жидкости, гепатомегалии, желтушность слизистой полости рта, глаз, кожных покровов. Далее ветеринар назначает дополнительные методы исследования.
- Клинический анализ крови при наличии воспалительной реакции в организме характеризуется лейкоцитозом и увеличением СОЭ.
- Биохимическое исследование крови направлено на определение концентрации пигментов, щелочной фосфатазы и других критериев, которые могут указать на наличие болезни печени.
- Рентгенография органов брюшной полости может выявить увеличение печени в размерах, изменение ее контуров, наличие абсцессов и других патологий.
- УЗИ с высокой точностью определяет структурные изменения печени, при циррозе и других патологиях возможно обнаружение зон с повышенной эхогенностью. Кроме того, исследование позволяет оценить размеры органа.
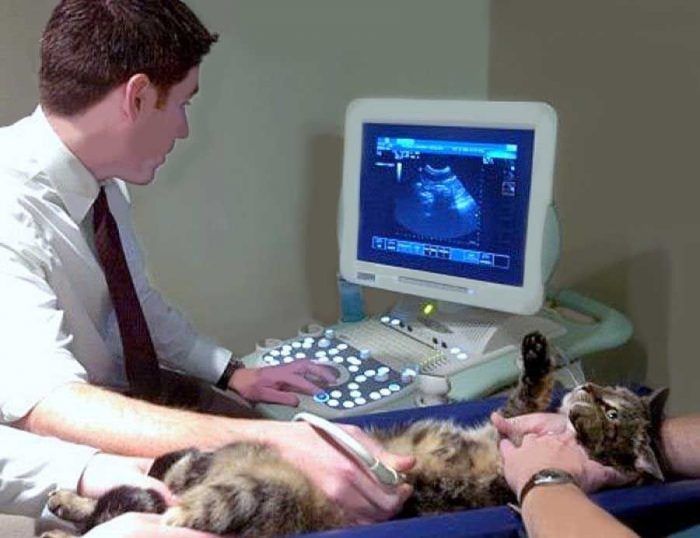
Лечение заболевания зависит от поставленного диагноза. Определение сроков, дозировки и выбор медикамента осуществляется врачом-ветеринаром.
При бактериальной инфекции ветеринар назначает курс антибиотикотерапии. Выбор препарата, его дозировки и длительности применения основывается на виде возбудителя.
В случае обнаружения изменений печени вследствие аутоиммунных процессов целесообразно назначение глюкокортикостероидов.
Также читайте статью о том, как скормить коту таблетку.
Цирроз не поддается медикаментозной терапии, возможно лишь купирование неприятных симптомов.
Терапия гельминтной инвазии подразумевает прием специальных лекарств. В тяжелых случаях возможно хирургическое вмешательство.
Важным компонентом лечения является диета, которая помогает снизить нагрузку на органы пищеварения и ускорить процесс заживления.
Мистер Кот рекомендует: профилактика болезней печени кошек
Чтобы избежать возникновения болезней печени у питомца, необходимо следить за рационом питания — меню должно включать все необходимые питательные вещества, а порции количество приема пищи соответствовать возрасту, породе, весу питомца. Кроме того, следует своевременно проходить плановую вакцинацию и профилактический прием антигельминтных препаратов.


