Узи при атрезии желчного пузыря

Атрезия желчных ходов – аномалия развития желчевыводящих путей, выражающаяся в нарушении проходимости внутрипеченочных или/и внепеченочных желчных протоков. Атрезия желчных ходов проявляется упорной желтухой, обесцвечиванием испражнений, интенсивной темной окраской мочи, увеличением печени и селезенки, развитием портальной гипертензии, асцитом. Атрезия желчных ходов распознается с помощью УЗИ, холангиографии, сцинтиграфии, лапароскопии, биохимических проб, пункционной биопсии печени. При атрезии желчных ходов показано оперативное лечение (гепатико-, холедохоеюностомия, портоэнтеростомия).
Общие сведения
Атрезия желчных ходов (билиарная атрезия) – тяжелый врожденный порок развития, характеризующийся частичной или полной облитерацией просвета желчных ходов. Атрезия желчных ходов встречается в педиатрии и детской хирургии примерно в 1 случае на 20000-30000 родов, составляя около 8% всех пороков внутренних органов у детей. Атрезия желчных ходов представляет собой крайне опасное состояние, требующее раннего выявления и безотлагательного оперативного лечения. Без оказания своевременной хирургической помощи дети с атрезией желчных ходов погибают в течение первых месяцев жизни от пищеводного кровотечения, печеночной недостаточности или инфекционных осложнений.

Атрезия желчных ходов
Причины атрезии желчных ходов
Причины и патогенез атрезия желчных ходов до конца не ясны. В большинстве случаев при атрезии желчные протоки сформированы, однако их проходимость нарушена вследствие облитерации или прогрессирующей деструкции. Чаще всего причиной обстуктивной холангиопатии становятся внутриутробные инфекции (герпес, краснуха, цитомегалия и др.) или неонатальный гепатит. Воспалительный процесс вызывает повреждение гепатоцитов, эндотелия желчных ходов с последующим внутриклеточным холестазом и фиброзом желчных ходов. Реже атрезия желчных ходов связана с ишемией протоков. В этих случаях атрезия желчных ходов не обязательно будет носить врожденный характер, а может развиваться в перинатальном периоде вследствие прогрессирующего воспалительного процесса.
Истинная атрезия желчных ходов выявляется реже и связана с нарушением первичной закладки желчных путей в эмбриональном периоде. При этом в случае нарушения закладки печеночного дивертикула или канализации дистальных отделов желчевыводящей системы развивается атрезия внутрипеченочных желчных ходов, а при нарушении формирования проксимальных отделов желчевыводящей системы — атрезия внепеченочных желчных протоков. Желчный пузырь может являться единственным звеном наружных желчевыводящих путей или отсутствовать полностью.
Примерно у 20% детей атрезия желчных ходов сочетается с другими аномалиями развития: врожденными пороками сердца, незавершенным поворотом кишечника, аспленией или полиспленией.
Классификация атрезии желчных ходов
К аномалиям развития желчевыводящих путей относятся следующие клинико-морфологические формы: гипоплазия, атрезия, нарушение ветвления и слияния, кистозные изменения желчных ходов, аномалии холедоха (киста, стеноз, перфорация).
По локализации различают внепеченочную, внутрипеченочную и тотальную (смешанную) атрезию желчных ходов. С учетом места обструкции желчных протоков выделяют корригируемую атрезию желчных ходов (непроходимость общего желчного или общего печеночного протока) и некорригируемую атрезию желчных ходов (полное замещение протоков в воротах печени фиброзной тканью). Локализация и уровень обструкции желчных протоков являются определяющими факторами, влияющими на выбор техники хирургического вмешательства.
Симптомы атрезии желчных ходов
Дети с атрезией желчных ходов обычно рождаются доношенными с нормальными антропометрическими показателями. На 3-4-е сутки жизни у них развивается желтуха, однако в отличие от транзиторной гипербилирубинемии новорожденных, желтуха при атрезии желчных ходов сохраняется длительно и постепенно нарастает, придавая кожным покровам ребенка шафрановый или зеленоватый оттенок. Обычно атрезия желчных ходов не распознается в первые дни жизни ребенка, и новорожденный выписывается из роддома с диагнозом «затянувшаяся физиологическая желтуха».
Характерными признаками атрезии желчных ходов, присутствующими с первых дней жизни ребенка, служат ахоличный (обесцвеченный) стул и моча интенсивного темного («пивного») цвета. Сохранение обесцвеченного кала в течение 10 дней указывает на атрезию желчных ходов.
К исходу первого месяца жизни нарастает снижение аппетита, дефицит массы, адинамия, кожный зуд, задержка физического развития. В это же время отмечается увеличение печени, а затем – селезенки. Гепатомегалия является следствием холестатического гепатита, на фоне которого быстро развивается билиарный цирроз печени, асцит, а к 4-5 месяцам — печеночная недостаточность. Нарушение кровоснабжения печени способствует формированию портальной гипертензии и, как следствие, — варикозному расширению вен пищевода, спленомегалии, появлению подкожной венозной сети на передней брюшной стенке. У детей с атрезией желчных ходов отмечается геморрагический синдром: мелкоточечные или обширные кровоизлияния на коже, кровотечения из пуповинного остатка, пищеводные или желудочно-кишечные кровотечения.
При отсутствии своевременного хирургического лечения дети с атрезией желчных ходов обычно не доживают до 1 года, погибая от печеночной недостаточности, кровотечений, присоединившейся пневмонии, сердечно-сосудистой недостаточности, интеркурентных инфекций. При неполной атрезии желчных ходов некоторые дети могут дожить до 10 лет.
Диагностика атрезии желчных ходов
Крайне важно, чтобы атрезия желчных ходов была выявлена неонатологом или педиатром как можно раньше. Персистирующая желтуха и ахоличный стул должны навести детских специалистов на мысль о наличии у ребенка атрезии желчных ходов и заставить предпринять необходимые меры к уточнению диагноза.
Уже с первых дней жизни в крови новорожденного нарастают уровни биохимических маркеров печени, прежде всего, билирубина (вначале за счет увеличения прямой фракции, позже – за счет преобладания непрямого билирубина), щелочной фосфатазы, гамма-глютамил-трансферазы. Постепенно развивается анемия и тромбоцитопения, снижается ПТИ. При атрезии желчных ходов в кале ребенка отсутствует стеркобилин.
УЗИ печени, селезенки и желчных путей позволяет оценить размеры органов и структуру паренхимы, состояние желчного пузыря, вне- и внутрипеченочных желчных протоков, воротной вены. Обычно при атрезии желчных ходов желчный пузырь не определяется или визуализируется в виде тяжа, также не выявляется общий желчный проток. Информативными методами для уточнения диагноза служат чрескожная чреспеченочная холангиография, МР-холангиография, статическая сцинтиграфия печени, динамическая сцинтиграфия гепатобилиарной системы.
Окончательное подтверждение атрезии желчных ходов может быть достигнуто при выполнении диагностической лапароскопии, интраоперационной холангиографии, биопсии печени. Морфологическое исследование биоптата способствует уточнению характера поражения гепатоцитов и состояния внутрипеченочных желчных протоков.
Атрезию желчных ходов у детей следует дифференцировать с желтухой новорожденных, врожденным гигантоклеточным гепатитом, механической закупоркой желчных путей слизистыми или желчными пробками.
Лечение атрезии желчных ходов
Важным условием успешности лечения атрезии желчных ходов является проведение хирургического вмешательства в возрасте до 2-3-х месяцев, поскольку в более старшем возрасте операция, как правило, безуспешна из-за необратимых изменений.
В случае непроходимости общего желчного или печеночного протоков и наличия супрастенического расширения производится наложение холедохоэнтероанастомоза (холедохоеюностомия) или гепатикоеюноанастомоза (гепатикоеюностомия) с петлей тощей кишки. Полная атрезия внепеченочных желчных ходов диктует необходимость выполнения портоэнтеростомии по Касаи – наложения анастомоза между воротами печени и тонкой кишкой. Наиболее частыми послеоперационными осложнениями служат послеоперационный холангит, абсцессы печени.
При выраженной портальной гипертензии и рецидивирующих гастроинтестинальных кровотечениях может быть проведено портокавальное шунтирование. В случае прогрессирующей печеночной недостаточности и гиперспленизма решается вопрос о трансплантации печени.
Прогноз атрезии желчных ходов
В целом прогноз атрезии желчных ходов очень серьезный, поскольку цирротические изменения печени носят прогрессирующий характер. Без хирургической помощи дети обречены на гибель в течение 12-18 месяцев.
Очень важно выявить клинические проявления атрезии желчных ходов (упорную желтуху, ахоличный кал) в неонатальном периоде и провести раннее хирургическое лечение. В большинстве случаев наложение холедоходигестивных анастомозов или печеночных анастомозов способно продлить жизнь ребенка на несколько лет и отсрочить необходимость трансплантации печени.

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Введение
Механическая желтуха (МЖ) — патологический синдром, обусловленный нарушением оттока желчи из желчных протоков печени в двенадцатиперстную кишку (ДПК). Проблема диагностики и дифференциальной диагностики причин обтурации желчных путей не потеряла актуальности и в настоящее время. Хирургические вмешательства у больных МЖ, выполняемые по экстренным показаниям, сопровождаются большим числом осложнений, а летальность достигает 15-30%, что в 4 раза выше, чем в тех случаях, когда МЖ удается ликвидировать до операции. Декомпрессия билиарной системы является одной из главных целей и важнейшим компонентом лечебных мероприятий у этих пациентов [1-3].
Этиологические факторы механической желтухи
- Пороки развития: атрезии желчевыводящих путей; гипоплазия желчных ходов; врожденные кисты холедоха; дивертикулы ДПК, расположенные вблизи большого дуоденального сосочка (БДС).
- Доброкачественные заболевания желчных путей: желчнокаменная болезнь (ЖКБ), осложненная холедохолитиазом; вколоченные камни БДС; воспалительные стриктуры желчевыводящих путей; стеноз БДС.
- Воспалительные заболевания: острый холецистит с перипроцессом; склерозирующий холангит; псевдотуморозный панкреатит; паразитарные поражения печени в области ворот печени; воспалительные инфильтраты в области ворот печени; острый папиллит; увеличение лимфатических узлов печеночнодвенадцатиперстной связки.
- Опухоли: папилломатоз желчных ходов; рак печеночных и общего желчного протоков (ОЖП); объемные образования БДС; рак головки поджелудочной железы (ПЖ); метастазы и лимфомы в воротах печени.
- Структуры магистральных желчных протоков, развивающиеся в результате операционной травмы.
Инструментальная диагностика механической желтухи
- Ультразвуковое исследование (УЗИ). Основным признаком МЖ при УЗИ является расширение внутрипеченочных желчных протоков (рис. 1). УЗИ позволяет не только выявить билиарную гипертензию, но и установить уровень блока.
При высоком билиарном блоке (обтурация на уровне ворот печени) при УЗИ визуализируются расширенные внутрипеченочные протоки при нормальном диаметре ОЖП (до 6 мм), желчный пузырь чаще нормальных размеров или уменьшен, возможно выявление в воротах печени объемного образования.
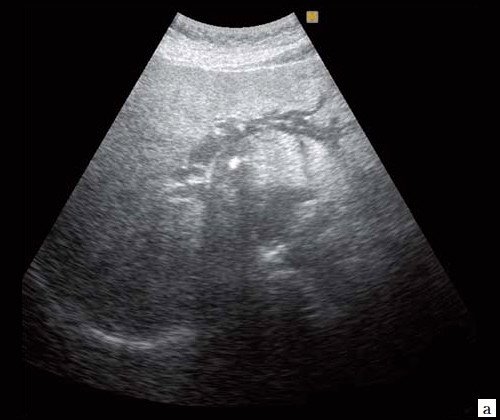
При низком билиарном блоке (обтурация на уровне холедоха, головки ПЖ, БДС) кроме расширенных внутрипеченочных протоков визуализируются расширенные внепеченочные протоки, желчный пузырь увеличен (рис. 2).
Если низкий блок обусловлен индуративным панкреатитом, при УЗИ имеет место увеличение органа в размере, могут выявляться кальцинаты в ПЖ (рис. 3). При опухоли головки ПЖ на фоне билиарной гипертензии визуализируется объемное образование в ПЖ (рис. 4). Критериями гипертензии главного панкреатического протока служит его расширение более 2 мм в теле и более 3 мм в головке ПЖ.
При ЖКБ, осложненной холедохолитиазом, выявляется увеличенный желчный пузырь с конкрементами, а также конкременты в холедохе (рис. 5).
Диагностируют очаговые поражения печени: эхинококковые и альвеококковые кисты; увеличенные лимфоузлы; местатазы. - Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
- Чрескожная чреспеченочная холангиография.
ЭРХПГ и холангиография под контролем УЗИ [1-3] могут сопровождаться и последующим лечебным эффектом (установкой потерянного дренажа,папиллотомией, холангиостомией). - Компьютерная томография — КТ и магнитно-резонансная томография (МРТ) печени и желчевыводящих путей.
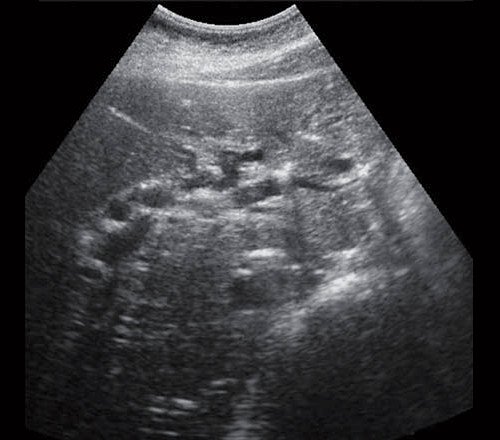
Рис. 1. Ультразвуковая картина билиарной гипертензии при механической желтухе.
Рис. 2. Эхографическая картина низкого печеночного блока, обусловленного опухолью головки ПЖ.
а) Расширенные внутрипеченочные протоки.
б) Увеличенный желчный пузырь с густой взвесью (красная стрелка) и расширенный ОЖП (синяя стрелка).
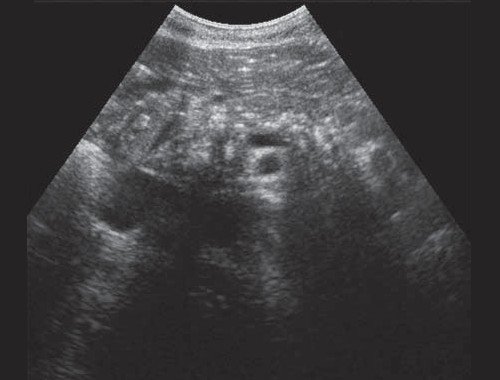
Рис. 3. Эхографическая картина хронического псевдотуморозного панкреатита. Кальцинаты в паренхиме ПЖ.
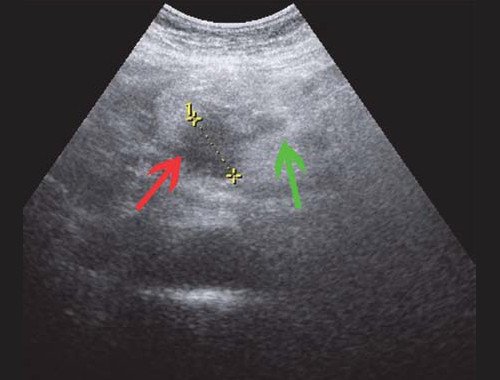
Рис. 4. Ультразвуковая картина опухоли головки ПЖ: образование в головке ПЖ (красная стрелка), расширенный панкреатический проток (зеленая стрелка).
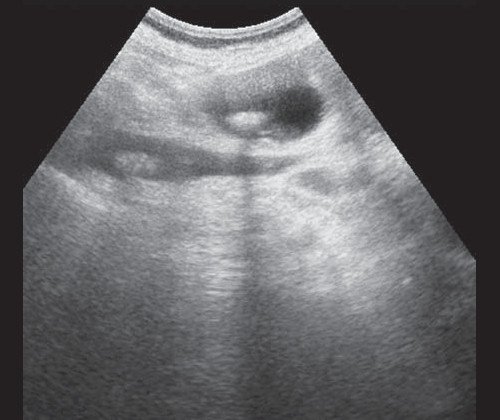
Рис. 5. Ультразвуковая картина билиарной гипертензии при механической желтухе, обусловленной ЖКБ, осложненной холедохолитиазом, конкременты в желчном пузыре и ОЖП.
Дифференциальный диагноз механической желтухи
Дифференциальную диагностику механической желтухи, в первую очередь, нужно проводить с паренхиматозной желтухой.
Паренхиматозная желтуха возникает при гепатитах и циррозах печени, развивается постепенно. Основной отличительный ультразвуковой признак паренхиматозной желтухи от механической — отсутствие расширения внутри- и внепеченочных желчных протоков.
Ультразвуковые признаки острого вирусного гепатита [4] включают увеличение размеров печени за счет обеих долей; в поздних стадиях возможно уменьшение размеров печени (симптом тающей льдинки); эхогенность паренхимы низкая (симптом темной печени); структура может быть однородной за счет выраженного отека паренхимы либо неоднородная (симптом выделяющихся сосудов); более выраженное обогащение сосудистого рисунка; уменьшение диаметра магистральных стволов печеночных вен; незначительное увеличение диаметра основного ствола воротной вены; снижение показателей скоростного и объемного кровотока по воротной вене; увеличение лимфоузлов в области гепатодуоденальной связки; спленомегалия (увеличение площади селезенки более 50 см²).
Ультразвуковые признаки хронического гепатита [4] включают увеличение размеров печени; контур печени четкий и ровный; закругление краев и увеличение углов; структура органа диффузно неоднородна; эхогенность паренхимы повышена; обеднение сосудистого рисунка на периферии; основной ствол воротной вены не расширен.
Ультразвуковые признаки цирроза печени [5-7] включают увеличение размеров печени на начальной стадии и уменьшение в терминальной; гипертрофию хвостатой доли печени; контуры становятся неровными, бугристыми; капсула четко не дифференцируется; структура паренхимы диффузно неоднородной со множественными участками повышенной эхогенности (очаги фиброза) и пониженной эхогенности (очаги регенерации); обеднение сосудистого рисунка на периферии.
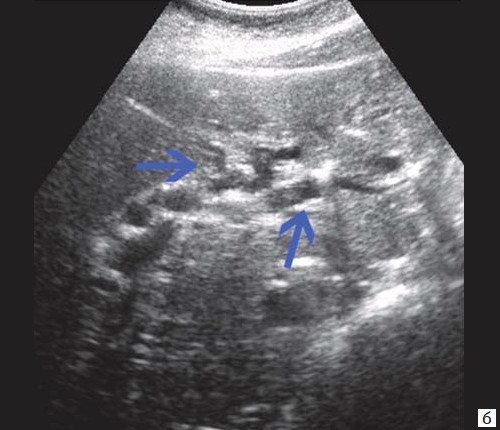
При развитии портальной гипертензии [5, 7, 8] выявляются типичные эхографические признаки: увеличение диаметра портальной вены со снижением линейной скорости кровотока; изменение просвета портальной вены при глубоком вдохе не более 10%; увеличение диаметра селезеночной (свыше 8 мм), верхней и нижней брыжеечных вен; увеличение диаметра внепеченочной части воротной вены свыше 15 мм; гепатофугальное направление кровотока; выявление различных порто-портальных и порто-кавальных коллатералей (рис. 6); спленомегалия; асцит.
Рис. 6. Эхограмма портальных коллатералей воротной вены.
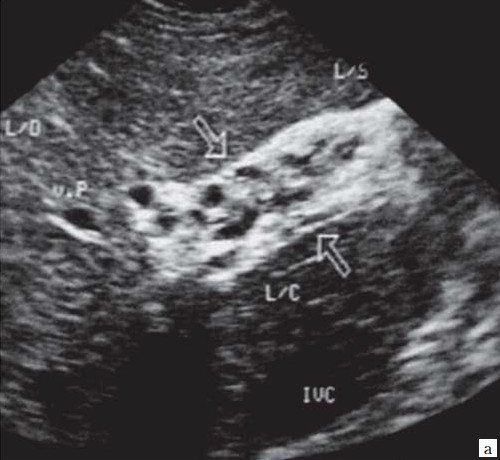
а) В-режим. Отсутствие типичного трубчатого анэхогенного ствола воротной вены с гиперэхогенными стенками. Ствол воротной вены виден как неоднородной структуры образование с множеством эхогенных, параллельно идущих стенкам сосуда перегородок (стрелка). Наличие гиперэхогенных участков в паравенозной области воротной вены.
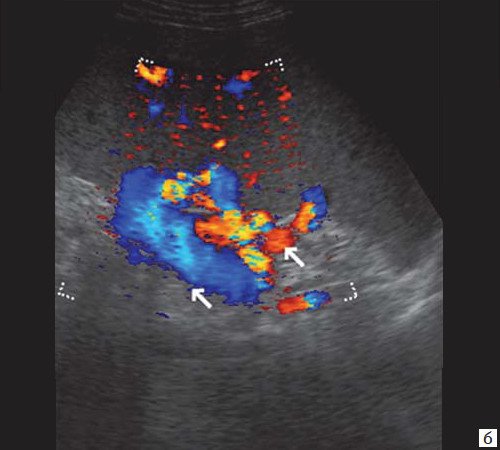
б) Режим ЦДК. Выраженные крупные коллатерали в проекции воротной вены.
При паренхиматозной желтухе желательна гистологическая верификация диагноза. С этой целью рекомендовано выполнение пункционно-аспирационной биопсии (ПАБ) печени под контролем УЗИ.
Клиническое наблюдение
Пациентка Л., 73 лет, поступила в стационар с жалобами на пожелтение кожных покровов.
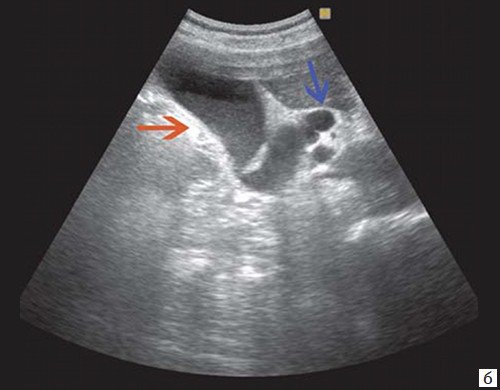
При УЗИ брюшной полости: расширены внутрипеченочные протоки (сегментарные до 6 мм, долевые до 10 мм). ОЖП 14-15 мм. Желчный пузырь 120 30 мм, стенка 3 мм, конкрементов не выявлено. ПЖ нормальных размеров, контуры ровные, четкие. Структура диффузно неоднородная, повышенной эхогенности. Панкреатический проток расширен до 5 мм. Заключение: ультразвуковая картина низкого печеночного блока с билиарной гипертензией, блок на уровне БДС, терминального отдела ОЖП (рис. 7).
Рис. 7. Эхографическая картина опухоли БДС.
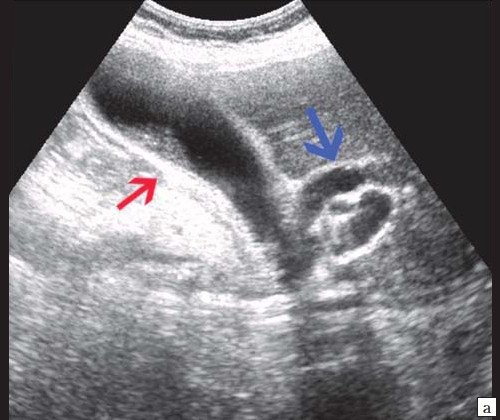
а) Увеличенный желчный пузырь с густой взвесью внутри (красная стрелка) и расширенный ОЖП (синяя стрелка).

б) Расширение внутрипечоночных протоков (синяя стрелка).
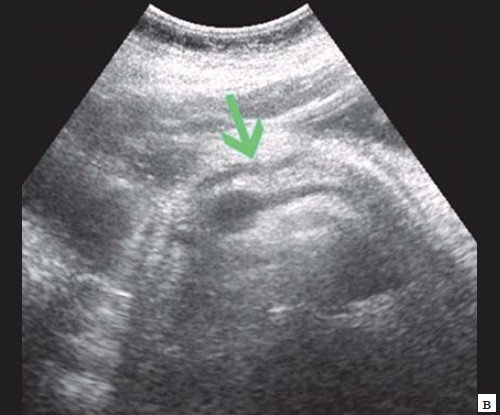
в) Расширение панкреатического протока (зеленая стрелка).
Мультиспиральная КТ с болюсным контрастированием: внутри- и внепеченочные желчные протоки расширены (долевые до 9 мм, общий печеночный проток (ОПП) 14 мм, интрапанкреатическая часть холедоха 12 мм). Вирсунгов проток расширен на всем протяжении до 6 мм. В проекции БДС визуализируется мягкотканое образование до 11 мм, накапливает контраст. Заключение: опухоль БДС с низким печеночным блоком.
Проведенные ЭРХПГ с эндоскопической папиллосфинктеротомией (ЭПСТ) установили: БДС значительно увеличен в размере, напряжен, в области устья инфильтрация слизистой, бесструктурные мелкобугристые разрастания, контактная ранимость, катетеризация боковым папиллотомом безуспешна. Выполнено рассечение продольной складки торцевым папиллотомом с формированием супрапапиллярной фистулы. При ЭРХПГ контрастируется расширенный холедох, прерывающийся на уровне интрапанкреатического отдела, без эвакуации контраста. В фистулу по проводнику установлен «потерянный» дренаж холедоха (7 см), получен отток контраста в кишку. Заключение: эндоскопическая картина опухоли БДС. Состояние после ЭРХПГ, ЭПСТ. Установка «потерянного» дренажа холедоха.
Таким образом, был установлен диагноз: папиллярная аденома БДС. Острый холецистит. Паравезикальный абсцесс. Механическая желтуха.
Выводы
- Методы лучевой диагностики оказывают существенную помощь в диагностике и дифференциальной диагностике МЖ.
- Решающая роль в диагностике и дифференциальной диагностике МЖ первичного звена принадлежит УЗИ.
- На втором этапе исследования в зависимости от уровня блока показаны ЭРХПГ (возможно, в сочетании с ЭПСТ), КТ, МРТ, чрескожная чреспеченочная холангиография под контролем УЗИ.
- Малоинвазивные эндоскопические и чрескожные чреспеченочные декомпрессионные вмешательства представляют собой эффективный способ восстановления желчеоттока при обструкции билиарной системы. Эти методики позволяют достаточно быстро и эффективно ликвидировать желтуху и холангит, дают возможность проводить хирургические вмешательства в наиболее благоприятных условиях, в плановом порядке, а у больных пожилого возраста с тяжелой сопутствующей патологией могут служить альтернативой хирургическому лечению.
Литература
- Tannapfel A., Wittekind C. (2004). Gallbladder and bile duct carcinoma. Biology and pathology. Internist 45: 33-41.
- Valle J., Wasan H. et al. (2010). Cisplatin plus gemcitabine versus gemcitabine alone for billiary tract cancer. N Engl J Med 362: 1273-1281.
- Wiedmann M.W., Mossner J. (2010). Molecular targeted therapy of biliary tract cancer — results of the first clinical studies. Curr Drug Targets 11: 834-850.
- Балашов А.Т. Возможность использования ультразвукового исследования при определении степени тяжести острого вирусного гепатита (обзор литературы) // Медицинская визуализация. 2007, N 1. С. 32-37.
- Михайлов М.К. Эхография в диагностике цирроза. М.: МЕДпресс-информ. 2003.
- Шипов О.Ю., Сюткин В.Е., Матюхина А.П., Иваников И.О. Особенности ультразвуковой картины у больных циррозом печени с разной степенью активности алкогольного гепатита // Медицинский журнал «SonoAce-Ultrasound». 2007. N 16. С. 46-51.
- Annet L., Materne R., Danse E. et al. Hepatic flow parameters measured with MR imaging and Doppler US: Correlations with degree of cirrhosis and portal hypertension // Radiology. 2003. V. 229. P. 409-414.
- Васильев В.А., Лисаченко Н.А., Цеханович К.Б. Возможности ультразвуковой допплерографии портальной системы в диагностике вирусных гепатитов // Материалы III научно-практической конференции с международным участием. Петрозаводск. 2004. С. 82-83.

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.


