Увеличенный желчный пузырь желтуха
Механическая (обтурационная или обструкционная) желтуха (МЖ) является основным признаком различного вида патологических процессов, приводящих к нарушению оттока желчи в желчных протоках. МЖ часто бывает обусловленной холедохолитиазом, сужением терминального отдела холедоха и БДС, опухолью желчных путей и головки ПЖ. МЖ встречается в любом возрасте. В раннем детском возрасте она часто возникает в результате атрезии или порока (кистозные изменения) печени и желчных протоков.
У детей старшего возраста она появляется при паразитарной инвазии желчных путей и печени или в результате опухолей. У лиц среднего возраста причиной МЖ часто является ЖКБ, а у лиц пожилого и старческого возраста — опухоль желчных путей или давление на желчные пути. У мужчин причиной МЖ чаще бывают опухоли, а у женщин — ЖКБ. МЖ может возникать также при остром и хроническом панкреатите, когда ОЖП сдавливается отечной или склерозированной головкой ПЖ. МЖ развивается также в результате интраоперационного повреждения и рубцового сужения. Закупорка желчных путей может быть острой (камнями) или хронической (обусловленной опухолевыми процессами).
Непроходимость желчных путей бывает временная, быстро проходящая, постоянная, прогрессирующая и интермитирующая. Она может встречаться один раз или повторяться в течение многих лет. Последняя обычно отмечается при ЖКБ, особенно холелитиазе. Постепенно развивающаяся МЖ встречается при опухолях желчных протоков, их воспалительном сужении и атрезии.
При острой закупорке внепеченочных желчных протоков повышается давление в желчной системе, т.е. возникает желчная гилертензия, в результате которой может произойти разрыв желчных капилляров. Желчная гилертензия затрудняет экскрецию желчи гепатоцитами. При этом подавляется желчеобразование и т.д. К внепеченочному присоединяется и внутрипеченочный холестаз (смешанный холестаз). Последний непосредственно отражается на паренхиме и функции печени.
При острой закупорке ОЖП и быстро наступающей желчной гипертензии в печени возникают деструктивные и экссудативно-пролиферативные изменения, функция ее быстрее нарушается и бывает более выраженной, чем при медленно растущей желчной гипертензии. При медленно нарастающей желтухе происходящие со стороны печеночных клеток изменения соответствуют продолжительности желтухи и степени ее выраженности.
При МЖ развивается гипоальбуминемия, происходят водно-электролитные сдвиги, повышается активность аминотрансфераз, меняется свертываемость крови и тд. В кале значительно уменьшается стеркобилин, в моче отсутствует уробилин, возникает билирубинемия, в основном за счет прямой фракции. При МЖ отмечается значительное повышение уровня показателей холестерина, щелочной фосфатазы, трансаминаз и сывороточных ферментов.
Различают пять стадий МЖ. В первой (начальной) стадии уровень билирубина крови не превышает 10 мг%, функция печени и почек не нарушается, отсутствуют также изменения со стороны других органов. Эта стадия длится 3 нед.
Во второй стадии содержание билирубина может быть разного уровня, появляются нарушения отдельных функций печени и ПЖ. Она длится 4-5 нед.
В третьей стадии МЖ (продолжительность около 6-8 нед.) функции печени и почек еще больше нарушаются, появляется геморрагический синдром и значительные водно-электролитные сдвиги. Оперативное вмешательство в этой стадии желтухи представляет большой риск, так как после операции обычно развиваются тяжелые осложнения, которые часто становятся основной причиной неблагоприятного исхода заболевания.
Четвертая стадия МЖ составляет около 8 нед. В этой стадии уровень билирубина превышает 20 мг%, отмечаются глубокие нарушения функции печени и почек. Значительно повышается уровень остаточного азота, мочевины и аммиака, развивается гипостенурия и олигурия, могут появляться отеки и асцит. В этой стадии даже после самой щадящей операции могут возникать тяжелые нарушения микроциркуляции паренхимы печени, которые становятся причиной развития НП.
В пятой стадии желтухи больные обычно находятся в состоянии НП (затемнение сознания, прострация, судорожные сокращения мышц, олигурия, анурия и т.д.). Из этого состояния очень редко удается вывести больных, смертность при этом достигает 80-100%.
При обтурации ОЖП камнем развитию желтухи предшествует болевой приступ. При опухоли головки ПЖ в преджелтушном периоде обычно бывают опоясывающие боли в верхней половине живота, диспепсические явления и хд. Отмечаются явления недостаточности ПЖ (нарушение пищеварения, понос, в кале остатки непереваренного жира).
При желтухе, обусловленной опухолью головки ПЖ и ОЖП, увеличиваются печень и ЖП (симптом Курвуазье). При раке фатерова сосочка желтуха имеет волнообразное течение. При этом отмечается кишечное кровотечение (при распаде опухоли), явления восходящего холангита.
При МЖ, обусловленной раком ЖП, в анамнезе бывает длительной продолжительности хронический холецистит (XX), периодически повторяющиеся приступообразные боли, которые в последующем приобретают постоянный характер. У больных появляется высокая температура, озноб, потоотделение. Может развиваться гнойное воспаление ЖП. При объективном исследовании больного в области правого подреберья пальпируется неровной поверхности, плотный опухолевый инфильтрат.
При локализации опухоли в верхней части холедоха желтуха возникает в ранней стадии ее развития и быстро прогрессирует. При этом отсутствует симптом Курвуазье, печень увеличивается. При рубцовом сужении желчных протоков нередко после операции формируется желчный свищ.
Дифференциальная диагностика МЖ в первую очередь проводится между паренхиматозной и гемолитической желтухами (ГЖ).
При неосложненных формах этих двух желтух их дифференциация при наличии необходимых данных клинического и лабораторного исследований особой трудности не представляет. Для дифференциации разных форм желтух применяют специальные методы исследования (чрескожная, транспеченочная холангиография, дуоденография и т.д.). Комплексное исследование больных дает возможность не только установить диагноз, но и избежать тактических ошибок. Определяя обтурационный характер желтухи, необходимо во время операции уточнить ее причину, локализацию препятствия оттока желчи. С этой целью кроме осмотра желчных протоков и проверки зондом производится также холангиоманометрия, холангиография и холедохоскопия.
В дифференциальной диагностике обтурационной и паренхиматозной желтух имеет значение характер кожных изменений. При ГЖ кожа приобретает лимон-но-желтый оттенок, желтуха бывает умеренной, отсутствует кожный зуд. При выраженной анемии на фоне желтухи бывает заметна бледность кожи и видимых слизистых. Моча бывает темного оттенка за счет увеличения содержания уроби-линогена и стеркобнлиногена. Реакция мочи на билирубин отрицательная. В кале значительно повышается концентрация стеркобилина. Повышается и уровень непрямого билирубина крови.
При паренхиматозной желтухе кожа бывает шафранно-желтого цвета, с рубиновым оттенком. Кожный зуд бывает слабо выраженным. Через 3-4 нед. цвет кожи приобретает желто-зеленый оттенок. При гепатите и холангите печень увеличивается, бывает плотной и болезненной. Наряду с отмеченными явлениями увеличение селезенки дает возможность подтвердить немеханический характер желтухи.
При желтухе, обусловленной ЦП, появляются явления ПГ. Отмечаются повышение уровня билирубина (прямого и непрямого) и уменьшение содержания протромбина. Повышается уровень трансаминаз крови, особенно при вирусном гепатите. В моче значительно повышается уровень уробилина и уробилиногена. При тяжелом поражении паренхимы печени билирубинемия имеет перемежающий характер, повышаются показатели прямого и непрямого билирубина и холестерина, а концентрация протромбина уменьшается. Если при длительной МЖ неопухолевого характера кожа приобретает желто-зеленый оттенок, то при желтухе, обусловленной опухолями, она приобретает землистый оттенок, а при очень большой продолжительности МЖ кожа бывает темно-бронзового цвета.
При обусловленной камнями МЖ в начальной стадии заболевания появляются приступообразные боли, желтуха появляется иногда на фоне обострения холецистита. При опухолях панкреатодуоденальной зоны желтуха развивается без болей, отмечается выраженный кожный зуд, особенно при повышении уровня билирубина в крови.
У большинства больных печень не увеличивается, у части из них выявляется симптом Курвуазье. Селезенка при МЖ обычно не увеличивается и не пальпируется, лимфатические узлы также не увеличиваются. Кал бывает обесцвеченный, а при полной обтурации желчных протоков опухолями он бывает ахоличным. Моча бывает темного цвета. В крови значительно повышается уровень прямого и непрямого билирубина, особенно при опухолях панкреатодуоденальной зоны. При холедохолитиазе, особенно при наличии «винтильного» типа камней, билирубинемия носит перемежающийся характер. При опухолях желчеотводящих путей отсутствует уробилинурия, но сохраняется билирубинурия.
Для диагностики характера желтух важное значение имеет рентгенологический (в том числе и ангиографический), эндоскопический, радиологический, ультразвуковой методы исследования. Эти методы дают возможность получить ценные данные для дифференциальной диагностики желтух.
Известно, что при желтухе возникают нарушения белкового, углеводного, жирового, витаминного обмена, выраженные нарушения свертываемости крови. В связи с этим возникает необходимость дооперационной подготовки больного, направленная на нормализацию нарушенных функций организма и нарушений свертывающей и противосвертывающей систем. Дооперационная подготовка больных желтухой дает возможность выполнять оперативные вмешательства в более безопасных условиях, сокращать количество послеоперационных осложнений и т.д.
Перейти к списку условных сокращений
Р.А. Григорян
Опубликовал Константин Моканов
Увеличение желчного пузыря – распространенная патология, которая не имеет возрастных ограничений, но чаще встречается у пожилых людей. Явление может быть как результатом пищевого поведения и образа жизни, так и следствием серьезного заболевания желудочно-кишечного тракта. Состояние органа в ряде случаев нормализуется благодаря диете и правильному режиму питания, иногда требуется консервативное или оперативное лечение. При первых симптомах необходимо обращаться к терапевту, это позволит избежать опасных осложнений и вовремя выявить патологии ЖКТ.
Причины увеличения желчного пузыря у взрослого
Состояние пищеварительной системы зависит от образа жизни и рациона. К провоцирующим факторам возникновения патологий желчного пузыря, в том числе чрезмерного увеличения органа, относят:
- преобладание в рационе нездоровой пищи: жирного, соленого, копченого, пищевых добавок и консервантов;
- злоупотребление алкоголем;
- нерегулярный режим питания;
- стрессы и эмоциональное перенапряжение;
- чрезмерные физические нагрузки, механические повреждения области живота;
- побочные явления после приема медикаментов;
- кишечные инфекции;
- наследственность и врожденные патологии;
- гипервитаминоз.
У взрослого здорового человека может наблюдаться временное увеличение желчного пузыря. Причиной может стать длительное голодание и обезвоживание. После возвращения к нормальному образу жизни работа органа и размеры приходят в норму. Если этого не происходит, необходимо детальное обследование ЖКТ.
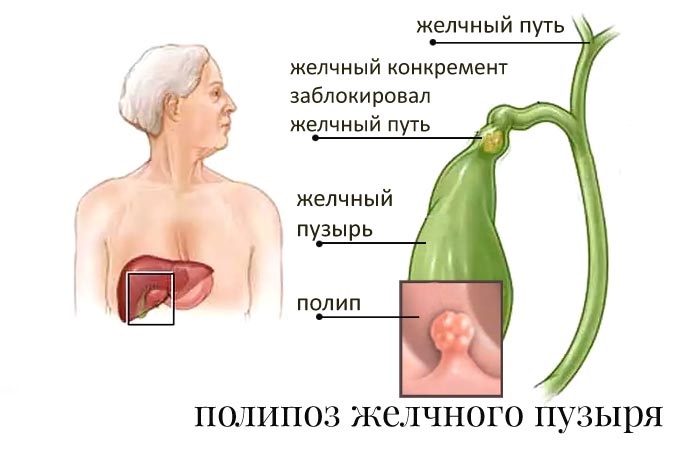
Патология является симптомом заболеваний пищеварительной системы. Скопление желчи и растягивание стенок органа могут являться следствием непроходимости желчевыводящих протоков, нарушения сократительной функции тканей, их воспаления или повреждения. Причиной патологии могут быть следующие заболевания:
- желчекаменная болезнь (ЖКБ);
- доброкачественная и злокачественная опухоли, киста;
- холецистит;
- дискинезия;
- водянка;
- осложнения после оперативного вмешательства;
- кишечные инфекции, паразиты.
Холецистит – воспаление стенок желчного пузыря – приводит к их истончению, расслоению или чрезмерному утолщению. Орган теряет сократительную способность и не может выбрасывать секрет в кишечник. Характер течения болезни может быть как острым, с яркой симптоматикой, так и хроническим, сопровождающимся частыми тянущими болями в правом подреберье.
Воспаление, связанное с образованием камней в органе, называют калькулезным холециститом. Обычно патология сопровождается коликой, перекрытием протоков, в результате чего секрет скапливается в желчном пузыре. В этом случае требуется срочное оперативное лечение.
При отсутствии конкрементов воспаление органа вызывают инфекции. Диагностика и лечение направлены на выявление конкретного возбудителя и борьбу с ним.
При ЖКБ конкременты повреждают стенки желчного пузыря, вызывая воспалительный процесс, перекрывают протоки, вдавливаются в стенки органа.
Обструкцию выводящих путей могут вызвать не только камни, но и гельминты. Паразиты скапливаются в узких просветах, нарушая механизм вывода желчи.
Доброкачественные и злокачественные новообразования также препятствуют опустошению желчного пузыря. Опухоль перекрывает путь выхода пищеварительного секрета.
При дискинезии ткани органа и протоки перестают сокращаться. Содержимое желчного пузыря накапливается, стенки чрезмерно растягиваются, возникают воспалительные процессы.
Холецистит и обструкция желчных протоков могут стать причиной водянки. Заболевание характеризуется чрезмерным увеличением органа вплоть до истончения и перфорации стенок. Обычно патологии предшествует колика – движение конкрементов в узком просвете выводящих путей. Желчный пузырь исключается из процесса пищеварения и накапливает секрет.
Исследования показывают, что только лишь обструкция протоков не приводит к водянке. В большинстве случаев ей предшествует воспалительный процесс.
Причиной увеличения органа могут быть осложнения после операции. Полостное вмешательство часто приводит к нарушениям в моторике органов пищеварения и временной дискинезии. Возможны осложнения в виде воспалительных процессов и не удаленных конкрементов.
Симптомы и проявления
Патология, связанная с увеличением желчного пузыря, может долгое время не беспокоить человека. Основным симптомом являются болевые ощущения разного характера. Они бывают ноющими, периодическими, маловыраженными или резкими, нестерпимыми, характерными для острого воспалительного процесса.
Место их локализации – правое подреберье. Пациент может жаловаться на тянущее боли, отдающие в правую лопатку и руку. Хронические процессы сопровождаются дискомфортом после приема пищи, особенно если в меню были включены вредные продукты: жирное, соленое, копченое, алкоголь, газированная вода, снеки и другая еда с высоким содержанием консервантов и канцерогенов.
Сопровождать увеличение желчного пузыря могут следующие симптомы:
- горький привкус во рту, не связанный с приемом пищи;
- желтый цвет кожи, белков глаз;
- нарушение стула – как запор, так и диарея;
- вздутие, метеоризм, отрыжка;
- повышение температуры;
- беспричинные тошнота и рвота, не приводящая к облегчению;
- раздражение на коже;
- физическая активность усугубляет состояние, усиливает болевой синдром;
- каловые массы приобретают светлый, белесый цвет, моча темнеет.
Наличие нескольких признаков – повод обратиться к терапевту и гастроэнтерологу.
Диагностика
Выявление причины неприятных симптомов начинается с опроса пациента и составления клинической картины заболевания. Терапевт может предположить возможность увеличенного желчного пузыря после процедуры пальпации. В правом подреберье прощупывается уплотнение, пациент может ощущать болезненность при обследовании. При подозрении на патологию врач назначает сдачу анализов и диагностическое обследование.
Одним из наиболее информативных и доступных методов диагностики является ультразвуковое исследование – УЗИ. Оно показывает размер желчного пузыря, наличие жидкости, конкрементов, толщину стенок, перфорацию.
Если необходимы более точные данные, проводятся рентгенологическое обследование желчных протоков и гастроскопия. Задачей диагностики является не только констатация большого размера желчного пузыря, но и выяснение причин патологии.
Лечение увеличения желчного пузыря
Терапия требует учета первичного заболевания. Гастроэнтеролог оценивает состояние желчного пузыря, в зависимости от тяжести болезни назначает различные схемы лечения.
Консервативное лечение большого желчного пузыря
Медикаментозная терапия возможна в случае лечения панкреатита, холецистита, кишечной инфекции, гельминтоза. Применяются следующие группы лекарств:
- спазмолитики;
- желчегонные средства;
- антибиотики при обнаружении бактериальных инфекций;
- гепапротекторы;
- противовоспалительные препараты.
Необходимым условием успешной терапии является соблюдение лечебной диеты. Медикаментозная терапия при желчекаменной болезни возможна лишь на начальном этапе, в остальных случаях можно только купировать приступ.
Хирургическое вмешательство
Лечение некоторых заболеваний, которые являются причиной симптома увеличенного желчного пузыря, требует оперативного лечения. К ним относятся ЖКБ, водянка, тяжелые случаи панкреатита и холецистита. Существует несколько видов операций:
- Холецистэктомия – удаление желчного пузыря.
- Зондирование протоков.
- Полостные операции по удалению конкрементов.
- Папиллотомия – малоинвазивное вмешательство, позволяющее вывести желчь и камни.
- Холангиоскопия – диагностическое обследование желчного пузыря с помощью зонда с возможностью восстановления проходимости протоков.
Диета и правильное питание
При нарушении работы желчного пузыря и печени пациентам рекомендуют лечебную диету №5. Главная задача этой схемы питания – обеспечение щадящего режима для органов, при этом организм должен получать все необходимые микроэлементы и витамины.
К запрещенным продуктам относятся:
- алкоголь, в том числе пиво;
- кофе, какао, газированные напитки;
- жирная, соленая и копченая пища;
- бульоны на мясе, рыбе, грибах;
- сладости, сдоба;
- некоторые виды круп: чечевица, фасоль, горох, ограничены кукуруза, перловка, ячмень;
- консервация;
- колбасные изделия;
- свежие ягоды, некоторые овощи – лук, чеснок, редька, репа, редис, кукуруза, щавель, шпинат, кукуруза;
- любые соусы;
- пряности, орехи, грибы, кунжут, подсолнечные семечки.
Режим питания предполагает 5 приемов пищи небольшими порциями. Натощак перед едой рекомендуется выпивать стакан жидкости. Употребление соли необходимо ограничить.
Возможные осложнения
Увеличенный размер желчного пузыря при отсутствии лечения может стать причиной опасных патологий. В органе скапливается секрет, расширяя стенки, которые постепенно истончаются. Возникает угроза перфорации, в результате которой в брюшную полость попадает желчь, вызывая перитонит. Такое состояние несет угрозу жизни пациента.
Если желчный пузырь увеличен в течение длительного времени, возможен застой секрета, изменение состава, появляется угроза возникновения камней. Дисфункция органа приводит к нарушению работы ЖКХ. Пища не усваивается, организм не получает необходимых питательных веществ. Человек может терять массу тела, страдать от авитоминоза. Чтобы избежать опасных осложнений, необходимо лечить увеличенный желчный пузырь.
Профилактика
Избежать патологического увеличения желчного позволит следование правилам здорового питания и образа жизни. Соблюдение режима приема пищи, отказ от алкоголя, эмоциональное благополучие позволят избежать заболеваний пищеварительной системы. Регулярное обследование органов ЖКТ вовремя выявит патологические процессы.
Увеличенный размер желчного пузыря – симптомом заболеваний органов пищеварения. При отсутствии своевременного лечения патология вызывает опасные для жизни осложнения.