Способы хирургического лечения заболеваний желудка

Делят хирургическое лечение язвенной болезни желудка на 2 вида: плановое и экстренное. Первое прописывают, когда консервативное лечение не приносит требуемого терапевтического эффекта. К экстренной операции прибегают в том случае, когда диагностирована перфоративная язва или профузное желудочное кровотечение. В отличие от методов консервативной терапии, у хирургии существует ряд возможных осложнений, поэтому назначают ее не всем больным.

Что за заболевание?
Язва является недугом хронического характера, для которого характерны язвенные поражения слизистых оболочек желудочно-кишечного тракта. Патология сильно ухудшает жизнь больных и негативно сказывается на общем состоянии здоровья. В процессе прогрессирования заболевания пациенты жалуются на мощные болевые ощущения, которые сопровождаются приступами тошноты и рвоты. Если не проводить своевременное лечение недуга, он становится причиной возникновения серьезных осложнений, к примеру, кровотечения.
Вернуться к оглавлению
Почему развивается болезнь?
 Отсутствие сбалансированного рациона питания ускоряет процесс развития болезни.
Отсутствие сбалансированного рациона питания ускоряет процесс развития болезни.
Спровоцировать появление заболевания могут следующие факторы:
- постоянные стрессовые ситуации и нервные перенапряжения;
- генетическая предрасположенность;
- курение;
- злоупотребление алкогольными и кофеинсодержащими напитками;
- чрезмерное употребление острой, кислой, соленой пищи;
- несбалансированный рацион;
- болезни хронического характера;
- неправильное употребление определенных медпрепаратов;
- повышенное производство соляной кислоты.
Вернуться к оглавлению
Симптоматика
Для язвы желудка характерны следующие симптомы:
- болевые ощущения;
- отрыжка;
- изжога;
- приступы тошноты;
- повышенное отделение газов;
- запор.
Вернуться к оглавлению
Показания к хирургическому лечению язвенной болезни желудка
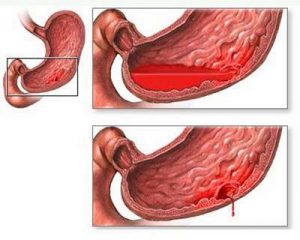 Обострение болезни сопровождается кровотечением.
Обострение болезни сопровождается кровотечением.
В большинстве ситуаций недуг лечат методами консервативной терапии. Однако существуют ситуации, когда она оказывается неэффективной. Медики выделяют следующие показания к хирургическому лечению язвенной болезни:
- малигнизация;
- полипоз желудочно-кишечного тракта;
- постоянные обострения;
- нерезультативность консервативной терапии;
- большие масштабы очагов язв;
- частое кровотечение;
- рубцевание желудка;
- пилоростеноз;
- запущенная стадия недуга;
- преклонный возраст;
- противопоказания к употреблению определенных фармсредств, которые используются для терапии язвы.
Вернуться к оглавлению
Когда не назначается хирургия?
Язвенная болезнь желудка не лечится с помощью оперативного вмешательства, если у пациента диагностированы следующие состояния:
- серьезные болезни внутренних органов;
- нарушение свертываемости крови;
- недостаточность легких;
- инфаркт и инсульт;
- период беременности;
- алкоголизм;
- недуги психического характера;
- раковые заболевания с метастазами;
- болезни почек.
Вернуться к оглавлению
Как подготовиться к хирургическому вмешательству?
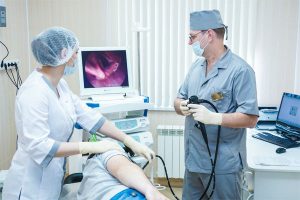 Фиброгастроскопия – самый информативный метод диагностики.
Фиброгастроскопия – самый информативный метод диагностики.
Перед проведением операции больного отправляют на ряд обследований, которые включают в себя следующие методы:
- электрокардиография;
- общее исследование мочи и крови;
- рентгенография грудной клетки и желудочно-кишечного тракта;
- ЭФГДС, во время которой берут материал на биопсию;
- компьютерная и магнитно-резонансная томография ЖКТ;
- УЗИ печени.
Вернуться к оглавлению
Виды операций
Резекция при язве
Во время хирургического вмешательства специалист избавляется от пораженной области желудка, которая преимущественно составляет ⅔ органа. Медики считают эту методику наиболее эффективной, но и самой трудной. У резекции существует немало противопоказаний, которые следует учесть перед ее назначением. Длительность вмешательства составляет около 3 часов. Если у пациента после проведения хирургии нормальное самочувствие, через 7 дней ему разрешается садиться на кровати. Спустя 10 суток допустимо вставать и аккуратно ходить. Примерно в это время разрешают употреблять пищу, которая в первое время должна состоять из перетертых овощей и вязких каш.
После резекции человек должен находиться под постоянным контролем медицинского персонала. Ему потребуется на протяжении всей жизни соблюдать строгое диетическое питание и исключить тяжелую физическую активность.
Вернуться к оглавлению
Ваготомия
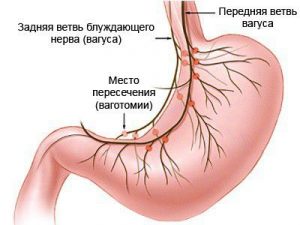 В ходе операции происходит рассечение блуждающего нерва или его отдельных ветвей.
В ходе операции происходит рассечение блуждающего нерва или его отдельных ветвей.
В процессе этого хирургического вмешательства доктор рассекает нервные окончания, которые участвуют в производстве гастрина, представляющего собой гормон, активно задействованный в нормализации пищеварительного процесса. Важным является то, что желудок остается нетронутым. После проведения вмешательства дефекты слизистой оболочки самостоятельно заживают спустя определенное время. Этот метод операции приобрел распространения вследствие немаленького риска летального исхода после резекции.
Вернуться к оглавлению
Ушивание язвы
По сравнению с первым типом оперативного вмешательства, эта методика является более щадящей, поскольку не причиняет большого вреда организму. Чаще всего к помощи ушивания прибегают, когда у пациента диагностирована прободная язва желудка. Во время операции медик надрезает брюшину и с помощью аспиратора устраняет излившуюся зону. После этого хирург приступает к установке ограничения прободного дефекта.
Вернуться к оглавлению
Возникновение осложнений
После проведения хирургического вмешательства нередко возникают послеоперационные последствия. Чаще всего у пациентов наблюдаются следующие осложнения:
- снижение уровня глюкозы в крови;
- пищевые аллергические реакции;
- анастомозит;
- воспаление поджелудочной железы;
- деформация желудка рубцового характера;
- воспаление печени;
- воспалительное поражение толстой и тонкой кишки;
- кровотечения.
Вернуться к оглавлению
Период реабилитации
 До полного выздоровления необходимо придерживаться особого рациона питания.
До полного выздоровления необходимо придерживаться особого рациона питания.
После того как было проведено хирургическое лечение язвы желудка и двенадцатиперстной кишки, пациента ожидает длительный восстановительный период. В первую очередь прописывают употребление противоязвенных медпрепаратов. Начальные 7 дней после операции человеку потребуется соблюдать постельный режим. Однако даже в это время следует заниматься определенными простыми упражнениями. К примеру, нижними конечностями разрешено двигать уже в первые сутки после хирургии. Назначают и дыхательную гимнастику. Садится человеку можно спустя неделю.
Одним из основных элементов лечения после проведения хирургического вмешательства является диетическое питание. Блюсти его потребуется не менее 2 месяцев. Больному потребуется ограничить в рационе быстрые углеводы и соль. Кроме этого, снизить нужно и употребление жидкости. С помощью такого ограниченного меню удается не допустить возникновения воспалительных процессов и ускорить восстановление организма.
В первые сутки после хирургического вмешательства человеку запрещено и есть, и пить. Вещества, которые требуются организму для нормальной жизнедеятельности, вводят внутривенно. На третий день пациенту разрешают выпить небольшое количество минеральной воды без газа или фруктового киселя. Спустя неделю в меню вводят шиповниковый отвар, белковый омлет, супы-пюре. Разрешено употреблять вязкую рисовую кашу. При этом пищу следует готовить без масла. Постепенно медик добавляет в рацион больного новые продукты. Хлебобулочные изделия и кисломолочную продукцию допустимо включить в питание через 2 месяца после операции.
Основные вопросы темы.
• Виды БОЖ.
• Способы профилактики
БОЖ.
• зависимость возможности
возникновения БОЖ от типа резекции.
• Принципы лечения БОЖ.
Вопросы контроля исходного
уровня.
• Знание основных типов
резекции желудка.
• Нормальную величину
желудочно-кишечного сосустья.
• Стандартный уровень
резекции желудка при язвенной болезни.
• Возможности развития
БОЖ в зависимости от типа первичной
операции (анастомозит, синдром приводящей
петли, демпинг синдром, постваготомическая
атония желудка, диарея и т.д.).
Под термином «болезни
оперированного желудка» подразумевают
заболевания, развивающиеся вследствие
произведенных на желудке операций,
то есть появляются новые болезни и
причиной их развития служат хирургические
вмешательства, направленные на ликвидацию
имевшейся до операции болезни (язвенной
болезни, доброкачественной или
злокачественной опухоли). Следует
дифференцировать болезни оперированного
желудка от послеоперационных осложнений,
которыми чревата любая операция.
Желудок состоит из тела,
дна, кардиального и антрального отделов,
антральный отдел заканчивается мощным
сфинктером – привратником, за которым
располагается двенадцатиперстная
кишка. Привратник является водителем
ритма желудка и обеспечивает порционное
опорожнение желудка. Желудок состоит
из слизистой оболочки, рыхло связанной
с выраженным подслизистым слоем, затем
идут 3 слоя мышц: косой, циркулярный и
продольный. Снаружи желудок прикрывает
защитная серозная оболочка. Слизистая
желудка образует многочисленные складки,
которые по малой кривизне образуют
Вальдееровскую дорожку или желудочную
дорожку. Многие исследователи считают,
что чаще всего язвы желудка образуются
по ходу Вальдееровской дорожки.
Кровоснабжение желудка
осуществляется 4-мя мощными артериями,
являющимися веточками чревной артерии.
Артерии желудка анастомозируют между
собой, что следует помнить при выполнении
операций на желудке. Богатое кровоснабжение
желудка позволяет осуществлять различные
варианты резекции желудка.
В настоящее время различают
язвенную болезнь желудка и язвенную
болезнь 12-перстной кишки, что имеет
практический интерес, так как появились
различные способы хирургического
лечения этих заболеваний. Для язвенной
болезни желудка хирургическое лечение
заключается в том или ином способе
резекции желудка, а для язвенной
болезни 12-перстной кишки помимо способов
резекции разработаны и широко применяются
способы ВАГОТОМИИ, позволяющие сохранить
желудок, что имеет большое значение
в последующем состоянии пациента. Еще
в начале века клиницистами было замечено,
что длительно существующие язвы могут
малигнизироваться, то есть превращаться
в злокачественною опухоль. Малигнизируются
также и доброкачественные опухоли
(полипы) желудка. Сергеем Сергеевичем
Юдиным в «Этюдах желудочной хирургии»,
монографии которая читается как
художественная книга, указывается, что
если язва желудка не заживает после
двукратного курса консервативного
лечения, то такого больного следует
оперировать. Больным же с язвой 12-перстной
кишки можно настойчиво проводить
консервативное лечение в течении 3-х
лет, при условии качественной и полноценной
терапии. Известно, что больные с язвой
желудка чаще люди старше 40 лет, и,
напротив, больные язвенной болезнью
12-перстной кишки, как правило, молодые
люди. Осложнения длительно-существующей
язвы – рубцы, деформация, пенетрация,
кровотечения! Анализируя эти данные
С.С.Юдин говорил, что при желудочных
язвах сроки консервативного лечения
нужно сокращать тем увереннее, чем
больше язва, чем глубже ниша, чем старше
больной. Другими словами при желудочной
локализации язвы приходится искать
противопоказания к операции.
Начало хирургии желудка
связывают с именем французского хирурга
Пеана, который в апреле 1879 года произвел
первую резекцию желудка у человека по
поводу раковой опухоли антрального
отдела, резецировав антральный отдел
Пеан восстановил непрерывность
желудочно-кишечного тракта сшиванием
культи желудка с 12-перстной кишкой.
Больной умер на 5-е сутки. Пеан назвал
выполненную им операцию гастрэктомией,
и до сих пор зарубежные хирурги пользуются
этим термином, резекции желудка (в нашем
понимании) называют парциальными
гастрэктомиями. 29 января 1881 года венский
хирург Теодор Бильрот произвел резекцию
желудка по поводу рака антрального
отдела желудка, при этом он ушил часть
культи желудка со стороны малой кривизны
и наложил анастомоз между желудком
и 12-перстной кишкой, больной выжил. В
ноябре 1881 года польский хирург Ридигер
первым резицировал желудок по поводу
язвенного стеноза привратника. В июне
1881 года русским хирургом М.К.Китаевским
впервые в России была выполнена резекция
желудка по способу Бильрота по поводу
рака антрального отдела желудка. Всего
в течение 1881 года по данным литературы
было выполнено успешно 24 резекции
желудка. В том же 1881 году Вельфлер впервые
выполнил гастроэнтеростомию по поводу
стенозирующего рака антрального отдела
желудка, с паллиативной целью,
появление гастроэнтеростомии подготовило
почву для разработки Бильротом более
простого способа резекции желудка,
выполненного впервые в 1885 году – II
способа Бильрота. Ввиду многочисленных
осложнений после резекции желудка в
1886 году Хейнеке впервые произвел первую
успешную пилоропластику при язвенном
стенозе привратника. И, наконец, в
1897 году Шлаттер, швейцарский хирург,
выполнил впервые в мире успешно
гастрэктомию, соединив пищевод с тощей
кишкой. А в 1838 году Бригам произвел
операцию, которая и сейчас относится к
разряду технически наиболее сложных
операций на ЖКТ – он успешно выполнил
гастрэктомию, соединив пищевод с
12-перстной кишкой. Проксимальную резекцию
желудка успешно удалось выполнить лишь
в 1908 году хирургу Фолкеру. Конечно,
летальность после первых операции
оставалась высокой и высокой была
частота ранних и поздних осложнений
после резекции желудка.
Основные способы резекции
желудка по Бильрот 1 и Бильрот II. в
модификации Гофмейстера – Финстерера,
а также ориентиры уровня резекции
желудка — 2/3, 3/4, субтотальная.
Великий русский ученый
И.П.Павлов на вопрос, к каким последствиям
приводит гастрэктомия, ответил: «Машина
животного организма тем и замечательна,
что она обладает способностью
приспособляться, заменять одну часть
другой. Это составляет ее чрезвычайное
достоинство. «Если какой-либо орган
удален, то хотя и организм приспособился,
но все-таки, очевидно, он что-то потерял,
ослабел, и ни в коем случае не стал
сильнее.»
Изучение результатов
показывает, что у многих оперированных
больных в раннем и/или позднем
послеоперационном периоде развиваются
те или иные осложнения. По данным ЦСУ
ежегодно в СССР выполнялось свыше 50 000
резекций желудка и число их возрастает.
По данным М.И. Кузина, 1,5% всех
инвалидов в стране
составляют больные, перенесшие резекцию
желудка.
Таким образом, проблема
пострезекционных расстройств превратилась
в важную медицинскую и социальную
проблему. Эта проблема изучается нашими
ведущими хирургами.
К ранним осложнениям после
операций на желудке и 12-перстной кишке
относятся:
I. Перитонит — основная
причина послеоперационной летальности,
развивается на 3-5 сутки после резекции
по Бильрот II.
2. Несостоятельность
швов культи 12-перстной кишки –
частота до 9-16%.
3. Несостоятельность
швов желудочно-кишечного или
желудочно-дуоденального соустья,
развивающаяся чаще при раке – частота
от 0,5 до 1,2%.
4. Несостоятельность
швов пищеводно-желудочного или
пищеводно-кишечного соустий при
проксимальной резекции или гастрэктомии
– частота до 10,9%.
5. Ишемический некроз
культи желудка – частота до 0,1-0,2%
[Милонов О.Б.].
6. Перитонит без расхождения
(несостоятельности) швов анастомоза.
7. Инфильтраты и абсцессы
брюшной полости – частота до 3-4%.
Лечение консервативное и/или операция.
8. Послеоперационные
кровотечения – частота до 4%: а) в
брюшную полость; б) в просвет органа.
9. Послеоперационный
панкреатит – частота до 6%. Лечение
консервативное.
10. Кишечная непроходимость
. Спаечная, инвагинация в анастомоз
ущемление петли кишки в окне брыжейки
(Бильрот II), завороты отводящей или
приводящей петель тонкой кишки (Бильрот
II) – частота до 11%. Лечение-операция,
ликвидация непроходимости, дренирование
кишки. Профилактика – правильное
выполнение всех этапов операции,
выполнение резекции в модификации
Бильрот I при желудочных язвах и ваготомии
– при дуоденальных.
11. Нарушение эвакуации
из культи желудка (анастомозит)
– частота до 8%. Различают нарушения
эвакуации 3-х степеней: 1степень
– за сутки отходит
по зонду до 1 литра застойного желудочного
содержимого, через 3-5сут разрешается
применением консервативных мероприятий
(стол 0, периодическое промывание желудка
холодным содовым раствором); 2-я
степень – за сутки
отделяется от 1 до 3 литров содержимого
из желудка, длительностью до 10 сут.
Лечение консервативное (стол 0,
периодическое промывание желудка,
алмагель, щадящая диета на 4-5сут, ионофорез
с 3% р-ром новокаина чередовать с
йодистым калием, ультразвук на зону
анастомоза, мумие, облепиховое масло,
облучение зоны анастомоза лазером через
кожу или эндоскоп, рентгенотерапия,
бензогексоний при ваготомии.. При
отсутствии эффекта – операция); 3
степень – тяжелая –
непроходимость не разрешается
консервативным путем, показана операция.
12. Дисфагия – частота
до 5%. Развивается после проксимальной
резекции, гастрэктомии, но в основном
после ваготомии и фундопликации, а также
при скользящих грыжах пищеводного
отверстия диафрагмы. Транзиторная
дисфагия наблюдается примерно у 18-20%
больных после селективной или
проксимальной, селективной ваготомии.
Лечение — спазмолитики, седативная
терапия, диета, при неэффективности —
бужирование и кардиодилятация. При
отсутствии эффекта повторная операция
и освобождение пищевода из сращений с
восстановлением угла Гисса.
В начале XX века хирургия
желудка была довольно широко внедрена
в практику работ ведущих хирургических
клиник мира. Большая хирургия желудка
начала осваиваться массово в хирургических
стационарах. Но уже в 1922 году была
опубликована статья Микса «О сбрасывающем
желудке», но сообщение не привлекло
внимания и только лишь через 25 лет, в
1947 году хирургический мир, накопив
материал, обратил внимание на статью
Гильберта и Данлопа ( J . Yilbert , D . Dunlon ,
1947) о возникновении гипогликемии после
резекции желудка, для объяснения этого
состояния авторы ввели понятие синдром
сброса или Демпинг-синдром
( Dumpinq — sindrom ).
Б.В. Петровским и соавт. в
1967 году была предложена следующая
классификация постгастрорезекционных
синдромов:
1.Функциональные расстройства:
а) демпинг-синдром;
б) гипогликемический синдром;
в) функциональный синдром
приводящей петли;
г) синдром регургитации и
рефлюкс-эзофагит;
д) постгастрорезекционная
и агастральная астения;
е) атония желудка и пилороспазм
после ваготомии.
2. Механические расстройства:
а) порочный круг;
б) механический синдром
приводящей петли;
в) механическая непроходимость
желудочно-кишечного соустья;
д) различные ошибки в технике
операций.
3. Органические поражения
желудка и его культи:
а) рецидив язвы после ушивания
язвы;
б) пептическая язва
желудочно-кишечного анастомоза и ее
осложнения;
в) гастрит культи желудка;
г) рак культи желудка.
В клинической практике, как
правило, существуют комбинации различных
состояний у одного и того же больного,
разграничение в этих случаях условно.
В.С.Маят с соавторами (1975)
дают следующую классификацию болезней
оперированного желудка:
Соседние файлы в папке Хирургия, лекции
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #



