Соэ при удалении желчного пузыря
Холецистит — воспаление стенок желчного пузыря. Симптоматика схожа с рядом других патологий желудочно-кишечного тракта (ЖКТ). Правильно поставить диагноз помогут результаты лабораторных исследований, УЗИ, компьютерная томография.
Анализы при холецистите выявляют отступления показателей от норм, сигнализируют о начале воспаления, помогают дать оценку состояния печени, желчных протоков.
Диагностика
Холецистит — патология желчного пузыря в сочетании с функциональными расстройствами желчевыделительной системы. Заболевание возникает как следствие погрешностей в питании, инфекционных поражений кишечника и печени, инвазии паразитами. Холецистит может носить наследственный характер, быть проявлением потрясения.
Задача диагностических мероприятий — выявить причину появления и развития патологии.
Возможны 2 формы течения:
- Острая. Характеризуется резкой болью справа под ребрами, тошнотой, рвотными позывами, неприятными ощущениями в кишечнике, желтушностью кожи и склер глаз, повышением температуры от 38°С. Причина — нарушен желчный отток.
- Хроническая. Развитие идет постепенно. Отличается ноющими болями, слабостью, снижением веса, повторяющейся тошнотой. Часто на фоне длительного воспаления в пузыре образуются конкременты.
Заболевание долгое время не проявляет себя или его принимают за другие патологии ЖКТ. Выявить его может комплексная диагностика, которая включает ряд стандартных процедур:
- анализы на холецистит: представляют забор биоматериала (кровь, моча, кал);
- проведение УЗИ-диагностики, компьютерной томографии;
- дуоденальное зондирование для взятия проб желчи;
- печеночное исследование (АСД).
Гастроэнтеролог фиксирует жалобы пациента, осматривает его, изучает анамнез болезни. На основе полученных сведений ставит предварительный диагноз, который требует подтверждения анализами и дополнительными диагностиками.
[sc name=”rtb_content_up”]
Лечение холецистита длительное, строго под контролем врача, часто в условиях стационара. Ежегодно проводят весь комплекс диагностических процедур. Это позволит вести наблюдение за развитием болезни или засвидетельствовать выздоровление.
Анализ крови
При изменении состояния пациента в сторону ухудшения, опасении развития воспаления в организме делается забор крови для изучения и определения отклонений в ее составе.
Врач назначает 2 вида обследования:
- Клиническое (ОАК). Определяет количество кровяных телец. Берется капиллярная кровь.
- Биохимическое. Изучает широкий диапазон ферментов, веществ. Объект исследования — венозная кровь.
Анализы крови при холецистите делаются после 12-часового голодания. Чтобы получить точную информацию, их проводят через равные промежутки времени.
Общий анализ крови необходим для определения количества лейкоцитов, нейтрофилов, СОЭ. В период обострения болезни они будут повышены, что говорит о воспалительном процессе. Низкий уровень гемоглобина укажет на анемию. При хроническом течении параметры кровяных телец будут в норме или меньше ее. На долгое воспаление в холецистите указывает пониженный уровень лейкоцитов (лейкопения).
Биохимическое исследование кровяного состава
Показатели биохимического анализа крови при холецистите информируют об уровне билирубина, холестазе. Увеличение в крови показателей нормы щелочной фосфатазы, глобулинов определяет холецистит и застой желчи в пузыре. Повышенный непрямой билирубин предполагает конкременты в желчном пузыре, сокращение сосудов, деструктивные изменения органа, внепеченочный холестаз.
Достоверность результатов зависит от правильной подготовки. Необходимо:
- отказаться от алкоголя, жирной и острой пищи за 5 дней;
- прекратить принимать лекарственные средства за 3 дня (по согласованию с врачом);
- уменьшить физические нагрузки;
- последний прием пищи, напитков перед забором крови должен быть за 12 часов до исследования;
- проведение УЗИ, рентгена перед сдачей анализа запрещено.
Несоблюдение правил исказит результаты, что будет способствовать постановке ложного диагноза.
Анализ желчи
Лабораторное изучение выявляет отступления от стандартных величин в ее структуре. Нормы состава и секреции:
- базальная — прозрачная светло-желтая, плотность 1007-1015, слабощелочная;
- пузырная — прозрачная темно-зеленого цвета, плотность 1016-1035, pH 6.5-7.5;
- печеночная — прозрачная светло-желтая, плотность 1007-1011, pH 7.5-8.2.
Фракционное исследование позволит судить о нарушениях функционирования системы желчевыделения. Порции желчи, собранные при исследовании зондом, отправляют на биохимию, при необходимости – на гистологию и микроскопию. Пробы изучают на чувствительность к антибиотикам, микрофлору.
Если показатели анализа отклоняются от норм, можно диагностировать:
- Воспалительный процесс. Характеризуется снижением прозрачности желчи, увеличением лейкоцитов, присутствием цилиндрических клеток.
- Камни в протоках, застой желчи. Выявляются при повышенном холестерине, наличии кристаллов кальция.
Исследование желчи может выявить присутствие гельминтов в 12-перстной кишке, желчевыводящих путях.
Анализ печеночной пробы
Кровь на печеночные пробы показывает вид воспалительного процесса (острый, хронический), выявляет или подтверждает поражение органа.
Виды проб, их нормы (ммоль час/л):
- АЛТ — 0,1-0,68;
- АСТ — 0,1-0,45;
- ГГТ — 0,6-3,96;
- ЩФ — 1-3;
- билирубин — 8,6-20,5.
Повышенное содержание АЛТ, АСТ говорит о воспалении вирусной, токсической, лекарственной этиологии. Увеличение ГГТ можно обнаружить, когда состояние желчного пузыря, его тканей и холедохов не позволяет им полноценно работать. Излишки ЩФ подразумевают неправильный отток желчи, изменение в тканях органа.
Гипербилирубинемия – признак застоя желчи. Причина — нахождение камней в желчном пузыре. Повышенная концентрация билирубина в крови больного может указывать на патологические изменения в печени (цирроз, гепатиты, онкологическое заболевание).
[sc name=”rtb_content_mid”]
Анализ мочи и каловых масс
Как желчный пузырь выполняет свою функцию, оценить можно по результатам проверки урины и кала пациента.
Главный показатель — количество билирубина в биоматериале. Низкое содержание вещества в испражнениях приводит к его накоплению в коже. Желтый оттенок дермы — прямое доказательство неправильного функционирования печени и желчного пузыря.
При холецистите может быть обесцвечивание кала. Копрограмма показывает много азотистых продуктов, жира, которые придают белесый оттенок. Причина — недостаток желчи в кишечнике из-за непроходимости холедохов (ЖКБ).
Анализ кала дает информацию о паразитарных поражениях печени, желчевыводящих каналов.
Какие должны быть анализы мочи при холецистите:
- цвет темно-коричневый;
- кислотность не выше 7 pH;
- билирубин 17-34 ммоль/л;
- превышена норма белка;
- присутствуют фосфаты;
- наличие слизи, бактерий.
Показатели мочи отражают воспаление в желчном пузыре, закупорку каналов оттока желчи.
Правила сбора:
- исключить из рациона продукты, меняющие ее цвет;
- за 2-3 дня прекратить прием витаминов, мочегонных лекарств;
- собирать мочу с утра, именно среднюю часть.
Контейнер для анализов должен быть стерильным. Хранить материал нельзя.
Ультразвуковое исследование и компьютерная томография
Чтобы дополнить анамнез, проводится УЗИ желчного пузыря. Ультразвук выявляет изменение размеров и формы органа, неравномерность стенок, присутствие внутри уплотнений, камней. Позволяет увидеть неравномерное накопление желчи, определить ее плотность.
Подготовка к скринингу:
- голодание 12 часов до процедуры;
- исключить напитки (чай, кофе), курение, жевательную резинку на 2-3 дня перед проведением УЗИ, КТ.
Обследование проводится в двух положениях: на спине, на левом боку.
Форма холецистита определяется компьютерной томографией, с помощью которой можно выявить – острая или хроническая фаза. Дополнительно информирует о новообразованиях, воспалении протоков (холангит), дискинезии, полипах и камнях в полости пузыря, его каналов. Лучевой способ дает больше информации о патологии органа, чем УЗИ.
[sc name=”rtb_content_down”]
Специальная подготовка не требуется. При контрастном способе есть ограничение в последнем приеме пищи (за 4-5 часов). Во время процедуры пациент должен снять все украшения, чтобы не исказить результат. Положение – лежа на спине.
Для диагностики заболевания желчного пузыря комплексное инструментальное обследование наиболее информативно. Отличительная его черта — неинвазивность.
Исследование желчного пузыря специальным зондом
Исследовав методом гастродуоденального зондирования желчный пузырь, диагностируют изменения в работе органа. Подготовительный этап заключается в суточном голодании, приеме желчегонных средств.
Зондирование проходит поэтапно:
- Материал берется из 12-перстной кишки. Порция «A» собирается 10-20 мин.
- При помощи специального раствора, который вливается через зонд, стимулируется сжатие сфинктера Одди (3-5 мин).
- Желчь собирается из внепеченочных холедохов. Сбор длится около 3 мин.
- «B» берется из желчного пузыря в течение 20-30 мин.
- «C» забирается из печени. Заключительный этап длится 30 мин.
Полученный биоматериал проверяется по 2 направлениям:
- Микроскопия — для обнаружения слизи, кислот, лейкоцитов, микролитов и ряда других веществ. Наличие их в порции «B» говорит о воспалении органа.
- Биохимия — определяет уровни билирубина, лизоцима, белков, щелочной фосфатазы, иммуноглобулинов A и B. Отклонения от норм подтверждает диагноз холецистит.
Повторная процедура зондирования делается через 3 суток. Ее проводят с целью анализа желчных протоков на присутствие паразитов, а также для оценки сократимости путей, выводящих желчь.
Какие анализы сдают при холецистите, решает только врач. Комплекс исследований, применяемых в медицине, помогает дать точное заключение. Инструментальные способы проводятся разным оборудованием, но цель одна — определить патологии желчного пузыря и желчевыводящих протоков.
Лабораторная диагностика информирует о воспалительных процессах в органах, наличии болезнетворных бактерий и паразитов. Включает общий и биохимический анализ крови, печеночные пробы, анализ мочи, кала. После тщательного осмотра гастроэнтеролог найдет истинную причину недомогания с помощью анализов и исследований, проводимых ультразвуком (УЗИ) и лучевой томографией (КТ).
Холецистит доставляет неприятные ощущения, боль, ухудшение общего состояния. Часто маскируется под иные болезни в ЖКТ.
Видео
Удаление желчного пузыря – самая распространенная операция после аппендэктомии. Орган играет важную роль в пищеварении, поэтому пациентов интересует, как можно жить без него и какими последствиями грозит вмешательство.
Самыми сложными будут первые месяцы восстановления после операции. Придется всю жизнь придерживаться диетического питания и небольших физических нагрузок. В остальном жизнь останется прежней.
Роль и функции желчного пузыря в жизни человека
Желчный пузырь (ЖП) вместе с протоками образует единую систему – билиарную. Ее функция – накопление желчи и заброс ее в двенадцатиперстную кишку (12ПК).
Желчь беспрерывно выделяется печенью. Но она нужна только, когда в желудок попадает еда. До этого секрет накапливается и концентрируется в желчном пузыре. В 12ПК он выделяется при поступлении в нее частично переваренной пищи.
Таким образом, у желчного пузыря 2 основные функции: депонирующая (накопительная) и эвакуаторная. Своевременное поступление желчи в 12ПК важно, так как она способствует:
- дальнейшей обработке пищи, расщеплению жиров и усвоению витаминов;
- перистальтике кишечника и выработке слизи;
- обеззараживанию и предотвращению заражения гельминтами за счет создания щелочной среды;
- выработке кишечных ферментов и гормонов.
Если желчь не поступает вовремя в 12-перстную кишку, она застаивается. В дальнейшем развиваются желчнокаменная болезнь, холецистит, закупориваются протоки. Эти состояния – показания к удалению органа.
Желчный пузырь важен, но когда он поражен, рецидивы случаются постоянно, а консервативная терапия малоэффективна. Поэтому его предпочитают удалить. Как будет жить пациент без желчного пузыря, во многом зависит от соблюдения послеоперационных и профилактических мер.
Как работает организм после удаления
Желчный пузырь участвует в пищеварении, и пациенты не понимают, можно ли и как жить без него. Но у человека хорошо развиты компенсаторные функции. В организме после удаления происходят три существенных изменения:
- Желчь не скапливается, а непрерывно поступает в 12ПК.
- Увеличивается давление на печеночные протоки.
- Меняется баланс микрофлоры кишечника, так как секрет не очищается в желчном пузыре от излишков воды, хлора и натрия.
Удаление желчного пузыря приводит к ряду последствий, и жизнь после экстракции меняется. Больным грозит:
- нарушение стула – из-за недостаточной концентрации желчи обработка пищи ухудшается, развиваются диарея, запор, метеоризм, тошнота, несварение;
- нехватка полезных элементов – проблемы с пищеварением приводят к недостатку жирорастворимых витаминов, жирных кислот, антиоксидантов, кишечных белков и гормонов;
- раннее старение – уменьшается абсорбция антиоксидантов, содержащихся в овощах: каротиноида, ликопена, лютеина.
В целом продолжительность жизни без желчного пузыря не уменьшается. Больной вынужден правильно питаться, распрощаться с алкоголем и никотином, избегать умственного, физического и психологического переутомления. Все это положительно сказывается на здоровье.
Жизнь без желчного накладывает некоторые ограничения и сопровождается дискомфортом, однако существенных проблем не доставляет.
Что делать сразу после операции
Есть 2 основных метода проведения экстирпации желчного пузыря – открытая (полостная) операция и лапароскопическая холецистэктомия. После первого типа восстановление сложное и занимает 6-8 недель, при втором реабилитация проходит быстрее – за 10-14 дней.
Вне зависимости от способа, если удаляется желчный пузырь, возникают стандартные последствия:
- временные боли в месте вмешательства;
- тошнота от введения анестезии;
- диарея и повышенное газообразование из-за нехватки желчи;
- усталость, сонливость, слабость.
Если желчный пузырь вырезали посредством лапароскопии, появляются временные последствия в виде сдавливании диафрагмы и иррадиирующих болей в животе из-за введения газа.
Первые сутки реабилитации тяжелые. Пациентам с удаленным желчным пузырем запрещается есть и пить (можно смачивать губы или полоскать рот травяным отваром), вставать и переворачиваться 5-7 часов, мыться из-за риска намочить швы.
Через несколько часов можно встать и пройти по палате. Нельзя резко двигаться, наклоняться, поднимать тяжести. На вторые сутки разрешают пить чистую негазированную воду или несладкий отвар шиповника – объем жидкости до 1 л. Запрет на купание снимают на третий день, однако швы нужно закрыть водонепроницаемым материалом.
Первые сутки после удаления желчного пузыря пациент проводит в палате интенсивной терапии. На вторые его переводят в общую палату. Находиться в стационаре нужно 3-14 дней.
Негативные последствия удаления желчного
Умеренные боли в области живота после удаления желчного пузыря – нормальные последствия, которые снимаются анальгетиками. Насторожиться стоит, если ощущения интенсивные, не купируются обезболивающими, присоединились тошнота и температура.
Помимо первичных последствий, существует риск послеоперационных осложнений второй очереди. Это состояние получило название синдрома ПХЭС (постхолецистэктомический). Он проявляется:
- нарушением пищеварения. Характерны тошнота, рвота, изжога, метеоризм;
- болями в правом подреберье, которые усиливаются после употребления жирной пищи;
- пожелтением кожи и склер, зудом;
- закупоркой камнями желчных протоков или их воспалением – холангитом;
- панкреатитом или гепатитом. Они развиваются из-за нарушения оттока желчи.
Вторичные осложненные состояния после холецистэктомии развиваются у 5-40% пациентов.
Осложнения после удаления желчного у мужчин ограничиваются этим списком. Но последствия у женщин еще бывают связаны с беременностью после удаления пузыря.
Операция по удалению желчного пузыря не влияет на способность зачать и выносить ребенка, но накладывает ряд ограничений. Так, из последствий возможен зуд во время беременности, высокий риск образования камней из-за смещения плодом органов брюшины, желтуха у женщины и ребенка. Чтобы избежать негативных явлений, будущей матери нужно принимать поливитамины, противоаллергические препараты и антиоксиданты. Медикаменты и дозировку назначает врач.
Перечисленные осложнения возникают при любом методе проведения холецистэктомии. Но у каждого типа операции – лапароскопического и полостного – есть свои последствия.
Осложнения лапароскопической холецистэктомии
Это малоинвазивный метод, его предпочитают из-за высокой точности, малой площади повреждения и быстрого восстановления. Однако не исключен риск осложнений после удаления лапароскопическим методом. Возможны:
- механические повреждения тканей, органов и сосудов;
- термические травмы, которые возникают из-за чрезмерной электрокоагуляции, приводят к нарушению кровообращения билиарной системы;
- истечение желчи в результате повреждений протоков или желчного пузыря – провоцирует перитонит;
- выпадение камней из желчного пузыря – происходит во время резекции ложа или извлечении органа из брюшной полости.
Последствия при удалении путем лапароскопии связаны с недостаточным обзором. Врач видит только определенный участок и не может оценить состояние в целом.
Осложнения открытой холецистэктомии
Осложнения после удаления желчного пузыря классическим полостным способом такие же, как и при лапароскопическом методе. Дополнительно встречаются кровоизлияние внутрь брюшной полости, нагноение швов, тромбоэмболия, инфицирование.
К последствиям относят формирование спаек. После лапароскопии раны быстро затягиваются, рубцы заживают или малозаметны. А при открытой операции остаются шрамы.
Реабилитация после холецистэктомии
Средние сроки полного восстановления после удаления желчного пузыря – полгода. Но жесткие ограничения накладывают в первые дни, когда состояние пациента наиболее тяжелое.
Есть разрешают на третьи сутки. Помимо травяного отвара и некрепкого чая вводят нежирный кефир и йогурт. На 4-й день добавляют соки, морсы, жидкое пюре из картофеля, легкий бульон. Употреблять пищу начинают порциями по 30-50 мл с увеличением до 200 мл. На 5-й день можно съесть ржаные сухари, подсушенный хлеб, галетное печенье.
С 6-го дня в меню добавляют перетертые каши, измельченное нежирное мясо и рыбу, овощные пюре, супы. Такую диету соблюдают 2 недели.
В восстановительный период после экстирпации желчного пузыря придерживаются следующих советов:
- не поднимают тяжести свыше 5-7 кг в течение 1-2 месяцев;
- исключают занятия спортом и тяжелую работу по дому;
- не посещают солярий, баню, бассейн, не принимают ванну, избегают солнцепека и переохлаждения;
- 1-2 месяца под запретом интимная близость;
- носят мягкое белье, пока швы не затянутся.
К работе, не связанной с физическим трудом, возвращаются через 1 неделю после лапароскопии и через 2 – при полостной операции.
Как быстро восстанавливаются после удаления желчного пузыря, зависит от метода операции, наличии или отсутствии осложнений, системных патологий, индивидуальных особенностей больного.
Послеоперационная реабилитация включает прием медикаментов. В первые 3 дня принимают антибиотики для предотвращения инфекции. Врач назначает анальгетики и спазмолитики, чтобы снять боль. Для восстановления выработки желчи показаны желчегонные препараты – Холосас, Аллохол. Для нормальной работы печени и пищеварения рекомендуют принимать гепатопротекторы (Карсил, Урсофальк) и ферменты (Мезим, Фестал).
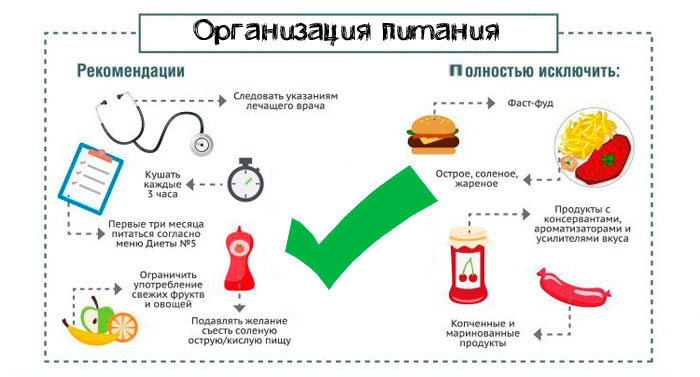
Питание без желчного – диета, меню и отдельные рецепты
Когда удален желчный пузырь, во избежание последствий придерживаются диетического стола №5. Едят 5-7 раз в день небольшими порциями через равные промежутки времени. Температура пищи – 20-60°С, консистенция – мягкая или пюреобразная.
Рацион питания жестко ограничен. Список разрешенных и запрещенных продуктов изложен ниже.
| Можно | Нельзя |
| Диетическое мясо – курица, говядина, телятина, индейка, крольчатина, рыба | Жирное мясо и рыба, субпродукты, яйца |
| Супы на легком мясном или овощном бульоне без зажарки | Наваристые бульоны |
| Отварные, запеченные блюда, приготовленные в мультиварке | Жареное, копченое, острое, маринованное |
| Сладкие фрукты, печеные овощи | Кислые фрукты и ягоды, сырые овощи, грибы |
| Кисломолочные продукты без сахара | Сырое молоко, сладкие йогурты и творожные смеси |
| Мармелад, мед, зефир, повидло | Выпечка, кондитерские изделия, шоколад |
| Сухари, галетное печенье, вчерашний или подсушенный хлеб | Свежие хлебобулочные изделия, черный хлеб |
| Травяные отвары, некрепкий черный или зеленый чай, соки, морсы, компоты | Крепкий чай, кофе, какао |
| Каши | Манная крупа |
Ограниченно употребляют сахар (25 г/сутки), растительное масло (50 г/день), сливочное масло (20 г/сутки).
Примеры готовых блюд:
- Паста из творога. 80 г творога растирают, перемешивают с двумя ч.л. сметаны и меда, добавляют четверть яблока.
- Ленивые вареники. В 200 г творога добавляют яйцо, 15 г сахара, щепотку соли и 30 г муки. Замешивают тесто и формируют вареники.
- Крем-суп из курицы и овощей. Куриное филе и любые овощи отваривают на воде до готовности. Сваренные ингредиенты измельчают блендером, разбавляют бульоном, добавляют соль и сметану, доводят до кипения.
Диета строгая, но на ней возможно жить после экстирпации желчного пузыря. Спустя несколько месяцев или пару лет ее можно разнообразить. При заболеваниях пищеварительной системы режим питания соблюдают постоянно.
Важные советы
После холецистэктомии образ жизни меняется. Это касается режима питания, физических нагрузок и ежедневных привычек. Пациентам необходимо:
- ежедневно обращать внимание на консистенцию стула и регулярность дефекации;
- женщинам не планировать детей в первый год после операции;
- принимать поливитаминные комплексы.
Ферменты и гепатопротекторы – верные спутники. Их пьют курсами под контролем лечащего врача. По совету гастроэнтеролога включают растительные добавки: рыльца кукурузы, отвары бессмертника, шиповника.
Можно ли пить алкоголь
Спиртные напитки – табу для пациентов с удаленным желчным пузырем. В норме этиловый спирт перерабатывается печенью. Она выделяет его вместе с желчью в желчный пузырь, где он нейтрализуется.
Когда желчный пузырь удален, этиловый спирт вместе с желчью попадает сразу в 12ПК и провоцирует расстройство пищеварения. К тому же употребление алкоголя приводит к осложнениям: образованию камней, циррозу, панкреатиту, воспалению желчных протоков.
Медики рекомендуют в первый год полностью отказаться от спиртных напитков после после операции, а лучше – навсегда. Человек может жить без алкоголя, тем более у пациентов с удаленным желчным пузырем развивается непереносимость этилового спирта.
Гимнастика и физическая активность
Сколько живут люди без желчного пузыря, во многом зависит от ЛФК. Первые 1-2 месяца нагрузки запрещены. Затем рекомендованы прогулки пешком, увеличивая дистанцию каждый день. Спустя пару недель добавляют дыхательные упражнения и занятия на разминку суставов.
Больным назначают лечебную гимнастику. Ее проводят дома либо в реабилитационном центре. Комплекс нормализует отток желчи и перистальтику.
Занятия длятся 10-15 минут. Их выполняют утром до завтрака и вечером за час до сна. Гимнастика состоит из разминки, дыхательных упражнений, комплекса для укрепления брюшных мышц. ЛФК делают плавно, в первые дни выполняют 2-5 подходов, с каждой неделей увеличивая количество повторов. Через несколько месяцев добавляют утяжелители, спортивную ходьбу, лыжи. Ходьба по лестнице – отличное дополнение к ежедневным занятиям.
Очень важно следить за самочувствием. Если во время занятий появились боль, дискомфорт, тошнота, поднялась температура, упражнения прекращают и обращаются к врачу.
Пациенты без желчного пузыря, которые делают гимнастику, качественно проживают много лет. Главное – заниматься каждый день.
У жизни без желчного пузыря есть плюсы и минусы. Придется ограничить питание, отказаться от приятных, но вредных привычек, снизить физические нагрузки. Но правильная диета и здоровый образ жизни помогут похудеть, улучшат самочувствие и внешность.
Главное преимущество операции – исключение рецидивов заболеваний билиарной системы. Желчный пузырь не жизненно важен, поэтому его удаление не убавит годы жизни. Сколько живут люди без органа, зависит от наличия других хронических патологий, присутствия/отсутствия пагубных пристрастий, избыточного веса.