Симптоматическое лечение язвы желудка
Открытие микроорганизма H. pylori и изучение его роли в патогенезе язвенного поражения желудка и двенадцатиперстной кишки (ДПК) привели к настоящему прорыву в лечении язвенной болезни (ЯБ). Схемы эрадикации уже прочно внедрены в сознание практикующих врачей. Повсеместно поступают данные о значительном снижении заболеваемости и смертности от осложнений ЯБ. Казалось бы, недалек тот час, когда мы провозгласим «победу над язвой». Однако нишу HP-ассоциированной ЯБ стали занимать вторичные, симптоматические язвы, распространенность которых растет с каждым годом. Мы все чаще сталкиваемся с пациентами, у которых, несмотря на эффективную эрадикацию, гастродуоденальные язвы постоянно рецидивируют либо изначально отсутствуют маркеры НР-инфекции. Практикующим врачам хорошо известно, как сложно работать с этой группой пациентов.
Немного терминологии:
Язва – дефект слизистой оболочки, проникающий в подслизистый слой.
Гастродуоденальные язвы (ГДЯ) подразделяют на первичные и вторичные.
Первичные ГДЯ (собственно ЯБ) – заболевание, основным этиологическим фактором которого является инфекция H. pylori.
Вторичные, или симптоматические, ГДЯ – острые или хронические деструкции слизистой оболочки (СО) желудка, являющиеся не самостоятельным заболеванием, а следствием других патологических состояний.
В зависимости от причины можно выделить следующие группы симптоматических ГДЯ:
1. Стрессовые язвы, возникающие в экстремальных ситуациях при распространенных ожогах (язвы Курлинга), тяжелых травмах, операциях, ОНМК, инфаркте миокарда.
2. Лекарственные язвы, развивающиеся при приеме ряда лекарственных препаратов, прежде всего НПВС.
3. Язвы при тяжелых соматических заболеваниях, к которым относятся заболевания печени и желчевыводящих путей (ЖВП), хроническая сердечная недостаточность (ХСН), хроническая болезнь почек (ХБП), ХОБЛ и др.
4. Эндокринные язвы при сахарном диабете, болезни Иценко – Кушинга, синдроме Золлингера – Эллисона, гиперпаратиреозе.
5. Кроме того, все чаще приходится дифференцировать первичные ГДЯ с проявлением болезни Крона, распространенность которой в последнее время значительно выросла.
Мы видим, что спектр патологии, приводящей к развитию ГДЯ, довольно широк. С учетом высокой распространенности данных заболеваний в популяции, а также повсеместного использования НПВС количество пациентов с симптоматическими ГДЯ неуклонно растет. Так, язвенные поражения встречаются в 80% после обширных операций и травм, у 10–30% пациентов с тяжелыми соматическими заболеваниями, у 25% лиц, регулярно принимающих НПВС.
Важными клиническими особенностями вторичных ГДЯ являются:
– часто бессимптомное течение;
– высокая частота осложнений, прежде всего желудочно-кишечных кровотечений (ЖКК).
Некоторые отличительные особенности ЯБ и симптоматических язв, наиболее часто использующиеся в клинической практике, приведены в таблице 1.
Необходимость диагностического поиска вторичной причины язвенного поражения желудка или ДПК возникает в следующих случаях:
– отсутствие НР-инфекции (отрицательный результат как минимум 2-х методов диагностики НР);
– множественные эрозивно-язвенные поражения желудка и ДПК;
– крупные или гигантские размеры язвы;
– резистентность к терапии;
– дебют заболевания в возрасте старше 65 лет;
– отсутствие симптомов или стертая клиническая картина.
Перечень основных методов обследования пациентов приведен в таблице 2.
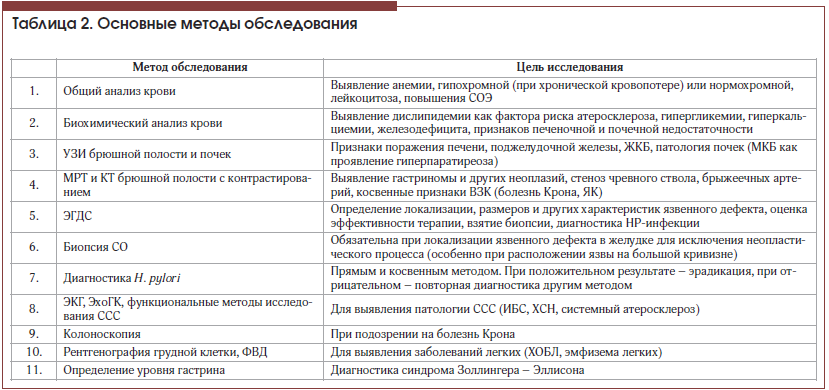
Алгоритм диагностического поиска при симптоматических ГДЯ представлен на рисунке 1.

Теперь подробнее остановимся на некоторых наиболее распространенных вариантах вторичных язв.
Лекарственные язвы в общетерапевтической практике, пожалуй, встречаются наиболее часто. Безусловно, ведущей причиной является прием НПВС. Механизм их повреждающего действия реализуется посредством угнетения синтеза простагландина Е, который является важным фактором защиты СО желудка. Прием антитромбоцитарных препаратов (аспирин, клопидогрел, тиклопидин) входит в современные рекомендации по профилактике сердечно-сосудистых осложнений у пациентов с ишемической болезнью сердца (ИБС) [1]. С учетом высокой распространенности ССЗ в популяции количество пациентов, длительно принимающих антитромбоцитарные препараты, весьма велико. У 25% таких пациентов развивается эрозивно-язвенное поражение верхних отделов ЖКТ [2]. Частота ЖКК при применении аспирина составляет от 1,8 до 3,7%, а при приеме двойной антитромбоцитарной терапии (аспирин и клопидогрел) – от 3,0 до 4,9% [3].
Факторы риска развития НПВП-гастропатии сформулированы в рекомендациях Американской коллегии гастроэнтерологов (The American College of Gastroenterology -ACG) [4]. Выделены градации по степени риска: высокий, умеренный и низкий риск (табл. 3).

Гастродуоденальные язвы при заболеваниях сердечно-сосудистой системы
Симптоматические язвы при ССЗ обнаруживаются у 10–30% пациентов. Это так называемые гипоксические язвы.
Основную роль в их возникновении играют следующие факторы: нарушение микроциркуляции в СО желудка, снижение скорости кровотока, повышение показателей свертывания крови, атеросклеротическое поражение брюшного отдела аорты и ее висцеральных ветвей (чревной, верхнебрыжеечной артерий). Ситуация усугубляется необходимостью приема такими пациентами антитромбоцитарных препаратов, что значительно повышает риск развития ГДЯ.
Трофические язвы, развившиеся у больных с декомпенсацией кровообращения, обычно локализуются в желудке, бывают множественными, нередко наблюдаются гигантские язвы диаметром > 3 см, характерны кровотечения. Именно ЖКК оказывается ведущим симптомом язвенного поражения у больных с кардиальной декомпенсацией [5].
Гастродуоденальные язвы при хронических заболеваниях легких
В патогенезе таких язв играют роль гипоксия и гиперкапния, которая вызывает спазм артерий подслизистого слоя стенки желудка. Это приводит к ишемии и гипоксии СО. Гиперкапния сама по себе определяет развитие нескольких факторов: накопление в тканях недоокисленных продуктов обмена (ацидоз), появление вазоактивных метаболитов, действующих в основном как вазодилататоры, снижение тонуса гладкомышечных клеток в стенках резистивных сосудов и увеличение проницаемости капилляров. Доказано, что гиперкапнии принадлежит первичная, пусковая роль в нарушении регуляции сосудистого тонуса стенки желудка. Повреждения в СО желудка могут возникнуть за счет побочного действия лекарственных средств, применяемых для лечения заболеваний легких. К ним относятся производные метилксантина, адреностимуляторы, системные глюкокортикостероиды (на фоне их применения при бронхиальной астме увеличиваются частота и выраженность таких заболеваний, как эзофагит, хронический гастрит, симптоматические язвы, дуоденит). Теофиллин и его аналоги способствуют развитию гастростаза и снижению тонуса сфинктера пищевода, адреномиметики усиливают тканевую гипоксию СО желудка и кишечника.
При гиперпаратиреозе происходит избыточная продукция паратгормона, регулирующего обмен кальция в организме. Паратгормон стимулирует секрецию соляной кислоты в желудке, а гиперкальциемия – секрецию соляной кислоты и гастрина.
Синдром Золлингера – Эллисона возникает в результате развития опухоли, продуцирующей гастрин. Локализоваться она может в самых различных местах: в области головки или хвоста поджелудочной железы (85% случаев). В 15% случаев опухоль локализуется в желудке или является проявлением множественной эндокринной неоплазии (МЭН).
Развитие язв, устойчивых к лечению, связано с повышенной выработкой желудочного сока и, соответственно, соляной кислоты и ферментов. Поскольку содержащаяся в желудке соляная кислота не успевает нейтрализоваться, она поступает ДПК и тонкий кишечник. При этом нормальная кислотность содержимого кишечника повышается, рН снижается, что приводит к развитию синдрома избыточного бактериального роста (СИБР).
Механизмом развития острой стрессовой язвы является нарушение баланса факторов защиты и агрессии СО желудка и ДПК. Механизм развития язв включает в себя выброс в кровь стрессорных гормонов глюкокортикостероидов и катехоламинов, которые стимулируют выброс соляной кислоты, уменьшают продукцию желудочной слизи, способствуют нарушению микроциркуляции. Чаще всего такие симптоматические стрессовые язвы образуются на слизистой оболочке дна и тела желудка, реже в двенадцатиперстной кишке. Гастродуоденальные язвы, возникшие при стрессовых ситуациях (распространенные ожоги и травмы, обширные операции), наблюдаются почти в 80% случаев.
Лечение и профилактика симптоматических ГДЯ
Лечение симптоматических ГДЯ во многом зависит от причины, их вызвавшей. В первую очередь следует лечить основное заболевание, параллельно должна проводиться противоязвенная терапия.
При СГДЯ, развивающихся на фоне других заболеваний внутренних органов, важное место отводится комплексной терапии основного заболевания, борьбе с гипоксией, сердечно-сосудистой, почечной и печеночной недостаточностью и т. д. При лекарственных язвах следует отменить ульцерогенные препараты, а при невозможности сделать это – заменить их на менее активно действующие на СО желудка и ДПК [6]. При эндокринных язвах необходимо выявить и удалить гормонально активную опухоль. При резистентности к консервативной терапии и невозможности радикального лечения решается вопрос о гастрэктомии.
Противоязвенная терапия. Из всех противоязвенных препаратов предпочтение на сегодняшний день отдается ИПП, имеющим наилучший профиль эффективности и безопасности (уровень доказательности А). Назначаются ИПП в высоких терапевтических дозах, на продолжительный срок и с обязательным контролем ЭГДС (до заживления дефекта СО). При выявлении НР-инфекции обязательна эрадикация (А).
Профилактика
У пациентов с высоким риском развития эрозивно-язвенного поражения ЖКТ необходимость профилактики не вызывает сомнения. Она связана с опасностью возникновения массивных кровотечений, летальность при которых достигает 60–80%. Профилактику следует проводить больным с политравмой, ожогами, перенесшим обширные оперативные вмешательства, длительно принимающим НПВП, соматическим больным с тяжелыми расстройствами дыхания, кровообращения и др.
Больным с высокой степенью риска показана длительная антисекреторная терапия ИПП (уровень доказательности А).
Очевидно, что необходимо проводить профилактику НПВС-гастропатии и ЖКК на фоне антитромбоцитарной терапии. Действенным способом снижения риска желудочно-кишечных осложнений является назначение ИПП. Согласно международным рекомендациям, ИПП служат препаратами выбора для терапии и профилактики НПВС-индуцированных гастропатий и поражений ЖКТ на фоне антитромбоцитарной терапии (класс доказательности А). Назначение ИПП эффективно не только при монотерапии аспирином, но и при двойной антитромбоцитарной терапии [7–9].
При назначении ИПП необходимо оценить факторы риска и сопутствующие заболевания (табл. 3). Возраст, использование варфарина, стероидов, НПВС или инфекция Н. pylori увеличивают риск ЖКК на фоне антитромбоцитарной терапии.
При выборе ИПП для пациентов с ССЗ необходимо помнить о возможности лекарственного взаимодействия. Показано, что некоторые ИПП, метаболизирующиеся посредством системы цитохрома Р450, могут приводить к снижению антитромбоцитарной эффективности клопидогрела. Клопидогрел – пролекарство, которое при помощи системы цитохрома Р450 в печени трансформируется в активный метаболит. Применение ИПП может ингибировать превращение клопидогрела в активный метаболит за счет влияния на CYP2C19, приводя к ослаблению его активности [10, 11].
Препаратом выбора в таких случаях является пантопразол (Контролок®), который имеет более низкую афинность к системе цитохрома Р450 и не влияет на ее активность. Таким образом, именно пантопразол является оптимальным препаратом для совместного назначения с другими препаратами, что особенно актуально для коморбидных пациентов, вынужденных одновременно принимать несколько лекарств. Контролок® является оригинальным препаратом пантопразола с высокой степенью эффективности и оптимальным профилем безопасности. Кроме того, Контролок® характеризуется более продолжительным кислотоснижающим эффектом в сравнении с другими ИПП [12].
Молекула оригинального пантопразола имеет уникальную двойную оболочку, которая защищает действующее вещество от агрессивной кислой среды желудка и позволяет ему всасываться в кишечнике. Контролок® обладает такими свойствами, как необратимая и полная блокада протонных помп, линейная биодоступность (одинаковая для каждого дня терапии), независимость от приема пищи, совместимость с другими лекарственными средствами, в т. ч. с антитромбоцитарными препаратами [13]. Назначается препарат в дозе 40 мг 1–2 р./сут сроком до 4 нед. и более до полного рубцевания язвенного дефекта.
Таким образом, Контролок® является препаратом выбора как для лечения, так и для профилактики вторичных ГДЯ, в особенности у пациентов с сопутствующей патологией, вынужденных принимать другие лекарственные препараты. Это обусловлено минимальными межлекарственными взаимодействиями, влиянием пантопразола на систему цитохрома Р450 и продолжительным, стойким кислотоснижающим эффектом.
Язва желудка — одна из самых широко распространенных патологий желудочно-кишечного тракта. В некоторых странах она отмечается у 10% населения, а это уже эпидемический масштаб. Язва желудка диагностируется как у мужчин, так и у женщин, причем проявляется это заболевание чаще всего в самые активные годы жизни, с 30 до 50 лет.
Цели и протоколы лечения язвенной болезни желудка
Язва желудка — это изменение слизистой оболочки желудка, при котором защитный покров разрушается, начинается эрозия и возникает незаживающее трофическое нарушение. Болезнь сложно не заметить: к симптомам язвы относится сильная боль в верхней части живота, изжога, нарушения пищеварения, запоры, чувство вздутия и переполненности желудка, в некоторых случаях — желудочные кровотечения.
Причиной заболевания чаще всего становится деятельность бактерии Helicobacter pylori. Заражение этими микроорганизмами происходит через слюну, загрязненную посуду, иногда они передаются еще до рождения от матери к плоду. Впрочем, человек, инфицированный Helicobacter pylori, может и не иметь никаких признаков язвы желудка, если иммунная система успешно отражает атаки бактерий. Однако при хронических инфекционных заболеваниях, постоянных стрессах, алкоголизме защита организма перестает справляться со своими задачами и язвенная болезнь желудка начинает прогрессировать. Именно поэтому в народе бытует мнение, что язва — от нервов.
Язва желудка может быть последствием приема медикаментов, в частности, нестероидных противовоспалительных средств, поскольку такие препараты раздражают слизистую оболочку желудка и приводят к ее постепенному разрушению.
Возникновению язвенной болезни желудка способствуют и тяжелые хронические заболевания, такие как панкреатит, сахарный диабет и т.д., а также почечная и печеночная недостаточность.
Существуют утвержденные схемы лечения язвы желудка (о них мы поговорим ниже). Цель терапии — полное уничтожение бактерий, вызвавших заболевание, нормализация кислотности и (в качестве поддерживающей меры) защита слизистой оболочки желудка от воздействия пищеварительного сока.
Диагностика как ключевой этап лечения
Поскольку симптомы, сопутствующие язве желудка, характерны для многих других заболеваний ЖКТ, лечение должно начинаться с консультации гастроэнтеролога, который направит на необходимые обследования и поставит точный диагноз.
Диагностика язвы желудка включает в себя:
- Общий и биохимический анализ крови. При язве желудка наблюдается повышенная СОЭ и пониженное содержание эритроцитов и гемоглобина.
- ПЦР-анализ на выявление ДНК Helicobacter pylori в слюне или кале. Один из самых точных тестов на сегодняшний день, позволяющий выявить бактерии даже на ранних стадиях развития заболевания. ПЦР-анализ также проводят для контроля эффективности лечения.
- Анализ желудочного сока.
- Рентгенограмму желудка с контрастом.
- Полное УЗИ внутренних органов.
- Эндоскопическую биопсию слизистой желудка в области эрозии. Эта мера призвана исключить онкологию и подтвердить наличие бактерий Helicobacter pylori.
- Анализ кала. При язве желудка в кале часто обнаруживается кровь.
- Анализ крови на гепатит и ВИЧ.
Если диагностика подтвердила язву, необходимо незамедлительно приступать к лечению, так как последствия язвы очень тяжелые, кроме того, некоторые исследователи предполагают прямую связь между язвой желудка и возникновением злокачественных новообразований.
На заметку
Приблизительно 70% случаев язвы желудка связаны с заражением бактерией Helicobacter pylori.
Методы и схемы терапии
Лечение язвы желудка должно быть комплексным. Конкретные меры зависят от того, чем именно было вызвано заболевание. Протокол лечения язвы желудка определен Приказом Минздрава России от 9 ноября 2012 г. № 773н «Об утверждении стандарта специализированной медицинской помощи при язвенной болезни желудка, двенадцатиперстной кишки».
Терапия язвы желудка предполагает прежде всего медикаментозное лечение и диету. Лишь в крайних случаях показано хирургическое вмешательство.
Препараты от язвы желудка
Лекарственная терапия при язве желудка включает в себя прием антибактериальных препаратов, активных в отношении возбудителя болезни — бактерии Helicobacter pylori. Лечение проходит в два этапа:
- Этап первый — ингибиторы протонной помпы (ИПП, препараты для регулирования кислотности желудочного сока и подавления выработки соляной кислоты) в сочетании с антибактериальными средствами на основе действующего вещества кларитромицин и со средствами широкого спектра действия из группы полусинтетических пенициллинов. Этот этап продолжается в среднем 7 дней. Значительное влияние на успех терапии имеет доза и тип каждого конкретного препарата, они подбираются врачом индивидуально для каждого случая и только после всестороннего обследования. Если у пациента имеется непереносимость ИПП, назначаются сходные по воздействию блокаторы Н2-рецепторов гистамина. Однако в последние годы это средство стараются использовать все реже. Уже на этом этапе у 90% пациентов отмечается полное исчезновение болезнетворных бактерий.
- Этап второй — необходим в том случае, если результаты первого этапа неудовлетворительны. На втором этапе лечения применяются те же ингибиторы протонной помпы в сочетании с антибактериальными средствами — препаратами из группы нитроимидазолов и тетрациклином, но теперь к ним добавляются и гастропротекторы, например, соединения висмута. Средства с действующим веществом трикалия дицитрата висмута обеспечивают комплексное лечение. Они создают особую пленку на внутренних стенках желудка, что облегчает болевой синдром. Кроме того, они снимают воспалительный процесс. Препараты трикалия дицитрата висмута стимулируют цитопротекторные механизмы, повышают устойчивость слизистой оболочки к вредным воздействиям, восстанавливают защитные функции желудка и могут предотвратить рецидивы болезни.
Продолжительность второго этапа лечения обычно составляет 7 дней или более. - Если язва не связана с бактериальным поражением, используются иные препараты — антациды для понижения кислотности, блокаторы Н2-рецепторов гистамина и ИПП.
Во время терапии назначаются и вспомогательные средства, призванные не искоренить причину болезни, а облегчить ее симптомы: витаминные комплексы и средства, предохраняющие слизистую оболочку от воздействия желудочного сока (антациды), мягкие успокоительные препараты (например, экстракт валерианы), спазмолитики для снятия боли, а также пробиотики, которые помогают поддерживать здоровую микрофлору кишечника — из-за лечения антибиотиками она может пострадать.
Диетотерапия
При лечении язвы желудка необходимо придерживаться определенного рациона.
В первую очередь необходимо полностью отказаться от любого алкоголя и курения, а также от блюд, способных вызвать даже самое незначительное раздражение слизистой оболочки желудка, то есть от всего соленого, жареного, жирного, копченого и острого. При язве желудка нужно исключить сырые фрукты и овощи, богатые клетчаткой, которую сложно переварить, крепкие мясные, куриные, грибные и рыбные бульоны, газировку, кофе и чай.
Есть нужно часто и понемногу, примерно 5–6 раз в день, ни в коем случае не допуская переедания. Желательно, чтобы блюда не требовали долгого пережевывания (которое активизирует процесс выработки желудочного сока), поэтому при язве рекомендованы разнообразные пюре, суфле, омлеты, каши и кисели, котлеты и тефтели, нежные запеканки. Основной способ тепловой обработки продуктов — варка или приготовление на пару.
В зависимости от стадии заболевания и показаний назначают одну из следующих диет:
- стол 1А назначается при резком обострении язвенной болезни. Диета включает в себя слизистые супы из круп, паровое куриное, рыбное или творожное суфле, молоко, яйца всмятку, жидкие молочные каши, кисели, рыбу на пару. Хлеб, кофе, овощи и фрукты, а также сладости исключаются.
- стол 1 назначают после обострения. Диета включает в себя белый хлеб и сухари, протертые овощные и крупяные супы, отварное нежирное мясо, паровую рыбу, блюда из некислого творога (сырники, запеканки), полувязкие и протертые каши, омлеты, отварные овощи, слабый чай. Исключается ржаной хлеб, жирное мясо, крепкие бульоны, отварные вкрутую и жареные яйца, любые острые блюда, маринады, овощи с высоким содержанием клетчатки (капуста, репа, лук, шпинат и пр.), бобы, консервы, кисломолочные продукты, кофе, газировка.
- стол 5 назначают при ремиссии. Диета разрешает молоко, нежирный творог и сметану, паровые котлеты из нежирной птицы или телятины, омлеты и яичные суфле, нежирную отварную и запеченную рыбу или паровые рыбные котлеты, заливное, нежирную ветчину, вчерашний белый хлеб, сухари и хлебцы с отрубями, некоторые овощи (тыкву, свеклу, морковь) в отварном, тушеном или запеченном виде, белые соусы на основе молока или сметаны, некоторые фрукты — груши, спелые яблоки, арбузы. Следует отказаться от кофе, острых соусов и специй, жирных и жареных блюд, кислых фруктов и ягод, рассыпчатых каш, свежего белого хлеба и выпечки, копченостей, цельного молока и жирных молочных продуктов.
ЛФК
Лечебная физкультура при язве желудка показана в период отсутствия острых проявлений болезни. Физическая активность включает в себя дыхательную гимнастику и простые упражнения, направленные на снятие болевых ощущений и улучшение кровообращения. При постельном режиме показаны 10–12-минутные сеансы ЛФК и упражнения в положении лежа и сидя, при свободном режиме продолжительность занятий увеличивается до 25–30 минут.
Оперативное вмешательство
Этот способ лечения язвы желудка в наши дни применяется очень редко и лишь в крайних случаях, например, при прободении (перфорации) язвы или обширном кровотечении. В такой ситуации показано удаление пораженной части желудка.
Сегодня ученые работают не только над методами лечения язвы желудка, но и над надежными средствами профилактики. В том числе идет разработка вакцины против Helicobacter pylori. Возможно, через несколько лет можно будет сделать прививку от язвы желудка. Но пока вакцина не разработана, нам приходится использовать иные способы профилактики. В частности, необходимо сократить количество употребляемого кофе и алкоголя до минимума, стараться придерживаться принципов дробного питания — есть часто, но понемногу, отказаться от консервов, копченостей и острых блюд в пользу отварных, паровых и запеченных с минимумом специй, а также регулярно проходить обследование у гастроэнтеролога и не игнорировать боль в эпигастральной области.



