Семашко удалить желчный пузырь
Лапароскопическая холецистэктомия или лапароскопическое удаление желчного пузыря — метод хирургического лечения, при котором при помощи лапароскопической техники и эндоскопических инструментов удаляется патологически измененный желчный пузырь.
Лапароскопическое удаление желчного пузыря сочетает в себе радикальность с малой травматичностью, позволяет производить операции с использованием минимальных разрезов на коже пациента. Это позволяет почти полностью сохранить целостность мягких тканей брюшной стенки, в том числе апоневроза и мышц.
Удаления желчного пузыря методом лапароскопии практически исключает опасность формирования послеоперационных вентральных грыж, благодаря чему существенно улучшается трудовой прогноз. При выполнении лапароскопического удаления желчного пузыря по сравнению с традиционной холецистэктомией значительно сокращаются сроки восстановления трудоспособности пациентов, что оказывает значительный экономический эффект.
Лапароскопическое удаление желчного пузыря обладает отчетливыми техническими преимуществами, по сравнению с традиционной холецистэктомией:
- возможность выполнения симультанных (сочетанных) операций без дополнительного разреза передней брюшной стенки,
- выявление сопутствующей патологии органов брюшной полости при лапароскопии,
- улучшение визуализации зоны оперативного вмешательства, особенно при глубоком расположении желчного пузыря у тучных больных и гиперстеников.
Учитывая, что желчнокаменная болезнь чаще наблюдается у женщин, причем нередко в молодом возрасте (30–40 лет), немаловажное значение имеет косметический результат вмешательства — небольшие кожные разрезы (5–10 мм) заживают с образованием малозаметных рубцов.
Показанием к лапароскопическому удалению желчного пузыря являются:
- хронический калькулезный холецистит;
- полипы и холестероз желчного пузыря;
- острый холецистит (в первые 2–3 сут. от начала заболевания);
- хронический бескаменный холецистит;
- бессимптомный холецистолитиаз (крупные и мелкие конкременты).
Удаление желчного пузыря методом лапароскопии в нашей больнице
Операция — лапароскопическая холецистэктомия в нашем лечебном учреждении выполняется с использованием новейших технических методик, сводящих к минимуму риск интраоперационных и послеоперационных осложнений. К ним относятся:
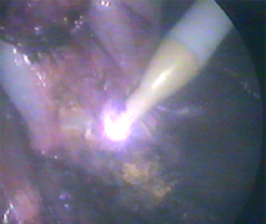
- применение аргонусиленной коагуляции для остановки кровотечения из ложа удаленного желчного пузыря

Рисунок 1. Гемостаз ложа удаленного желчного пузыря.
- применение ультразвукового диссектора для дифференцировки анатомических элементов области операции
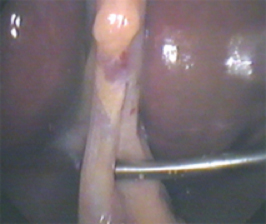
Рисунок 2. Выделение пузырного протока.
- применение ультразвуковых ножниц для выделения анатомических структур, исключающее их пересечение
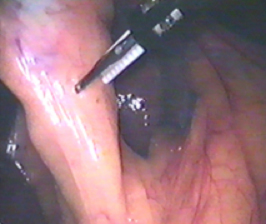
Рисунок 3. Препаровка шейки желчного пузыря с использованием УЗ-ножниц
Основным результатом применения данных технических приемов является значительное сокращение времени оперативного вмешательства, в основном за счет быстроты и эффективности дифференцировки анатомически структур, минимальной кровопотери, и соответственно, сокращения времени на адекватный гемостаз, особенно в отношении ложа желчного пузыря.
| Продолжительность операции «лапароскопическое удаление желчного пузыря»: | в среднем 25 минут (в зависимости от анатомических особенностей от 15 минут до 60 минут). |
| Период реабилитации в стационаре после лапароскопического удаления желчного пузыря: | 7 суток. |
| Срок нетрудоспособности после лапароскопического удаления желчного пузыря: | 4 недели со дня операции |
Цены на лапароскопическое удаление желчного пузыря:
| Операция | Цена |
| Лапароскопическое удаление желчного пузыря при о. холецистите | 25 750.00р. |
| Лапароскопическое удаление желчного пузыря при хр. холецистите | 24 650.00р. |
| Лапароскопическое удаление желчного пузыря при о. холецистите с интраоперационной холангиографией | 29 050.00р. |
| Лапароскопическое удаление желчного пузыря при хр. холецистите с интраоперационной холангиографией | 27 950.00р. |

Желчнокаменная болезнь является распространённым заболеванием, развивающимся у людей в возрасте старше 40 лет. Особенно часто это заболевание наблюдают среди городского населения индустриально развитых стран. По данным большинства исследователей, около 10% мужчин и до 25% женщин стран Европы страдают желчнокаменной болезнью.
При желчнокаменной болезни формируются конкременты (камни) в желчном пузыре и желчевыводящих протоках. Эти камни состоят из обычных компонентов желчи — билирубина, холестерина, солей кальция. Чаще всего встречаются смешанные камни, содержащие в большей или меньшей пропорции указанные компоненты. Если конкремент на 90% состоит из холестерина, то такой камень называется «холестериновым», если из билирубина — «пигментным», и если из солей кальция — «известковым». Размеры и форма камней при желчнокаменной болезни могут быть разными. Размеры в основном варьируют от 1–2 мм до 3–5 см; форма может быть округлой, овальной, в виде многогранника и т.д.
Причины желчнокаменной болезни
Основным местом образования желчных камней является желчный пузырь, в очень редких случаях — желчные пути. В настоящее время в клинической медицине выделяют три основные причины их образования: застой желчи в пузыре, нарушение обмена веществ, воспалительные изменения в стенке желчного пузыря. При нарушении обмена веществ происходит изменение соотношения концентраций холестерина, фосфолипидов (лецитина) и желчных кислот в желчи. Концентрация холестерина увеличивается, а фосфолипидов снижается. Такую желчь принято считать литогенной. При таких условиях холестерин желчи легко выпадает в виде кристаллов, эти кристаллы группируются, объединяются между собой, что приводит к образованию камней. Известно, что желчнокаменная болезнь часто развивается у больных с такими заболеваниями обмена веществ, как диабет, ожирение, гемолитическая анемия. При длительном застое желчи в пузыре она инфицируется. Инфекция приводит к повреждению стенки желчного пузыря, слущиванию ее эпителия. Все это способствует к более быстрому отложению кристаллов холестерина и образованию желчных камней. В поврежденной стенке желчного пузыря нарушается процесс всасывания некоторых компонентов желчи, изменяется их физико-химическое соотношение, что также способствует камнеобразованию. Кроме того, при холестазе в желчи, находящейся в желчном пузыре, может повышаться концентрация холестерина, билирубина, кальция, что увеличивает литогенность желчи. Этому способствует прием богатой холестерином пищи, ожирение, прием оральных контрацептивов.
Клинические проявления желчнокаменной болезни
Желчнокаменная болезнь может протекает бессимптомно (т.н. латентная форма ЖКБ). При этом камни в желчном пузыре обнаруживают как случайную находку при обследовании пациентов по поводу другого заболевания.
Пациентов с камнями в желчном пузыре могут беспокоить диспепсические расстройства: неприятный металлический привкус, горечь во рту, тошнота, вздутие живота, ощущение тяжести в правом подреберье, особенно после приема жирной пищи. Подобные явления обусловлены нарушением моторики желчевыводящих путей и желудочно-кишечного тракта с забросом желчи в желудок и пищевод. Такая форма ЖКБ носит название диспепсической.
Классическим клиническим проявлением желчнокаменной болезни является печеночная (желчная) колика, которая характеризуется интенсивными режущими, колющими, раздирающими, реже приступообразными болями в правом подреберье и эпигастральной области. Эти боли часто иррадиируют в поясничную область, правую лопатку, правое предплечье. Так же боли могут распространяться на область сердца и быть ошибочно восприняты как приступ стенокардии. Боли возникают чаще всего после погрешности в диете (прием жирной, острой пищи), при физической нагрузке, психоэмоциональном перенапряжении, тряской езде. Возникновение болей связано с перемещением камней в желчевыводящих путях и их ущемлении в шейке желчного пузыря или пузырном протоке, повышения давления в желчном пузыре или протоках в следствие нарушения оттока желчи. Часто приступ печеночной колики сопровождается тошнотой и многократной рвотой с примесью желчи, не приносящей больному облегчения. Колика может длиться от нескольких минут до нескольких часов. Больные при этом беспокойны, часто меняют позу, стараясь найти удобное положение, при котором уменьшается интенсивность болей. Такая форма желчнокаменной болезни носит название болевая приступообразная.
Диагностика желчнокаменной болезни
Диагноз желчнокаменной болезни ставится на основании: жалоб пациента, анамнеза заболевания, физикального обследования врача и преимущественно по данным инструментального обследования. При этом для постановки диагноза очень часто достаточно провести лишь одно ультразвуковое исследование (УЗИ) органов брюшной полости, при котором в просвете желчного пузыря или в протоках обнаруживают конкременты. Обследование пациента можно также дополнить рентгенологическим исследованием. При этом используют рентгеноконтрастные методики, такие как пероральная холецистография или внутривенная холецистохолангиография. При первом методе пациент за несколько часов до выполнения рентгеновского снимка внутрь принимает специальный рентгеноконтрастный препарат, который захватывается печеночными клетками и выделяется в желчь. При холецистохолангиографии рентгеноконтрастный препарат вводится внутривенно, он так же захватывается печеночными клетками и выделяется в желчь. После контрастирования выполняют рентгеновский снимок и если при этом обнаруживается дефект наполнения просвета желчного пузыря или протоков, то это косвенно может свидетельствовать о наличии в них конкрементов (камней), хотя такую же рентгенологическую картину могут давать как полипы, так и раковая опухоль желчного пузыря. В настоящее время рентгенологический метод диагностики желчекаменной болезни практически не используется ввиду его малой информативности, низкой экономичности, отсутствием простоты использования.
Лечение желчнокаменной болезни
В настоящее время хирургическое лечение является единственно возможным способом радикального избавления от желчнокаменной болезни.
До сих пор не существует эффективных лекарственных препаратов, способных вызывать растворение конкрементов в желчном пузыре и желчных протоках. Отдельные препараты могут растворять лишь определенные виды камней, однако при длительном применении они вызывают серьезные побочные явления и осложнения.
Существует альтернативный менее травматичный хирургическому метод лечения желчнокаменной болезни, такой как экстракорпоральная ударно-волновая литотрипсия. Сущность метода заключается в разрушении желчных камней ударной волной, воспроизводимой специальным устройством. Ударная волна строго фокусируется на желчный пузырь, под ее влиянием происходит дробление камней на мелкие фрагменты и песок, которые в ряде случаев вместе с желчью выходят в двенадцатиперстную кишку. Не смотря на простоту выполнения такого способа лечения и его малую травматичность эффективность лечения остается даже на сегодняшний день очень низкой. Это связанно с тем, что не все конкременты поддаются дроблению. В 10–30% случаев фрагменты разрушенных камней бывают крупными и не могут выйти через естественное отверстие холедоха. В таком случае они могут ущемиться в шейке желчного пузыря и привести к выраженному приступу печеночной колики, либо застрять в холедохе и нарушить отток желчи в двенадцатиперстную кишку, что приведет к развитию механической желтухи. Оба эти состояния требуют немедленной госпитализации в хирургический стационар! Ударная волна разрушает не только камни, но в некоторых случаях вызывает серьезные повреждения печени и стенок желчного пузыря. Применение экстракорпоральной литотрипсии у больных с желчнокаменной болезнью должно проводиться по определенным показаниям: одиночные холестериновые (рентген негативные) камни диаметром не более 3 см, занимающие не более половины хорошо функционирующего желчного пузыря. Этот бескровный метод особенно показан при лечении больных пожилого и старческого возраста. Противопоказаниями для литотрипсии являются: рентген позитивные камни (с включением солей кальция), диаметр камней более 3 см, множественные камни, занимающие более половины желчного пузыря, отключенный желчный пузырь, частые почечные колики в анамнезе, воспалительные заболевания гепатодуоденальной зоны.
На сегодняшний день разработано много способов хирургического лечения желчнокаменной болезни. При любом виде хирургического лечения выполняют полное удаление камней вместе с желчным пузырем — основным патогенетическим субстратом болезни! Это полностью исключает возврат заболевания.
Абсолютными показаниями к хирургическому лечению желчнокаменной болезни являются:
- тяжелые приступы печеночной колики в анамнезе;
- наличие крупных камней, способных вызвать пролежень стенки пузыря;
- опасность развития рака желчного пузыря, который возникает у 5% больных, длительно страдающих желчнокаменной болезнью;
- мелкие камни пузыря, которые могут закупоривать пузырный проток, проникать в общий желчный проток и вызывать механическую желтуху, холангит, билиарный острый или хронический панкреатит.
Относительным показанием к оперативному лечению является наличие латентной и диспепсической форм ЖКБ.
Основным типом операции при желчнокаменной болезни является традиционная (открытая) холецистэктомия (удаление желчного пузыря). При этом выполняют различные виды доступов (разрезов) через переднюю брюшную стенку, проникают в брюшную полость. После интраоперационной ревизии желчного пузыря, внепеченочных желчных протоков, двенадцатиперстной кишки и поджелудочной железы, оценки характера патологических изменений выполняют его полное удаление. Классический подход обеспечивает широкий доступ к гепатобилиарной зоне и хороший обзор всех заинтересованных органов, однако он сопряжен со значительной травматизацией тканей (особенно передней брюшной стенки), что обуславливает довольно длительный период послеоперационной реабилитации и более высокий по сравнению с малоинвазивными методиками риск развития осложнений со стороны операционной раны.
В настоящее время наибольшей популярностью пользуются малоинвазивные оперативные вмешательства в лечение желчнокаменной болезни, такие как холецистэктомия из мини-доступа и лапароскопическая холецистэктомия.
Преимущества лапароскопической операции

Боли в послеоперационном периоде незначительные, и, как правило, отмечаются только в первые сутки.
Больной сразу после выхода из наркоза (через несколько часов после операции) может ходить и самостоятельно себя обслуживать.
Длительность пребывания в стационаре намного сокращается (до 1–4 дней), также как и сроки восстановления трудоспособности.
Количество послеоперационных грыж снижается в несколько раз.
Лапароскопическая операция — это операция косметическая, через несколько месяцев рубцы после проколов у большинства больных становятся практически незаметны.
Холецистит — воспаление желчного пузыря

Часто развивается при желчекаменной болезни (т. н. каменный холецистит, до 80–90 % общего количества заболеваний[1]), после вирусного гепатита и других инфекционных заболеваний, при наличии хронической очаговой инфекции (например, тонзиллита) или паразитарных заболеваний (например, описторхоза). Развитию холецистита способствуют застой и изменение состава жёлчи, что может быть связано с особенностями питания. Нередко холецистит сочетается с холангитом.
Различают калькулезный (наличие желчных камней в пузыре) и бескаменный, острый и хронический холецистит.
Диагностика холецистита
- УЗИ органов брюшной полости с осмотром желчного пузыря, желчных протоков, поджелудочной железы.
- Общий и биохимический анализ крови.
- Рентгенологическое исследование (при развитии механической желтухи и подозрении на наличие конкрементов в желчных протоках).
Острый холецистит
Основные признаки острого холецистита: приступообразные боли в правой половине живота, отдающие в правое плечо, лопатку; тошнота и рвота; озноб и повышение температуры тела; возможны желтуха и зуд кожных покровов. Опасное осложнение острого холецистита — перитонит. Показана холецистостомия (греч. chole желчь + kystis пузырь + stoma отверстие, проход) — наружное дренирование желчного пузыря при невозможности других вмешательств.
Наличие камней в желчном пузыре является показанием к операции.
Связано это с тем, что наличие конкрементов в желчном пузыре может в любой момент привести к острому холециститу, его некрозу с развитием осложнений:
- эмпиема желчного пузыря — инфицирование содержимого желчного пузыря;
- водянка желчного пузыря — нарушение оттока желчи, но без ее инфицирования, при этом происходит всасывание элементов желчи, а пузырь остается наполненным прозрачным содержимым;
- флегмона желчного пузыря — гнойное воспаление стенки желчного пузыря;
- подпеченочный абсцесс;
- желчные свищи;
- перитонит, сепсис — смертельно опасные осложнения, которые могут развиваться при прогрессировании вышеописанных осложнений.
При развитии осложнений, операция выполняется в экстренном порядке и сопряжена с высоким риском развития осложнений, а период реабилитации составляет от нескольких недель до нескольких месяцев!!!
Хронический холецистит
Хронический холецистит может быть бескаменным и калькулезным, от латинского слова «calculus», что значит «камень». Калькулёзный холецистит является одним из результатов желчно-каменной болезни. Хронический холецистит проявляется тошнотой, тупой болью в правом подреберье и др. неприятными ощущениями, возникающими после еды. В распознавании холецистита важную роль играют данные лабораторных исследований и холецистохолангиография.
Наиболее грозным осложнением калькулезного холецистита является печеночная колика. Если в желчевыводящих путях не проходит некрупный (менее 1 см) камень, затыкая ток желчи, то в кровь поступают желчные пигменты и развивается подпеченочная желтуха.
Симптомы колики очень похожи на начало острого холецистита. Тем не менее колика болит намного сильнее и начинается, как правило, ночью или рано утром.
Спустя некоторое время проявляется симптоматика желтухи: происходит пожелтение склер и кожи — появляется своеобразный лимонно-желтый цвет, моча темнеет и становится похожа на пиво, а кал заметно светлеет, вплоть до белизны.
Больные в таком состоянии подлежат экстренной госпитализации.
Хронический холецистит может быть следствием острого, но может возникнуть и самостоятельно. В русской медицинской литературе принято выделять типичный и атипичный вид симптомов заболеваний желчного пузыря (холелитиаз-К 80.2 и хронический холецистит).
Наличие камней в желчном пузыре значительно усложняет задачу лечения и ухудшает прогноз заболеваний.


