Сахарный диабет при заболевании желчного пузыря
По данным всемирной организации здравоохранения, болезни желудочно-кишечного тракта считаются одними из самых распространенных. И дискинезия желчных путей в этом перечне стоит в первых строках. Несмотря на это, мало кто задумывается над тем, насколько эта болезнь влияет на общее состояние организма и откуда она берется. А ведь предупрежден – значит вооружен.
Что такое дискинезия
Согласно вездесущей статистике, дискинезия очень распространена – на ее долю приходится почти 70% всех заболеваний желчных протоков. Этой напастью страдают как взрослые, так и дети. Но все же среди женщин дискинезия желчных путей встречается гораздо чаще, чем среди мужчин.
По большому счету термином дискинезия обозначается нарушение моторики какого-либо органа. В данном случае нарушаются сократительные функции желчного пузыря и протоков и нарушается работа сфинктера Одди.
Сфинктер Одди регулирует поступление желчи в кишечник. Считается, что нарушения моторики протоков происходит из-за того, что в какой-то момент сфинктер, протоки желчный пузырь начинают работать несогласованно. Сила сокращений становится либо слишком сильной, либо слишком малой. И, соответственно, желчь в кишечник поступает либо с избытком, либо в недостаточном количестве. Отсюда – различные проблемы и симптомы дискинезии.
Биопсия сфинктера в 60% случаев показывает, что в области сфинктера имеется воспаление, фиброз или мышечная гипертрофия – избыточное развитие мышечной ткани. Но в 40% нет никаких особых изменений, а налицо просто моторные нарушения. Предлагаем экономичный отдых в Крыму на черноморском побережье!
Причины возникновения
Сегодня эта болезнь изучена вдоль и поперек. И все же осталось много неясного. Причины, которые приводят к ее развитию, с одной стороны известны. Но с другой стороны, далеко не у всех эти факторы приводят к развитию дискинезии. Итак, выявлено, что дискинезия может быть первичной или вторичной. Причем в самостоятельном виде, случающаяся первично дискинезия встречается гораздо реже – только в 1 случае из 10.
Первичные расстройства вызывает большой круг факторов. Очень часто в этом случае дискенезия может развиваться при систематических нарушениях питания. Если жирное, острое, жаренное являются излюбленными блюдами, то дискинезия может не замедлить себя ждать. Особенно если при этом пища употребляется нерегулярно в течение дня и долгие голодовки сменяются обильными трапезами к вечеру. Также к развитию дискинезиии может приводить вегетососудистая дистония (нейроциркулярная дистония). Но здесь есть и иные точки зрения. Ряд исследователей, напротив, считают, что не вегетососудистая дистония вызывает дискинезию желчных путей, а, напротив, дискинезия и гастродуодениты вызывают развитие симптомов, которые приписывают вегетососудистой дистонии. И лечебные мероприятия от дискинзии приводят к тому, что исчезают признаки мигрени и ВСД, о чем мы уже писали на нашем сайте a2news.ru.
Многие исследователи сходятся во мнении, что спусковым крючком, запускающим процесс нарушения оттока желчи, являются различны невротические реакции. Неврозы, стрессы, постоянное беспокойство очень быстро приводят к тому, что моторные функции протоков нарушаются. Из-за постоянного внутреннего напряжения блокируется правильное сокращение протоков и развивается дискинезия. Словом, как всегда, все болезни от нервов. Тибетская медицина и европейская психосоматика утверждают, что дискинезия поражает людей, которые часто впадают в гнев.
Вторичные дисфункции могут быть следствием гормональных расстройств, различных системных заболеваний, гепатита и цирроза печени, сахарного диабета, камней в желчном пузыре и так далее. Атопический дерматит, аллергия пищевая могут провоцировать развитие дискинезий.
Дискинезия желчных путей может вполне быть следствием гормонального дисбаланса и эндокринных расстройств. Сахарный диабет, тиреотоксикоз, нарушения выработки половых гормонов вполне могут привести к дискинезии. Об этом мало кто знает.
И почти никогда не учитывают связи между хроническими болезнями уха, горла, носа и дискинезией. А между тем, она тоже имеется.
Интересно, что неправильный образ жизни имеет очень сильное значение. Приверженность к полуфабрикатам, сублимированной пище и всевозможным консервам часто приводят к нарушению тока желчи. Если сюда прибавить гиподинамию и просиживание часами за компьютером, то можно почти не сомневаться в том, что рано или поздно врач поставит диагноз дискинезия желчных путей. Особенно, если к этому есть предрасположенность – а врачи не сбрасывают со счетов и наследственный фактор.
Спровоцировать нарушения подачи желчи могут обычные паразиты – лямблии, вирусный гепатит, заболевания желудочно-кишечного тракта – панкреатит, гастрит, язва.
Гораздо реже причиной дискинезии являются объективные причины – аномалии развития желчного пузыря и желчных путей.
Дискинезия может быть гиперкинетической и гипокинетической. При гиперкинетической форме желчи поступает в кишечник слишком много. Происходит это потому, что тонус желчного пузыря повышается, и он начинает сокращаться слишком сильно и быстро. Сфинктер при этом открывается недостаточно, что и провоцирует боли. Чаще всего такой формой страдают молодые люди. Здесь ключевым фактором развития болезни могут быть именно стрессы и неврозы.
А вот гипокинетическая форма чаще встречается у людей в возрасте. При этом желчный пузырь сокращается недостаточно интенсивно.
Симптомы дискинезии
Как уж было сказано, существует две формы дискинезий желчных путей. И так как каждая из них вызывается совершенно отличными причинами, то и симптомы у разных форм дискинезии совершенно разные.
Конечно, боль – симптом основной. Но боль в том и другом случае будет совершенно разной. Для гиперкинетической дискинезии характерна приступообразная боль в виде желчных колик. Она может возникать внезапно и длиться не очень долго. При этом боли могут отдавать под лопатку, ключицу, спину с правой стороны. И, как правило, возникают они после еды или же ночью. Сопутствовать болезни могут брадикардия, спастические запоры.
При гипокинетической дискинезии боль в правом боку нельзя назвать острой – она носит характер тупой, распирающий. При этой форме часто отмечается беспричинная тошнота, чувство тяжести в желудке. Боли могут длиться долго, месяцами, стихая после приема пищи и желчегонных препаратов.
Вообще для течения болезни характерны приступы. Боли то появляются, то стихают.
Что указывает на наличие проблемы
Не только боль в правом боку может сказать, что пора к гастроэнтерологу. Есть еще немало признаков, по которым можно заподозрить у себя дискинезию желчных путей.
Если упадок сил, плохой сон и аппетит без всяких видимых причин становятся частыми гостями, а по утрам в рту ощущается неприятный горький привкус, то проверить желчные протоки пора. К другим настораживающим признакам относится неустойчивый стул – опять-таки без причины запоры сменяются поносами.
Почти наверняка никто из мужчин не свяжет снижение полового влечения с работой желчных протоков. И мало кто из женщин подумает, что нерегулярный менструальный цикл как-то связан с дискинезией. Между тем, это тоже одни из признаков наличия дискинезии.
Как найти
Обнаружить проблему по симптомам можно. Но чтобы быть уверенным в диагнозе, надо провести полную диагностику. В первую очередь врач назначит сдать биохимический анализ крови, который позволит обнаружить, не повышен ли уровень печеночных ферментов. Необходимо будет сделать УЗИ печени и желчного пузыря, которые помогут оценить состояние протоков. Их расширение свыше 2 мм говорит об имеющемся патологическом процессе.
Врач дополнительно может назначить дуоденальное зондирование и тесты с применением специальных препаратов. При этом вводятся специальные лекарственные вещества, которые усиливают выработку желчи. Изменения фиксируются на УЗИ.
Чтобы лечение было эффективным, надо точно установить, какая это форма – гиперкинетическая или гипокинетическая. Каждая форма лечится по-разному.
Лечение
При любой форме дискинезии главное – соблюдение определенной диеты и принципов правильного питания. О голоданиях и всяческих похудательных диетах придется забыть. И пора начать лечении болезней ЖКТ – гастрита и иже с ним.
При гиперкинетической форме важно соблюдать дробное питание с приемом пищи 4-5 раз в день, ограничивая жирные и мясные продукты, которые вызывают сокращения желчного пузыря. Всякие газированные напитки, торты и пирожные, пиво и чипсы должны исчезнуть со стола вместе с жареными котлетами. И смениться на протертые и отварные блюда, фрукты и ягоды. Лечение заключается в приеме спазмолитиков типа но-шпа и желчегонных препаратов, трав кукурузные рыльца, шиповник, мята перечная. Очень хорошим средством считается тюбаж – промывание желчных путей.
При гипокинетической форме нужно переключиться на продукты, имеющие желчегонные свойства, – сметану, яйца всмятку, сливочное и растительное масло, сливки, черный хлеб. Такие продукты стимулируют активность желчных путей. Такими же свойствами обладают экстракт алоэ, элеутерокок, женьшень и растительные желчегонные сборы – цветки бессмертника, тысячелистник, листья мяты, плоды кориандра, петрушка, одуванчик, тысячелистник обыкновенный, аир болотный, барбарис. В этом случае хорошо действует тюбаж с карловарской солью, сернокислой магнезией или сорбитом.
Широко применяют для лечения дискинезии водолечение, лазер, иглорефлексотерапия, санаторно-курортное лечение.
В любом случае последний прием пищи при дискинезии должен быть прямо перед сном. В этом случае желчные пути регулярно освобождаются, и застоя желчи не происходит. Так что про уверения глянцевых журналов про то, что есть после шести нельзя, можно смело забыть.
В особо серьезных случаях производится сфинктеротомия (рассечение сфинктера). После этого обычно боли прекращаются и о болезни можно забыть.
Как не дойти до жизни такой
Профилактика дискинезии проста – не надо нервничать по пустякам, не есть, когда придется, и не налегать на жирные котлеты и фаст-фуд.
Дискинезия желчных путей – заболевание распространенное. Но часто этим заболеванием называют любые болезни, сопровождающиеся болями в правом подреберье. А это чревато тем, что можно не заметить развитие серьезного заболевания. Поэтому надо серьезно подходить к диагностике и лечению.
Комментарии
Source: www.a2news.ru
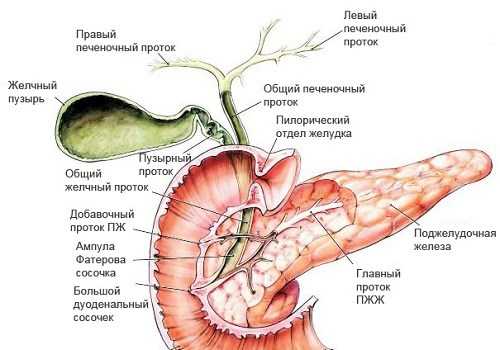
 Поджелудочная и желчный пузырь — органы, тесно взаимосвязанные анатомически и функционально. Они расположены в непосредственной близости друг от друга и имеют общий проток, открывающийся через сфинктер Одди в просвет двенадцатиперстной кишки (ДПК). Без их синхронной работы процесс пищеварения нарушается. Это приводит к сбоям в переваривании пищи и воспалительным процессам в обоих органах. Влияние желчного пузыря при образовании в нем конкрементов или развитии воспалительного процесса на поджелудочную велико: нарушается отток желчи, может прекратиться отхождение панкреатического сока. Возможно попадание желчи в проток железы с выраженным воспалением в ней.
Поджелудочная и желчный пузырь — органы, тесно взаимосвязанные анатомически и функционально. Они расположены в непосредственной близости друг от друга и имеют общий проток, открывающийся через сфинктер Одди в просвет двенадцатиперстной кишки (ДПК). Без их синхронной работы процесс пищеварения нарушается. Это приводит к сбоям в переваривании пищи и воспалительным процессам в обоих органах. Влияние желчного пузыря при образовании в нем конкрементов или развитии воспалительного процесса на поджелудочную велико: нарушается отток желчи, может прекратиться отхождение панкреатического сока. Возможно попадание желчи в проток железы с выраженным воспалением в ней.
Где находится поджелудочная железа и желчный пузырь?
Поджелудочная железа (ПЖ) находится забрюшинно, поэтому пропальпировать при осмотре ее не удается. В проекции на переднюю стенку живота она отображается над пупком на 5−10 см, тело смещено влево от срединной линии, хвост уходит в левое подреберье. Железа располагается почти горизонтально, головка внизу охватывается петлей двенадцатиперстной кишки в виде подковы, сверху непосредственно граничит с желудком (отделена от него брюшиной), хвост направлен влево, изогнут вверх и соприкасается с селезенкой и углом поперечно-ободочной кишки.

Справа граничит с печенью, снизу — с тонкой и частью поперечно-ободочной толстой кишки, сзади — с левым надпочечником и частью левой почки. ПЖ тесно прилежит к задней брюшной стенке на уровне последних грудных и первых поясничных позвонков.
Только в положении на спине поджелудочная железа оказывается под желудком.
Желчный пузырь (ЖП) располагается в правом подреберье брюшной полости под печенью, в специальном углублении. Он связан с печенью тонкой соединительной тканью. Находится чуть правее ДПК. Имеет форму груши: его широкая часть (дно) выходит из-под печени, а узкая (шейка) плавно переходит в пузырный проток длиной 3−4 см, соединяющийся с печеночным, образуя холедох. Далее соединяется с вирсунговым протоком ПЖ, а в некоторых случаях самостоятельно открывается в просвет ДПК. ЖП имеет также выход в ободочную кишку.
Функции поджелудочной железы и желчного пузыря в организме
Функции, которые выполняют ПЖ и ЖП, направлены на максимальное переваривание поступающей пищи. Роль этих органов в процессе пищеварения различна, но их общая деятельность предполагает расщепление компонентов пищи и обеспечение организма необходимыми веществами и энергией.
Поджелудочная железа в силу своего строения предназначена для синтеза панкреатического сока, в состав которого входит 20 ферментов, объединенных в 3 группы:
- липаза — расщепляет жиры,
- протеаза — белки,
- амилаза — углеводы.
Эти энзимы продуцируются в неактивном виде. Их структура изменяется под воздействием энзима двенадцатиперстной кишки — энтерокиназы. Она выделяется при попадании пищевого комка из желудка и становится активной, в свою очередь, в присутствии желчи, превращая трипсиноген (протеаза) в трипсин. При его участии активируются и другие ферменты ПЖ, которые поступают в просвет кишки при попадании туда пищи.
Желчь является катализатором для ферментов ПЖ и ДПК. Качественный состав и количество выделяемых энзимов зависят от употребляемой пищи.
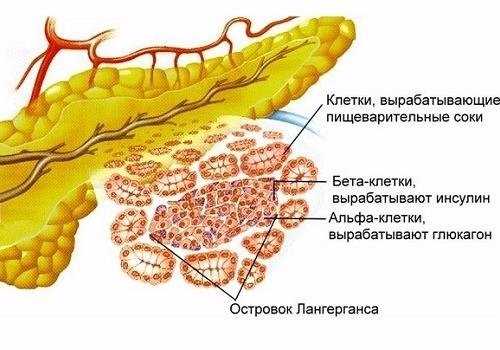
В сутки ПЖ вырабатывает 1,5−2 л поджелудочного сока. По мелким протокам ацинусов (островков, состоящих из железистых клеток, имеющих свои протоки и сосуды) секрет поступает в более крупные выводные каналы, по которым вливается в главный — вирсунгов — проток. Через него вливается в тонкую кишку небольшими порциями. Необходимое количество панкреатического секрета регулируется сфинктером Одди.
Основные функции ЖП:
- накопление желчи, вырабатываемой печенью,
- осуществление и контроль ее поступления в ДПК.
Желчь вырабатывается печенью постоянно. А также непрерывно она поступает в печеночный проток и ЖП. В пузыре может скапливаться до 50 мл желчи (это его объем), которая при необходимости, благодаря сокращению мышечных стенок, поступает через выводящий и общий желчный канал в ДПК. Функциональной особенностью желчного пузыря является способность концентрировать желчь таким образом, чтобы в его пространстве в 50 мл ее накапливалось в высококонцентрированном виде соответствующей объему в 1 л и более.
Желчь и желчные пигменты участвуют в расщеплении и усвоении липидов. Выход содержимого ЖП связан с процессом пищеварения и контролируется вегетативной нервной системой: орган получает сигнал о поступлении в ДПК пищевого комка (химуса) и сокращается, выбрасывая секрет в проток. Это происходит в ответ на жирную пищу. В противном случае при непрерывном поступлении в кишечник (при отсутствии пищи и кишечного содержимого), слизистая органа повреждалась бы под агрессивным воздействием кислот.
ЖП не является незаменимым органом: после его резекции функции накопления желчи выполняет ДПК.
Как связан желчный пузырь с поджелудочной железой?
Желчный пузырь связан с ПЖ анатомически и функционально.
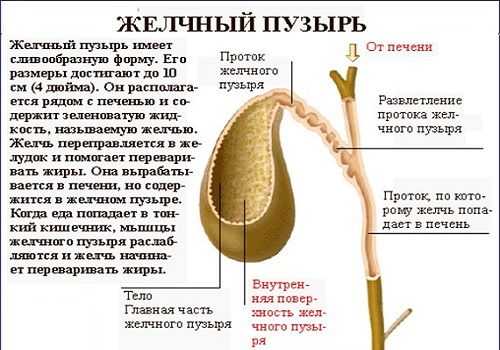
Анатомически протоки ПЖ (вирсунгов и добавочный — санториниев, который располагается в головке ПЖ и может соединяться с главным либо быть самостоятельным) и холедох (проток желчного пузыря) впадают в просвет ДПК. Существует несколько вариантов их конечного расположения:
- 1 тип — 55%: вирсунгов и общий желчный объединяются в общую ампулу,
- 2 тип — 33%: протоки сливаются в один вблизи ДПК без образования ампулы,
- 3 тип — 4%: каналы не объединяются,
- 4 тип — 8%: сливаются на большом расстоянии от фатерова соска.
Особенно связь между органами выражена при первом типе строения протоков, когда они соединяются в один общий с образованием ампулы, куда поступают и поджелудочный сок, и желчь одновременно. Такое строение чаще приводит к патологии, поскольку общий проток может обтурироваться камнем, опухолью, перекрываться полипом, прекращая выход содержимого в кишечник.
Существует и тесная функциональная связь этих органов. Переваривание пищи происходит при непосредственном участии поджелудочного сока, содержащего ферменты. Именно они расщепляют углеводы, жиры и белки на более простые составляющие, которые всасываются в кровь и участвуют в дальнейших процессах жизнедеятельности человека. Стимулируют выделение панкреатического секрета желчные кислоты, входящие в состав желчи. В свою очередь, выход желчи в просвет кишечника регулируется гуморальным и нервным путем.
Энзимы поступают в канал ДПК в неактивном виде. Для их полноценной деятельности необходима энтерокиназа — фермент, вырабатываемый клетками стенки тонкой кишки. Активной она становится под воздействием желчных кислот, выбрасываемых ЖП в ответ на сигналы вегетативной нервной системы при поступлении химуса (пищевого комка) в просвет ДПК. Процесс переваривания пищи не может происходить без секрета ПЖ или желчи. Любое нарушение в их синтезе или поступлении в ДПК приводит к заболеваниям органов пищеварения и тяжелым осложнениям. Патология в одном из этих органов может влиять на развитие изменений в другом.
Заболевания желчного пузыря
К болезням ЖП относятся следующие патологии:
- воспалительный процесс – холецистит,
- образование конкрементов в просвете пузыря — желчнокаменная болезнь,
- нарушение моторики протоков — дискинезия,
- полипы,
- злокачественные новообразования,
- паразитарные болезни (лямблиоз, описторхоз, фасцилез).
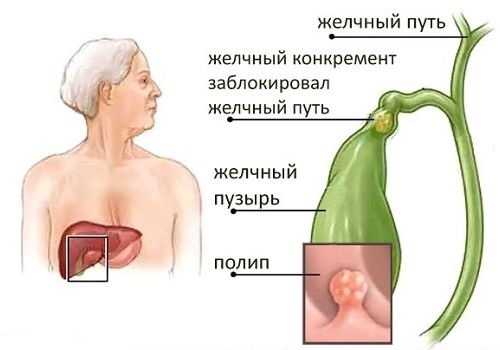
Любой патологический процесс в ЖП сопровождается воспалением — холециститом.
Конкременты, которые образуются в просвете ЖП, состоят из холестерина и солей кальция, связанных между собой билирубином. Камень, полип или опухоль могут заблокировать пузырный проток, что приведет не только к развитию желчной колики, но и может вызвать острый панкреатит.
Патологии поджелудочной железы
Поджелудочная железа чаще всего подвержена воспалительным процессам, которые, в свою очередь, при гибели клеток органа могут вызвать нарушение выработки гормонов (в том числе — инсулина) и развитие сахарного диабета.
Помимо этого, диагностируются:
- кисты,
- полипы,
- абсцессы,
- злокачественные новообразования или поражение метастазами из соседних органов.
У каждого заболевания существуют определенные причины и провоцирующие факторы риска. Во многих случаях к патологии ПЖ приводят изменения в желчном пузыре. Иногда выраженное воспаление с тотальной гибелью клеток паренхимы ПЖ (панкреонекроз) вызывает отек железы, который может сдавливать общий с ЖП проток. К воспалению в стенках желчного пузыря в связи со сдавлением или деформацией общего протока, застоем желчи или нарушением кровообращения в тканях ПЖ могут привести:
- опухоль,
- киста,
- кальцификат.
Как диагностировать и различить патологии?
Патологии ПЖ и желчного пузыря по своим клиническим симптомам имеют много общего. При панкреатите, как и при воспалении в ЖП, может болеть в правом подреберье. Боли становятся интенсивными после нарушения диеты и употребления жирной, острой, жареной пищи, алкоголя, даже в небольших количествах.
Физические нагрузки и стрессы тоже могут вызвать дискомфорт и боли в подреберьях с иррадиацией в руку, плечо, поясницу, при панкреатите они становятся опоясывающими.

Появляются диспепсические проявления:
- тошнота,
- рвота,
- изжога,
- отрыжки,
- метеоризм.
Возникает симптоматика астенического синдрома:
- резкая слабость,
- утомляемость,
- плохой сон,
- отсутствие аппетита.
Дифференцировать обострение хронического воспалительного процесса в железе и ЖП иногда сложно из-за схожести клинической картины, которую можно при определенном анамнезе связывать с каждым из органов пищеварения. Особенностями при панкреатите являются:
- панкреатический понос — жирный сероватого цвета частый стул со зловонным запахом и остатками непереваренной пищи (одно из первых проявлений болезни),
- многократная рвота, не приносящая облегчения,
- боли различной локализации.
Патология ЖП, помимо перечисленных признаков, проявляется билиарной гипертензией, вызванной застоем желчи. Проявляется:
- желтушностью кожных покровов и слизистых,
- зудом кожи,
- увеличением селезенки, а в дальнейшем синдромом гиперспленизма (анемия, лейкопения, тромбоцитопения),
- асцитом в тяжелых случаях без лечения.

Клинических проявлений для уточнения пораженного органа недостаточно. Пациента нужно обследовать детально, проверить функции желчного пузыря и ПЖ. Для исключения объемных процессов требуется проверка состояния органа с помощью функциональных исследований:
- УЗИ,
- МРТ,
- КТ,
- спленопортография – рентгенография сосудов портальной системы с контрастом,
- допплерография сосудов печени.
Эти методы позволяют определить состояние паренхимы и границ ПЖ, стенок, наличие конкрементов, полипов, других образований в ЖП.
Лабораторные исследования включают целый ряд показателей, которые необходимо проверять для уточнения диагноза:
- общеклинический анализ крови,
- кровь на сахар,
- диастаза мочи и крови,
- билирубин (общий, прямой, непрямой),
- общий белок и его фракции,
- холестерин, щелочная фосфатаза,
- коагулограмма.
Врач индивидуально назначает конкретные обследования с учетом жалоб, анамнеза, объективного статуса и тяжести состояния, в котором обратился пациент. На основании полученных данных назначаются лекарственные средства или решается вопрос о других методах лечения.
Какое влияние оказывают органы друг на друга?
Поскольку органы пищеварительной системы тесно связаны между собой, патология любого из них не может протекать изолированно. Особенно это касается желчнокаменной болезни — холелитиаза, которая по своей распространенности в последние годы не уступает болезням сердца. При обтурации общего протока камнем происходит скопление большого количества панкреатического секрета и желчи не только в общих протоках, но и в мелких каналах ПЖ. Давление в них резко повышается, поскольку печень и ПЖ продолжают функционировать и производить поджелудочный сок и желчь. Мелкие и хрупкие протоки ПЖ разрываются, их содержимое поступает в паренхиму органа. Одновременно повреждаются клетки ткани и близлежащие сосуды. При травме (разрыве протоков) ферменты активируются, в паренхиме начинается процесс самопереваривания железы — развивается панкреатит, который может осложниться массивным панкреонекрозом. Одновременно воспаляются стенки ЖП, приводя к холециститу, застою желчи, гиперспленизму, асциту.
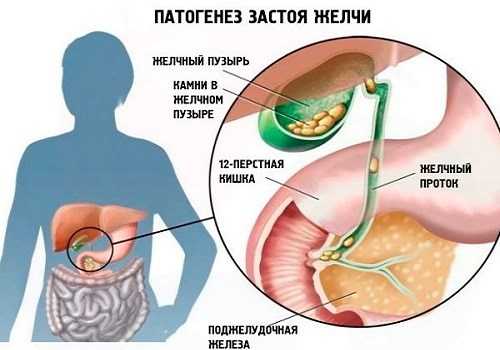
Поэтому при первых симптомах, даже невыраженных и, как кажется, незначительных нельзя заниматься самолечением и применять народные методы. Необходимо немедленно обращаться к специалисту.
Как будут работать органы в случае резекции одного из них?
Желчный пузырь – вспомогательный орган, поэтому при патологических образованиях или выраженном воспалительном процессе (флегмонозном или гангренозном холецистите), который сопровождается панкреатитом, показана холецистэктомия. В противном случае это вызовет развитие панкреонекроза – жизнеугрожающего состояния с неблагоприятным прогнозом. Чем раньше проведена операция, тем меньше риск развития панкреатита. Функции ЖП принимает двенадцатиперстная кишка: вырабатываемая печенью желчь, поступает в ее просвет. Это происходит постоянно, по мере выработки желчи, а не в момент приема пищи. Поэтому поражается слизистая ДПК, происходит расстройство микрофлоры в толстом кишечнике, что приводит к нарушениям стула (запору или поносу), может развиться панкреатит.
При удалении ПЖ или ее пораженной части назначается заместительная терапия: пациент принимает сахароснижающие препараты при имеющемся сахарном диабете или ферменты. Дозировка определяется эндокринологом или гастроэнтерологом индивидуально в каждом случае. Прием этих лекарств необходим на протяжении длительного времени (месяцы, годы, иногда — всю жизнь). Помимо медикаментозной терапии, человек должен соблюдать жесткую диету: стол № 9 — при сахарном диабете, стол № 5 — при панкреатите.
Во избежание тяжелых последствий и пожизненного приема препаратов со строгой диетой нужно беречь здоровье, отказаться от вредных привычек и вовремя обращаться к врачу.
Тест: на определение риска сахарного диабета 2 типа




