С удалением желудка при раке какую группу
В Российской Федерации заболеваемость раком желудка стоит на 2-м месте среди злокачественных новообразований и на 1-м месте среди опухолей желудочно-кишечного тракта. По частоте инвалидности рак желудка занимает 2-е место после рака молочной железы, а по тяжести инвалидности — 1-е. Среди основных локализаций злокачественных новообразований болйные раком желудка при первичной МСЭ признаются инвалидами I и II групп в 95-97% случаев.
В настоящее время в Российской Федерации принята единая классификация рака основных локализаций, согласно которой различают следующие
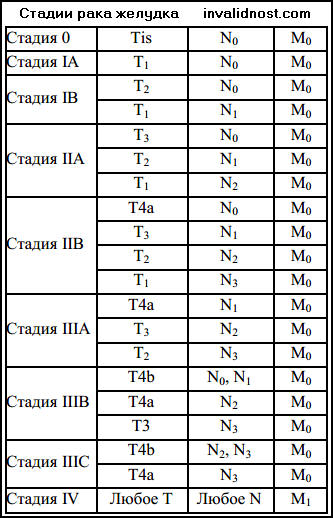
стадии рака желудка.I стадия — опухоль размерами до 3 см, распространяющаяся глубже подслизистого слоя. К I стадии следует относить малигнизированные полипы и малигнизированные язвы желудка с той же глубиной инвазии. Регионарные метастазы отсутствуют. IIA стадия — опухоль размерами более 3 см, распространяющаяся не глубже цодслизистого слоя, или опухоль любых размеров, врастающая в мышечный слой, но не прорастающая серозную оболочку. Регионарные метастазы отсутствуют.IIБ стадия — опухоль той же или меньшей степени местного распространения с одиночными (не более 2) метастазами в регионарных перигастральных лимфатических узлах.IIIA стадия опухоль любого размера, прорастающая всю стенку желудка. Возможны спаяние с соседними органами и (или) прорастание связочного аппарата желудка, верхнего листка брыжейки поперечной ободочной кишки. Опухоль той же или меньшей степени местного распространения с переходом на пищевод или двенадцатиперстную кишку.
Регионарные метастазы отсутствуют.IIIБ стадия — опухоль той же или меньшей степени местного распространения с множественными метастазами в регионарных перигастральных лимфатических узлах, одиночными или множественными регионарными метастазами по ходу левой желудочной, чревной, общей печеночной и селезеночной артерий.IVA стадия — опухоль любого размера, прорастает в соседние структуры и органы (поджелудочная железа, печень, поперечная ободочная кишка, селезенка, брыжейка поперечной ободочной кишки, печеночно-двенадцатиперстная связка, магистральные сосуды). Регионарные метастазы отсутствуют.IVB стадия — опухоль той же степени местного распространения с любыми вариантами регионарных метастазов или опухоль меньшей степени распространения с наличием неудалимых регионарных метастазов, или опухоль любой степени местного распространения с клинически определяемыми отдаленными гематогенными либо лимфогенными метастазами.В классификации по системе TNM предусмотрены следующие обозначения:
Т1 — слизистая оболочка, подслизистый слой;
Т2 — мышечный слой, субсерозный слой;
ТЗ — прорастание серозной оболочки;
Т4 — прорастание в соседние структуры.
N1 — перигастральные лимфоузлы не далее 3 см от края опухоли;
N2 — перигастральные лимфоузлы на расстоянии более 3 см от края опухоли или вдоль левой желудочной, общей печеночной, селезеночной или чревной артерии.
Регионарными являются лимфоузлы, расположенные вдоль малой и большой кривизны, вдоль левой желудочной, общей печеночной, селезеночной и чревной артерий.
Локализация процесса в желудке является важным прогностическим критерием. Пятилетняя выживаемость при раках кардиального отдела желудка в 2 раза ниже, чем при раках выходного отдела его. Переход опухоли на пищевод или двенадцатиперстную кишку даже в ранних стадиях процесса после радикального лечения делает прогноз сомнительным.
Анатомическая форма роста опухоли тесно связана с глубиной инвазии стенки желудка. Экзофитные опухоли чаще встречаются в пределах слизистой оболочки желудка, эндофитные в глубжележащих слоях, прорастая всю его стенку. Пятилетняя выживаемость при экзофитных формах роста опухоли в 2 раз выше, чем при эндофитных.
Гистологическое строение опухоли. В настоящее время твердо установлено, что гистологическое строение опухоли, а также степень ее структурной дифференцировки имеют для прогноза заболевания меньшее значение [Василенко В.Х. и др. 1989].Радикальность лечения и его эффективность. Единственным радикальным методом лечения рака желудка является оперативный метод. В I и II стадиях заболевания при любых формах роста опухоли дистального отдела желудка, не распространяющихся выше его угла, производят субтотальную дистальную резекцию желудка; при распространении выше угла желудка — гастрэктомию. При раках кардиального отдела желудка органосохраняющей операцией является проксимальная резекция желудка, при невозможности ее выполнения — гастрэктомия. В последние годы получило распространение комбинированное и комплексное лечение [Мельников РА. и др., 1983], что существенно повышает показатели 5-летней выживаемости. При III и IVA стадиях применяют комбинированные резекции желудка и гастрэктомию.
В неоперабельных случаях используют лучевой и химиотерапевтический методы лечения, как самостоятельно, так и в комбинации. Неоперабельный рак желудка часто приводит к необходимости выполнения паллиативных операций в виде наложения гастроэнтероанастомоза, гастростомии, еюностомии.
Радикальное лечение больных в I—IIIA стадиях заболевания приводит большую часть их к клиническому излечению (кроме больных в IIIA стадии с распространением опухоли на двенадцатиперстную кишку или пищевод), в IIIБ и IVA стадиях у большинства больных возникают рецидивы или метастазы, сложно поддающиеся лечению. Следовательно, при радикальном лечении больных раком желудка в I—IIIA стадиях клинический и трудовой прогнозы благоприятны, в IIIБ и IVA стадиях — сомнительны, в IVB — неблагоприятны.
Осложнения и последствия
Наиболее частыми послеоперационными осложнениями радикального лечения больных раком желудка являются несостоятельность швов желудочно-кишечного или пищеводно-кишечного анастомозов с развитием свищей, абсцессов в брюшной полости, грыж, которые в ряде случаев являются причиной утяжеления инвалидности.
К наиболее частым последствиям оперативного лечения рака желудка относятся синдром малого желудка, синдром приводящей петли, рефлюкс-эзофагит, хронический гастрит культи желудка, анастомозит (с последующим исходом в рубцевание), анемия, нарушения функции пищеварения, упадок питания, астенизация нервной системы.
Последствия радикального лечения в значительной степени зависят от объема операции и ее способа.
Субтотальная дистальная резекция желудка с анастомозом по способу Бильрот-I сохраняет пассаж пищи по двенадцатиперстной кишке и сопровождается наименьшей частотой и степенью выраженности функциональных расстройств. Однако наложение анастомоза этого типа нередко ограничено требованиями абластики.
Значительно чаще накладывают анастомоз по способу Бильрот-II. После этой операции в отдаленном периоде чаще возникают тяжелые нарушения функций желудочно-кишечного тракта и метаболические сдвиги в организме больного, что примерно в 20% случаев приводит к инвалидности или ее утяжелению.
Тяжелые формы расстройств после субтотальной дистальной резекции желудка с анастомозом по Бильрот-I встречаются в несколько раз реже, чем с анастомозом по способу Бильрот-II. При способе Бильрот-I самостоятельное значение в решении вопросов трудоспособности на МСЭ имеют синдром малого желудка, хронический гастрит и анастомозит с исходом в рубцовый стеноз, при способе Бильрот-II — синдром приводящей петли, синдром малого желудка, хронический гастрит культи желудка (при первичном освидетельствовании).
При повторном освидетельствовании на МСЭ в первой группе больных чаще всего отмечаются хронический гастрит культи желудка, анемия, нарушение функции пищеварения, упадок питания. Во второй группе больных — синдром приводящей петли, хронический гастрит культи желудка, анемия, демпинг-синдром. Следует отметить, что демпинг-синдром, гипогликемический синдром средней и тяжелой степени возникают у радикально оперированных больных раком желудка очень редко (в отличие от язвенной болезни) и характеризуются почти полным отсутствием вегетативного компонента. К наиболее частым функциональным расстройствам после проксимальной резекции желудка и гастрэктомии относятся рефлюкс-эзофагит и регургитация, которые наблюдаются у 80-86% оперированных и нередко носят выраженный характер. Что касается функции пищеварения, снижения массы тела, анемии, астенизации нервной системы, то они встречаются у подавляющего числа больных этой группы.
Комбинированные операции с резекцией смежных органов, желудочно-кишечного тракта часто приводят к выраженному нарушению функции пищеварения и требуют длительной адаптации организма к новым условиям.
Развивающийся астеноневротический синдром характеризуется адинамией, апатией, повышенной утомляемостью, нервно-психиЧескими нарушениями. В проявлении страдания выявляют две формы: соматогенную астению и синдром диэнцефальных нарушений со стойкими сдвигами в психическом состоянии больных. Соматогенная астения характеризуется психическом слабостью, повышенной раздражительностью, плаксивостью, снижением интеллекта. Синдром диэнцефальных нарушении проявляется гипергидрозом, расстройствами терморегуляции, анозом, гипотонией, ортостатическими феноменами, коллаптоидными состояниями, парестезиями, стойкими нарушениями сна и упорными головными болями. Психические нарушения проявляются изменениями особенностей личности, слабодушием, резким сужением круга интересов, заторможенностью и постепенно приобретают стойкий характер. Степени нарушений функций других постгастрорезекционных синдромов указаны в главе «Последствия хирургического лечении язвенной болезни желудка и двенадцатиперстной кишки».
Критерии и ориентировочные сроки ВУТ.
Критерием ВУТ является постановка диагноза «Рак желудка». При радикальном лечении в ранних стадиях процесса без выраженных последствий ВУТ — в пределах до 10 мес, при IIIБ и IVA стадиях — до 4 мес. В случае отказа от радикального лечения или его невозможности, а также после паллиативных операций ВУТ — до 2 мес.Противопоказанные виды и условия труда.
Больным, оперированным по поводу рака желудка, противопоказаны все виды работ со значительным физическим напряжением, т. е. труд III и IV категорий тяжести;
— все виды работ, препятствующие соблюдению режима питания (частого и дробного);
— работа с токсичными веществами и ионизирующей радиацией, источниками инфракрасного излучения и электромагнитного поля радиочастот, вибрацией;
— монотонный труд с заданными темпом и ритмом производства, вынужденным положением тела, с частыми наклонами туловища;
— при развитии астеноневротического синдрома труд с выраженным нервно-психическим напряжением (принятие ответственного решения в короткий отрезок времени при поступлении множественной информации).Показания для направления на МСЭ. Направлению на МСЭ подлежат:
— радикально оперированные больные на ранних стадиях без последствий, работающие в противопоказанных видах и условиях труда;
— радикально оперированные больные на ранних стадиях заболевания и при постгастрорезекционных синдромах средней и тяжелой степеней;
— больные после радикального лечения на IIIБ и IVA стадиях заболевания без последствий — в связи с сомнительным прогнозом;
инкурабельные больные и больные после паллиативного лечения — в связи с неблагоприятным прогнозом.Стандарты обследования при направлении на МСЭ:
— рутинные анализы;
— рентгеноскопия желудка;
— фиброгастродуоденоскопия с биопсией;
—УЗИ печени и поджелудочной железы;
— копрограмма.
КРИТЕРИИ ИНВАЛИДНОСТИ ПРИ РАКЕ ЖЕЛУДКА В 2020 ГОДУ
ПРИ ПЕРВИЧНОМ ОСВИДЕТЕЛЬСТВОВАНИИ В БЮРО МСЭ:
Инвалидность не устанавливается в случае, если у больного имеется:
Рак желудка I стадии (T1N0M0) после радикального лечения при отсутствии или наличии незначительных послеоперационных осложнений.
Инвалидность 3-й группы устанавливается в случае, если у больного имеется:
1. Рак желудка I стадии после радикального лечения при развитии постгастрорезекционных синдромов II степени.
2. Рак желудка II стадии после радикального лечения без местных и/или общих осложнений.
3. Гастрэктомия с последствиями оперированного желудка I степени.
Инвалидность 2-й группы устанавливается в случае, если у больного имеется:
1. Рак желудка II, III стадии (T1,2,3N1,2,3M0) после радикального лечения при наличии местных и/или общих осложнений и последствий лечения.
2. Рак желудка после паллиативного лечения со стабилизацией опухолевого процесса.
3. Гастрэктомия с последствиями оперированного желудка II или III степени.
Инвалидность 1-й группы устанавливается в случае, если у больного имеется:
Рак желудка IV стадии (T1,2,3,4N,1,2,3M0,1), инкурабельное состояние.

Источник таблицы
ПРИ ПОВТОРНОМ ОСВИДЕТЕЛЬСТВОВАНИИ В БЮРО МСЭ:
При повторном освидетельствовании перспективы установления (продления) инвалидности зависят от: степени нарушенных функций организма после проведенного лечения, наличия ремиссии или возникновения рецидивов, метастазов, осложнений, продолженного роста опухоли после радикального лечения, а также с учетом неэффективности проводимой терапии.
Обычно (как правило) подходы при повторном освидетельствовании следующие.
Инвалидность не устанавливается в случае, если:
— в ходе предшествующего освидетельствования больному устанавливалась инвалидность 3-й группы и у него не имеется: рецидивов, метастазов опухоли, инвалидизирующих последствий проведенного противоопухолевого лечения, сопутствующей инвалидизирующей патологии и противопоказаний в характере и условиях труда по основной профессии.
Инвалидность 3-й группы устанавливается:
1. В случае, если ходе предшествующего освидетельствования больному устанавливалась инвалидность 2-й группы и у него не имеется: рецидивов, метастазов опухоли, инвалидизирующих последствий проведенного противоопухолевого лечения, сопутствующей инвалидизирующей патологии, противопоказаний в характере и условиях труда по основной профессии (для постепенного вовлечения в трудовую деятельность с учетом возможного риска рецидивов, метастазов опухоли у больного, ранее признававшегося инвалидом 2-й группы).
2. В случае наличия стойкого умеренно выраженного нарушения функции организма (в том числе при развитии постгастрорезекционных синдромов II степени).
Инвалидность 2-й группы устанавливается:
1. В случае появления с момента предыдущего освидетельствования рецидивов (метастазов) опухоли (если ранее больному устанавливалась инвалидность 3-й или 2-й группы) — при условии отсутствия стойких значительно выраженных нарушений функций организма.
2. В случае наличия у больного последствий проведенного противоопухолевого лечения и/или сопутствующей патологии, приводящих к стойкому выраженному нарушению функций организма (в том числе при развитии постгастрорезекционных синдромов III степени).
Инвалидность 1-й группы устанавливается в случае, если у больного имеется:
1. Терминальное, инкурабельное состояние, нуждаемость в постоянной посторонней помощи, уходе, надзоре.
2. Стойкое значительно выраженное нарушение функций организма.
КРИТЕРИИ ИНВАЛИДНОСТИ ПРИ РАКЕ ЖЕЛУДКА У ДЕТЕЙ В 2020 ГОДУ
Категория «ребенок-инвалид» не устанавливается:
— после завершения лечения и достижения стойкой ремиссии (5 лет и более) с благоприятным онкопрогнозом.
Категория «ребенок-инвалид» устанавливается:
— при первичном освидетельствовании с любым видом и формой злокачественного новообразования на весь период лечения.
Согласно пункту 16а) приложения к Постановлению Правительства РФ от 20.02.2006 N 95 (ред. от 14.11.2019) «О порядке и условиях признания лица инвалидом»:
16. Категория «ребенок-инвалид» сроком на 5 лет устанавливается:
а) при первичном освидетельствовании детей в случае выявления злокачественного новообразования, в том числе при любой форме острого или хронического лейкоза.
Получить официальное заключение о наличии (или отсутствии) оснований для установления инвалидности больной может только по результатам своего освидетельствования в бюро МСЭ соответствующего региона.
Порядок оформления документов для прохождения МСЭ (включая и алгоритм действий при отказе лечащих врачей направлять больного на МСЭ) достаточно подробно расписан в этом разделе форума:
Оформление инвалидности простым языком
Источник
При диагностировании у пациента онкологической патологии применяются различные методы лечения тяжёлой и опасной для жизни болезни. Первоначально проводится полная, всесторонняя диагностика патологического состояния. При формировании способа стараются применять лечение неинвазивными и малоинвазивными способами. К таковым относятся химиотерапия (остановка жизнедеятельности онкологических клеток с помощью применения фармакологических препаратов, вводимых через вену в организм больного) или радиотерапия (применение радиационных импульсов для разрушения мутировавших клеток, из которых формируется опухоль в желудке).
Если вышеприведённые методы не обеспечили необходимый результат, применяется хирургический (оперативный) метод вмешательства в лечение пациента. Удаление желудка при раке позволяет максимально сократить развитие онкологии и при благоприятных факторах полностью победить болезнь. Но подобный метод не проходит без последствий для пациента. И до конца жизни человек будет вынужден соблюдать свод строгих правил по питанию, чтобы избежать интоксикации или переедания, которые при отсутствии органа желудка грозят риском летального исхода.
В редких случаях осуществляется трансплантология (пересадка) желудка. Это тоже сложнейшая операция, способная привести к отторжению пересаженного органа.
В настоящее время проводятся исследования по созданию искусственного желудочно-кишечного тракта. Больному раком порой устанавливают искусственный желудок, полностью функциональный.
Противопоказания к применению хирургического вмешательства
В ряде случаев, применение операции не позволяет добиться желаемых результатов. Вмешательство не проводят в связи с отсутствием шансов на значительное улучшение состояния пациента.
Гастрэктомия желудка
Подобная ситуация может сложиться в результате распространения опухоли по отдалённым органам через систему метастазов. В данном случае удаление первоисточника онкологического процесса не даст требуемого улучшения в связи с тем, что заболевание будет распространяться из других очагов патологии. Операция производится только при опухоли без метастазов. В излишней травматизации организма смысла нет.
Дополнительными противопоказаниями к проведению хирургического вмешательства будут:
- пониженная свёртываемость крови;
- тяжёлая почечная недостаточность;
- тяжёлая недостаточность сердца и сосудов;
- увеличение желудка в размерах;
- злокачественный перитонит.
При подобных состояниях удаление желудка принесёт больше вреда, чем пользы либо окажется бесполезным. Для пациента подбираются иные виды лечения онкологии, не связанные с полостными видами оперативного вмешательства.
Варианты оперативного вмешательства
В зависимости от показаний возможно оперативное вмешательство в трёх вариантах:
- Резекция желудка.
- Гастрэктомия.
- Лимфодиссекция.
Резекция желудка
Операция по удалению подразумевает ампутацию повреждённой части органа. При малой распространённости по органу опухоли применяется только удаление части желудка, где происходит непосредственное развитие онкологического процесса.
При проведении частичной ампутации оставшиеся отделы сшиваются и соединяются с кишечником. Сохраняется частичная функциональность желудка, что позволяет обеспечить пациенту возможность полного восстановления нормального образа жизни после операции.
При тотальной ампутации желудка производится формирование культи из тканей кишечника, принимающей на себя функции желудка. Функционал крайне ограничен. Желудочный сок вырабатываться не будет. Поэтому система пищеварения представлена в усечённом варианте.
Существует вариант резекции с применением специального оборудования – эндоскопа. Такой вид называется эндоскопической резекцией.
Гастрэктомия
Данный вид оперативного вмешательства представляет собой соединение пищевода и двенадцатиперстной кишки через тонкий кишечник. Продолжительность операции длительна по времени (не менее 5 часов) и чревата осложнениями.
После операции пациента держат в стационаре в течение 2-3 недель, после чего его допустимо выписать под диспансерное наблюдение. В течение первых 24-48 часов пациента не кормят перорально. Внутривенно вводится поддерживающий раствор.
Если место соединения пищевода и прямой кишки недостаточно хорошо закреплено, присутствует вероятность осложнений, приводящих к смерти пациента. Чтобы убедиться в крепости соединения, перед первым приёмом питьевой воды проводится рентгеновское исследование. В течение первого месяца после проведённой гастрэктомии вероятны болевые ощущения и сложности при употреблении пищевых продуктов.
К сожалению, устранить эти негативные последствия невозможно. По истечении месяца после удаления желудка организм максимально восстановит функции по перевариванию пищи с учётом новых обстоятельств.
Лимфодиссекция
При лимфодиссекции происходит ампутация не только части желудка, поражённого опухолью, но и ближайшие лимфатические узлы, если при визуальном осмотре в них обнаружены следы жизнедеятельности опухолевых клеток (метастазы).
Во время операции хирург определяет пострадавшие лимфатические узлы с помощью визуального осмотра. Благодаря их иссечению значительно снижается риск распространения онкологических очагов.
Распространение метастазов в лимфоузлы
Подготовительный этап к проведению операции
Подготовка пациента к проведению оперативного вмешательства – залог успешного выполнения процедуры по удалению пострадавшего от рака органа. Процесс подготовки может занять до месяца.
Пациент обязан строго соблюдать предписания врачей относительно диеты в подготовительный период. Обязателен отказ от употребления алкоголя и табака. Запрещено употребление тяжёлой, острой пищи.
Больной проходит исследования с целью определить состояние здоровья, стадию развития онкологической патологии.
На анализ берут биоматериалы крови, мочи и кала. Кровь проверяется в двух анализах – общий клинический и биохимический. Дополнительно проводится проверка на наличие соответствующих онкомаркеров. Моча проходит клинический анализ, кал проверяют на присутствие скрытой крови.
Проводится электрокардиография сердечных показателей. Грудная клетка подвергается рентгенологическому исследованию в двух проекциях.
Для выявления точного места локализации новообразования производятся следующие исследования:
- Ультразвуковое исследование брюшной полости (кишечника, селезёнки, органов малого таза).
- Компьютерная томография.
- Магнитно-резонансная томография.
Пищевод и двенадцатиперстная кишка исследуются при помощи гастроскопа. Производится визуальный осмотр и сбор материала для гистологического исследования. Эта процедура носит название гастроскопия.
Процедура гастроскопии
Производится визуальное исследование толстого кишечника с применением эндоскопа (колоноскопия).
При наличии показаний производится диагностическая операция с целью проверить наличие метастазов и иных поражений органов брюшной полости, которые являются противопоказанием к проведению оперативного вмешательства для лечения онкологии.
Для устранения риска развития инфекционных патологий назначается курс антибиотиков. Пациент проходит дополнительные консультации и исследования в соответствии с показаниями. Подбираются соответствующий режим питания и дозировка разового приёма пищи. Питание должно осуществляться 5-6 раз в течения дня небольшими порциями.
За 10 дней до оперативного вмешательства отменяется приём антикоагулянтов и противовоспалительных препаратов нестероидного вида.
Важным моментом подготовки является психологическая поддержка родных и друзей пациента. Положительные эмоции в борьбе с такой болезнью, как онкология, играют заметную роль.
Лучевая (радиотерапия) и химиотерапия назначаются до операции с целью облегчить проведение самой процедуры. В день самой операции проводится промывание желудка и внутривенное вливание плазмы крови в случае выявления анемии у пациента.
Вероятные осложнения после удаления желудка
Оперативное вмешательство такого рода, как удаление важного органа пищеварительной системы, сложно и опасно. Вероятны многочисленные осложнения после удаления желудка. К таковым относятся:
- появление внутреннего кровотечения;
- резкая потеря в весе тела;
- вероятность рецидива злокачественной опухоли;
- воспалительные процессы в брюшине;
- падение уровня железа в крови (анемия);
- воспалительный процесс на слизистой оболочке пищевода;
- ускорение процесса вывода каловых масс из организма без переваривания поступившей пищи.
Остаётся вероятность появления и других осложнений, исходя из индивидуальных особенностей организма пациента, перенёсшего операцию по удалению желудка.
Реабилитация
Реабилитация после рака займет длительный период времени. Но точный срок восстановления зависит от многих факторов, большая часть которых относится к особенностям строения организма больного. Сюда относят:
- возраст пациента;
- пол пациента;
- наличие сопутствующих патологических процессов в организме;
- психологическое состояние больного.
Непосредственное влияние оказывает и вид проведённой операции, качество оказания медицинской услуги, объём удалённого желудка.
В среднем реабилитационный период составляет не менее трёх месяцев. Но часто достигает временного интервала в 2 года. В течение этого периода необходимо строго соблюдать все предписания лечащего врача относительно приёма медикаментозных препаратов, соблюдение диеты.
Физические нагрузки под запретом, особенно тяжёлые виды спорта. Необходимо следить за температурным режимом и не допускать перегрева или переохлаждения организма.
Выживаемость
Выживаемость после проведённой операции зависит от того, насколько вовремя оперативное вмешательство было произведено. При осуществлении процедуры на первой и второй стадиях развития патологии смертность в течение 5 лет не превышает 20%.
Также выполнение операции на первых стадиях снижает риск повторного возникновения онкологии. Наличие своевременного вмешательства напрямую влияет на продолжительность жизни после проведённой операции. Упомянутый фактор гарантирует благоприятный прогноз на полное избавление от патологии. Большинство больных живут долго и пересекают рубеж 10-летней выживаемости.
Выберите город, желаемую дату, нажмите кнопку «найти» и запишитесь на приём без очереди:



