S образный желчный пузырь у плода

УЗИ желчного пузыря плода является информативным методом перинатальной диагностики каких-либо отклонений в органах брюшной полости. Желчный пузырь является внутренним органом, это часть билиарной системы всех людей. Он является важным звеном, которое участвует в продуцировании, синтезе и накоплении желчи. Аномалии его чаще всего врождённые, поэтому их рекомендуется обнаруживать еще на этапе внутриутробного развития. Так у будущих родителей появится возможность своевременно предпринимать при необходимости лечебные мероприятия.

На каком сроке и для чего делают УЗИ желчного пузыря у плода
УЗИ желчного пузыря и почек плода, а также других внутренних органов обычно проводится во время беременности на втором триместре, с 19 недели. Такое исследование делают именно в этот период, поскольку ко второму триместру уже полностью сформированы внутренние органы плода. В первые месяцы провести такой скрининг еще невозможно ввиду неполностью сформировавшихся внутренних отделов.
Билиарная система исследуется с помощью ультразвуковых излучений. На узи плода видно или не видно какие-либо патологии. Чаще всего такая процедура проводится очень тщательно для исследования брюшной полости.
Нормы показателей УЗИ плода беременной
Какие же показатели являются нормальными, а когда следует бить тревогу? Такое время проведения визуализации специально выбрано для того, чтобы при тяжелых обнаруженных патологиях можно было вовремя прервать беременность. С 17 по 20 неделю внутриутробного развития будущего малыша его брюшная полость составляет всего несколько миллиметров.
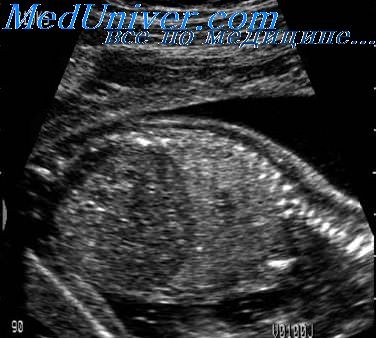
Желчный пузырь визуализируется во время проведения поперечного сканирования будущего ребёнка. Выглядит он как гипоэхогенное образование, которое расположено по центру справа полости. Нередко врачи говорят ошибочно, что это образование является одним из участков пупочной вены. Дифференцируют пузырь у плода по таким факторам:

- локализация больше предопределена в правом отделе брюшной полости, менее – по центру,
- пупочную вену можно отследить по центру передней брюшины,
- шейка пузыря намного тоньше, нежели его основание,
- по форме напоминает конус, а пупочная вена – цилиндр,
- в полости вены чётко визуализируется кровоток.
Сама визуализация желчного с помощью ультразвукового исследования необходима для того, чтобы определить факт его наличия, участок расположения, размеры, структуры, исключить или подтвердить наличие каких-либо патологий.
Норма в показателях
Норма в показателях с 16 по 21 недели беременности определяется не только с помощью ультразвукового исследования, но и посредством иных обследований, самым достоверным из них является окружность живота на разном сроке:
- в 16 нед – это 87-115 см,
- в 18 нед. – 105-145 см,
- 19 нед. – 115-153 см,
- 20 нед. – 125 – 165 см.
Отклонения в показателях
Во время проведения процедуры ультразвукового исследования эмбриона могут быть обнаружены и патологии:
- чрезмерно увеличена или уменьшена брюшная полость,
- орган отсутствует полностью,
- ЖП заполнен жидкостью,
- щелеподобный желудок,
- аплазия или агенезия желчного пузыря у плода.

Патология желчевыводящих путей на ранних сроках беременности не всегда может визуализироваться. При наличии любых изменений причиной тому могут быть аномалии системы пищеварения или иные патологические процессы в организме. Если на положенном сроке желчный пузырь не определяется во время проведения диагностики, врачами предполагается наличие атрезии пищеварительного тракта. В такой ситуации он присутствует, но амниотическая жидкость в нем отсутствует.
При отсутствии эхотени предполагается наличие маловодия, а это является косвенным симптомом патологий мочевыделительной системы. В некоторых случаях желудок у эмбриона не определяется, так происходит, если он находится не в том месте, где должен. Чаще всего это симптом диафрагмальной грыжи. Если в брюшной полости отсутствует амниотическая жидкость, причиной может быть порок центральной нервной системы, наличие «заячьей губы», нейромышечных заболеваний.
Содержимое брюшной полости представляет собой разные включения гиперэхогенного характера. Причиной того, что желудок увеличенный, может выступать обтурация или непроходимость кишечного тракта. Обычно такое состояние не является самостоятельным заболеванием, это только симптом сопутствующих патологий. В таком случае печень тоже может быть увеличена. В такой ситуации появляются и следующие признаки: стенки утолщены, его шейка сужена, нет полноценного грушеобразного изгиба.
При обнаружении серьёзных патологий во время перинатального развития, после появления малыша на свет проводится специальная операция. Её задачей является воссоздание желудка из участка тонкого кишечника.
Атрезия является редким состоянием. Характеризуется наличием неполного заращения в одном из отделов желудка. Часто сочетается с патологиями гортани, пищеварительного прохода, скоплением жидкости в брюшной полости. Агенезия характеризуется полным отсутствием органа. Такая аномалия является очень редкой. Часто сопровождается и другими пороками внутриутробного развития. Такое состояние несовместимо с жизнью.
Холецистомегалия у плода в процессе беременности
Холецистомегалия – это значит, что размеры желчного пузыря превышают норму. Но раньше времени не стоит паниковать. Обычно такое состояние требует врачебного наблюдения. Оно может быть физиологической особенностью.
При отсутствии воспаления и скопления анормальной жидкости обычно повод для тревоги отсутствует.
Видео
Безопасно ли делать УЗИ плода во время беременности?
Загрузка…
УЗИ поджелудочной железы плода. Обследование желчного пузыря плода
Поджелудочная железа плода обычно не выявляется при плановом ультразвуковом обследовании но при тщательном осмотре ее удается визуализировать у некоторых плодов во втором и третьем триместрах. Условия для выявления поджелудочной железы бывают более оптимальны, если сканирование проводится в косых плоскостях сечений брюшной полости плода, когда его позвоночник обращен к задней стенке брюшной полости матери. Несмотря на то что патология поджелудочной железы потенциально может быть выявлена при помощи эхографии, в настоящее время существует очень мало, если вообще существует, опубликованных данных относительно антенатального выявления пороков развития поджелудочной железы.
Известно, что поджелудочная железа бывает гипертрофирована у детей, рожденных от матерей, страдающих сахарным диабетом, и уменьшена в размерах у плодов с задержкой внутриутробного развития.
Желчный пузырь плода часто визуализируется при сканировнии его брюшной полости в поперечном сечении и имеет вид овальной или каплевидной структуры, наполненной жидкостью и расположенной между правой и левой долями печени. Кпереди его дно почти достигает границы передней брюшной стенки. Считается, что желчный пузырь играет пассивную роль во внутриутробной жизни плода и не демонстрирует значительных изменений в объеме при нагрузке глюкозой или при употреблении жирной пищи матерью в момент, когда она голодна.
Несмотря на то что невозможность визуализировать желчный пузырь плода может отмечаться при муковисцедозе, атрезии желчных протоков или агенезии желчного пузыря, большинство плодов с невыявленным желчным пузырем оказываются здоровы. Увеличение желчного пузыря по мере прогрессирования беременности отмечается вплоть до середины третьего триместра, после чего его размеры больше не изменяются. Описанные в литературе пороки развития желчного пузыря включают в себя его левостороннее расположение и наличие перегородок.
Практически все пороки желчного пузыря составляют группу аномалий, которые только в редких случаях выявляются пренатально.
Желчекаменная болезнь может быть диагностирована в антенатальном периоде. Как и у взрослых людей, вид содержимого желчного пузыря плода в этих случаях может варьировать и быть представлен гиперэхогенными включениями с эффектом «акустической тени» или «хвоста кометы» позади себя, гиперэхогенными включениями без дистальных эффектов или слоистым содержимым средней эхогенности в виде осадка. Однако в отличие от взрослых многие случаи желчекаменной болезни плода спонтанно разрешаются. Даже те камни, которые остаются, обычно не имеют клинического значения.
Этиология образования камней желчного пузыря плода не достаточно изучена, и в большинстве наблюдений предрасполагающих факторов выявить не удалось.
Кисты желчных протоков обычно представляют собой локальные расширения билиарной системы печени. Наиболее распространенной формой таких кист является расширение общего желчного протока (холедоха). При эхографии киста холедоха имеет вид жидкостного образования, локализованного в правом верхнем квадранте брюшной полости плода. Когда желчный пузырь отображается в той же плоскости сечения, что и киста общего желчного протока, формируется изображение двух рядом расположенных кистозных образований в правом верхнем квадранте брюшной полости. Кисты холедоха могут выявляться начиная с 15 нед беременности.
Дифференциально-диагностический ряд при наличии образования кистозной структуры в правом верхнем квадранте брюшной полости достаточно широк и включает в себя кисты общего желчного протока (холероха), атрезию двенадцатиперстной кишки, расширение петли кишки, кисты сальника и брыжейки, а также кисты печени, яичника, почек и поджелудочной железы. Специфический диагноз кисты общего желчного протока может быть заподозрен, когда в верхнем правом квадранте брюшной полости выявляется киста, с которой соединяются структуры (структура) трубчатой формы, которые представляют собой расширенные желчные протоки. Обычно такая картина чаще выявляется у новороженных, чем в антенатальном периоде.
Болезнь Кароли (Caroli) (коммуни-кантная кавернозная эктазия желчных протоков) может сочетаться с кистой общего желчного протока. При эхографии в этом случае будут выявляться многочисленные кистозные структуры больших размеров, соединяющиеся между собой. Если кистозные структуры в правом верхнем квадранте брюшной полости визуализируются вместе с двухсторонним увеличением почек и маловодием, следует предположить сочетание болезни Кароли и поликистоза почек инфантильного типа.
Учебное видео УЗИ поджелудочной железы в норме

— Также рекомендуем «Аномалии мочеполовой системы плода. УЗИ почек плода»
Оглавление темы «Патология почек плода»:
1. Опухоли печени плода. Кальциноз печени плода
2. УЗИ поджелудочной железы плода. Обследование желчного пузыря плода
3. Аномалии мочеполовой системы плода. УЗИ почек плода
4. Агенезия почек плода. Эктопия почек плода
5. Гидронефроз у плода. Диагностика гидронефроза у плода
6. Обструкция лоханочно-мочеточникового соустья у плода. Пузырно-мочеточниковый рефлюкс плода
7. Первичный мегауретер у плода. Инфравезикальная обструкция плода
8. Прогноз при инфравезикальной обструкции у плода. Удвоение почек плода
9. Мультикистозная дисплазия почек плода. Рециссивная поликистозная болезнь почек плода
10. Доминантный поликистоз почек плода. Мегацистис и экстрофия мочевого пузыря плода
УЗИ желчного пузыря плода является информативным методом перинатальной диагностики каких-либо отклонений в органах брюшной полости. Желчный пузырь является внутренним органом, это часть билиарной системы всех людей. Он является важным звеном, которое участвует в продуцировании, синтезе и накоплении желчи. Аномалии его чаще всего врождённые, поэтому их рекомендуется обнаруживать еще на этапе внутриутробного развития. Так у будущих родителей появится возможность своевременно предпринимать при необходимости лечебные мероприятия.
УЗИ желчного пузыря плода является информативным методом перинатальной диагностики
На каком сроке и для чего делают УЗИ желчного пузыря у плода
УЗИ желчного пузыря и почек плода, а также других внутренних органов обычно проводится во время беременности на втором триместре, с 19 недели. Такое исследование делают именно в этот период, поскольку ко второму триместру уже полностью сформированы внутренние органы плода. В первые месяцы провести такой скрининг еще невозможно ввиду неполностью сформировавшихся внутренних отделов.
Билиарная система исследуется с помощью ультразвуковых излучений. На узи плода видно или не видно какие-либо патологии. Чаще всего такая процедура проводится очень тщательно для исследования брюшной полости.
Нормы показателей УЗИ плода беременной
Какие же показатели являются нормальными, а когда следует бить тревогу? Такое время проведения визуализации специально выбрано для того, чтобы при тяжелых обнаруженных патологиях можно было вовремя прервать беременность. С 17 по 20 неделю внутриутробного развития будущего малыша его брюшная полость составляет всего несколько миллиметров.
Желчный пузырь визуализируется во время проведения поперечного сканирования будущего ребёнка. Выглядит он как гипоэхогенное образование, которое расположено по центру справа полости. Нередко врачи говорят ошибочно, что это образование является одним из участков пупочной вены. Дифференцируют пузырь у плода по таким факторам:
Визуализация желчного с помощью УЗИ необходима для того, чтобы определить факт его наличия, размеры, исключить или подтвердить наличие патологий
- локализация больше предопределена в правом отделе брюшной полости, менее – по центру;
- пупочную вену можно отследить по центру передней брюшины;
- шейка пузыря намного тоньше, нежели его основание;
- по форме напоминает конус, а пупочная вена – цилиндр;
- в полости вены чётко визуализируется кровоток.
Сама визуализация желчного с помощью ультразвукового исследования необходима для того, чтобы определить факт его наличия, участок расположения, размеры, структуры, исключить или подтвердить наличие каких-либо патологий.
Норма в показателях
Норма в показателях с 16 по 21 недели беременности определяется не только с помощью ультразвукового исследования, но и посредством иных обследований, самым достоверным из них является окружность живота на разном сроке:
- в 16 нед – это 87-115 см;
- в 18 нед. – 105-145 см;
- 19 нед. – 115-153 см;
- 20 нед. – 125 – 165 см.
Отклонения в показателях
Во время проведения процедуры ультразвукового исследования эмбриона могут быть обнаружены и патологии:
- чрезмерно увеличена или уменьшена брюшная полость;
- орган отсутствует полностью;
- ЖП заполнен жидкостью;
- щелеподобный желудок;
- аплазия или агенезия желчного пузыря у плода.
Патология желчевыводящих путей на ранних сроках беременности не всегда может визуализироваться
Патология желчевыводящих путей на ранних сроках беременности не всегда может визуализироваться. При наличии любых изменений причиной тому могут быть аномалии системы пищеварения или иные патологические процессы в организме. Если на положенном сроке желчный пузырь не определяется во время проведения диагностики, врачами предполагается наличие атрезии пищеварительного тракта. В такой ситуации он присутствует, но амниотическая жидкость в нем отсутствует.
При отсутствии эхотени предполагается наличие маловодия, а это является косвенным симптомом патологий мочевыделительной системы. В некоторых случаях желудок у эмбриона не определяется, так происходит, если он находится не в том месте, где должен. Чаще всего это симптом диафрагмальной грыжи. Если в брюшной полости отсутствует амниотическая жидкость, причиной может быть порок центральной нервной системы, наличие «заячьей губы», нейромышечных заболеваний.
Содержимое брюшной полости представляет собой разные включения гиперэхогенного характера. Причиной того, что желудок увеличенный, может выступать обтурация или непроходимость кишечного тракта. Обычно такое состояние не является самостоятельным заболеванием, это только симптом сопутствующих патологий. В таком случае печень тоже может быть увеличена. В такой ситуации появляются и следующие признаки: стенки утолщены, его шейка сужена, нет полноценного грушеобразного изгиба.
При обнаружении серьёзных патологий во время перинатального развития, после появления малыша на свет проводится специальная операция. Её задачей является воссоздание желудка из участка тонкого кишечника.
Атрезия является редким состоянием. Характеризуется наличием неполного заращения в одном из отделов желудка. Часто сочетается с патологиями гортани, пищеварительного прохода, скоплением жидкости в брюшной полости. Агенезия характеризуется полным отсутствием органа. Такая аномалия является очень редкой. Часто сопровождается и другими пороками внутриутробного развития. Такое состояние несовместимо с жизнью.
Холецистомегалия у плода в процессе беременности
Холецистомегалия – это значит, что размеры желчного пузыря превышают норму. Но раньше времени не стоит паниковать. Обычно такое состояние требует врачебного наблюдения. Оно может быть физиологической особенностью.
При отсутствии воспаления и скопления анормальной жидкости обычно повод для тревоги отсутствует.
Видео
Безопасно ли делать УЗИ плода во время беременности?
Аномалии развития желчного пузыря
Аномальное состояние желчного пузыря отмечено в 28% случаях патологических изменений в желчевыводящих путях. Согласно стандартной классификации болезни, существует один вид аномалии, приобретенной в период внутриутробного роста — полное отсутствие или недоразвитие. В зависимости от характера, места расположения формы и прочих критериев различают подвиды — агенезию, аплазию, гипоплазию и другие аномальные особенности в анатомии этого органа. Главная причина их возникновения — сбои при внутриутробном развитии.
Класификация различная в зависимости от характера, места расположения, формы и других критериев желчного.
Наиболее точный метод диагностики патологических изменений в структуре и форме этого органа пищеварительной системы — УЗИ, которое позволяет получить данные о состоянии, структурных особенностях и функциональности стенок и протоков. УЗИ может быть общее или с нагрузкой, когда данные снимаются после употребления пациентами желчегонного завтрака. При нечеткой визуализации системы с протоками на УЗИ, больных подвергают КТ и МРТ.
Агенезии и аплазии диагностируются холеграфией, радиохолецистографией и динамической сцинтиграфией для анализа способностей к накоплению желчи. Лапароскопический метод используется в редких случаях. Обычно его применяют для диагностирования других патологий в близлежащих органах или сопутствующих болезней аномалиям пузыря.
Особенности обследования
Анатомическое изменение строения, структуры тканей в желчных пузырях или аномалии роста подразумевают наличие индивидуальных особенностей в органе, которые не оказывают воздействия на функциональные способности или вызывают облегченные компенсируемые расстройства. Иногда аномальное развитие инициирует определенные патологические процессы. К этим процессам не относятся случаи уродств с грубым нарушением строения и нормальности функционирования.
Врожденные патологии развиваются во время внутриутробного формирования и роста пузырей. Причины:
- отрицательное воздействие окружающей среды; хронические болезни, вредные привычки у родителей; сбои на генетическом уровне; прием сильных лекарств.
Чаще всего патологии не проявляются в виде серьезных дисфункций, поэтому специфичного лечения не нужно. Существенные нарушения, которые могут быть вызваны многократными загибами или отсутствием пузыря, влияют на желчевыделительную систему и физическое состояние, поэтому требуют вмешательства. Частота появления аномалий — 0,04—0,4%.
Желчный пузырь плода располагается между правой и левой долями печени. Орган визуализируется, если плод располагается спиной к животу матери. Он имеет овальную или каплевидную форму. Увеличение в размерах наблюдается до середины 3-го триместра, затем желчный пузырь перестаёт расти.
Холецистомегалия или увеличение желчного пузыря в размерах часто бывает у матерей, которые сами страдают заболеваниями поджелудочной железы, которые обостряются во врем беременности. В случае изолированной холецистомегалии без других патологий ситуация в основном нормализуется сама собой к концу беременности.
У плода не визуализируется желчный пузырь
Добрый день, ДОКТОР. У меня первая беременность (32 года). Беременность наступила после процедуры (ЭКО ИКСИ). Ставили диагноз: бесплодие неясного генеза. Осложнением на первом месяце беременности были проблемы с печенью на фоне приема гормональных препаратов. На УЗИ у плода серьезных отклонений не обнаружено, однако 20 и в 24 недели беременности у плода не визуализируется желчный пузырь. Нашла информацию в интернете, что возможно три варианта развития событий:
- 1.желчный начнет визуализироваться в 32 недели или после родов, 2.у ребенка нет желчного, но есть желчные ходы и с этим можно спокойно жить, 3.отсутвие желчного может свидетельствовать об отстувии желчных ходов и тогда ребенкку будет необходима операция.
Читала, что для более точной постановки диагноза возможен забор и анализ амниотической жидкости, но не хочется рисковать ребенком т. к. есть опасность выкидыша.
Хотелось бы уточнить по поводу третьей ситуации (т. к. в интернете нет подобной информации):
- 1.можно ли наосновании забора и анализа амниотической жидкости 100% подтвердить отсутствие желчных протоков у ребенка, 2.какая именно операция требуется малышу, 3.в какой срок необходимо провести оперативное вмешательство, 4.делают ли подобные операции в России, ели нет, то в каких сранах это делают, 5.какие анализы необходимо сдать, чтобы новорожденному провели такую операцию, 6.и какой прогноз развития событий после проведения операции.
Очень жду ответа! Заранее огромное спасибо!
На УЗИ орган не визуализируется при муковисцедозе, агенезии (отсутствии) или атрезии (отсутствие) желчных ходов. Согласно статистике, при невозможности визуализации желчного пузыря у плода в 25% случаев это говорит о тяжёлых пороках развития, в 53% желчный пузырь располагается в нетипичном месте (обычно он располагается в правой части брюшной полости), в 22% будет иметься желчекаменная болезнь.
Желательно до 22 недели сделать анализ амниотической жидкости, которая подтвердит или опровергнет тяжёлую патологию.
У плода также бывает желчекаменная болезнь, на УЗИ камни видны как гиперэхогенные включения с акустической тенью либо осадок средней эхогенности. Камни в пренатальный период исчезают сами собой.
Начиная с 15 недели беременности при трансабдоминальном обследовании женщины у плода можно выявить кисту желчного протока (холедоха). Сам желчный проток при этом расширен. Обычно патология сопровождается расширением петли 12-перстной кишки, атрезией кишечника, кистами почек, печени и других органов.
Многочисленные кистозные образования свидетельствуют о болезни Кароли. Для неё характерно двустороннее увеличение почек, поликистоз почек, а также маловодие.
Видовая классификация
Аномалиями могут считаться 4 основных группы пороков, подразделяемых по количеству, локации, строению, форме желчного пузыря:
- Врожденное отсутствие органа. Патология классифицируется как:
- агенезия желчного пузыря, когда орган и внепеченочные каналы не сформированы, то есть отсутствуют полностью; аплазия, характеризуемая наличием только нефункционального зачатка органа, но желчевыводящие пути есть; гипоплазия желчного пузыря, когда орган имеет маленький размер, у него могут быть недоразвиты ткани или некоторые части.
В 25−50% случаях следствием патологии является образование первичных или вторичных конкрементов, расширение главного желчевыводящего канала, соединяющего пузырь и 12-перстный отросток, перегрузка гладкой мышцы дуоденального сосочка.
Измененная локация желчного пузыря классифицируется по признакам:
- внутри печени; поперек; под левой частью печени; левостороннее положение при правосторонней локации остальных органов.
Патологии соответствует недоразвитость пузыря со слабой перистальтикой. На этом фоне возникают воспаления органа, быстро формируются конкременты.
- Подвижный желчный пузырь. Может занимать разное положение:
- внутри брюшины, когда орган находится за пределами печени и с трех сторон покрыт брюшными тканями; полная внепеченочная локация, когда крепление осуществляется длинной брыжейкой, а сам орган покрыт тканями брюшины; полное отсутствие фиксации, что повышает риск заворота и сильных перегибов из-за блуждания органа.
Последний случай требует обязательного хирургического лечения. В противном случае возможен летальный исход.
Удвоение желчного пузыря на результатах УЗИ.
Удвоение пузыря сопровождается его недоразвитостью из-за небольшой величины. Из-за функциональной слабости орган подвержен часто возникающим патологиям, таким как водянка, воспаление тканей, камнеобразование. Примеры:
- Многокамерность. Маловыраженное структурное изменение проявляется как частичное или полное отделение дна пузыря от его тела. Двудольчатость предполагает наличие общей шейки у двух отдельных камер. Дуктулярность, когда происходит истинное удвоение органа, то есть одновременно существует два абсолютно сформированных желчных пузыря с протоками, самостоятельно входящими в общий желчный и печеночный канал. Трипликация предполагает образование трех самостоятельных органов, расположенных в одном углублении с общей серозной оболочкой. Проблема решается дренированием с установкой желчеотводящей трубки в имеющихся протоках.
Выводы
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl Enter
Методы лечения
Медикаментозное лечение с назначением желчегонных средств, таких как «Гепабене», «Фламин», «Циквалон», «Никодин». Курс составляет 6 месяцев. Дополнительно назначаются спазмолитики, которые способны уменьшить боли, снять спазмы со стенок аномально развитого органа. При симптомах острого холецистита принимаются антибиотики — «Цефтриаксон», «Цефиксим».
Народные методы заключаются в приеме таких средств, как рыльца кукурузы на масле, пчелиная перга, цветочная пыльца, отвары полыни или бессмертника. Физиотерапия включает назначение лечебных процедур, таких как новокаиновый электрофорез, парафиновые аппликации. Диетотерапия при умеренных физических нагрузках.
Питание должно быть дробным, малыми порциями, без перееданий и голоданий. Пища не должна нагружать и раздражать ЖКТ. Хирургические методы применяются в крайних случаях. Показания к операциям: органическое поражение с признаками хронического воспаления; дисфункция моторно-эвакуаторной способности; признаки «отключенности» желчного пузыря; конкременты в теле органа или его протоках любой величины и количества; подозрение на полипы или образование холестеринового осадка.


