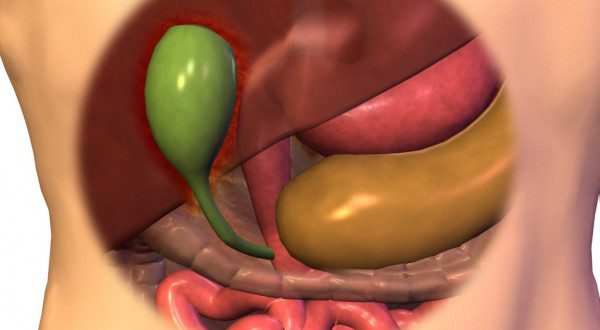
Реактивные изменения желчного пузыря

Реактивные изменения поджелудочной железы: причины

Поджелудочная железа является одной из наиболее крупных пищеварительных систем. В размере она уступает лишь печени. Орган состоит из хвоста, тела и головки перемежающихся друг с другом. Железа вырабатывает специальные ферменты, которые принимают активное участие в переваривании еды, а также она секретирует инсулин – гормон, оотвечающий за содержание сахара в кровяных потоках.
Частично поджелудочную железу закрывает желудок, она связана с желчевыводящей системой и печенью. Поэтому патологические процессы, появляющиеся в ней – это реакции на возникновение в брюшной полости разнообразных хронических недугов.
Также реактивные изменения поджелудочной железы, могут стать причиной значительных физиологических изменений, способствуя прогрессированию массы болезней.
Взаимодействие пищеварительных органов
Поджелудочная железа должна выполнять две важные функции:
- внутрисекреторная (заключается в производстве островками Лангерганса инсулина, способствующего усвоению глюкозы);
- внешнесекреторная (заключается в выработке панкреатической жидкости, принимающей активное участие в процессе пищеварения).
Пищеварительный сок, производимый паренхимой, соединяясь с желчным протоком, отступающим от желчного пузыря, собирается в проток и открывается в области двенадцатиперстной кишки.
Вследствие такой тесной взаимосвязи болезни органов желчевыводящих путей и печени провоцируют реакцию и изменения в полноценном функционировании всей системы.
Какие последствия могут возникнуть от реактивных изменений?
Понятие «реактивные изменения» вызывает некий страх у массы пациентов. Но в действительности это обозначает, что орган реагирует на изменения, происходящие в одном из близлежащих с железой органов, причины не обязательно опасны.
Эти реактивные изменения могут стать причиной появления болевого синдрома, колебаний показателя сахара в крови и дисфункции правильного функционирования системы пищеварения.
Когда поджелудочная железа реактивная ее паренхима продуцирует недостаточное количество гормонов, отвечающих за липидно-углевой обмен, а также малое количество панкреатического сока, в котором содержатся ферменты, необходимые для полноценного пищеварения.
Воспаление поджелудочной железы, появляющееся из-за агрессивного влияния на нее печени и органов путей, выводящих желчь, является приступом реактивного панкреатита, для которого характерны:
- реактивные изменения паренхимы;
- отек органа, вследствие чего он увеличивается в размере.
Прогрессирование реактивного панкреатита как у ребенка, так и у взрослого может являться ответом железы на различные заболевание ЖКТ. К ним относятся следующие болезни:
- заболевания пищевода;
- острый и хронический гепатит;
- язвенный колит;
- хронический холецистит;
- язвенная болезнь двенадцатиперстной кишки.
Болезни печени и желчевыводящих протоков
В основном, когда застаивается желчь в желчевыводящих путях и желчном пузыре, то в паренхиме происходят реактивные изменения, имеющие диффузный характер. Однако, обнаружить это можно только с помощью УЗИ и на одном из участков паренхимы.
Аналогичные процессы происходят при болезнях печени, при этом нарушаются ее функции, отвечающие за выработку желчи.
Симптомы, присутствующие при таких реактивных изменениях у ребенка и у взрослого:
- тошнота;
- болевые ощущения вверху живота;
- расстройство стула.
Но, если учесть, что возникновение такой же симптоматики характерно и для других болезней ЖВП и печени, то иногда отличить их от сходных признаков реактивных изменений железы почти невозможно, причины здесь будут смазаны.
Болезни ЖКТ
Реактивный панкреатит может прогрессировать при заболеваниях ЖКТ у ребенка и у взрослого. Чаще всего виновницей этого становится язва двенадцатиперстной кишки.
К тому же реактивные изменения поджелудочной могут способствовать появлению:
- тошноты;
- жидкому стулу;
- болевым ощущениям в верхней части живота;
- метеоризму.
Изредка реактивный панкреатит появляется при болезнях толстого кишечника и пищевода. Например, такое состояние может вызывать рефлюкс-гастрит. Это заболевание является воспалением пищевода, которое возникает, когда в орган затекает желудочный сок.
Систематическое раздражение кислой средой становится причиной воспаления пищевода, а после – появления на его стенках язв.
Язва – это тяжелый недуг, оказывающий негативное влияние на общее состояние органов пищеварения и поджелудочной железы.
Реактивные патологические изменения, происходящие в железе, формирующиеся в условиях болезней ЖКТ, могут проходить у ребенка и у взрослых с незначительной симптоматикой или вообще без каких-либо признаков.
Диагностирование
Реактивные изменения, происходящие в поджелудочной железе, можно диагностировать с помощью УЗИ, при котором обследуются все органы, являющиеся возможными причинами возникновения приступа.
На УЗИ паренхима здоровой поджелудочной железы однородная. Ее размеры не увеличены и не уменьшены, без каких-то очагов либо диффузных изменений.
Диффузные изменения – это не диагноз, а состояние поджелудочной железы. При этом изменения распределены по всей ткани органа равномерно. Когда изменения имеют очаговый характер, то, скорее всего, у пациента в железе имеются опухоли или камни.
К тому же в процессе ультразвукового исследования в больном органе может выявиться различный характер диффузных изменений, благодаря чему устанавливается тот или иной диагноз:
- диффузное снижение плотности эхогенности и паренхимы (если параметры органа увеличились, то это является подтверждением наличия приступа острого панкреатита;
- диффузные изменения поджелудочной железы с повышением эхогенности и плотности при уменьшенном либо нормальном размере железы (свойственно при наличии фиброза);
- диффузное понижение эхогенности и уменьшение плотности паренхимы, при котором орган не увеличивается (явление характерно для реактивных и хронических изменений);
- диффузное увеличение эхогенности при естественных параметрах железы может свидетельствовать о лимпоматозе (для недуга характерно частичное замещение паренхимы жиров;
По причине того, что, основываясь только на УЗИ установить точный диагноз болезни довольно непросто необходимо проводить дополнительные диагностические исследования, в которые входит:
- эндоскопия двенадцатиперстной кишки (проводится для исследования слизистой в месте, где впадает проток);
- общий и биохимический анализ крови (делается с целью установления нарушений функционирования органа и для диагностирования либо исключения наличия воспаления);
- анализ мочи на содержание ферментов пищеварения.
После, результаты всех анализов тщательно исследуются гастроэнтерологом. Затем он оглашает точный диагноз и назначает лечение, борющееся с тем или иным недугом.
Следует заметить, что реактивные изменения не нуждаются в специальной терапии, поэтому, когда основной недуг органов ЖВП или печени будет вылечен, от них не останется и следа.
Источник: https://diabethelp.org/oslozhneniya/reaktivnye-izmeneniya-podzheludochnojj-zhelezy.html
Особенности реактивного гепатита и его лечение

Реактивный гепатит — это синдром, имеющий вторичное значение и проявляющийся на фоне основной патологии, чаще всего печеночной недостаточности или заболеваний желчного пузыря.
Он протекает доброкачественно, поскольку даже возникающие структурные морфологические изменения печени обратимы.
Более чем у половины пациентов синдром имеет стертую клиническую картину либо вовсе не проявляется симптоматически.
- 1 Причины
- 2 Симптомы
- 3 Диагностика
- 4 Лечение
Причины
Основной причиной развития реактивных изменений печени является полиморфизм гепатоцитов. Появляются воспалительные изменения и мелкие некротические очаги внутри долек, а сами гепатоциты имеют признаки белковой и жировой дистрофии. Основные этиологические причины синдрома таковы:
- воспалительные процессы органов ЖКТ: гастрит, холецистит, язва, холангит, язвенный колит;
- эндокринные нарушения и аутоиммунные заболевания: волчанка, сахарный диабет;
- ревматизм и артриты (ревматоидный, полиартрит);
- аллергические заболевания: астма, дерматит;
- неврологические нарушения;
- врожденные патологии печени и желчного пузыря;
- вирусные, бактериальные и паразитарные инвазии.
Синдром реактивного гепатита проявляется у 97% пациентов с ЖКБ, у 40% с панкреатитом, у 63% с язвой желудка и у 74% с ревматоидным артритом.
Толчком для развития неспецифического реактивного гепатита является ослабленный иммунитет и сильный стресс. В большинстве случаев синдром обостряется при токсическом поражении печени, вызванном отравлением или действием инфекции, а также в виде осложнения после хирургического вмешательства.
Симптомы
Поскольку реактивные изменения характеризуются воспалительно-дистрофическими процессами в печени, у пациента проявляется целый комплекс симптомов:
- общие признаки: повышенная усталость, сниженная работоспособность, плохой аппетит, тяжесть и ноющая боль в области печени;
- интоксикация (появляется только при тяжелых воспалениях и инфекциях) — головокружение, шум в ушах, субфебрильная температура или лихорадка;
- диспепсия — рвота, тошнота, нарушение стула, несварение, горечь во рту, прозрачный кал и темная моча;
- эмоциональные нарушения — беспричинная раздражительность, бессонница,
- желтуха — окрашивание склер, ладоней и слизистых оболочек в желтый оттенок.
Диагностика
Диагностика неспецифического реактивного гепатита начинается с изучения анамнеза пациента, поскольку там уже могут быть подсказки на этиологическую патологию.
По мере выяснения причины болезни проводятся лабораторные анализы (кровь, кал, моча), а также инструментальные обследования (УЗИ, МРТ, КТ, рентген). Если такая диагностика оставила сомнения, то берется образец ткани для биопсии.
Хотя эта процедура является «золотым стандартом», она инвазивна, а потому проводится в крайнем случае, особенно, если диагностируется реактивный гепатит у детей.
Лечение
Кроме терапии выявленной этиологической болезни показано симптоматическое лечение синдрома:
- диета — стол №5 по Певзнеру с учетом индивидуальных особенностей, например, пищевой аллергии, дисбактериоза и т. п.;
- отказ от физических нагрузок в период обострения;
- прием полезных медикаментов: гепатопротекторы, энтеросорбенты, дезинтоксикационные средства, витамины B, C, E, а также жаропонижающие и успокоительные препараты по показаниям.
Как свидетельствует практика, при эффективной терапии первичной болезни симптоматическая картина и реактивные изменения в печени очень быстро исчезают.
Источник: https://ProPechen.com/bolezni/hepatitis/reaktivnyj-gepatit.html
Диагностика заболеваний желчного пузыря – УЗИ

На практике заболевания желчного пузыря можно разделить на:
– травматические,
– функциональные,
– обменные,
– воспалительные,
– паразитарные,
– опухолевые,
– сочетанные.
Приобретенные заболевания. Повреждения
Повреждения желчного пузыря встречаются очень редко. Различают открытые (ножевые и огнестрельные ранения) и закрытые (разрывы и отрывы).
Эхография является очень доступным методом для получения быстрой информации о возможном повреждении желчного пузыря (даже у постели больного).
При открытых повреждениях желчного пузыря из раны может сочиться желчь, и это облегчает диагностику, однако следует заметить, что из-за открытой раны эхосканирование сопряжено с большими трудностями, так как манипулировать длинным линейным датчиком невозможно.
Для этого следует применять датчик с малой площадью контакта с телом больного – механический или короткий линейный, что позволяет проводить секторное сканирование печени и зоны желчного пузыря из одной или нескольких точек.
В первые часы после открытой травмы на эхограмме желчный пузырь имеет узко-удлиненную форму, в полости лоцируется небольшое количество желчи, стенки утолщены (признак сокращенного желчного пузыря), контуры прерываются в месте ранения, откуда желчь вытекает в виде эхонегативной дорожки, создавая эхонегативный ореол.
При закрытой травме в первые часы эхокартина такая же, как при открытой.
Спустя несколько часов после травмы наряду с нарастанием клинических признаков (боли в правом подреберье, в эпигастральной области, по правому флангу брюшной полости, ограниченное напряжение мышц передней брюшной стенки и боли в этой области при вдохе) на эхограмме желчного пузыря в области гепатодуоденальной зоны и в правой подвздошной области лоцируется значительное количество жидкости (желчи). Эхогенность брюшины повышается (признаки локального перитонита). На вторые сутки в брюшной полости может лоцироваться большое количество жидкости (желчи), появляются признаки разлитого перитонита. Из-за имбибиции брюшины желчью значительно повышается эхогенность, что мешает хорошей визуализации внутренних органов.
В дальнейшем желчь в брюшной полости может быть лоцирована в виде ограниченных межкишечных слабо- или анэхогенных образований, похожих на абсцессы.
При небольших колющих повреждениях из щелевидных разрывов желчь в небольшом количестве вытекает в ложе пузыря; если ее вязкость высокая, то она может затромбироваться и лоцируется как ложный дивертикул в виде паравезикального абсцесса.
В дифференциальной диагностике от другой патологии брюшной полости помогает присутствие травмы.
Функциональные нарушения
К функциональным нарушениям желчного пузыря относят различные дискинезии, которые в клинической практике бывает очень трудно дифференцировать от органических изменений; в общей заболеваемости желчного пузыря они занимают ведущее место.
Причины дискинезий желчного пузыря могут быть врожденные (различные аномалии желчного пузыря и желчных путей), приобретенные (гельминты, чаще энтеробиоз, лямблиоз), заболевания двенадцатиперстной кишки (дуодениты, перидуодениты, дуоденогастральный рефлюкс, рубцовые деформации двенадцатиперстной кишки, изменения сфинктера Одди и др.).
Дискинезии
Это функциональные нарушения моторно-эвакуаторной функции желчного пузыря. Эхография дает возможность изучить моторику желчного пузыря и дифференцировать варианты его дискинезий. Существуют различные методики определения функциональных особенностей желчного пузыря, и все они основаны на применении пробы с желчегонным завтраком (два желтка или 20 мл сорбита на полстакана теплой воды).
Изменение наибольшего поперечника является самым простым, доступным и надежным методом для определения эвакуационной функции желчного пузыря.
Учитывая, что в норме максимальное опорожнение желчного пузыря происходит за 2 часа, измерения для определения наибольшего поперечника осуществляются до желчегонного завтрака и спустя 90 минут или через 5, 15, 30, 45, 90 минут после приема желчегонного завтрака. В норме желчный пузырь в течение 45-90 минут сокращается на X – У.
исходной величины поперечника. При гипертонии и гиперткинезии желчный пузырь обычно несколько уменьшен в размере, длина его в среднем 4-5 см, поперечник 2-2.5 см, стенка утолщена (2-3 мм). Максимальное его опорожнение наступает менее чем за час.
При гипотонии и гипокинезии желчный пузырь увеличен в размере, в среднем составляет 10-11 см, поперечник 4-5 см, стенка тонкая. Полная эвакуация желчного пузыря продолжается 4-8 часов. К гипомоторной дискинезии относят и застойный желчный пузырь, возникающий вследствие различных функциональных расстройств моторики двенадцатиперстной кишки.
К причинам, приводящим к гипомоторной дискинезии, также относят аномалии пузырного протока, в частности когда шейка желчного пузыря изогнута и обращена вверх и, переходя в пузырный проток под острым углом, может привести к его сдавлению и эвакуации желчи.
К стазу желчи могут привести и другие аномалии, такие, как очень длинный пузырный проток, изгиб в виде клюва, буквы S, стенозы и дивертикулы в шейке желчного пузыря (последние встречаются очень редко), а также другие причины:
- механические – спаечный процесс, камни, опухоли желчного пузыря и обще желчного протока и др.;
- воспалительные – перихолециститы различной этиологии, приводящие к отеку пузырного протока;
Источник: https://health-medicine.info/diagnostika-zabolevanij-zhelchnogo-puzyrya-uzi/
Поджелудочная железа в организме человека играет ключевую роль в процессе пищеварения и переваривания пищи. Кроме того, она вырабатывает единственный сахароснижающий гормон – инсулин. Столь жизненно важные функции делают поджелудочную железу объектом пристального внимания гастроэнтерологов и терапевтов. Проверять её рекомендуется ежегодно в ходе медицинского осмотра, особенно это правило касается людей зрелого и старшего возраста.
Для контроля состояния пациентам назначается ультразвуковое исследование поджелудочной железы. Это визуальный метод диагностики, который позволяет оценить структуру и плотность органа, состояние протоков, наличие или отсутствие кист и других полостей в паренхиме.
Одно из заключений УЗИ звучит, как «реактивные изменения поджелудочной железы». Но что это значит?

Что такое реактивные изменения клеток
Термином реактивные изменения в медицине принято называть состояние клеток, пограничное со смертью. Под действием сильных химических, физических или механических раздражителей происходит повреждение структур ткани и на молекулярном, и на клеточном уровне. В ответ на это включаются защитные механизмы: происходит выброс биогенных аминов и биологически активных веществ, изменяются физико-химические свойства цитоплазмы и электролитный баланс. Сама клетка внешне отекает и набухает.
Важно! В ответ на действие раздражителей предельной степени возникают реактивные изменения в клетках поджелудочной железы. Это состояние погранично с некрозом (гибелью клеток), однако в отличие него реактивные изменения – обратимы. Устранить клеточные повреждения на данном этапе представляется возможным. Своевременная терапия на данном этапе заболевания сохранит орган, предотвратит хирургическую операцию, восстановит присущие ему функции.
Таким образом, реактивные изменения — это не диагноз. Это признак серьёзной (иногда опасной) патологии в органе или соседней системе, которая требует безотлагательного медицинского вмешательства после тщательной диагностики.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Какие состояния могут привести к реактивным изменениям в тканях железы
В первую очередь, получая такое заключение на руки, врач подумает о прогрессирующем воспалении в самой поджелудочной железе или другого органа гепатобилиарной системы. Поэтому к причинам относят:
- Острый приступ панкреатита.
- Острое или хроническое токсическое поражение поджелудочной железы (например, алкоголизм).
- Острое и хроническое воспаление печени (все виды гепатита).
- Острое и хроническое воспаление желчного пузыря.
- Язвенная болезнь желудка или двенадцатиперстной кишки.
- Хронический колит.
- Другие заболевания пищеварительной системы.
Поджелудочная железа имеет тесные связи со всеми пищеварительными органами. При любом изменении в их работе происходит мощный выброс медиаторов и цитокинов, что токсически действует на прилежащие органы. Кроме того, нарушается отток секрета, он забрасывается обратно, и активные вещества, входящие в состав сока, начинают активно переваривать саму поджелудочную железу. Орган воспаляется, что сопровождается реактивными изменениями.

Симптоматика
Признаки и симптомы реактивных изменений возникают сразу же, в ответ на повреждение клеток железы. Тяжесть симптомов вариабельная – от лёгких форм до жизнеугрожающих состояний.
Основные признаки:
- Боли в правой подрёберной, подложечной областях опоясывающего характера или колющего характера. Боли возникают в ответ на приём жирной, кислой, острой или тяжёлой пищи.
- Диспепсические расстройства: рвота пищей, съеденной накануне, жидкий стул без патологических примесей с высоким содержанием жира, метеоризм и вздутие живота. Потеря аппетита, отрыжка, икота.
- Симптомы интоксикации: подъём температуры тела вплоть до лихорадочного состояния, головная боль, потливость.
- Горький привкус во рту, белый налёт на языке.
- Немотивируемая жажда.
Важно! Перечисленные симптомы – крайне не специфичны. Они наблюдаются при многих заболеваниях пищеварительной системы. В связи с этим, пациент с реактивными изменениями поджелудочной железы всегда нуждается в дополнительном обследовании.

Диагностические критерии и методы
При наличии реактивных изменений на экране монитора при ультразвуковом исследовании будет заметно увеличение поджелудочной железы. Размеры изменяются за счёт отёка капсулы и паренхимы, набухания клеток. Кроме того, сама паренхима будет неоднородной по проницаемости, что характеризуется, как повышенная или пониженная эхогенность паренхимы железы.
Из опроса пациента врач узнаёт о перенесённых заболеваниях и заболеваниях ближайших родственников, о характере питания. Из анамнеза важен дебют симптомов, причины их возникновения и характер.
После тщательного осмотра для подтверждения диагноза назначаются дополнительные обследования:
- Общий анализ крови – воспалительные изменения, признаки анемии.
- Биохимический анализ крови – признаки наличия хронических заболеваний, изменение содержания ферментов, общего белка, желчных пигментов.
- Анализ мочи (в том числе биохимический) – при реактивных изменениях с мочой будет выделять фермент амилаза.
- Анализ кала на наличие стеатореи.
- Ультразвуковое исследование всех органов брюшной полости.
- Эзофагогастродуоденоскопия.
- По требованию: компьютерная и магниторезонансная томография, ЭРХПГ, фиброколоноскопия др.

Чем опасны реактивные изменения
При раннем выявлении изменений для жизни они опасности не представляют. Под действием адекватной терапии основного заболевания все процессы в клетках поджелудочной железы восстанавливаются.
Если медицинское вмешательство не было произведено своевременно или его не было совсем, то клетки из пограничного состояния переходят в состояние некроза, то есть погибают. Постепенно процесс затрагивает всю поджелудочную железу, наступает панкреонекроз – состояние, угрожающее жизни пациента. Поджелудочная железа перестаёт функционировать, больной находится в тяжёлом состоянии. При присоединении сепсиса или шока может наблюдаться летальный исход.
Признаки панкреонекроза:
- Потеря сознания, оглушённое состояние.
- Лихорадка (температура тела достигает 39-40 С).
- Бледные или синюшные кожные покровы, покрытые потом.
- Частое поверхностное дыхание.
- Тахикардия в сочетании с нитевидным пульсом.
- Резкое снижение артериального давления.

Лечение и прогноз
Лёгкие формы течения требуют адекватного лечения исключительно основного заболевания (гепатита, холецистита, панкреатита и т.д.). При правильно подобранной терапии все реактивные изменения проходят сразу же после стихания острого процесса.
При выраженных симптомах показано назначение ферментных препаратов, заменяющих функции поджелудочной железы. При заместительной ферментной терапии уходит дискомфорт в желудке, метеоризм и тяжесть в животе. При сильно выраженных болях назначаются ненаркотические анальгетики.
Тяжёлые формы требуют интенсивной терапии в отделениях реанимации. Здесь, как правило, решается вопрос о хирургическом удалении поджелудочной железы либо проведении паллиативной операции, которая бы облегчила состояние больного.
Полезное видео: Как не допустить реактивных изменений в поджелудочной железе
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее