Рак желудка схема мельникова
.jpg)
.jpg) Патологическая анатомия рака желудка: локализация рака в желудке: антральный отдел — 60—70%; малая кривизна тела желудка — 10—15%; кардиальный отдел — 8—10%; передняя и задняя стенки — 2—5%; большая кривизна — 1%; свод желудка— 1%; тотальное поражение желудка — 3—5%.
Патологическая анатомия рака желудка: локализация рака в желудке: антральный отдел — 60—70%; малая кривизна тела желудка — 10—15%; кардиальный отдел — 8—10%; передняя и задняя стенки — 2—5%; большая кривизна — 1%; свод желудка— 1%; тотальное поражение желудка — 3—5%.
Внутриорганное распространение рака желудка происходит по типу инфильтрации, преимущественно по направлению к кардии, распространение за пределы привратника на двенадцатиперстную кишку происходит реже по лимфатическим сосудам подслизистого и мышечного слоев. Проникая через все слои стенки желудка, опухоль прорастает соседние ткани и органы.
По макроскопической форме роста выделяют три основные группы:
— опухоли с преимущественно экзофитным ростом (бляшковидный, полипообразный, блюдце-образный рак, рак из язвы и др.),
— опухоли с преимущественно эндофитным ростом (инфильтративно-язвенный, диффузный или фиброзный рак),
— смешанные опухоли, имеющие черты экзо- и эндофитного роста.
Последние две группы более злокачественны и чаще дают метастазы.
Макро- и микроскопические границы опухоли не совпадают, Экзофитно растущие в просвет желудка опухоли характеризуются очерченными границами, от видимого края опухоли раковая инфильтрация распространяется на 2—3 см.. Эндофитно (инфильтративно) растущие в толще стенки желудка опухоли распространяются от видимой границы опухоли на 5—7 см. Наиболее часто встречаются опухоли с эндофитной формой роста (у 70% больных), реже наблюдаются опухоли с экзофитной формой роста (15% больных) и опухоли, имеющие смешанный характер роста (у 15% больных).
Гистологическая классификация рака желудка (ВОЗ, № 18, 1977):
1. Аденокарцинома: а) папиллярная, б) тубулярная, в) муцинозная, г) перстневидно-клеточная.
2. Недифференцированный рак.
3. Аденоканкроид.
4. Плоскоклеточный рак.
5. Неклассифицируемый рак.
По микроскопической картине все виды рака желудка разделяют на две основные группы: дифференцированные и недиференцированные. Недифференцированные виды рака характеризуются большей злокачественностью, чем дифференцированные.
Рак желудка метастазирует преимущественно лимфогенно. Возможно гематогенное метастазирование, а также путем имплантации раковых клеток по брюшине.
Лимфатическая система желудка образована лимфатическими капиллярами слизистой оболочки, сплетениями лимфатических сосудов (подслизистым, межмышечным, серозно-подсерозным). В зависимости от направления тока лимфы поверхность желудка разделена на территории, связанные с лимфатическими узлами, расположенными вдоль сосудов желудка. Согласно схеме А. В. Мельникова выделяют четыре бассейна оттока лимфы от желудка (рис. 119).
Первый бассейн лимфооттока собирает лимфу от пилороантрального отдела желудка, прилежащего к большой кривизне.
1-й этап метастазирования—лимфатические узлы, расположенные в толще желудочно-ободочной связки по большой кривизне вблизи привратника;
2-й этап метастазирования — лимфатические узлы по нижнему краю головки поджелудочной железы и за привратником;
3-й этап метастазирования — лимфатические узлы, расположенные в толще брыжейки тонкой кишки;
4-й этап метастазирования — забрюшинные парааортальные лимфатические узлы.

Рис. 119. Схема бассейнов (I—IV) лимфооттока от желудка (по А. В. Мельникову). I : 1 — лимфатические узлы большого сальника по большой кривизне желудка. 2 — подпривратниковые и запривратниковые лимфатические узлы, 3 — лимфатические узлы брыжейки тонкой кишки, 4 — пара-аортальные лимфатические узлы; II: 1— лимфатические узлы в малом сальнике по малой кривизне желудка, 2 — лимфатические узлы в толще малого сальника, 3 — лимфатические узлы в толще печеночно-двенадцатиперстной связки, 4 — лимфатические узлы в воротах печени; III: 1 — паракардиальные лимфатические узлы, 2 — лимфатические узлы желудочно-поджелудочной связки, 3 — лимфатические узлы по верхнему краю поджелудочной железы, 4 — околопищеводные лимфатические узлы; IV: 1 — лимфатические узлы в большом сальнике по большой кривизне желудка, 2 — лимфатические узлы по верхнему краю поджелудочной железы, 3 — лимфатические узлы в воротах селезенки.
Во время радикальной операции возможо удаление лимфатических узлов 1-го и 2-го этапов метастазирования. Лимфатические узлы 3-го и 4-го этапов метастазирования удалить невозможно, при их поражении метастазами радикальная операция невыполнима.
Второй бассейн лимфооттока собирает лимфу от части пилороантрального отдела, прилежащей к малой кривизне, и от тела желудка.
1-й этап метастазирования — ретропилорические лимфатические узлы;
2-й этап метастазирования — лимфатические узлы в малом сальнике в дистальной части малой кривизны, в области привратника и двенадцатиперстной кишки, сразу же за привратником;
3-й этап метастазирования—лимфатические узлы, расположенные в толще печеночно-двенадцатиперстной связки. Эти лимфатические узлы удалить во время операции трудно, а чаще невозможно;
4-й этап метастазирования — лимфатические узлы в воротах печени.
Третий бассейн — самый большой и основной бассейн лимфатического оттока, имеет наиболее крупные лимфатические сосуды и лимфатические узлы. Мощный отводящий лимфатический сосуд расположен на малой кривизне желудка, в толще желудочно-поджелудочной связки, по ходу левых желудочных сосудов—артерии и вены. Собирает лимфу от тела желудка и малой кривизны, прилегающих отделов передней и задней стенок, кардии, медиальной части свода и абдоминального отдела пищевода.
1-й этап метастазирования — лимфатические узлы, расположенные в виде цепочки по ходу малой кривизны в клетчатке малого сальника. Верхние узлы этой цепочки называют паракардиальными, они поражаются метастазами в первую очередь при раке кардии.
2-й этап метастазирования — лимфатические узлы по ходу левых желудочных сосудов, в толще желудочно-поджелудочной связки;
3-й этап метастазирования — лимфатические узлы по верхнему краю поджелудочной железы и в области ее хвоста;
4-й этап метастазирования — лимфатические узлы в парааортальной клетчатке выше и ниже диафрагмы.
Четвертый бассейн собирает лимфу от вертикальной части большой кривизны желудка, прилегающих к ней передней и задней стенок, значительной части свода желудка.
1-й этап метастазирования — лимфатические узлы, расположенные в верхнелевом отделе желудочно-ободочной связки;
2-й этап метастазирования — лимфатические узлы по ходу коротких артерий желудка;
3-й этап метастазирования — лимфатические узлы в воротах селезенки;
4-й этапом метастазирования А. В. Мельников считал поражение селезенки. Однако при поражении селезенки происходит поражение ее паренхимы, а не лимфатических узлов.
Изложенная схема путей лимфотока не исключает метастазирования в самые разнообразные лимфатические узлы.
При радикальной операции по поводу рака желудка обязательно надо удалять не только ближайшие лимфатические узлы ближайшего лимфатического бассейна, но и регионарные лимфатические узлы третьего бассейна, содержащего наиболее мощные лимфатические узлы и магистральные лимфатические сосуды.
При блокаде отводящих лимфатических путей метастазами рака возникает ретроградный ток лимфы и метастазы появляются в области пупка.
Во внутренние органы метастазы рака попадают гематогенным путем (при прорастании опухоли в сосуды системы воротной вены) или лимфогематогенным путем через грудной проток, впадающий в венозное русло. Гематогенные метастазы чаще определяются в печени, значительно реже в легких, плевре, надпочечниках, костях, почках.
Имплатационные метастазы возникают при контактном переносе опухолевых клеток, а также при свободном их перемещении по брюшной полости. Раковые клетки оседают на поверхности большого сальника, образуют на брюшине мелкобугристые высыпания (карциноматоз брюшины), опускаясь в малый таз, образуют метастазы в прямокишечно-пузырной (у мужчин) и в прямокишечно-влагалищной (у женщин) складках (метастазы Шницлера), в яичниках (метастаз Крукенберга).
Комитетом международного противоракового союза предложена классификация рака желудка по системе TNM (в 1966 г.).
Эта классификация предусматривает разделение желудка на три отдела: проксимальный (верхняя треть), тело желудка (средняя часть), антральный (дистальная треть).
Опухоль следует относить к тому отделу, в котором расположена большая ее часть.
Классификация TNM основана на данных клинического, рентгенологического, эндоскопического исследований и патоморфологических исследований удаленного во время операции препарата.
Т — опухоль
ТIS — внутриэпителиальный рак.
Т1 —опухоль поражает только слизистую оболочку и подслизистый слой.
Т2 — опухоль проникает глубоко, занимает не более половины одного анатомического отдела.
Т3 — опухоль с глубокой инвазией захватывает более половины одного анатомического отдела, но не поражает соседние анатомические отделы.
Т4 — опухоль поражает более одного анатомического отдела и распространяется на соседние органы.
N — регионарные лимфатические узлы рр
N0 — метастазы в регионарные лимфатические узлы не определяются.
NХа— поражены только перигастральные лимфатические узлы. 1
NХb — поражены лимфатические узлы по ходу левой желудочной, чревной
общей печеночной, селезеночной артерий, по ходу печеночно-дуоденальной связки, т. е. те узлы, которые могут быть удалены хирургически.
NХс — поражены лимфатические узлы по ходу аорты, брыжеечных и подвздошных артерий, которые невозможно удалить хирургически.
М — отдаленные метастазы
М0 — отдаленные метастазы не определяются.
М1 —имеются отдаленные метастазы.
Р — гистопатологические критерии (глубина инвазии)
Р1 — опухоль инфильтрирует только слизистую оболочку.
Р2 — опухоль инфильтрирует подслизистый слой до мышечного.
РЗ — опухоль инфильтрирует мышечный слой до серозной оболочки.
Р4 — опухоль прорастает серозную оболочку или выходит за пределы органа.
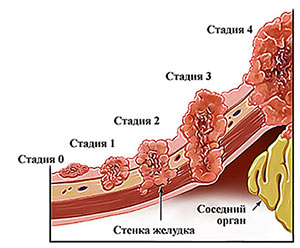
Клиническая классификация рака желудка по стадиям, принятая в СССР
I стадия — четко отграниченная опухоль на слизистой оболочке. Опухоль не выходит за пределы подслизистого слоя. Метастазов в регионарные лимфатические узлы нет.
II стадия — опухоль больших размеров, прорастает мышечный слой, но не прорастает серозного покрова и не спаяна с соседними органами. Желудок подвижен. В ближайших регионарных лимфатических узлах единичные подвижные метастазы.
III стадия — опухоль значительных размеров, прорастает всю толщу стенки желудка, врастает в соседние органы и резко ограничивает подвижность желудка. Такая же опухоль или опухоль меньших размеров с множественными метастазами в регионарные лимфатические узлы.
IV стадия — опухоль любого размера при наличии метастазов в отдаленные органы.
Хирургические болезни. Кузин М.И., Шкроб О.С.и др, 1986г.
Еще статьи на эту тему:
— Предраковые заболевания: полипы и полипоз желудка
— Предраковые заболевания: хроническая язва желудка
— Предраковые заболевания: хронический гастрит, гигантский гипертрофический гастрит
Патогенез рака желудка не изучен.
На сегодняшний день известно, что рак желудка связан с мутациями генов 53, АРС, k-ras. Потеря гетерозиготности с большой частотой наблюдается на следующих участках хромосом: 17p(локус гена p53), 5q (локус гена АРС) и 18q (локус гена DDC). При раке желудка мутация гена k-ras встречается относительно редко. Как известно,последняя играет большую роль в поддержании опухолевого роста, а появление делеций генов-супрессоров опухолевого роста 17qи 18q происходит обычно на поздних стадиях и служит маркером малигнизации и метастазирования опухоли.
.jpg)
Схема кровоснабжения желудка.
Понимание схемы кровоснабжения желудка помогает предугадать маршруты возможного гематогенного метастазирования. Желудок кровоснабжается чревной артерией. Левая желудочная артерия, ветвь чревной артерии, кровоснабжает верхнюю правую часть желудка. Общая печеночная артерия делится на правую желудочную артерию, снабжающую нижнюю часть желудка, и a. gastroepiploica, снабжающую нижнюю часть большой кривизны.
Зная особенности лимфооттока от желудка, можно предугадать пути возможного распространения метастазов по лимфатическим путям. Основной путь лимфооттока проходит через чревную ось. Малые пути лимфооттока проходят через область селезенки, наджелудочную группу узлов, врата печени и гастродуоденальную область.
Регионарные лимфатические узлы при раке желудка поражаются у 45—65% больных, даже при небольших по диаметру опухо¬лях желудка, и вероятность поражения лимфатических узлов возрастает по мере увеличения инфильтрации стенки желудка. Так, при локализации опухоли в пределах слизистой оболочки метастазы в регионарные лимфатические узлы отмечены у 1,8% больных, при поражении мышечного слоя — у 44,3%, а при распространении опухоли на серозную оболочку желудка регионарные метастазы выявляются у 73,2% больных. После поражения регионарных лимфатических узлов возможно поражение забрюшинных узлов и отдаленное метастазирование. Наиболее часто встречаются отдаленные метастазы в лимфатических узлах левой надключичной области (метастаз Вирхова).
Пример гематогенного пути метастазирования — появление метастазов по системе воротной вены в печени (31,4%), у каждого третьего больного при вторичном поражении печени развивается асцит.
Одновременно возможно метастазирование в кости (0,8%), яичники у женщин (метастаз Крукенберга — 3,4%), брюшину (18,2%) и другие органы.
По В. А. Печатниковой (1967), происхождение некоторых отдаленных метастазов представляется следующим образом. В начале заболевания обычно имеет место ортоградный путь метастазирования, т. е. раковые клетки распространяются по ходу тока лимфы. По мере блокирования лимфоузлов метастазами рака появляются ретроградный лимфоток и ретроградные метастазы (через забрюшинные лимфатические пути — метастазы Крукенберга в яичники, метастазы Шницлера в параректальную клетчатку, метастазы в пупок по круглой связке печени — узелок сестры Мэри Джозеф). При блокировании метастазами парастернальных лимфоузлов лимфа, оттекающая в верхние узлы этой цепочки от нижних глубоких узлов шеи, встречает препятствие, а в надключичных лимфоузлах появляются ретроградно-лимфогенным путем метастазы Вирхова. Происхождение метастазов Вирхова может быть обусловлено и другим путем распространения раковых клеток.
Злокачественная опухоль желудка развивается из небольшого участка метаплазии эпителия тяжелой степени, прорастает всю стенку и, кроме того, распространяется вдоль стенки во всех направлениях но преимущественно в сторону кардии, что связано с особенностями лимфооттока.
В 60% случаев опухоль локализуется в антральном-пилорическом отделе, у 20% пораженное тело желудка, кардиальный отдел поражения в — 15% и тотальное поражение в 5% случаев. Никогда нет соответствия между видимыми пределами опухоли и настоящими пределами процесса. Метастазирования рака желудка происходит чаще лимфогенным путем. В 1960г. в литературе широко была представлена схема Мельникова, включает 4 коллектора лимфооттока. Существует думка.що нет четкой закономерности лимфооттока от различных отделов желудка из-за большого количества анастомозов между сосудами. Иногда метастазирование происходит в лимфоузлы второго коллекторов лимфооттока ретроградным путем. В настоящее время выделяют 16 зон регионарного метастазирования рака желудка, формируют 4 последовательных этапа метастазирования:
Этиология
В этиологии рака желудка имеет значение влияние факторов внешней среды. Уровень заболеваемости имеет обратную зависимость от некоторых гидрохимических условий: недостаток кобальта, магния, никеля, ванадия, избыток кальция, меди, цинка, хрома в почве. В эндемичных-неблагоприятных районах относительно РШ повышенная минерализация воды, питьевая вода — сульфатно-хлоридная, магниево-натриевая. Важное значение придается роли питания. Высокая заболеваемость РЖ отмечена в странах, где преобладает так называемый «восточный» тип диеты (с большим содержанием грубой пищи и растительной клетчатки). Ряд авторов отмечают смысле постоянного употребления алкоголя, курения, нерегулярного питания, потребления недоброкачественных продуктов, копченых блюд. О местном влияние канцерогенов, таких как нитраты, 3,4-бензпирен, 3-метилхолантрен, фотоактивных холестерин в пище для развития РЖ свидетельствует тот факт что он не развивается у животных, в то время отмечено развитие в эксперименте у собак папиллом и рака желудка при кормлении им пищи с названными канцерогенами.
Клиническая симптоматика
Рак желудка с проявлением общих расстройств, прежде всего с симптомами «синдрома малых признаков» О.И.Савицького:
- Немотивированная общая слабость, повышенная утомляемость, снижение работоспособности.
- Снижение аппетита, отвращение к любимой еды, особенно мясной-относительно поздний симптом.
- Явление желудочного дискомфорта — потеря физиологического удовольствия от еды, быстрое насыщение ею.
- Потеря веса.
- Психическая и физическая депрессия, апатия.
II. Рак желудка с преобладанием местных проявлений на фоне маловыраженное общих симптомов (50-90% всех случаев). Наблюдают несколько форм:
- Гастралгический форма наиболее характерна для язвенно-инфильтративных опухолей. Доминирующим симптомом является боль резкий характер (постоянный связан с принятием пищи);
- диспептическая форма. Для нее характерно нарушение аппетита и функциональные желудочные расстройства;
- стенотических форма характерна для поражения пилорического или кардиального отделов желудка. На первый план выступают симптомы нарушения прохождения пищи: дисфагия, отрыжка, рвота. В связи с этими явлениями возникает быстрая потеря веса, снижение общего мышечного тонуса, тургора кожи.
III. Рак желудка с клиническим течением под маской других заболеваний (атипичные формы):
- Анемическая форма. Характеризуется гипохромной анемией, наблюдается при экзофитных опухолях.
- Фебрильная форма характеризуется немотивированно постоянной лихорадкой.
- Ентероколитична форма сопровождается поносом.
- Рак кардиального отдела желудка с течением под маской ишемической болезни сердца.
IV. Метастатическая форма рака желудка.
V. Бессимптомно рак желудка встречается редко (1-2%). Только детальное исследование больного может выявить признаки рака.
Следует отметить, что клинические проявления РШ не является патогномоничным, и совпадают с клиникой не опухолевой патологии, специфические проявления возникают в случаях прогрессирующей злокачественной опухоли. Любой пациент старше 40 лет с жалобами на диспепсию должен быть обследован эндоскопически, так шанс заболеть РЖ расценивается как 1:50.
Диагностика рака желудка
Более 30% больных раком желудка уже через 3-4 месяца от начала клинических признаков заболевания не подлежат радикальному лечению из-за распространенности процесса. По статистике обследования больных происходит на 2-6 месяца течения заболевания.Для ранней диагностики имеют значение:
- Подробный сбор анамнеза.
- Осмотр больного, исследование брюшной полости и лимфатической системы, пальцевое обследование прямой кишки. Пальпация опухоли не всегда является поздним симптомом. В 80% случаев возможно радикальное оперативное вмешательство.
- Анализ общеклинических и лабораторных исследований (анемия, лейкоцитоз, СОЭ).
- Эндоскопическое обследование желудка. Фиброгастроскопия позволяет диагностировать рак на ранних стадиях в 98% случаев. Ценное возможностью взятия биопсии, и при наличии встроенного эхографического датчика определить глубину инвазии опухоли в стенку желудка.
- Рентгенологическое обследование (рентгеноконтрастные с сульфатом бария). Информативно в 82% и позволяет определить распространенность опухоли, эвакуацию бария (компенсированный, субкомпенсированный, декомпенсированный стеноз). Кроме того — незаменимый метод при диагностике инфильтративных, диффузных форм рака желудка, когда опухоль распространяется в подслизистом слое. Эндоскопист в этом случае патологии не обнаруживает. Рентгеносемиотика РШ включает зажигательные и местные признаки, прежде всего определяется локализацией, формой роста, ее размерами и вихидним состоянию стенки желудка. Среди воспалительных признаков особое внимание обращают на различные деформации желудка, возникающие при его опухолевом поражении. Различают первичные деформации, возникающие в городе расположения первичной опухоли и вторичные, возникающие на удаленные от очага поражения. Основой деформации является потеря эластичности стенок вследствие опухолевой инфильтрации, реактивного склероза; меньшее значение имеет спастический компонент. Одним из наиболее частых и ранних проявлений деформации при раке желудка является укорочение малой кривизны. Отмечается также сужение зазора желудка (циркулярный дефект наполнения), даже образование фигуры «песочных часов» или «кочешка». При раке верхних отделов желудка может возникать каскадный перегиб его. Довольно часто, особенно при раке верхней и средней трети желудка изменяется положение его. Это связано с подтягивании органа вследствие опухолевой инфильтрации, а также параканкрозного воспаления. Важен анализ рельефа слизистой оболочки желудка. При РШ рельеф неравномерно холмистый (сочетание множественных дефектов наполнения), наблюдается также обрыв складок слизистой оболочки, возникающий как следствие деструкции слизистой опухолью, а при инфильтративном ее росте — розглаження складок над ней. Иногда возникает конвергенция складок одновременно с нишей — при виразкоподибному раке. Наконец отметим, что рентгенодиагностика РШ требует настойчивости рентгенолога, и должна проводиться по плану в различных положениях больного, в условиях дозированной компрессии органа, а также в течение определенного времени.
- Морфологическое исследование включает гистоцитологичне изучения биопсийного материала, отнятого во время гастроскопии.
- Эхография брюшной полости (печени, поджелудочной железы, забрюшинного пространства). Применяют для определения метастазов в печень, забрюшинные лимфоузлы.
- Компьютерная томография, парамагнитного-резонансная томография.
- Лапароскопия. Для того, чтобы не проводить експлоративну лапаротомию.
Лечения рака желудка
Радикальным считают только оперативное лечение. Объем операции зависит от локализации опухоли в отделах желудка. При локализации опухоли в антральном отделе выполняют субтотальная резекция желудка, которая заключается в удалении дистальных 4/5 желудка с регионарными лимфатическими узлами 1-2 групп — I, II, III коллекторов лимфооттока за О.В.Мельниковим. Т.е. включает большой и малый сальники, ретропилоричну клетчатку, перигастральни лимфоузлы и перевязку левой желудочной артерии.
При локализации опухоли в кардиальном отделе желудка выполняют субтотальной проксимальную резекцию желудка и нижней трети пищевода. Удаление лимфоузлов 1-2 групп III и IV коллекторов лимфооттока за Мельниковым А.В., операция возможна через боль и комбинированный торакоабдоминальной доступы.
Опухоли тела желудка и инфильтративные формы рака любой локализации требуют выполнения гастрэктомии с регионарными лимфатическими узлами 1-2 групп I, II, III и IV коллекторов.
Удовлетворительное общее состояние больного позволяет в ряде случаев выполнить расширенные и комбинированные радикальные вмешательства. Для повышения операбельности больных японские ученые предложили расширять объем операции до широкого удаление лимфатических коллекторов всех зон возможного регионарного метастазирования верхнего этажа брюшной полости. Топографическая зона простирается от селезенки к воротам печени, диафрагмы до верхнего края поджелудочной железы. Это позволяет сохранить принципы абластики, предупредить фрагментацию лимфатических узлов, удалить пораженный орган в блоке с окружающей клетчаткой.
При раннем раке (ограниченном слизистой оболочкой или подслизистым слоем) по данным японских онкологов, возможные эндоскопические операции. В конце 1991г. в Японии таким образом было пролечено около б тысяч больных.
Паллиативную операцию — простую резекцию желудка выполняют у ослабленных и пожилых пациентов. В случаях опухолевого стеноза входа или выхода из желудка выполняют симптоматические операции — наложение гастростому и гастроэнтероанастомоза. В нашей клинике применяют клапанную гастростому по Сапожкову.яка предотвращает выход желудочного сока на кожу и мацерации ее.
Лучевую терапию применяют при поражении проксимальных отделов (предоперационный и паллиативный курсы), а также иногда при локализации опухоли в других отделах, при невозможности оперативного лечения, как паллиативный курс. Сложность лучевой тарапии связана с мобильностью органа и сложности провести топометричную подготовку. Фиксированный проросший опухолью желудок легче по этим причинам облучать, но чувствительность к лучевой терапии РШ невелика, поэтому наибольшее распространение получила только предоперационная интенсивная лучевая терапия с целью повышения абластики операции и девитализации раковых клеток. Последнее время предоперационное и интраоперационное облучение желудка начали проводить чаще, что представляет собой комбинированное лечение.
Химиотерапию проводят при первично нерезектабельной опухоли, рецидивах и метастазах опухоли, а также после паллиативных операций, пробных лапаротомий и в сочетании с паллиативным облучением. Изучается эффективность неоадювантнои внутриартериальной химиотерапии. В УНДИОР (проф. Черный В.А.) изучали результаты местной химиотерапии иммобилизованными цитостатиками на полиметилксилоксани (адриабластин, доксорубицин). Медленный выход цитостатика в окружающую клетчатку способствовал местном абластичному эффекта, и противорецидивного действия.
После радикальных операций проводят адъювантной курсы химиотерапии. В основном используют 5-фторурацил и фторафур, а также реже, адриамицин, Фарморубицин, митомицин, препараты платины, гимзар, этопозид, метотрексат.
ПРОГНОЗ
5-летняя выживаемость радикально леченных больных раком желудка достигает 30%. 5-летняя выживаемость 1 стадии составляет 80-90%. Дальнейшее совершенствование систем лечения с одновременным внедрением новых программ ранней диагностики РШ дадут шанс улучшить отдаленные результаты этого распространенного онкологического заболевания. В странах с высокой заболеваемостью внесенные программы скрининга РШ, на основе анкетирования и выявления контингентов для дальнейшего инструментального исследования (проведение фиброгастроскопии, рентгенографии, и тестов на скрытую кровь в кале). Обнаружение в периферической крови опухолевых маркеров (РЭА, фетальный сульфогликопротеиновий антиген Хеккинена и т.д.) тоже применяют для ранней диагностики.