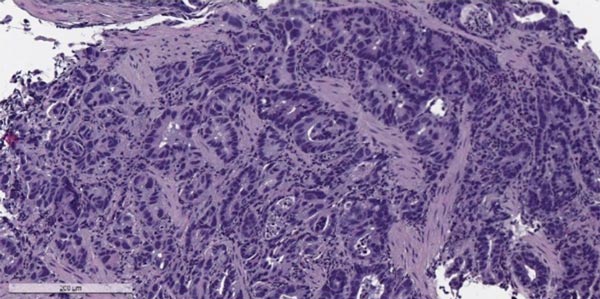
Рак желудка лечение и реабилитация
Отдаленные результаты лечения рака желудка оцениваются с точки зрения радикальности хирургического лечения и патофизиологических последствий операции, вызывающих разнообразные нарушения (постгастрорезекционные синдромы), которые отражаются на самочувствии, образе жизни и трудоспособности пациентов.
У всех больных после резекции желудка развивается выраженное в той или иной степени агастральное истощение.
Причиной снижения массы тела считаются уменьшение суточного объема пищи, нарушение процесса ее усвоения и дисфункция органов пищеварения.
Одной из причин потери массы тела является диарея, которая возникает в результате воспалительных процессов в слизистой оболочке тонкой и толстой кишок и нарушения их всасывающей способности, недостаточности функции печени, поджелудочной железы.
При выраженном похудении показано парентеральное питание, применение которого обеспечивает пациентов необходимым количеством нутриентов.
Задачи восстановительного лечения
Основная задача восстановительного лечения больных раком желудка состоит в компенсации нарушенных функций организма, возникающих как в результате заболевания, так и в связи с проведенным хирургическим лечением. При этом основное внимание уделяют рациональной диете и правильному режиму питания, заместительной и общеукрепляющей терапии.
Ведущее место в реабилитации больных раком желудка занимает лечебное питание. Пища должна быть разнообразной и высококалорийной с большим (до 140-160 г) количеством белка (мясо, рыба, творог и др.), ограничением (до 300-350 г) легкоусвояемых углеводов (сахар, мед, варенье) и животных жиров (свиное сало, говяжий и бараний жир) — до 100-110 г. В то же время рекомендуются богатые ненасыщенными жирными кислотами подсолнечное, оливковое масло и др.
Сливочное масло употребляется не более 40-50 г в день. Жареные продукты полностью исключаются. Первые 2-3 мес после операции необходимо 5-6-разовое питание с интервалом между приемами пищи 3 ч и среднем количестве однократно принимаемой пищи не более 500 г.
Через 6-10 мес после субтотальной резекции желудка больные переводятся на четырехразовый пищевой режим. Лица, перенесшие гастрэктомию, должны питаться часто не менее 1 года. Преждевременный перевод больных на расширенную диету и более редкие приемы пищи является ошибкой.
Наряду с диетотерапией применяют витаминотерапию, анаболические стероиды (ретаболил и др.), заместительную терапию (желудочный сок или его аналоги и ферменты поджелудочной железы во время еды, гепатопротекторы, препараты железа и др.).
Дополнительно, в течение 2-3 лет, по показаниям, для коррекции метаболических расстройств назначаются курсы (9-12 дней) парентерального питания (аминокислотные смеси, растворы глюкозы и электролитов и жировые эмульсии).
В систему реабилитационных мероприятий целесообразно включение лечебной физкультуры в виде утренней гигиенической гимнастики (ограниченно используются силовые упражнения), электросна. КВЧ-терапии. бальнеолечения, психотерапии, Первый курс восстановительного лечения следует начинать через 1-1,5 мес после операции.
У части оперированных больных развивается ряд специфических постгастрорезекционных расстройств. Среди них наиболее клинически значимы демпинг-синдром, синдром приводящей петли и гипогликемический синдром, которые могут встречаться у больного в различных сочетаниях.
Демпинг-синдром
Демпинг-синдром возникает у больных во время еды или спустя несколько минут после приема пищи, особенно сладких и молочных блюд. Характеризуется развитием вазомоторных, кишечных и нервно-психических симптомов вследствие быстрой эвакуации пищевых масс из культи желудка и стремительного пассажа их по тонкой кишке.
Клинически синдром проявляется в виде приступов резкой слабости, потливости, головокружения, головной боли, ощущения жара, одышки, сердцебиения, болей в области сердца, мышечной слабости, сонливости, тошноты, отрыжки, спастических болей в животе, расстройств стула.
Продолжительность приступа от 10 до 30 мин, в тяжелых случаях — до 1 ч. Течение демпинг-синдрома носит приступообразный характер.
Для лечения демпинг-синдрома в вышеописанное лечебное питание добавляют продукты, богатые клетчаткой. После приема пищи больным рекомендуют полежать в течение 30-40 мин.
В медикаментозную терапию, наряду с парентеральным питанием и витаминотерапией, вкпючают холинолитики и ганглиоблокаторы, а также седативную терапию (транквилизаторы, электросон), бальнеолечение. При тяжелом, прогрессирующем течении демпинг-синдрома ряд авторов рекомендуют производить повторные реконструктивные операции на оперированном желудке с восстановлением пассажа пищи по двенадцатиперстной кишке.
Синдром приводящей петли
В основе патогенеза этого синдрома лежат функциональные и механические факторы, ведущие к замедлению эвакуации содержимого, повышению давления в приводящей петле, развитию в ней застойных и воспалительных процессов, вызывающих нарушения функции органов гепатопанкреатодуоденальной зоны.
Основными клиническими проявлениями заболевания являются распирающие боли в эпигастральной области и в правом подреберье, горечь во рту, тошнота, отрыжка, обильная рвота чистой желчью или с примесью пищи, приносящая облегчение. Приступы возникают спустя 2-3 ч после приема пищи.
Лечение заключается в дробном питании и ограничении приема жирной пищи. После еды больным рекомендуется отдых в положении на левом боку. Из лекарственных препаратов показаны регуляторы перистальтики (домперидон, цизаприд, координакс, мотилиум и др.).
Гипогликемический синдром
Гипогликемический синдром возникает после употребления пищи, содержащей большое количество сахара, обусловлен колебанием уровня глюкозы в крови, связан с нарушением всасывания углеводов и расстройством углеводного обмена, и клинически протекает в две фазы. Фаза гипергликемии кратковременна, развивается во время или вскоре после еды и проявляется покраснением лица, потливостью, слюнотечением, болями в животе.
Через 2-3 ч после еды возникает фаза гипогликемии, для которой характерны резкая слабость, головокружение, потемнение в глазах, бледность кожи, потливость, дрожание конечностей, боли в области сердца, чувство страха, иногда потеря сознания.
Все эти явления обычно быстро купируются приемом небольшого количества углеводистой пищи. Таким больным необходимо обеспечить частое, дробное питание с ограничением углеводов. В комплекс реабилитационных мероприятий дополнительно целесообразно включать седативные средства и бальнеотерапию.
Пострезекционная анемия
Пострезекционная (агастральная) анемия развивается вследствие ахлоргидрии. недостаточности всасывания витамина В12. отсутствия фактора Касла, уменьшения поступления и нарушение всасывания железа, изменений в белковом обмене.
Лечение заключается в длительном приеме одного из препаратов железа (ферроплекс, феррокаль, феррумлек и др.) совместно с соляной и аскорбиновой кислотой, витамином В12 и фолиевой кислотой. При парентеральном введении препаратов железа необходимость в назначении соляной кислоты и витаминов отпадает.
Рефлюкс-ззофагит
Рефлюкс-ззофагит — воспаление слизистой оболочки нижнего сегмента пищевода — обусловлен частым забросом кислого содержимого резецированного желудка в пищевод. Основными симптомами являются жжение за грудиной и в эпигастрии, изжога, срыгивание, усиливающиеся при наклоне туловища вперед.
Таким пациентам рекомендуют спать с приподнятым не менее чем на 15 см головным концом кровати, не лежать после еды в течение 1,5 час, последний прием пищи должен быть за 3-4 час до сна, ограничить прием жиров, избегать тесной одежды, тугих поясов.
Для лечения показаны ингибиторы желудочной секреции (омепразол, фамоцид, ранитидин, пилобакт и др. аналоги), антациды (маалокс, ремагепь и др.), стимуляторы репаративных процессов (сукральфат, вентер, сукрат гель) и регуляторы перистальтики (координакс, мотилиум и др.).
Больным с тяжелым эзофагитом необходимо проведение фиброгастроскопии не реже 1 раза в 3 мес для своевременной диагностики Рубцовых изменений в области анастомоза. При выявлении формирующейся структуры комплексное лечение эзофагита целесообразно дополнить бужированием.
Постгастрорезекционная астения
В результате оперативного лечения и развивающихся затем функциональных расстройств формируется специфический симптомокомплекс синдрома агастральной астении. Он проявляется повышенной утомляемостью, чувством хронической усталости, ослаблением внимания, памяти, изменениями психики (неврастенические и астеноипохондрические синдромы, быстрая смена настроения от возбуждения до апатии или депрессивного состояния и др.).
В программу реабилитации при астении следует включать активирующие методы (лечебная физкультура, аутогенная тренировка), психотерапевтическую го-мощь, бальнеолечение. Корригирующие лечебные мероприятия после операций по поводу рака желудка необходимо проводить амбупаторно в виде месячных курсов 2-3 раза в год в течение 1,5-2 лет с акцентом на ведущий синдром.
При выраженной степени постгастрорезекционной астении лечение проводится в стационаре. Эффективное лечение способствуют тому, что у больных, получивших радикальное лечение, психические расстройства уступает место реакции «вытеснения болезни», особенно у лиц, проживших после радикального лечения более 5 пет.
У больных после резекции желудка также развиваются выраженные функциональные и морфологические изменения печени. В патогенезе заболеваний печени играют роль различные факторы: выпадение бактерицидного действия соляной кислоты желудочного сока; нарушение нормальных условий пищеварения, приводящее к изменению кишечной флоры, развитию брожения и гниения в кишечнике; интоксикация печени через систему воротной вены; изменение условий желчеотделения; рефлекторные влияния на печень, желчный пузырь, поджелудочную железу и 12-перстную кишку со стороны патологически измененного желудка и др. Коррекция печеночных изменений проводится по общепринятым лечебным программам.
Опыт работы показывает, что более 75% больных приступают к работе (из них около 40% имеют I и II группы инвалидности) и продолжают работать в обычных для них условиях без видимого ущерба для здоровья.
Легкие формы постгастрорезекционной патологии на трудоспособность больных не влияют. Больные, страдающие постгастрорезекционным истощением, демпинг-синдромом и синдромом приводящей петли средней тяжести, ограниченно трудоспособны. Тяжелые формы постгастрорезекционной патологии, как правило, приводят к стойкой утрате трудоспособности.
Угляница К.Н., Луд Н.Г., Угляница Н.К.
Опубликовал Константин Моканов
Рак желудка — несомненно, опасное заболевание, имеющее невысокий процент полного излечения. Однако если следить за своим здоровьем, обращаться за помощью к врачам, а не шарлатанам, можно существенно повысить свои шансы на успешную борьбу с болезнью. Излечение от рака желудка или как минимум облегчение жизни возможно на любой стадии болезни, остается найти онкологов, способных оказать незамедлительную и действенную помощь.
Рак желудка — не приговор?
Согласно медицинским данным, рак желудка находится на четвертом месте по распространенности болезни и на втором — по смертности. Что же представляет собой данный тип онкологии? Этот вид рака характеризуется патологическими изменениями в эпителии слизистой оболочки желудка. Чаще всего он начинается бессимптомно, и только при появлении метастазов выявляются первые признаки болезни. Причем нередко на начальных этапах диагностики фиксируются другие заболевания ЖКТ. Отметим, что рак может развиться в любой части желудка, но чаще всего он поражает пилорический и антральный отделы.
Обратите внимание!
80–90% составляет выживаемость больных от рака желудка, если его обнаружили на нулевой или первой стадии. Вероятность выздоровления при раке желудка второй стадии близка к 60%. Пятилетняя выживаемость с раком желудка третьей степени наблюдается у 15–40% пациентов, при четвертой стадии — лишь у 5%.
Наибольшему риску заболевания подвержены люди в возрасте старше 40 лет. При этом крайне редки случаи, когда рак начинался у человека, перешедшего возрастной порог в 70 лет. Если смотреть на статистику, исходя из половой принадлежности заболевших, то мужчины в списки пациентов попадают в два раза чаще, чем женщины. Реже всего рак желудка проявляется у жителей Средней Азии, с годами сокращается заболеваемость в США и Западной Европе. А вот Япония, Чили, Исландия, Бразилия, Финляндия и Россия являются странами с наибольшим количеством страдающих данной патологией.
Лечение рака желудка до полного исчезновения болезни возможно — при своевременном обращении к врачу и грамотном подходе к терапии.
Основные причины рака желудка:
-
Чрезмерное употребление алкоголя
, в особенности — водки. -
Неправильное питание
. Так, в зоне риска находятся продукты с большим количеством нитратов, нитритов, животных жиров. Стоит тщательно относиться к выбору овощей, их хранению и приготовлению, поскольку именно овощи в рационе человека являются основным источником нитритов и нитратов. Соли азотной кислоты содержат также вяленая и копченая пища, некоторые сыры. -
Курение табака
. -
Предраковые заболевания
: полипы желудка, хроническая язва желудка, хронический гастрит, гипертрофический гастрит (болезнь Менетрие), пернициозная анемия. - Доказана связь бактерии Helicobacter pylori с раком некардиального отдела желудка. У всех заболевших она была обнаружена. Эта бактерия вызывает гистологические изменения слизистой желудка — атрофию слизистой оболочки, кишечную метаплазию и дисплазию эпителия.
Несмотря на достаточно пессимистичную информацию и сложность диагностирования рака желудка, прогноз заболевания может быть положительным. При грамотном лечении онкологии на ранней стадии выздоровление наблюдается у 95% пациентов. Но, если запустить рак желудка до последней стадии, шансов уже не остается, однако при помощи специалистов можно продлить жизнь больного до года. Так что главное, что требуется от человека, особенно находящегося в зоне риска, — наблюдение за своим здоровьем и регулярное посещение врача. Обязательным обследованием для ранней диагностики рака желудка является гастроскопия. Ежегодное прохождение этой процедуры значительно увеличит шансы на своевременную диагностику и лечение, а значит — на полное выздоровление.
Типы онкологии желудка
Международная классификация ВОЗ разделяет рак желудка на две категории: ранний и распространенный. А для морфологической характеристики используется классификация, предложенная еще в 1926-м году. Согласно ей выделяется четыре анатомических типа рака желудка:
-
грибовидный и полиповидный рак
. Он четко отграничен от здоровых тканей, имеет экзофитный рост. -
блюдцеобразный и чашевидный
. У этого типа рака границы имеют ясные контуры, а также приподнятые края. Данная онкология является деструктивной фазой первого типа. -
язвенно-инфильтративный
(язвенноподобный, или изъязвляющийся). В этом случае раковая ткань от желудочной стенки четкими границами не отделена. -
диффузный
. Для этого вида рака желудка характерно утолщение всей стенки органа. Весь желудок — от кардии до привратника — представляет собой толстостенную трубку.
В 1977 году ВОЗ предложила классифицировать рак желудка по
гистологическому строению
. В этом случае выделяются следующие разновидности опухолей:
-
Аденокарцинома
. Этот вид онкологии формируется в железистом эпителии желудка. Аденокарцинома подразделяется, в свою очередь, на высокодифференцированную (образуется высокий цилиндрический эпителий), умереннодифференцированную (более плоские, кубические клетки) и малодифференцированную (выделяется с трудом). -
Плоскоклеточный рак
. Самый нераспространенный тип опухоли. Появляется между слоями железистого эпителия желудка из плоских клеток, напоминающих кожу. -
Железистоплоскоклеточный рак
. Опухоль, в которой есть черты плоскоклеточного рака и аденокарциномы. Данная онкология выявляется сложнее и здесь требуется опытный высококвалифицированный врач, способный дифференцировать этот тип от сочетания опухолей и от больших очагов плоскоклеточной метаплазии. -
Недифференцированный рак
. Опухоль, клетки которой имеют «рассыпной» характер роста. По размеру клетки могут быть мелкими либо крупными (мелко- или крупноклеточный рак соответственно), а также полиморфными — в этом случае присутствуют все переходные формы клеток. -
Неклассифицируемый рак
. Это злокачественное эпителиальное новообразование, развивающееся из многослойного плоского эпителия.
Степень выраженности и специфичности того или иного типа рака желудка постепенно возрастает, если болезнь не начать лечить. На более поздних стадиях следует говорить не только о раке желудка, но и о поражении метастазами соседних и отдаленных органов брюшной полости, лимфоузлов. Опишем, как меняется характер заболевания в зависимости от его продолжительности.
Стадии рака желудка
Врачи выделяют пять стадий течения рака желудка:
Стадия 0
. Предраковая стадия, диагностика которой довольно затруднительна. На этом этапе появляется внутриэпителиальный рак, соответственно, обнаружить раковые, атипичные клетки возможно только во внутреннем поверхностном слое слизистой желудка.
Стадия 1
. Это самая ранняя из стадий рака желудка. В слизистой оболочке появляется опухоль, которая может затронуть мышечный слой, а также проникнуть в единичные лимфатические узлы. Диагностирование рака желудка начальной стадии дает наибольший шанс на полное излечение. Как уже говорилось выше, около 95% пациентов, у которых болезнь обнаружили именно на первой или нулевой стадии, возвращаются после квалифицированной терапии к нормальной жизни.
Стадия 2
. При раке желудка 2-й стадии опухоль прорастает во внешний слой стенки желудка, при этом возможно поражение до 15-ти лимфоузлов. Если диагностировать онкологию на данном этапе, вероятность прожить более пяти лет после курса лечения приближается к 50%.
Стадия 3
. При раке желудка 3-й стадии происходит значительное ухудшение состояния пациента. Опухоль распространяется на серозный и мышечный слои, а также затрагивает близлежащие органы: поперечную ободочную кишку, тонкий кишечник, печень, селезенку, почки и так далее. Лечение рака желудка на данной стадии дает шанс на 5 и более лет жизни только для 15–40% больных.
Стадия 4
. Опухоль охватывает органы, расположенные рядом с желудком, и отдаленные ткани организма. Около 5% больных после лечения рака желудка 4-й стадии с метастазами получают возможность прожить более пяти лет.
Выявление рака на ранних стадиях осложнено тем, что начинается он обычно бессимптомно. Далее могут возникать дискомфорт и боль в животе, тошнота, изжога, рвота, потеря аппетита, нарушения стула, в том числе кровь в фекалиях, потеря веса и высокая утомляемость. Добавим, что в России большинство диагнозов «рак желудка» ставится, когда болезнь достигла 3-й и 4-й стадий — таких пациентов более 70%.
Диагностика
При раке желудка лечение будет максимально эффективным, если своевременно обнаружить болезнь. Чем раньше диагностирована онкология, тем выше процент возвращения к полноценной жизни после операции и комплексной терапии. Конечно же, важно довериться только опытным специалистам, которые владеют всеми современными методиками выявления, дифференциации и лечения именно рака желудка. При диагностике рака желудка используют следующие методы:
Гастроскопия
. С помощью этого метода врачи могут тщательно осмотреть слизистую оболочку желудка, пищевода и двенадцатиперстной кишки, своевременно заметить опухоль, выяснить ее границы, а также взять образцы тканей для исследования. К концу эндоскопа прикреплена маленькая камера, с которой выводится четкое изображение на монитор непосредственно во время исследования. Метод позволяет диагностировать опухоль уже на нулевой и начальной стадиях.
Эндоскопическое ультразвуковое исследование
. Эта процедура осуществляется с помощью небольшого ультразвукового устройства, прикрепляемого к эндоскопу. Оно помогает глубокому исследованию стенок желудка и пищевода. Такой способ с очень высокой точностью показывает границы опухоли.
Рентгеноскопическое исследование
. С помощью введенного сульфата бария можно увидеть раковую нишу в зоне инфильтрации. Данный способ помогает конкретизировать границы и распространение опухоли. Кроме того, если произошло сужение желудка, врачи с помощью этой процедуры определят степень сужения. Это один из самых проверенных способов. Он особо эффективен при инфильтративных формах рака, не имеет большой лучевой нагрузки, а следовательно, безопасен для больного. Кроме того, с помощью рентгена можно увидеть функциональные возможности органов и заметить рецидивы опухоли.
Измерение уровня опухолевых онкомаркеров
. Анализ крови позволяет обнаружить клетки, которые образуются в организме человека, болеющего раком, и отображают степень активности онкологического процесса.
Диагностическая лапароскопия под контролем УЗИ
. Это операция, которая выполняется под наркозом, в ходе нее для осмотра органов брюшной полости через проколы в брюшной стенке вводится камера. Данный способ применяется, если случай неоднозначный, а также если необходимо выявить, проросла ли опухоль в близлежащие ткани, распространились ли метастазы в печень и брюшину.
Компьютерная томография
. Метод дает возможность увидеть толщину стенки органа, а значит, определить стадию рака желудка. Наиболее эффективна томография с введением контрастного вещества, что помогает разглядеть опухолевый инфильтрат и нарушение эластичности стенок желудка.
Исследование ПЭТ/КТ
— позитронно-эмиссионная томография, совмещенная с компьютерной томографией, считается самым современным методом диагностики рака. Незаменимо в диагностике и дальнейшем контроле ракового заболевания. ПЭТ/КТ позволяет получить точную и детальную информацию о распространении опухоли и ее локализации посредством детальной визуализации патологических процессов. В соответствии с результатами исследования производится подбор дальнейшей схемы лечения.
Методы лечения рака желудка
На данный момент единственный способ радикального лечения рака желудка — это операция. Очень часто хирургическое вмешательство сочетается с химио- и лучевой терапией.
Хирургическое лечение
Существует несколько подвидов хирургического вмешательства при лечении рака желудка. Если у пациента наблюдаются экзофитные (с четкими границами) опухоли кардиального или антрального отделов желудка, то производится резекция, то есть удаление части органа. Резекция может быть проксимальная (удаление ближайшего к пищеводу отдела), дистальная (удаление выходного отдела). Лечение рака желудка начальной стадии возможно с помощью эндоскопической резекции слизистой, о чем мы уже говорили, описывая эндоскопию как метод диагностики заболевания.
Гастрэктомия
— процедура удаления желудка целиком. По сути, доктор, проводящий операцию, «собирает» пациенту новый желудок, состоящий из петель тонкого кишечника. Онкология рака желудка требует такого лечения, если возникли опухоли тела желудка или его средней части. Этот метод наиболее эффективен на нулевой и первой стадиях рака желудка — его могут применять без дополнительных методов терапии. Далее же необходимо совмещение с химио- и лучевой терапией.
Химиотерапия
Медикаментозное лечение рака желудка назначают как до операции — для подготовки к ней, так и после — для ликвидации дальнейших негативных процессов. Задача химиотерапии — снизить риск образования метастазов, уменьшить размер опухоли. Химиотерапию используют при раке желудка 2-й стадии и последующих, а иногда и на начальном этапе заболевания. Современные методы позволили химиотерапии стать более эффективной, но по-прежнему без дополнительных методов лечения рак не победить. При неоперабельном раке 4-й степени лечение методом химиотерапии позволяет приостановить процесс метастазирования и продлить жизнь пациента.
Таргетная терапия
Самое щадящее лечение рака желудка. При данной процедуре посредством приема лекарств в организм вводятся активные вещества, синтезированные для борьбы с раковыми клетками. Эти вещества хороши тем, что работают точечно, не оказывая влияния на здоровые ткани. Таргетная терапия может работать как самостоятельно, так и в связке с прочими способами лечения, и может применяться при любой степени рака. Препараты таргетной терапии вводятся внутривенно с помощью капельниц.
Радиотерапия
Также часто применяемая процедура, которая «работает» исключительно в связке с хирургическим вмешательством и химиотерапией. С ее помощью минимизируется повреждение здоровых тканей, оказывается точечное воздействие на пораженные органы, снижается интенсивность болей при метастазах. Этот метод лечения применяется обычно после операции, чтобы «убить» оставшиеся раковые клетки или уменьшить очаги метастазов.
Паллиативное лечение
Это терапия, которая не позволяет вылечить пациента, но помогает создать для него максимально возможные благоприятные условия жизни. Обычно рак желудка 4-й стадии предполагает именно такое лечение. Паллиативная терапия предназначена для устранения симптомов, которые приносят больному мучения, — сильной боли, тошноты и рвоты, головокружения, кровотечения.
Если опухоли неудаляемые, то хирург может:
- провести гастростому — искусственный ввод пищевого канала в желудок через брюшную стенку, что позволит кормить больного и продлит ему жизнь;
- сформировать обходное соустье между петлями кишечника и самим желудком — таким образом создастся путь, по которому будет проходить пища, что также продлит жизнь пациента;
- прибегнуть к эндолюминальной лазеротерапии, то есть разрезать опухоль с помощью лазера, вводимого в процессе ФГДС; данный метод применяют, когда новообразование закрывает вход в желудок.
Итак, рак желудка является одним из самых распространенных заболеваний и обладает высоким процентом смертности. Его главная опасность в том, что на ранних стадиях болезнь трудно выявить, а на поздних — лечение лишь продлевает жизнь на несколько лет. Но не стоит впадать в отчаяние, услышав диагноз. Общая тенденция смертности идет на убыль во многих развитых странах. Необходимо сразу же обращаться к высококвалифицированным онкологам, уже обладающим успешным опытом в борьбе с болезнью, вне всякого сомнения, они помогут каждому.